Introducción
La polimiositis fue descrita por Wagner en 1882 y en 1887 Ulverricht denominó dermatomiositis (DM) a la asociación de dolor y debilidad muscular con lesiones cutáneas inflamatorias. Hachulla 1 señaló que los criterios de Bohan y Peter 2 son útiles para diferenciar la patogenia de estas miopatías: pérdida simétrica y progresiva de la fuerza muscular proximal de las cinturas con o sin disfagia, o afectación de los músculos respiratorios; elevación de las enzimas musculoesqueléticas; biopsia muscular; alteraciones electromiográficas y exantema cutáneo.
La DM se presenta de forma secundaria a neoplasias localizadas en el pulmón y tubo digestivo fundamentalmente. Sin embargo, su asociación con la colitis ulcerativa (CU) es muy infrecuente y constituye el primer caso reportado en nuestro hospital en 55 años.
Caso clínico
Una paciente de 70 años, femenina, blanca, ama de casa, sin antecedentes familiares de interés ni epidemiológicos refirió que a los 50 años presentó cuadros diarreicos acompañados de dolor abdominal, moco y pus; con una frecuencia diaria entre 6 y 8 deposiciones y una duración entre 5 a 7 días, que mejoraba con dieta. Acudió a consulta en varias ocasiones, sin realizarse el diagnóstico. Todo este cuadro duró aproximadamente 5 años alternando períodos de mejoría clínica con la sintomatología descrita. Desde hace 1 año aproximadamente ha estado presentando debilidad muscular al nivel de los hombros, lo que le dificultaba levantar los brazos, peinarse y realizar labores caseras cotidianas. Además, ha notado dificultad para levantarse de la posición de sentada y no puede subir escalones ni deglutir alimentos sólidos. Todo este cuadro se presentó asociado con lesiones de la piel alrededor de los ojos, tórax y ambas manos.
Exploración clínica
Se hallaron mucosas húmedas y coloreadas, y lesiones con aspecto de heliotropo en ambas zonas periorbitarias (Figura 1).
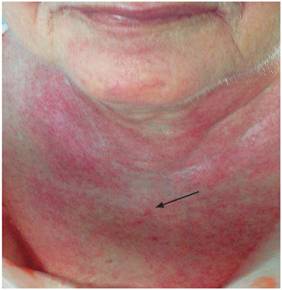
Lesiones eritematosas en diferentes zonas del cuerpo, más acentuadas en la parte anterosuperior del tórax, brazos y muslos (Figura 2).
En el examen físico, la paciente presentó las características descritas a continuación:
Sistema cardiorrespiratorio: murmullo vesicular normal, tonos cardíacos rítmicos, tensión arterial: 120/80 mm Hg, frecuencia cardíaca central: 80 latidos por minuto (lpm).
Abdomen: sin visceromegalia, dolor a la palpación profunda en hemiabdomen izquierdo.
Sistema nervioso: orientada en tiempo, espacio y persona. Sin signos focales.
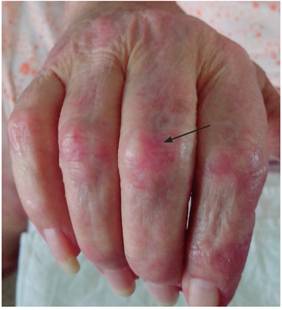
Sistema osteomioarticular: dolores articulares generalizados fundamentalmente en ambas manos; donde se aprecian lesiones papuloeritematosas descamativas situadas en el dorso de las manos y zonas metacarpofalángicas e interfalángicas (signo de Gottron) (Figura 3); acompañadas de mialgias progresivas, pero más severas en la región proximal de ambos brazos; llama la atención la hipotrofia muscular de varios músculos. Los reflejos osteotendinosos estaban disminuidos y la fuerza muscular disminuida en las 4 extremidades.
Tacto rectal: heces mucosas teñidas de sangre con dolor a la realización del mismo.
Tacto vaginal, mamas y fondo de ojo sin alteraciones.
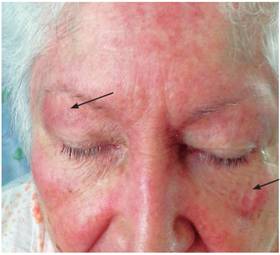
Figura 1 Eritema en heliotropo. Obsérvese la tonalidad violácea de las lesiones y su distribución alrededor de los ojos y los párpados de forma bilateral y simétrica acompañadas de un cierto grado de edema.
Estudio analítico
En el estudio analítico la paciente presentó las características descritas a continuación:
Hemoglobina: 11 g/L, leucocitos: 10,3 × 109/L con diferencial normal, velocidad de sedimentación globular (VSG): 70 mm/primera hora. Glucemia, creatinina, lipidograma, ácido úrico, conteo de Addis y venereal disease research laboratory (VDRL) normales. Proteínas totales: albúmina: 64,5 %; α1: 1,3 %; α2: 2,5 %; β: 4,4 %; γ: 12,6 %. Células LE, factor reumatoideo, anticuerpos antinucleares, crioglobulinas, complemento y anticuerpo antifosfolípidos negativos.
Enzimas: creatina-fosfocinasa (CPK): 1250 UI, el isoenzimograma señaló elevación de la MM. Transaminasa glutámica oxalacética (TGO): 70 UI, y transaminasa pirúvica (TGP): 63 UI. Deshidrogenasa láctica (LDH): 580 UI a expensas de las fracciones II y III. Perfil de tiroides normal. Coprocultivo y heces fecales: negativos de bacterias y parásitos. Virus de la inmunodeficiencia humana (VIH), antígenos para hepatitis B, anticuerpos contra hepatitis C, serología lenta en busca de brucela y hemocultivos negativos.
Radiografía de tórax: normal. Radiografía de ambas manos y ambas articulaciones: disminución de los espacios articulares metacarpofalángicos e inter-falángicos con cambios degenerativos generalizados. Ultrasonido abdominal y ginecológico: se aprecia engrosamiento de la capa mucosa del colon izquierdo, atrofia de genitales internos. Electrocardiograma (ECG) normal. Endoscopia del tracto digestivo superior: esófago, estómago y duodeno sin alteraciones. Tomografía axial computarizada (TAC) de tórax, abdomen, retroperitoneo y mediastino: acentuados cambios degenerativos de la columna dorsal y lumbar. Sin alteraciones mediastinales, retroperitoneales y abdominales. Espirometría normal. Electroneurofisiología (ENF) del cubital, mediano y tibial posterior normales. Electromiografía del tibial anterior e interóseos izquierdos presentan fibrilación espontánea que aparece en el reposo. Potencial de unidad motora (PUM) mostró pequeña amplitud y corta duración.
Biopsia de piel y músculo (Figuras 4 y 5): infiltrado perivascular de linfocitos en el plexo profundo, inflamación a predominio linfocítico de vasos del perimisio y atrofia perifascicular.
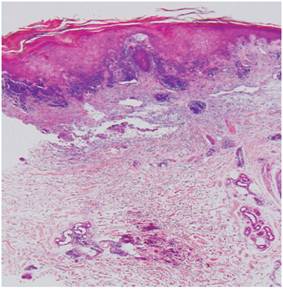
Figura 4 Corte histológico panorámico de piel. Obsérvese el infiltrado inflamatorio perivascular de la dermis papilar y de la dermis profunda (H/E 20x).
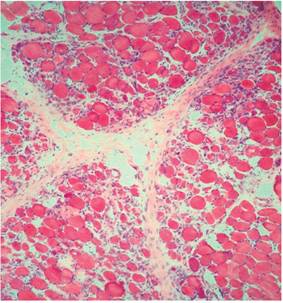
Figura 5 Campo histológico del músculo deltoides que muestra inflamación perimicial y endomicial de predominio linfocítico con necrosis y atrofia de fibras (H/E 40x).
Por la posibilidad de tratarse de un cáncer de colon y ser la causa de la DM se realizó una colonoscopia que mostró mucosa eritematosa, friable en una superficie granular con patrón vascular normal. Se tomó una muestra para el estudio histopatológico en el que se encontró linfocitos intraepiteliales difusos dispersos, cuerpos apoptóticos en células epiteliales superficiales, metaplasia de células de Paneth, incremento celular mononuclear en la lámina propia y en el estudio inmunohistoquímico: CD8+ >25 % de las células. Todos estos hallazgos son compatibles con una CU (Figura 6 A y B).
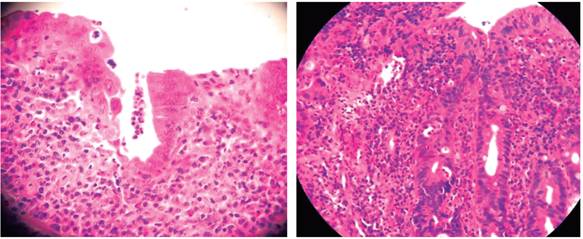
Figura 6 A y B. Microfotografía histológica de la biopsia del colon con presencia de inflamación crónica severa de toda la mucosa y en la que se aprecia criptitis típica de la enfermedad (H/ E 40x).
Como se pudo llegar con mucha dificultad al colon izquierdo y tomar la biopsia, se practicó un enema opaco (Figura 7) y los hallazgos coincidieron con los reportados por la colonoscopia, negando la posibilidad de una neoplasia.
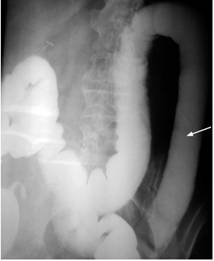
Figura 7 Colon por enema. Obsérvese la pérdida de las haustras con rigidez de la pared del colon descendente y sigmoide.
La paciente recibió tratamiento con prednisona a razón de 1 mg/kg/día, junto con azulfidina 500 mg cada 6 horas las primeras semanas y después 2 tabletas cada 12 horas al egreso. Este tratamiento fue eficaz ya que la paciente ha presentado una importante mejoría clínica.
Discusión
El diagnóstico de una miopatía inflamatoria debe considerarse cuando los pacientes presentan debilidad de las extremidades superiores e inferiores sin síntomas sensoriales; o con las lesiones típicas características de la DM 1,2,3,4. Las lesiones patognomónicas en la piel son el exantema en heliotropo, que es violáceo periorbitario con edema macular. En otras ocasiones se presenta el signo de Gottron, que son pápulas violáceas que aparecen en el dorso de las articulaciones de ambas manos, como se observaron en esta paciente. Igualmente, pueden ocurrir telangiectasias periungueales, trombosis de capilares, poiquilodermia y áreas de fotosensibilidad en zonas de exposición conocidas como el signo del mantón.
Existen otros síntomas y signos que pueden presentarse, como neumonitis intersticial, afectación cardíaca y disfagia, como se observó en esta paciente. Las alteraciones enzimáticas propias de la DM plantean diagnósticos diferenciales como enfermedades malignas, hepatopatías e infarto del miocardio. La DM en asociación con procesos malignos constituye un síndrome paraneoplásico. Algunos autores 5 señalan la incidencia entre un 13 %-15 % y otros 6 entre el 20 %-30 %. Los datos ofrecidos por la biopsia de piel y músculo muestran una inflamación perimisial y perivascular, y puede ocurrir atrofia perifascicular, lo que ofrece el diagnóstico.
La CU ocurre en la mayoría de los casos entre la tercera y séptima década de la vida 7, esta paciente tenía 70 años. Cabe recordar que aún no se conoce su causa y el mecanismo por el cual se produce el daño hístico 8. El diagnóstico de esta paciente se fundamentó en los criterios de Mendeloff 9: historia de diarreas o sangramientos rectales por 6 semanas o más, sigmoidoscopia que revele friabilidad de la mucosa con sangramiento al contacto o hemorragias petequiales con inflamación de la mucosa, enema de bario con evidencias radiográficas de ulceración, estrechamiento o acintamiento del colon y alteraciones macroscópicas o microscópicas características. Todas estas alteraciones estaban presentes en este caso.
La aparición de complicaciones extracolónicas es un hecho bien conocido, su incidencia oscila entre 25 %-36 % 10. Los órganos afectados con mayor frecuencia son las articulaciones, piel, ojos y sistema hepatobiliar 7,10,11. Como puede apreciarse, la afectación de una DM con una CU es muy infrecuente y no se encontró ningún caso reportado en la literatura médica en el rastreo bibliográfico practicado. Los síntomas musculoesqueléticos son los más frecuentes de esta enfermedad 10; se han descrito artritis similar a la artritis reumatoide, espondilitis anquilopoyética y artritis tóxica aguda 11; en esta paciente solo se reportaron artralgias generalizadas.
En relación con las complicaciones colónicas, se estima que el riesgo de cáncer colorrectal en la CU es de 4 a 20 veces mayor que en la población general 7. Por ello, teniendo en cuenta la posibilidad de esta complicación, se realizaron todos los estudios para descartar la enfermedad, y se diagnosticó la CU por estudios endoscópicos, imagenológicos e histológicos.
Los esteroides son el tratamiento de elección en la DM 12. La prednisona en dosis de 1 mg/kg/día en dosis inicial de 60 mg es lo que se considera más aconsejable, después de transcurridas 6 a 8 semanas de tratamiento puede iniciarse una reducción lenta de la dosis y el tratamiento debe durar de 12 a 18 meses. Para el tratamiento de la CU se emplearon los aminosalicilatos de la primera generación, la azulfidina de 500 mg en dosis de mantenimiento cada 6 horas y al egreso, 2 tabletas diarias. Con este tratamiento se logró una mejoría notable tanto de clínica (los niveles de enzimas séricas) como de las manifestaciones sistémicas que se presentaban.
Conclusiones
Se reportó el caso de una paciente con historia previa de síntomas gastrointestinales que acudió a nuestro hospital con manifestaciones articulares, musculares y dermatológicas. En el examen físico y los exámenes complementarios se constató la presencia de una DM asociada a CU, aunque se pensó inicialmente en la posibilidad de una neoplasia de colon. Debe tenerse siempre presente este diagnóstico para realizar un tratamiento oportuno.











 text in
text in