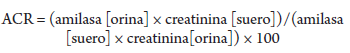Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista colombiana de Gastroenterología
Print version ISSN 0120-9957On-line version ISSN 2500-7440
Rev. colomb. Gastroenterol. vol.36 supl.1 Bogotá Apr. 2021 Epub Feb 21, 2022
https://doi.org/10.22516/25007440.620
Casos clínicos
Macroamilasemia en el Hospital Víctor Lazarte Echegaray de Trujillo, Perú: reporte de un caso
1 Médico Cirujano y Gastroenterólogo, Hospital Víctor Lazarte Echegaray, Trujillo, Perú.
La macroamilasemia debe sospecharse en todo paciente con aumento catalítico de amilasa α plasmática persistente y sin clínica de dolor abdominal, descartando otras etiologías de patología pancreáticas y extrapancreática. La macroamilasemia se caracteriza por la unión de complejos de amilasa α con inmunoglobulina, más frecuente inmunoglobulina A; pueden presentarse 3 tipos de macroamilasemia. Es importante realizar el diagnóstico diferencial de otras patologías que puedan causar el aumento de la amilasa y así evitar los procedimientos innecesarios. Se presenta el caso de un paciente de 53 años, de sexo femenino, que ingresó a emergencia por clínica de dolor abdominal y hiperamilasemia, que fue diagnosticada inicialmente de pancreatitis aguda.
Palabras clave: Hiperamilasemia; macroamilasemia; pancreatitis aguda
Macroamylasemia should be suspected in any patient with a persistent catalytic increase of plasma α-amylase but no other clinical signs of abdominal pain after ruling out other causes of pancreatic and extra-pancreatic disease. The binding of α-amylase complexes with immunoglobulin, most commonly immunoglobulin A, characterizes this condition. Macroamylasemia is classified into three kinds. To prevent unnecessary procedures, it is critical to make a differential diagnosis of other conditions that can cause amylase increase. The present article reports the case of a 53-year-old female patient who was admitted to the emergency room with abdominal pain and hyperamylasemia, who was initially diagnosed with acute pancreatitis.
Keywords: Macroamylasemia; Hyperamylasemia; Acute pancreatitis
INTRODUCCIÓN
El reto del diagnóstico de la macroamilasemia se presenta cuando se asocia a dolor abdominal, que puede dar un falso diagnóstico de pancreatitis aguda. La pancreatitis aguda se caracteriza por dolor abdominal tipo pancreático, un estudio de imagen con evidencia de pancreatitis y bioquímicamente por un aumento de tres veces el límite superior normal plasmático de la concentración catalítica de las enzimas amilasa α y lipasa 1-4.
Sin embargo, este aumento también puede estar relacionado con enfermedades metabólicas pancreáticas y extrapancreáticas y anormalidades de los conductos pancreáticos 5. Las principales causas de hiperamilasemia no pancreática son las enfermedades de las glándulas salivares (parotiditis, litiasis), las enfermedades intestinales (infarto intestinal, enfermedad celíaca, colitis ulcerosa y peritonitis), las enfermedades hepáticas crónicas, las neoplasias, la cetoacidosis diabética, la insuficiencia renal, el embarazo ectópico, el ovario poliquístico, el traumatismo craneal y la macroamilasemia 6-8. La existencia de la macroamilasa fue descrita inicialmente por Wilding, en el año de 1964 6. El término fue propuesto por Berk en 1967 y publicado en reportes de casos 9.
La macroamilasemia, una condición rara, pero benigna, se caracteriza por hiperamilasemia o elevación de los niveles de amilasa α sérica sin elevación de la amilasa α en orina, siempre y cuando la función renal esté preservada 10. La macroamilasemia se puede encontrar en el 0,1%-1,5% de la población general no alcohólica; las isoformas de la amilasa están codificadas en el cromosoma 1p21 11. Es más común en hombres que en mujeres debido a razones desconocidas. La macroamilasemia es una condición en la que la proteína de amilasa sérica se une a otro suero de proteínas como las inmunoglobulinas A (IgA) (hasta en el 92%) y G (IgG) (<30%), entre otros (<5%), y forman complejos macromoléculas de gran tamaño, que exceden los 400 KDa (amilasa en forma citoplasmática activa contiene 496 aminoácidos con un peso molecular de 54 KDa) 11-13.
La macroamilasemia puede diagnosticarse indirectamente midiendo la actividad de amilasa en la orina; más específicamente, la relación de depuración amilasa-creatinina (ACR) puede ayudar a aumentar y diferenciar la hiperamilasemia. Esta relación se calcula utilizando la siguiente ecuación:
Una ACR >5% sugiere pancreatitis aguda.
También puede ocurrir un aumento de la ACR en la cetoacidosis diabética, la cirugía y la enfermedad renal. Una ACR <1% sugiere macroamilasemia 11. La cromatografía y la precipitación con polietilenglicol (PEG) son los métodos de elección para detectar las macromoléculas que incluyen macroamilasa 6,11.
PRESENTACIÓN DE CASO CLÍNICO
Paciente mujer de 53 años que ingresó por un cuadro abdominal agudo tipo pancreático, como antecedente de importancia, hipertensa, en tratamiento con losartán de 50 mg cada 12 horas, y colecistectomizada. Durante el examen físico presentó dolor a la palpación en el epigastrio. Se realizaron los siguientes exámenes complementarios: amilasa, de 1407 U/L; ecografía, con páncreas normal; colédoco, de 7,4 mm; y leve hidronefrosis izquierda. La paciente fue hospitalizada con diagnóstico de pancreatitis aguda leve. A los 5 días se realizó una amilasa de control que mostró un resultado de 1419 U/L (asociado sin dolor). La paciente es dada de alto para estudio de hiperamilasemia por consultorio externo. En la Tabla 1 se resume la evolución de los estudios solicitados durante su estudio en consultorio externo.
Tabla 1 Resumen de evolución de los exámenes
| Ingreso al hospital | 5 días | 3 meses | 8 meses | 10 meses | 1 año | |
|---|---|---|---|---|---|---|
| Amilasa α (UI/L) | 1407 | 1419 | 2445 | 2454 | 2495 | 1174 |
| Lipasa (UI/L) | 32 | --- | ||||
| Creatinina (mg/dL) | 0,48 | --- | 0,54 | --- | --- | --- |
| Urea (mg/dL) | 23 | --- | 22 | --- | --- | --- |
| Depuración de creatinina (mL/min) | 120 | --- | 107 | --- | --- | --- |
| Glucosa (mg/dL) | 106 | --- | 88 | 90 | --- | --- |
| AST/GOT (UI/L) | 17 | --- | 18 | 22 | --- | --- |
| ALT/GPT (UI/L) | 13 | --- | 10 | 27 | --- | --- |
| Albúmina (g/dL) | 4,50 | --- | 4,54 | 4,43 | --- | --- |
| Proteína total (g/dL) | 7,32 | --- | 7,30 | 7,45 | --- | --- |
| Globulina (g/dL) | 2,82 | --- | 2,76 | 3,02 | --- | --- |
| Fosfatasa alcalina | 200 | --- | 205 | 244 | --- | --- |
| Gammaglutamiltranspeptidasa | 40 | --- | 14 | --- | --- | |
| Bilirrubinas totales (mg/dL) | 0,8 | --- | 0,57 | 0,53 | --- | --- |
| Triglicéridos | 156 | --- | 66 | --- | --- | |
| Hemoglobina (g/dL) | 12,8 | --- | 12,9 | --- | --- | |
| Plaquetas mL/mm3 | 350.000 | --- | 380.000 | --- | --- | |
| TSH (mUI/dL) | --- | --- | --- | 3,1 | --- | --- |
| T4 libre (ng/dL) | --- | --- | --- | 1,83 | --- | --- |
| ANA | --- | --- | --- | --- | Negativo | --- |
| VRDL | --- | --- | --- | --- | Negativo | --- |
| Factor reumatoideo | --- | --- | --- | --- | 28,18 | --- |
| Hepatitis B, core total | --- | --- | --- | --- | No reactivo | --- |
| Hepatitis B, antígeno australiano | --- | --- | --- | --- | No reactivo | --- |
| Hepatitis C-HCV | --- | --- | --- | --- | No reactivo | --- |
| Elisa para VIH | --- | --- | --- | --- | No reactivo | --- |
| AMA | --- | --- | --- | Negativo | --- |
Fuente: Sistema de Atención Historia Clínica Hospital Lazarte Echegaray - Essalud. TGO: transaminasa glutámico-oxalacética (VN: 0-35 UI); TGP: transaminasa glutámico-pirúvica (VN: 0-35 UI); BT: bilirrubina total (VN: 0,3-1,2 mg/dL); BD: bilirrubina directa (VN: 0-0,3 mg/dL); PT: proteínas totales (VN: 6-8 g/dL); ALB: albúmina (VN: 3,5-5,5 g/dL); FA: fosfatasa alcalina (36-129 UI); GGT: gamma-glutamil transpeptidasa (VN: 8-78 UI); amilasa sérica (VN:0-100UI/L); T4 (VN: 0,8 a 1,9 ng/dL); TSH (VN: 0.5-4.5 mU/dL); plaquetas (VN: 150-450 ml/mm3); hemoglobina (VN: 12-14 g/dL); creatinina sérica (VN: 0,4 a 1,4 mg/dL); VRDL: The Viral and Rickettsial Disease Laboratory; VN: valores normales.
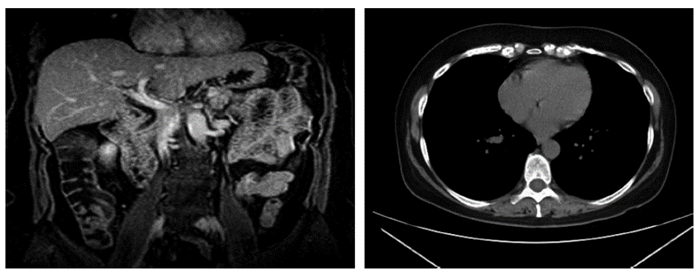
Durante el seguimiento del paciente se realizaron exámenes de laboratorio para descartar las patologías asociadas que puedan causar hiperamilasemia (Tabla 1). También se llevó a cabo endoscopia con toma de biopsia de duodeno, que mostró arquitectura glandular asociada a infiltrado crónico inespecífico, conteo de linfocitos intraepiteliales <40/100 células epiteliales, sin atrofia. En el estudio de colonoscopia se observaron divertículos en colon sigmoides. En cuanto a los estudios de imagen de tomografía del tejido blando del cuello, no hubo linfadenopatías, y la tomografía toracoabdominopélvica no mostró evidencia de cáncer (Figura 1); la colangiorresonancia no evidenció coledocolitiasis, con vía biliar normal (Figura 2). Para ampliar el estudio de hiperamilasemia se solicitó un estudio de depuración de amilasa (ACR), cuyo resultado fue 0,02%, y un estudio de confirmación de macroamilasemia, que dio positivo (Tabla 2). Durante su evaluación en consultorio externo, la paciente estuvo asintomática.
Tabla 2 Estudio de macroamilasemia
| Resultado | |
|---|---|
| Depuración de amilasa | 0,02 |
| Amilasa urinaria | 19 UI/L |
| Amilasa sérica | 1174 UI/L |
| Creatinina | 0,5 mg/dL |
| Creatinina orina 24 horas | 43,9 mg/dL |
| Macroamilasemia* | Positivo |
*Cromatografía; precipitación con polietilenglicol (PEG).
Fuente: Sistema de Atención Historia Clínica Hospital Lazarte Echegaray - Essalud. Depuración de amilasa(VN: <5); amilasa urinaria (VN: <460 U/L); amilasa sérica (VN: 0-100 U/L); creatinina sérica (VN: 0,4-1,4 mg/dL)
DISCUSIÓN
El caso descrito es una paciente de sexo femenino, si se tiene en cuenta que la macroamilasemia es más frecuente en el sexo masculino 11. Esta paciente se caracterizaba porque el dolor abdominal de ingreso se asoció a hiperamilasemia, lo que llevó al diagnóstico equivocado de pancreatitis aguda; de las causas de hiperamilasemia, del 6% al 9,6% se deben a una macroamilasemia 14,15. Lo más destacado de nuestro caso es que la evolución de la hiperamilasemia fue sin dolor abdominal, por lo que se realizaron los estudios pertinentes para descartar otras causas pancreáticas y extrapancreáticas, así como las asociaciones de otras enfermedades. La enfermedad celíaca es la patología asociada con mayor frecuencia; en un estudio de casos y controles llevado a cabo por Rabsztyn y colaboradores 16, los autores concluyeron que un porcentaje significativo de los pacientes recién diagnosticados con enfermedad celíaca tienen macroamilasemia, por lo que, en presencia de esta, se debe considerar la posibilidad de enfermedad celíaca. En nuestro caso, se realizó endoscopia con toma de biopsia con 6 muestras y se encontró un MARSH 0, sin criterio para ampliar el estudio de enfermedad celíaca. En cuanto a las otras patologías asociadas están las enfermedades hepáticas crónicas 17, la diabetes mellitus18, la artritis reumatoide 19, el lupus eritematoso sistémico 20, el linfoma de células T 21, la enfermedad inflamatoria intestinal 22, el VIH asintomático 23 y el carcinoma de células renales y tiroides 16. Todas estas patologías fueron descartadas en nuestra paciente.
Levitt y colaboradores propusieron la existencia de dos formas de macroamilasemia 24: una forma se caracterizó por la presencia de malabsorción con una amilasa sérica 11 S resultante de la unión de amilasa de tamaño normal por inmunoglobulina IgA. En la otra forma de macroamilasemia, los pacientes no sufrieron malabsorción, el coeficiente de sedimentación fue de 7 S y el complejo no fue el resultado de la unión de la amilasa a una inmunoglobulina. Actualmente se describe 3 tipo de macroamilasemia (Tabla 3) 25.
Tabla 3 Tipos de macroamilasemia
| Tipo | 1 | 2 | 3 |
|---|---|---|---|
| Amilasa sérica | Amilasa elevada persistente | Aumentada | Normal |
| Amilasa urinaria | Disminuida | Disminuida o normal | Normal |
| ACR | Muy disminuido | Disminuido | Disminuido |
| Concentración de macroamilasa | Relativamente alto | Menor que el tipo 1 | Baja |
| Tiempo de resultado | Breve | Largos | Largos |
Fuente: tomado de 25.
La paciente presentó una depuración de amilasa (ACR) muy disminuida (0,02%) y el tiempo de resultado positivo fue breve, correspondiente a una macroamilasemia tipo 1, que fue confirmada con cromatografía, de precipitación con polietilenglicol (PEG). Se puede concluir que este caso presentado corresponde a una macroamilasemia tipo 1. La macroamilasemia debe ser considerada en el caso de una hiperamilasemia persistente, incluso si este cuadro debutó con dolor abdominal, descartando también otras etiologías y asociaciones de importancia.
REFERENCIAS
1. Banks PA, Bollen TL, Dervenis Ch, Gooszeng G, Johnson CD, Sarr MG, et al. Classification of acute pancreatitis-2012: Revision of Atlanta clasification and definitions by international consensus. Gut. 2013;62:102-11. https://doi.org/10.1136/gutjnl-2012-302779 [ Links ]
2. Yokoe M, Takada T, Mayumi T, Yoshida M, Isaji S, Wada K, et al. Japanese guidelines for the management of acute pancreatitis: Japanese Guidelines 2015. J Hepatobiliary Pancreat Sci. 2015;22:405-32. https://doi.org/10.1002/jhbp.259 [ Links ]
3. Crockett SD, Wani S, Gardner T, Falck-Ytter Y, Barkun A, et al. American Gastroenterological Association Institute Guideline on Initial Management of Acute Pancreatitis. Gastroenterology. 2018;154(4):1096-101. https://doi.org/10.1053/j.gastro.2018.01.032 [ Links ]
4. Greenberg JA, Hsu J, Bawazeer M, Marshall J, Friedrich J, Nathens A, et al. Clinical practice guideline: management of acute pancreatitis. Can J Surg. 2016;59(2):128-40. https://doi.org/10.1503/cjs.015015 [ Links ]
5. Wiederkehr JC, Wiederkehr B, Wiederkehr E, Carvalho C. Nonspecific Hyperamylasemia: A Case Report. JOP. 2013;14(1):74-6. https://doi.org/10.6092/1590-8577/1216 [ Links ]
6. Sánchez-Molina Acosta MI, Chueca MP, Quílez D, Vergara E. ¿Macroamilasemia o hiperamilasemia en un paciente con dolor abdominal? Rev Lab Clin. 2016;9(1):13-6. https://doi.org/10.1016/j.labcli.2015.08.003 [ Links ]
7. Pezzilli R, Andreone P, Morselli-Labate AM, Sama C, Billi P, Cursaro C, et al. Serum pancreatic enzyme concentrations in chronic viral liver diseases. Dig Dis Sci. 1999;44:350-5. https://doi.org/10.1023/A:1026662719514 [ Links ]
8. Antonini F, Pezzilli R, Angelelli L, Macarri G. Pancreatic disorders in inflammatory bowel disease. World J Gastrointest Pathophysiol. 2016;7(3):276-82. https://doi.org/10.4291/wjgp.v7.i3.276 [ Links ]
9. Berk JE, Kizu H, Wilding P, Searcy RL. Macroamylasemia: a newly recognized cause for elevated serum amylase activity. N Engl J Med. 1967;277:941-6. https://doi.org/10.1056/NEJM196711022771801 [ Links ]
10. Šimac V, Špelić M, Devčić B, Rački S. Diagnosing macroamylasemia in unexplained hyperamylasemia. Acta Med Croatica. 2017;71(1)63-7. [ Links ]
11. Oette M. Macroamylasemia. En: Lang F (editor). Encyclopedia of Molecular Mechanisms of Disease. Berlín, Springer: 2009. p. 1241-1242. [ Links ]
12. Vahedi A, Mehramouz B, Maroufi P, Pourlak T, Rezvanpour R, Shokouhi B, et al. Determining the Frequency of Macroamylasemia in Patients with Hyperamylasemia using PEG Precipitation Method. J Clin Diag Res. 2018;12(5):EC10-EC13. https://doi.org/10.7860/JCDR/2018/34148.11466 [ Links ]
13. Levitt MD, Ellis C. A rapid and simple assay to determine if macroamylase is the cause of hyperamylasemia. Gastroenterol. 1982;83(2):378-82. https://doi.org/10.1016/S0016-5085(82)80331-4 [ Links ]
14. Forsman RW. Macroamylase: Prevalence, distribution of age, sex, amylase activity, and electrophoretic mobility. Clin Biochem. 1986;19(4):250-3. https://doi.org/10.1016/S0009-9120(86)80036-4 [ Links ]
15. Warshaw AL, Hawboldt MM. Puzzling persistent hyperamylasemia, probably neither pancreatic nor pathologic. Am J Surg. 1988;155(3):453-6. https://doi.org/10.1016/S0002-9610(88)80112-0 [ Links ]
16. Rabsztyn A, Green P, Berti I, Fasano A, Perman J, Karoly H. Macroamylasemia in Patients With Celiac Disease. Am J Gastroenterol. 2001;96(4):1096-100. https://doi.org/10.1111/j.1572-0241.2001.03746.x [ Links ]
17. Yoshida E, Tsuruoka T, Suzuki M, Asahara M, Okazaki T, Kadohno N, et al. [Sex and age distribution of patients with macroamylasemia found in the daily isoenzyme analysis]. Rinsho Byori. 1998;46(5):473-8. [ Links ]
18. Masuda H, Tsukada T, Nakayama M, Kitamura M. A study on 41-cases of macroamylasemia detected in a period of 15 months. Chemistry. 1983;27:201-7. [ Links ]
19. Cutolo M, Sulli A, Barone A, Picciotto A, Mangravtti S, Seriolo B, et al. Macroamylasemia: a possible cause of unexplained hyperamylasemia in rheumatoid arthritis. Br J Rheumatol. 1995;34(3):290-2. https://doi.org/10.1093/rheumatology/34.3.290 [ Links ]
20. Goto H, Wakui H, Komatsuda A, Imai H, Miura A, Fujita K, et al. Simultaneous Macroamylasemia and Macrolipasemia in a Patient with Systemic Lupus Erythematosus in Remission. Intern Med. 2000;39(12):1115-8. https://doi.org/10.2169/internalmedicine.39.1115 [ Links ]
21. Okada S, Komatsu N, Osaka A, Yoshida M, Sakamoto S, Miura Y, et al. IgG (kappa type) binding macroamylasemia complicated with immunoblastic lymphadenopathy-like T cell lymphoma. Nippon Naika Gakkai Zasshi. 1989;78(4):519-22. https://doi.org/10.2169/naika.78.519 [ Links ]
22. Fujimura Y, Nishishita C, Uchida J, Iida M. Macroamylasemia associated with ulcerative colitis. J Mol Med. 1995;73:95-7. https://doi.org/10.1007/BF00270584 [ Links ]
23. Eleccion C, Hathaway A. Macroamylasemia in HIV infection. Tex Med. 1998;94(12):77-9. [ Links ]
24. Levitt MD, Goetzl EJ, Cooperbani SR. Two forms of macroamylasemia. Lancet. 1968;291(7549):95758. https://doi.org/10.1016/S0140-6736(68)90907-0 [ Links ]
25. Fridhandler, Berk E. Macroamylasemia. Advances Clin Chem. 1978;20:267-86. https://doi.org/10.1016/S0065-2423(08)60024-4 [ Links ]
Citación: Sandro Ruíz-García S. Macroamilasemia en el Hospital Víctor Lazarte Echegaray de Trujillo, Perú: reporte de un caso. Rev Colomb Gastroenterol. 2021;36(Supl.1):102-106. https://doi.org/10.22516/25007440.620
Recibido: 18 de Julio de 2020; Aprobado: 03 de Septiembre de 2020











 text in
text in