La Enfermedad Cardiaca (EC) corresponde a una de las primeras causas de muerte en todo el mundo. Dentro de estas, la Enfermedad Cardiaca Congénita (ECC) en la edad adulta ha incrementado su prevalencia en los últimos años debido a los avances tanto en el cuidado médico como en la cirugía cardiaca, lo cual permite que la asociación ECC y embarazo sea cada vez más probable. La prevalencia de ECC corresponde alrededor del 0,4% al 1,5% y de estos más del 90% llega a edad reproductiva1), (2. Adicionalmente, la prevalencia de EC en el embarazo se encuentra cerca del 1% y constituye uno de los principales factores que aumentan la morbimortalidad en la gestante y en el feto3. Con respecto a las complicaciones por EC, estas se han registrado en Estados Unidos entre el 0,2% al 3% de los embarazos4.
Dentro de los Objetivos de Desarrollo del Milenio, la salud materna se reconoce como uno de los principales proyectos, estableciéndose como líneas de meta para Colombia en el 2015, de acuerdo a la CONPES 140, una tasa de mortalidad materna de 45 gestantes por 100 000 nacidos vivos5. Ya que son las EC en el embarazo la primera causa indirecta de mortalidad6, asociándose a diversas complicaciones maternas y neonatales como preeclampsia y restricción del crecimiento intrauterino, entre otras7; es importante que el personal de salud reconozca el riesgo en el que se encontraría este binomio madre-feto para un diagnóstico oportuno y un manejo integral con el fin de reducir la incidencia de complicaciones.
CAMBIOS CARDIOVASCULARES EN EL EMBARAZO
Durante el embarazo se presentan cambios en todos los sistemas de la madre para brindar los requerimientos necesarios para la placenta, el feto y el aumento del útero a lo largo de la gestación. Con respecto a las principales modificaciones en el sistema cardiovascular se observa una disminución de la resistencia vascular sistémica que conlleva a un leve descenso en la presión arterial y con ello un aumento del gasto cardiaco de aproximadamente un 30% a 50%8. Toda condición materna, especialmente la presencia de EC que limite el incremento del gasto cardiaco, favorece una mala adaptación de la gestación y con esto un mayor riesgo de complicaciones9.
Adicionalmente, tanto el incremento en el volumen intersticial, que aumenta su concentración desde la semana seis de embarazo logrando valores de hasta 50% más del volumen inicial, como la frecuencia cardiaca (registrándose un ascenso de hasta 10 a 15 latidos), conllevan al incremento de la precarga y la concentración de CO2 que en algunas EC no son bien tolerados. Además, durante el tercer trimestre por el incremento en el tamaño uterino, durante la posición supina ocurre una compresión de la vena cava inferior que reduce el retorno venoso en aproximadamente un 25%10. Por otra parte, durante el trabajo de parto las contracciones uterinas favorecen el retorno venoso de más de 500mL, el cual lleva a un aumento del volumen circundante y por ende, del gasto cardiaco, hecho por el cual la terminación del embarazo por vía baja está contraindicado para algunas EC por riesgo de descompensación11
RIESGO EN EL EMBARAZO
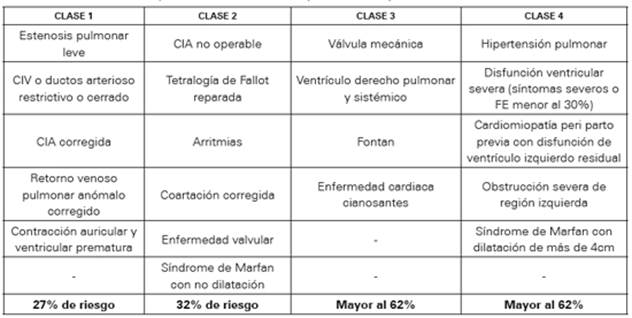
Se han realizado varias escalas y clasificaciones para determinar el riesgo de complicaciones en el embarazo en la gestante con EC. La OMS plantea una clasificación de fácil acceso y aplicación, en la que si la mujer tiene alguna de las patologías descritas en la categoría cuatro, el embarazo está contraindicado12 (Ver Tabla 1). Por otro lado, se encuentra el estudio CARPREG en donde se realizó una escala de riesgo que estima la probabilidad de complicaciones cardiacas en las gestantes; sin embargo, se ha reportado una mejor correlación riesgo de complicaciones-EC con la escala planteada por ZAHARA13 para la evaluación de mujeres con esta patología y que desean embarazarse.
La estratificación del riesgo de la paciente permite conocer la probabilidad que tiene la mujer con EC de presentar complicaciones durante su embarazo, es por ello que la consulta preconcepcional ofrece una valoración integral, que le brinda a la gestante el conocimiento sobre los posibles riesgos si desea embarazarse10 y cuáles son los cuidados y monitoreo que se recomiendan en caso de continuar con el propósito de embarazo.
CARDIOPATÍAS CONGÉNITAS FRECUENTES EN EL EMBARAZO
Dentro de las ECC más frecuentes en mujeres con deseos de embarazarse o en gestación, se encuentran los defectos del tabique auriculoventricular, así como la tetralogía de Fallot corregida. Estas patologías cursan con buena adaptabilidad y toleran los cambios hemodinámicos generados durante el embarazo. En el caso particular de la tetralogía de Fallot, se debe tener en especial consideración factores como hematocrito mayor a 60%, cianosis representada por saturación de oxigeno menor a 80%, presión sistólica de ventrículo derecho mayor al 50% de la presión arterial sistémica o antecedentes de síncope, dado que los anteriores son considerados indicadores de mal pronóstico14.
Por otro lado, en menor prevalencia se observa coartación de aorta, síndrome de Eisenmenger y la hipertensión pulmonar, las cuales cursan con mal pronóstico y se asocian a un alto riesgo de complicaciones en el embarazo e incluso la muerte de la gestante15; tal es el caso de mujeres con síndrome de Eisenmenger, donde se ha alcanzado una tasa de mortalidad materna de hasta el 50%16. El estudio de la cardiopatía y en especial el riesgo que posee, (estabilidad, necesidad de medicamentos) permite evaluar que tan probable es la presentación de complicaciones durante el embarazo dados los cambios hemodinámicos que ocurren en este.
COMPLICACIONES MATERNAS Y FETALES
La presencia de complicaciones maternas o prenatales depende en gran medida del tipo y la severidad de la ECC. De acuerdo a Siu et al, se identificarón como principales factores de riesgo, según la clasificación OMS del riesgo de EC en el embarazo, la cianosis, disfunción sistólica ventricular izquierda y obstrucción izquierda, los cuales determinan riesgo de complicación materna17. Se ha asociado la presencia de EC con mayor incidencia de trastornos hipertensivos asociados al embarazo (del 5,5% al 13%) y preeclampsia (3,2% al 10%)18, fundamentado en la mayor presencia de radicales libres y activación del mecanismo de estrés oxidativo.
En lo referente a predictores de complicaciones, Drenthen et al, realizaron un análisis multivariado con 1392 gestantes con ECC, donde observaron que la regurgitación de válvula pulmonar moderada a severa (OR 2,3; IC 1,1-5,0), la presencia de una EC cianosante (OR 3; IC 1,7-5,0) o válvula mecánica (OR 74,7; IC 5,3-10,57), la clase funcional NYHA (OR 2,2; IC 1,1-4,5), historia de arritmias (OR 4,3; IC 1,8 - 10,2) se comportan como factores predictores de complicaciones cardiacas en la gestante19.
Con respecto a complicaciones fetales, estas rondan desde una mayor presentación de aborto espontáneo entre el 15% y 25% e incremento del parto pretérmino, asociándose desde el 10% hasta el 65% dependiendo de la complejidad de la ECC. Otras complicaciones documentadas incluyen bajo peso al nacer, restricción de crecimiento intrauterino, síndrome de distress respiratorio y hemorragia intraventricular. Se ha reportado que el riesgo de mortalidad perinatal es cuatro veces mayor comparado con las gestantes sin ECC, siendo de casi el 30% en mujeres con síndrome de Eisenmenger20.
De acuerdo a un estudio realizado por Khairy P et al, en gestantes con ECC se registraron con mayor frecuencia edema pulmonar en un 16%, eventos obstétricos como preeclampsia y hemorragia postparto en un 11% y eventos neonatales en un 27,8%. Dentro de estos últimos se presentó en mayor porcentaje el parto pretérmino, bajo peso al nacer y síndrome de distress respiratorio en un 20%, 8,3% y 8,3%, respectivamente. Se han identificado como factores de riesgo importantes en las complicaciones neonatales el tabaquismo durante el embarazo (OR 8 - p 0,0191), arritmia sintomática durante el embarazo (OR 5,2; p 0,0360) e historia de cianosis (OR 2,1; p 0,0322)21.
Es importante que las mujeres en edad reproductiva que posean una ECC y manifiestan su deseo de embarazo o gestantes con ECC, que no están siendo valoradas por cardiología, sean asesoradas por el personal de salud y se les mencione los beneficios de asistir a consulta con el especialista, con el fin de estratificar el riesgo de complicaciones durante y después del embarazo, la forma en que se llevará el control de su cardiopatía y la asignación del nivel de complejidad de la institución de salud para vigilancia y término de su embarazo. Se debe incentivar la consulta preconcepcional a toda mujer con ECC y paridad insatisfecha, con el fin de brindar educación sobre su patología y como esta puede descompensarse por el embarazo20), (22.
Una paciente informada, con conocimiento del comportamiento de su ECC y los riesgos a los que se puede enfrentar durante la gestación, permitirá la toma consciente de la decisión sobre embarazarse, la aceptación de los nuevos estilos de vida y entorno saludable, así como la adherencia a tratamiento, control e identificación de signos de alarma para consulta en urgencias23.
Los continuos avances en el diagnóstico y tratamiento de ECC han ampliado la expectativa de vida de los pacientes con esta patología. Su aumento en la prevalencia favorece que la asociación embarazo y ECC sea cada vez más probable. Por esto, es importante que el personal de salud identifique los riesgos a los cuales está expuesta toda mujer con ECC con deseo de embarazarse, brindándoles un manejo multidisciplinario para el binomio madre-feto. La consulta preconcepcional en estas pacientes se convierte en una herramienta valiosa para que tanto ella como su familia conozcan el riesgo de complicaciones durante el embarazo y tomen una decisión consciente y responsable. Dado los múltiples cambios hemodinámicos durante la gestación que pueden descompensar la ECC sumado a la historia previa de la patología, es indispensable la identificación de factores de riesgo, el monitoreo periódico y la enseñanza de signos de alarma en las gestantes con ECC, con el fin de minimizar complicaciones maternas y prenatales o en caso de presentarse, realizar un diagnóstico y tratamiento oportuno. Es claro que estas dos situaciones, ECC y embarazo, seguirán aumentando su presentación conjunta, por tanto el conocimiento por parte del personal de salud favorecerá que complicaciones fatales tales como muerte materna o neonatal, preeclampsia, restricción de crecimiento intrauterino, entre otras disminuyan