Introducción
Las malformaciones Mullerianas son un grupo de alteraciones ginecológicas, caracterizadas por anomalías en el proceso embriológico de formación (organogénesis) que compromete trompas uterinas, útero, ovario, órganos del sistema urinario y/o músculo esquelético, vagina e introito. Su sintomatologia es variable, la cual fluctúa entre amenorrea primaria, dispareunia, disfunción sexual, dolor, masas pélvicas, endometriosis, hemorragia uterina anormal, infección, aborto recurrente espontáneo, partos prematuros, e incluso puede ser asintomática1.
En revisiones de tema actualizados, publicados en revistas Latinoamericanas (Chile y Mexico) se encontró que en la población general la prevalencia de malformaciones Mullerianas fue del 6.7%, en la población infértil del 7.3%, y en pacientes con pérdida gestacional recurrente puede alcanzar el i6.7%2,3. En estudios nacionales realizados en Pereira, Colombia, se pudo encontrar una prevalencia de 8.4% en población infértil4. En población general colombiana, se encontró una prevalencia de malformaciones mullerianas en un 2.6%5.
Es importante resaltar que el desarrollo embrionario del sistema genitourinario femenino inicia sobre la sexta semana de gestación, cuando la ausencia del gen SRY (localizado en el cromosoma Y) y el déficit en hormona antimulleriana, permiten la persistencia de los conductos paramesonéfricos6; la formación inicial de estos conductos depende de las señales de una serie de genes, entre los que destacan Limi, Emx2 y Wnt-47, su desarrollo normal ocurre desde la semana 7 hasta la 20; en un primer momento, los conductos mullerianos se alargan, acercándose verticalmente para formar las trompas de falopio con sus mitades superiores, después, las mitades inferiores se fusionan latero medialmente para formar el útero, el cérvix y el tercio superior de la vagina1,8.
Las alteraciones que se producen durante la formación, unión y desarrollo del tabique que une estos conductos, genera las malformaciones Mullerianas; por otro lado, estos conductos de Muller están relacionados embriológicamente con los conductos de Wolff, por esta razón, la asociación de anomalías del sistema genital y del tracto urinario pueden llegar hasta un 25%, por lo tanto, se debe examinar el sistema urinario en estas pacientes2.
Por otra parte, es de vital importancia el diagnóstico temprano en los casos sintomáticos, que permitan un tratamiento quirúrgico adecuado de cada anomalía, con el fin de evitar complicaciones ginecológicas y obstétricas, tales como: infertilidad, hematómetra, piometra, gestación ectópica en cuerno rudimentario y restricción de crecimiento intrauterino8.
Los defectos embrionarios pueden originarse en diversas etapas del desarrollo del sistema reproductor femenino9:
Si la anomalía es causada por una agenesia parcial o total de unos de los conductos de Muller, la anomalía será un útero unicorne, y si es de ambos se presentará el síndrome de Rokitansky, o ausencia de útero y vagina9.
Si existe una falla durante la fusión de los conductos de Muller, las anomalías originadas serán útero bicorne, didelfo9.
Si el proceso de reabsorción del tabique central fracasa, se obtiene un útero septado9.
Durante los últimos años se ha actualizado en múltiples ocasiones la clasificación de las Malformaciones Mullerianas; sin embargo, se han encontrado anomalías que no son posibles de ubicar en estas categorías, por lo cual se dio la necesidad de crear una nueva clasificación que acogiera de manera adecuada todas las variantes. El objetivo de este artículo es revisar la clasificación e identificar los métodos de estudios imagenológicos apropiados de las malformaciones mullerianas, para brindar una información concreta y clara para el personal de salud.
Metodología
Se realizó una búsqueda sistemática de la literatura en Internet, acogiendo documentos en idioma español e inglés. El intervalo de tiempo para la búsqueda fue desde el año 2006 hasta el año 2016. Las bases de datos utilizadas para la búsqueda fueron: EBSCO host, Medline-Pubmed, ClinicalKey, Springer Link, ScienceDirect y Scielo. Las palabras clave utilizadas fueron: Mullerian ducts abnormalitie AND diagnostic, mullerian abnormality AND diagnostic AND imaging, mullerian ducts AND abnormalities, malformación mullerianadiagnóstico.
Los registros obtenidos iniciales fueron 305 documentos. Posteriormente se filtró por artículos originales y revisiones de tema que abarcaran el tema de clasificación, diagnóstico de malformaciones Mullerianas y se incluyeron los artículos de reporte de casos clínicos relacionados con el tema, los cuales presentaran revisiones bibliográficas concomitantes. Se excluyeron 77 artículos por tratarse de documentos repetidos encontrados en las bases de datos. De igual forma, 32 artículos se excluyeron por ser estudios realizados en animales. 119 artículos sobre Malformaciones Mulerrianas no evidenciaron datos importantes como especificidad / sensibilidad de las pruebas diagnósticas, por lo cual fueron excluidos. 44 artículos fueron excluidos por encontrarse la parte del texto en otros idiomas distintos al inglés y al español.
Posteriormente, se continuó a evaluar la calidad de los documentos restantes, y determinar la fiabilidad y validez de los mismos. Finalmente se contó con 33 artículos útiles para el desarrollo de este tema.
Clasificación
A través de los años se han desarrollado varias propuestas para clasificar las anomalías genitales femeninas, lo cual puede limitar y dificultar la categorización de estas. Por esta razón, fue necesario crear un nuevo sistema de clasificación que fuera sencillo, claro y preciso10.
Los primeros autores en consolidar una clasificación para las malformaciones mullerianas fueron Buttram y Gibbonsen en 1979, quienes se basaron en los hallazgos de 144 pacientes, se realizó una división en 6 grupos: el grupo I reúne las anomalías de agenesia e hipoplasia de las distintas partes del sistema reproductor femenino; el grupo II, se trata de útero unicorne, con o sin cuerno rudimentario, cavidad endometrial o si es comunicante o no; en el grupo III, se encuentran los úteros didelfos; en el IV están los úteros bicornes, completos parciales o arcuados; el grupo V, reúne los úteros septados, completos o incompletos; por último, el grupo VI se limita a las malformaciones relacionadas con el uso de Dietilestilbestrol11.
La comunidad médica utilizó la clasificación propuesta por la AFS (Sociedad Americana de Fertilidad) durante aproximadamente dos décadas, posteriormente se propusieron dos clasificaciones que destacaron y fueron adoptadas12. En 2004 Acien y colaboradores, exponen un sistema basado en el origen embriológico de las anomalías, teniendo en cuenta la fisiopatología de este proceso y los múltiples órganos relacionados en el desarrollo del sistema genital femenino, en el cual se divide en 5 grupos. En el grupo 1, se encuentra la agenesia o hipoplasia de la cresta urogenital; en el grupo 2, están las anomalías mesonéfricas con ausencia de la abertura del conducto Wolff al seno urogenital; en el grupo 3, se agrupan las anomalías mullerianas aisladas que afecten los conductos mullerianos y/o el tubérculo mulleriano; en el grupo 4 se limita a anomalías del seno urogenital; el grupo 5 reúne malformaciones combinadas13.
Por otro lado, Oppelt P y colaboradores describen el sistema VCUAAM (Vagina Cervix Uterus Adnex Associated Malformation), que fue publicado en 2005, este integra los hallazgos encontrados en la vagina, cuello uterino, útero y anexos, y las malformaciones asociadas se asignaron a un subgrupo M relativo a cada órgano específico. La clasificación fue validada en un grupo de 99 pacientes con malformaciones mullerianas, el objetivo era reflejar todas las malformaciones en una forma precisa e individual para facilitar el tratamiento14. Sin embargo, se observó que varias anomalías congénitas no están incluidas en las principales categorías o subcategorías de este sistema, como el útero septado bicervical con o sin septo vaginal, o el útero didelfo con septo vaginal obstructivo y el útero bicorne con aplasia cervical o vaginal.
La Sociedad Europea de Reproducción Humana y Embriología (ESHRE) y la Sociedad Europea de Endoscopía Ginecológica (ESGE), establecieron un grupo de trabajo común con aproximadamente 90 expertos de toda Europa bajo el nombre de CONUTA (CONgenital UTerine Anomalies), quienes desarrollaron un nuevo sistema de clasificación actualizado, eficiente, sencillo y exacto, el cual está basado en la anatomía del tracto genital femenino, donde el origen embriológico se ha adoptado en el diseño de las principales clases, y las anomalías cervicales y vaginales están clasificadas en subclases independientes, creado básicamente con orientación clínica donde es el punto de partida para ubicar un buen diagnóstico y establecer pautas de tratamiento15. Como observación de los autores de este artículo, al revisar esta clasificación el útero Arcuato, no está en ningún grupo o subgrupo.
El nuevo sistema propuesto por CONUTA cuenta con las siguientes características: las clases principales se basan en la anatomía uterina, expresan las principales variaciones anatómicas uterinas procedentes del mismo origen embriológico. Las subclases principales expresan diferentes grados de deformidad uterina. Las subclases coexistentes permiten complementar si existe o no anomalías en cérvix y vagina16 (Ver Tabla 1).
Tabla 1 Sistema de clasificación CONUTA
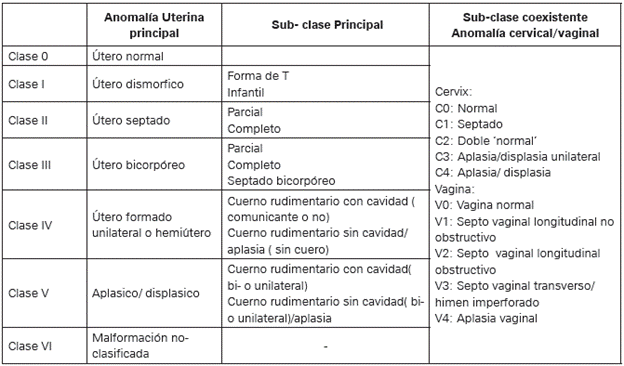
Fuente: tomado de Grigoris F. Grimbizis, et al. The ESHRE/ESGE consensus on the classification of female genital tract congenital anomalies Human Reproduction. 2013,28-2032-4415.
Después de superar el reto de cuál clasificación usar, se debe elegir el método diagnostico ideal. Existen varios tipos, desde estudios basados en ultrasonografía, métodos invasivos y otros basados en imágenes de alta calidad. Es importante tener en cuenta su sensibilidad, especificidad, cuándo es ideal usarlo y cuáles son sus contraindicaciones y limitantes.
Métodos diagnósticos
1. Ultrasonografía en 2 dimensiones (US 2D)
La ultrasonografía es una técnica común inicial para la evaluación de las estructuras pélvicas, permite visualizar la estructura y cavidad uterina, puede detectar masas pélvicas o hematómetra, ayuda a confirmar la presencia de ovarios, y evalúa los riñones17.
Puede realizarse en 2 modalidades: pélvica por vía abdominal y pélvica por vía transvaginal. La US2D pélvica por vía abdominal debe realizarse con vejiga distendida, teniendo en cuenta que esto reduce la sensibilidad y especificidad del estudio, secundario al aumento de la distancia desde el transductor hasta el útero y a menudo interviniendo intestino, debe realizarse también por vía transvaginal si no existe contraindicación como pacientes que no han iniciado su vida sexual o con himen imperforado o que no aprueben el uso de este método diagnostico en ellas17.
Una limitante de la US2D es no permitir ver claramente el fondo del útero, por lo tanto limita la clasificación de las anomalías uterinas. Por otra parte, es un estudio dependiente del observador, así la falta de conocimiento sobre la clasificación de malformaciones uterinas puede influir en el diagnóstico acertado de estas18. Teniendo en cuenta, se considera que la sensibilidad de esta herramienta varía entre 75- 92% y especificidad de 95%17,18.
2. Histerosonografía
La histerosonografía es un método ecográfico que consiste en la infusión de solución salina en la cavidad uterina, bajo control ecográfico, tiene gran capacidad para evaluar la cavidad y morfología uterina, pero igualmente, no permite ver claramente el borde externo del útero2. Las contraindicaciones de esta técnica son embarazo, infección pélvica y estenosis cervical intratable19.
La fase proliferativa del ciclo menstrual es el momento más adecuado para la evaluación uterina, ya que el endometrio es delgado, además se descarta la posibilidad de un embarazo. Se destaca la utilidad y el potencial de este método en casos en los que las imágenes en 3D no se encuentren disponibles20. La sensibilidad de este estudio es de 77,8- 93%, con una especificidad del 100%19,21.
3. Ultrasonografía tridimensional (US 3D)
US3D trasvaginal, método diagnóstico que permite la creación de volúmenes 3D, esto proporciona una visualización coronal del útero, la cual es esencial en la evaluación de la presencia de malformaciones20, idealmente debe ser realizada en la fase secretora del ciclo, igualmente, en pacientes que no han iniciado su vida sexual, con himen imperforado o alguna otra contraindicación para realizarse por esta vía, por lo cual se recomienda que se haga por vía transabdominal22.
Entre sus ventajas se destaca menor duración del estudio, es menos invasiva que otros métodos20, proporciona amplia información a un costo mucho más bajo en comparación con la resonancia magnética nuclear y la histerosalpingografía23. Por otro lado, en hallazgos de tabiques, este estudio permite hacer mediciones de longitud, grosor y vascularidad de este, permitiendo así la predicción del grado de dificultad en caso de intervención quirúrgica (septoplastia histeroscópica)24; también permite la detección de hematocolpos, los cuales aparecen como una colección de fluido con ecos de bajo nivel25, sin embargo, para lograr alta precisión en el diagnóstico, se requiere un alto nivel de entrenamiento y experiencia profesional17. Se considera que la sensibilidad de la ecografía 3D para la detección de malformaciones mullerianas oscila entre 92-100%, y su especificidad entre 90-100%1,3,6,17,18,20,22,23,26-28
4. Histerosalpingografía
Procedimiento que permite evaluar la cavidad uterina, por medio de la inyección de contraste yodado dentro de esta23, con alta resolución para la cavidad uterina y trompas de falopio; es muy útil para evaluar septos y adherencias intrauterinos, miomas submucosos y pólipos endometriales, sin embargo, no es técnicamente posible en aquellas pacientes que no han iniciado su vida sexual, con himen imperforado, vagina atrésica o septo transverso vaginal4, su limitante está en que es un método doloroso y no da información acerca del contorno externo del útero, por tanto, no es posible diferenciar de manera adecuada un útero bicorne de uno septado23.
Después de ser identificada una malformación uterina con este método, es necesario realizar una evaluación del contorno uterino externo, el cual puede ser logrado con US2D, US 3D o resonancia magnética e incluso laparoscopia17. Existen dos contraindicaciones precisas para no realizar la histerosalpingografía, embarazo y enfermedad pélvica inflamatoria29.
Este examen debe realizarse durante los días 7-12 del ciclo menstrual, ya que el endometrio es delgado, lo que facilita la interpretación de las imágenes y nos asegura que no existe embarazo29; por otro lado, según la evidencia reflejada en varios estudios, la sensibilidad de este procedimiento, oscila entre 78 al 90%, con una especificidad entre 90 al 97%3,29.
5. Resonancia Magnética Nuclear (RMN)
RMN, ha surgido como una excelente manera de evaluar malformaciones uterinas, permite evaluar la cavidad y fondo uterino20,30, es capaz de proporcionar una delineación de la anatomía uterina interna y externa, proporciona imágenes en múltiples planos, lo cual facilita una excelente visualización del fondo uterino23; la distensión vaginal, generalmente con gel de ultrasonido, debe ser aplicado siempre que sea posible, para facilitar la detección de anomalías vaginales asociadas como tabicación o duplicación31.
La RMN, es útil frente a pacientes cuyo útero sea difícil valorar (baja transmisión ecográfica, pacientes con himen intacto, pacientes que no ha iniciado su vida sexual, o con himen imperforado) o en aquellos cuya valoración de US 3D no sea concluyente, en caso de requerir tratamiento quirúrgico22. La RMN ha demostrado ventajas en evaluar el cuello del útero y la vagina, especialmente en la presencia de septum vaginal23, sin embargo, los diagnósticos erróneos se deben a una técnica inadecuada, limitada resolución del escáner, la variabilidad de composición del tejido de los hallazgos y experiencia del médico radiólogo encargado26. Por otro lado, el uso esta herramienta es complicada en pacientes con claustrofobia23.
La sensibilidad de este estudio imagenológico oscila entre 79-100%, su especificidad varía entre 66-100%1,20,22,23,26,32,33.
6. Histeroscopia
Este método permite la visualización directa de la cavidad uterina y los ostium tubáricos, lo cual, posibilita la identificación de las anomalías, y en muchas ocasiones permite un tratamiento/resolución de esta al mismo tiempo que se realiza el estudio3.
Una de sus principales limitantes es que no posibilita la evaluación del contorno externo del útero, por lo tanto, no es posible diferenciar entre diferentes tipos de anomalías, como sucede entre un útero bicorne y un septo uterino, en estas ocasiones es necesario otro estudio; se utiliza con frecuencia una laparoscopia diagnóstica21.
Este método cuenta con una sensibilidad de 98,77% y una especificidad del 100%3.
Conclusión
Existen distintos métodos para clasificar las malformaciones mullerianas, tras cada uno existen limitantes que no permiten una total acogida por el personal médico, sea por su complejidad al describir las anomalías o por no ser aptos para clasificar todas sus variantes. El esquema de clasificación CONUTA ha sido el último propuesto y globalmente aceptado, sin embargo existen anomalías mullerianas comunes las cuales no pueden ser descritas por medio de este, como sucede con el útero arcuato.
Los estudios imagenológicos que evidenciaron mayor efectividad para identificar las malformaciones mullerianas fueron la RMN y la US 3D, sin embargo, al ser estos estudios observador-dependiente, su eficacia en la vida práctica depende fundamentalmente de la experiencia del médico especialista, para clasificar y diagnosticar adecuadamente los hallazgos evidenciados con estos métodos.
Teniendo en cuenta que la US 3D es realizada por un médico ginecólogo, quien cuenta con información actualizada sobre clasificaciones de esta patología, consideramos este el método imagenológico de elección para el diagnóstico de malformaciones mulerrianas, de esta manera se podría ofrecer un manejo oportuno y eficaz que permita mejorar la calidad de vida, el futuro obstétrico y evitar las complicaciones que estas conllevan.















