Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Iatreia
Print version ISSN 0121-0793
Iatreia vol.17 no.3 Medellín July/Sept. 2004
ARTÍCULO DE REVISIÓN
¿Por qué se está usando otra vez la talidomida?
WHY IS THALIDOMIDE BACK?
JORGE MARIO GÓMEZ JIMÉNEZ1; EMILIO SANÍN PÉREZ2
1 . MD. Profesor asociado, Departamento de Obstetricia y Ginecología, Facultad de Medicina, Universidad de Antioquia. jmario6@latinmail.com
2 . Estudiante de internado, Facultad de Medicina, Universidad de Antioquia
RESUMEN
Antecedentes
EN 1998 LA ADMINISTRACIÓN FEDERAL para medicamentos y alimentos de los Estados Unidos de América (FDA) aprobó la comercialización (con restricciones) de la talidomida para el tratamiento del Eritema nodoso asociado a la lepra. Brasil y México también han reglamentado su uso. Dado que actualmente se utiliza este fármaco teratogénico en enfermedades reumatológicas, dermatológicas, infecciosas y neoplásicas, se impone actualizar al médico general y al especialista, en los tópicos más relevantes del principio activo y sus efectos benéficos y deletéreos.
Materiales y métodos
Se realizó una revisión textual mediante la lectura y análisis de los ensayos clínicos controlados, las series de casos y las revisiones de tema concernientes a la talidomida y sus posibles usos, reseñados en Medline entre enero de 1993 y diciembre de 2003, con el fin de extraer indicaciones y contraindicaciones a la luz de las pruebas que en ellos se describen. Además, se revisaron algunos informes de estudios anteriores a 1993, considerados de utilidad en el análisis.
Resultados
Se encontraron 46 ensayos controlados aleatorizados y se revisaron 22 con al menos 50 pacientes al inicio del estudio; además, se analizaron 22 series de casosy 10 revisiones de tema que permiten conocer las indicaciones del uso de la talidomida en humanos, las bases farmacocinéticas que explican los efectos benéficos y/o deletéreos y las recomendaciones tendientes a garantizar que no se repita la teratogénesis.
Conclusión
Se dispone de la talidomida, con restricciones, para el tratamiento del Eritema nodoso lepromatoso (primera línea) y del Mieloma múltiple refractario a la quimioterapia múltiple. Parece tener efectos benéficos en muchas otras condiciones graves y refractarias a enfoques de primera línea: SIDA, cáncer de esófago, cáncer de próstata y algunas dermatosis severas, reumatológicas o no. No debe recomendarse en pacientes con Epidermolisis necrótica tóxica ni en la Enfermedad crónica injerto contra huésped.
PALABRAS CLAVE
TALIDOMIDA, TERATOGÉNESIS, ANTIANGIOGÉNESIS, INMUNOMODULACIÓN
SUMMARY
Background:
in 1998 the FDA approved the restricted commercialization of Thalidomide for the treatment of Erithema Nodosum Leprosum. Brazil and Mexico have also regulated its use.
Because of the current use of this teratogenic drug in rheumatological, dermatological, infectious and neoplasic diseases, it is necessary to instruct General Practitioners and specialists on its most relevant topics, active principle, benefic and deleterious effects.
We carried out a revision by reading and analyzing controlled clinical trials, randomized or not, case series and reviews about thalidomide and its potential uses, that appeared in Medline from January 1993 to December 2003, to draw indications and contraindications in light of the evidence found in them.
Results:
forty six randomized controlled studies were found and 22 (with at least 50 patients described) were reviewed (complete articles and/or including design and end points measured - expressed abstracts), plus 10 reviews and 22 cases series. The analysis allowed us to inform potential or restricted and not indicated uses of thalidomide in humans, its pharmacokynetic principles which explain its benefic and deleterious effects, and recommendations to prevent teratogenesis.
Conclusion:
thalidomide is available, with restrictions, for the treatment of Erithema Nodosum Leprosum (first line) and Multiple Myeloma (refractory to multiple chemotherapy). It appears to have beneficial effects in many other serious conditions refractory to first line treatments: AIDS, esophagus and prostate cancer and some severe dermatosis, rheumatological or not.
KEY WORDS
THALIDOMIDE, TERATOGENESIS, ANTIANGIOGENESIS, IMMUNOMODULATION
INTRODUCCIÓN
DESARROLLADA Y COMERCIALIZADA EN LA DÉCADA de 1950 por Industrias Químicas Grünenthal en Alemania del Este, la talidomida se utilizó en Europa por su poder hipnótico no barbitúrico. En los Estados Unidos no se aprobó debido a su efecto neurotóxico, pero los viajeros y el mercado ilegal la llevaron allí. Fue prescrita a gestantes de todo el mundo para contrarrestar los efectos molestos del pico de concentración de gonadotrofina: náuseas, sialorrea y vómito. Pero además del efecto sedante, atribuido a uno de los dos radicales unidos al ácido glutámico, el principio activo también posee efectos antiangiogénico, inmunomodulador, antiinflamatorio y neurotrópico atribuidos al otro radical (talimido).
Diez años después, la talidomida habría de ser proscrita porque se presentaron alrededor de 10.000 casos de focomelia total o parcial (dismelia), correspondientes al 1% de los hijos de las gestantes que la consumieron (fetos y neonatos sin extremidades o con ellas parcialmente desarrolladas, a veces con la apariencia de aletas –bebés delfines–), sin contar con cifras que reflejen la magnitud de las pérdidas gestacionales y otras malformaciones atribuibles a la administración de esta droga. En una entrevista reciente a un empleado del sector de la salud sobre su discapacidad (dismelia), éste la atribuyó sin certeza a la talidomida, recetada por un farmaceuta a las gestantes de su ciudad natal, donde por lo menos seis adultos con su edad aproximada (42 años) y su misma malformación, coinciden en afirmar que sus madres recibieron la misma medicación, y esto, aunque puede ser una coincidencia, ocurrió alrededor de 1960, época en la que la droga fue proscrita (1) (Figura N° 1).
Sheskin (2) en Israel al administrar talidomida a sus pacientes con Eritema nodoso lepromatoso (ENL), buscando su efecto sedante, observó fortuitamente una sorprendente mejoría de la enfermedad, que pudo corroborar después trabajando en Venezuela; así se amplió su uso a todo el mundo. Esto llevó a dermatólogos de México y Brasil (3) a implementar, sujeta a normas, la administración de talidomida a pacientes con lepra, y a otros investigadores a buscar los mecanismos de acción, los efectos benéficos y las posibles indicaciones en otras enfermedades. En 1998 la FDA la aprobó para el Eritema nodoso lepromatoso (ENL) que presentan algunos pacientes con lepra lepromatosa, consistente en cuadros severos de síndrome febril y eritema nodoso o multiforme. Además, se ha recurrido empíricamente a la talidomida para el tratamiento de otras enfermedades como: úlceras orales y emaciación por infección con el virus de la inmunodeficiencia humana tipo I (HIV-I), mieloma múltiple refractario (MMr), síndrome de Behçet (SB) y otras que luego se mencionarán.
Celgene, la empresa que la produce y comercializa, ha establecido campañas tendientes a garantizar que la droga no sea consumida por gestantes ni por varones en riesgo de fecundar a sus compañeras (4).
ALGUNOS ASPECTOS FARMACOLÓGICOS
La Tabla N° 1 resume los medicamentos de uso común en humanos que tienen un efecto teratogénico conocido. Ninguna mujer debería consumirlos entre los días 18 y 55 después de la concepción porque esa es la época en que se ha demostrado la mayor susceptibilidad del embrión humano, especialmente a partir del día 40 (5).
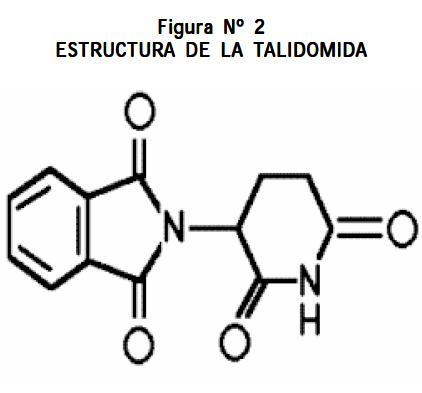
La talidomida es un derivado del ácido glutámico, resultado de su enlace con dos radicales; al lado izquierdo un anillo talimido –responsable del efecto teratogénico–, y al lado derecho un anillo glutarimido al cual se debe el efecto sedante. Se absorbe por el tracto gastrointestinal, independientemente de la ingesta, aun la de grasa, y se distribuye en todos los tejidos. Su liposolubilidad responde por el paso transplacentario al feto y se encuentra en el semen. Su metabolismo y su degradación son básicamente tisulares. Una mínima cantidad se metaboliza en el hígado y muy poca se excreta por el riñón (6). (Figura N° 2).
Efectos y mecanismos de acción
1. Sedante: por el poder barbitúrico del anillo glutarimido (no inhibe el sistema reticular activante ni el centro respiratorio) (7).
2. Antiinflamatorio: inhibe la quimiotaxis y la fagocitosis (8).
3. Inmunomodulador: inhibe la producción del Factor de Necrosis Tumoral alfa (FNTa) y del interferón gama, disminuyendo la vida media del ARNm que los sintetiza, y aumenta las interleuquinas 4 y 5 (9).
4. Antiangiogénico: inhibe el factor de crecimiento endotelial (10).
Los efectos 2, 3 y 4, atribuibles al anillo talimido son los responsables del poder teratogénico (del griego teratos, monstruo) que llevó a su proscripción, pero lo son también de los efectos benéficos, que han ''rescatado'' la talidomida para el uso juicioso en hombres y mujeres severamente enfermos, no gestantes ni en riesgo de fecundar o ser fecundadas.
Como efectos adversos se conoce su neurotoxicidad que es dosis-dependiente, sensorial periférica y que desaparece al suspender el medicamento; produce constipación, erupción pasajera del tronco y las extremidades, neutropenia y somnolencia (11).
La tabla N° 2 presenta las enfermedades en las que se ha recurrido a la talidomida como enfoque terapéutico, casi siempre como segunda o tercera opción; los desenlaces calificados como favorables (f) o adversos (a) y la referencia que sustenta el análisis.
COMENTARIOS
Úlceras aftosas en pacientes con infección por el VIH
Es una enfermedad frecuente y muy dolorosa; impide la vía oral y empeora la emaciación. En el estudio de Jacobson et al. (13), 16 de 29 pacientes que recibieron talidomida 200 mg/día remitieron, frente a 2 de 28 que recibieron placebo; OR 15 (1.8-49.9); p<0.001. Se presentaron somnolencia y brote en 7 casos; 6 de ellos suspendieron el estudio por intolerancia. La carga viral fue mayor en el grupo con talidomida, con una media de 0.42 log 10 copias/mL frente a 0.05 log 10 copias/mL en los controles; p= 0.04. El efecto clínico es favorable pero el microbiológico no lo es. El seguimiento a mediano plazo aclararía las implicaciones del efecto adverso.
En otro estudio de Jacobson et al. (14) hubo recaída en 14 de 23 (61%) pacientes con infección por VIH tratados con talidomida que recibieron 100 mg/día por 2 semanas y 3 veces por semana durante 6 semanas como dosis de sostenimiento, frente a 11 de 26 (42%) en el grupo que recibió placebo (p= 0.221). El tiempo de recurrencia, la carga viral, la concentración sérica del FNT-a y la concentración del factor soluble del receptor II del FNT-a fueron similares. Cinco pacientes del grupo que recibió talidomida presentaron neutropenia, 5 brote y 3 neuropatía sensorial periférica. La diferencia en el desenlace principal no fue estadísticamente significativa. Los efectos adversos fueron leves. No se evaluó la carga viral.
En un estudio doble ciego y aleatorizado llevado a cabo por Kaplan et al. (15), 99 pacientes con VIH y emaciación se dividieron en 3 grupos, administrando talidomida 100 mg/día, talidomida 200 mg/día o placebo. Se realizó análisis por intención de tratamiento a las 8 semanas. Se encontró que la talidomida a dosis baja se asoció a mayor ganancia de peso, 2 kg (3% del peso) frente a placebo, 0.3 kg (0.4%) del peso (p=0.021). Con talidomida a dosis alta, 0.9 kg; p=0.53 frente al placebo; la diferencia no es estadísticamente significativa. El 33% de los casos con talidomida en dosis baja ganaron en promedio 2.2 kg (p=0.008) y el 25% de los casos con talidomida en dosis alta, ganaron 1.5 kg (p=0.019) en las siguientes 8 semanas. No hubo diferencias en los conteos de CD4, en el número de neutrófilos ni en los niveles de FNT-a. La carga viral fue mayor en el grupo de talidomida en dosis baja, 0.29 log 10 copias/ml y en el de talidomida en dosis alta 0.23 log 10 copias/ml frente a los controles; carga viral 0.07 log 10 copias/mL; p=0.024 y 0.018, respectivamente. El desenlace principal (ganancia de peso) es favorable, pero no lo es el efecto sobre la carga viral.
Reacción leprosa (RL)
Se estudió una serie con 33 casos (3) de los cuales 20, 9 y 4 pacientes presentaron respuestas a la talidomida, excelente, buena y regular, respectivamente, con dosis iniciales de 200 mg/día y 25 a 50 mg/día de sostenimiento. El síndrome febril remitió en todos en 48 horas. Las lesiones cutáneas mejoraron muy rápido (3 a 4 días) y remitieron en promedio en 15 días. Predominaron la somnolencia y la constipación como efectos colaterales.
Este estudio ilustra un efecto favorable relevante, con poca toxicidad del medicamento. La gravedad de la enfermedad y su mala respuesta a otros enfoques son la base para que se lo considere de primera línea en esta afección.
Síndrome de Behçet (SB)
En una serie de casos de este síndrome (20) 2 de 32 (6%) IC 95% (0.8-20.8), 5 de 31(16%) IC 95% (5.5-33.7) y 0 de 32 (0%) IC 95% (0-10.9) pacientes con úlceras orales, genitales y/o foliculitis severa por SB que recibieron talidomida 100 o 300 mg/día o placebo por 24 semanas respectivamente, presentaron remisión completa o mejoría sustancial (p= 0.031). La neuropatía fue rara. El eritema nodoso se exacerbó y los efectos beneficiosos disminuyeron apenas se suspendió el tratamiento. Puede inferirse la utilidad del medicamento en el control y/o la remisión del compromiso orogenital y folicular por SB.
Mieloma múltiple refractario a quimioterapia múltiple (MMr)
En un estudio doble ciego (23) de 100 pacientes con MMr tratados con quimioterapia (4 ciclos con dexametasona, vincristina, doxorrubicina, ciclofosfamida, etopósido y cisplatino) se aleatorizaron para recibir talidomida 200 mg/día o placebo; 14 de 50 (28%) vs 2 de 50 (4%) presentaron trombosis venosa profunda (TVP) (p=0.002); recibieron anticoagulación efectiva y no hubo necesidad de suspender la talidomida. Se concluyó que el tratamiento con talidomida en MMr se asoció a TVP tratable exitosamente con anticoagulación y que no obligó a suspender la talidomida. No se informaron desenlaces en relación con el impacto en el MMr.
De 84 pacientes con MMr (24), 76 recayeron después de recibir quimioterapia múltiple. Al tratarlos con 200 mg/día de talidomida por 8 días y luego seguir con incrementos de 200 mg semanales hasta 800 mg, hubo disminución de los niveles basales de paraproteína sérica y los urinarios de proteína de Bence Jones, así: del 90% en 8 casos, del 75% en 6, del 50% en 7 y del 25% en 6. La respuesta fue favorable en el 35% de los pacientes. De los que respondieron, 78% tuvieron disminución de sus conteos de células plasmáticas en la médula ósea y aumento de la concentración de hemoglobina.
No hubo cambios en la densidad microvascular de la médula ósea. La constipación, la fatiga y la somnolencia (efecto leve a moderado) fueron síntomas adversos frecuentes en una tercera parte de los pacientes. Durante 12 meses de seguimiento murieron 36 pacientes no respondedores a la talidomida y 6 de los respondedores; 22% de los 84 pacientes permanecieron libres de recaídas y el 58 % estaban vivos. Se concluyó que la talidomida es un tratamiento promisorio del MMr.
La situación amerita que se realicen estudios aleatorizados y doble ciego con pacientes refractarios a la quimioterapia de primera línea, antes o después del trasplante de médula ósea, con estricto rigor en el diseño para garantizar la homogeneidad de la dosis que se va a ofrecer.
En un estudio de Zangari et al. (25) 16 de 100 pacientes con MMr refractario tuvieron TVP: 14 de los 50 que recibieron talidomida vs 2 de los que recibieron placebo; no hubo diferencia entre los dos grupos en la resistencia a la proteína C activada (Pca) no Leiden. Los autores concluyeron que el riesgo de TVP no se asocia a la resistencia a la Pca no Leiden. La TVP fue adecuadamente tratada con anticoagulación por lo que se definió que la presencia de esta complicación no obliga a suspender el tratamiento con talidomida. No se refirieron desenlaces sobre MMr.
Lupus discoide crónico resistente a hidroxicloroquina (LDcR). Serie de casos
Noventa por ciento de 46 pacientes (28) mejoraron con la administración de talidomida (2 años de seguimiento) y 71% recayeron al suspenderla. Al reiniciarla todos mejoraron; 25 presentaron neuropatía. Se concluyó que la talidomida es efectiva. En el futuro, puede ser la segunda línea en el enfoque terapéutico del LDcR.
Compromiso cutáneo del Lupus eritematoso sistémico (LESC) - Serie de casos
En el estudio de Stevens et al. (31) de 16 pacientes con LESC tratados con talidomida, 44% tuvieron remisión y 37%, mejoría, para un total de 81% de efecto favorable. Se concluyó que es efectiva. En el futuro puede desplazar al dapsone o a los retinoides como la segunda línea en el enfoque terapéutico del compromiso cutáneo por LES. Sigue en primera línea la hidroxicloroquina.
Melanoma metastásico (Melm)
Se hizo un estudio aleatorizado y doble ciego en 181 pacientes con Melm (36). Según el tratamiento, sobrevivieron (con tamozolamide, tamozolamide e interferón o tamozolamide y talidomida) 5.3 meses, 7.7 meses y 7.3 meses, respectivamente. El 20%, IC 95% (10-33), 21%, IC 95% (12-33), y 25%, IC 95% (15-38) de los respectivos grupos respondieron ''estabilizando la enfermedad'' pero no queda claro a qué corresponde este desenlace. La toxicidad fue leve para los pacientes de los tres grupos y nunca comprometió el sistema hematológico. Aunque el efecto es favorable, no parece que se justifique la paliación con talidomida en Melm.
Enfermedad crónica injerto contra huésped (EICHc)
En el estudio de Koc et al. (46) de 52 pacientes captados 80 días después de trasplante de médula ósea, se perdió 1; 26 recibieron talidomida 200 mg/día y 25, placebo. Un análisis por intención de tratamiento (ITT) mostró mayor frecuencia de recaída en el grupo con talidomida (p=0.06), y ventaja en la sobrevida del grupo con placebo, (p= 0.006.) No se debe prescribir talidomida en EICHc.
En otro trabajo (47) se aleatorizaron 54 pacientes con EICHc, 27 para recibir ciclosporina + prednisona +talidomida (200 a 800 mg/día) y los otros 27 para recibir solamente ciclosporina + prednisona. No hubo respuesta en 83%, 88% y 73% vs. 89%, 84% y 65% a los 2 (p=.7), 6 (p>.8) y 12 (p=.5) meses, respectivamente. Las tasas de sobrevida a 1 y 2 años fueron, respectivamente, 74% y 54% en el grupo que recibió talidomida y 66% en el grupo control, sin variación entre el primero y el segundo años. La conclusión fue la misma: no es recomendable la talidomida en pacientes con EICHc.
En un tercer estudio (48) 25 de 51 pacientes con EICHc severa (por trombocitopenia y mal pronóstico) recibieron talidomida + glucocorticoides (GC) + ciclosporina (Csp) o tacrolimus (T) y 26 recibieron placebo + GC + Csp o T. Se suspendió el estudio rápidamente porque 23 de los 25 (92%) vs. 17 de los 26 (65%) presentaron neutropenia y/o neuropatía; por consiguiente, tampoco en esta situación resulta recomendable la talidomida.
Epidermolisis necrótica tóxica (ENT)
Esta grave afección, también llamada síndrome de Stevens Johnson, aún no tiene un enfoque terapéutico que haga disminuir su alta mortalidad. En un estudio de Wolkenstein et al. (50), 10 de 12 pacientes tratados con talidomida vs. 3 de 10 que recibieron placebo murieron; RR 2.78 (no se incluyó el intervalo de confianza), p= 0.03, por lo cual se suspendió el estudio. No se recomienda la talidomida en pacientes con ENT.
Cáncer de próstata andrógenoindependiente (CaPai)
En un estudio (51) de 59 pacientes con CaPai no respondedores a quimioterapia, 17 recibieron docetaxel (D) y 36, D + talidomida 200 mg/día; 6 de los 17 (35 %) vs. 19 de los 36 (53%) mostraron disminución al menos del 50% en el antígeno específico de próstata. Se presentaron pocos efectos adversos. El efecto bioquímico fue favorable, pero con lo informado no se puede inferir mejoría clínica aunque los autores la sugieren.
En otro trabajo, 63 pacientes con cáncer avanzado de próstata recibieron talidomida 200 mg/día vs. 200 mg/día al inicio, con incrementos hasta 1.200 mg/día. El 18% vs. 0% disminuyeron al menos 50% sus niveles de AEP sin efectos secundarios graves. Veintisiete de los pacientes con dosis baja disminuyeron AEP al menos 40%, con mejoría clínica (no documentada en el informe). Se demostró un efecto bioquímico favorable a dosis baja pero paradójico a dosis alta. El efecto clínico no fue evaluable con lo informado. Se necesitan más estudios a dosis bajas y evaluaciones clínicas medibles (52,53).
Estomatitis aftosa crónica (EAC)
En un estudio de Revus et al. (54), 73 pacientes con EAC (6 meses de evolución) se aleatorizaron para recibir 100 mg diarios de talidomida por 2 meses o placebo. Treinta y dos de 38 vs. 6 de 35, IC 95% (25-53) remitieron. De estos, 13 de 17, recayeron al iniciar placebo, a los 19 ± 9 días. Los efectos indeseables más frecuentes fueron fatiga y constipación. Los autores concluyeron que la talidomida es efectiva en EAC.
BIBLIOGRAFÍA
1. TSENG S, PAK G, WASHENIK K. Rediscovering thalidomide: A review of its mechanism of action, side effects, and potential uses. J Am Acad Dermatol, 1996; 35: 969-979. [ Links ]
2. SHESKIN J. Influencia de la talidomida en la reacción leprosa. Dermatol Venez, 1965; 4: 210. [ Links ]
3. LATAPI S, GÓMEZ M. Talidomida en el tratamiento de la reacción leprosa. Gaceta Médica de México, 1969; 99: 917-931. [ Links ]
4. ANCES B. New concerns about thalidomide. Obstet Gynecol, 2002; 99: 125-128. [ Links ]
5. TEO K, CHANDULA S, HARDEN L, STIRLING I, THOMAS D. Sensitive and rapid method for the determination of thalidomide in human plasma and semen using solid-phase extraction and liquid chromatography-tandem mass spectrometry. J Chromatogr B Analyt Technol Biomed-Life Sci, 2002; 767: 145-151. [ Links ]
6. TEO SK, HARDEN JL, BURKE AB. Thalidomide is distributed into human semen after oral dosing. Drug Metab Dispos, 2001; 29: 1.355-1.357. [ Links ]
7. HOGLUND P, ERIKSSON T, BJORKMAN S. A doubleblind study of the sedative effects of the thalidomide enantiomers in humans. J Pharmacokinet Biopharm, 1998; 26: 363-383. [ Links ]
8. PARTIDA S, FAVILA L, PEDRAZ S, GOMEZ M, SAUL A, ESTRADA S, et al. IgG antibody subclasses, tumor necrosis factor and IFN-gamma levels in patients with type II leprosy reaction on thalidomide treatment. Int Arch Allergy Immunol, 1998; 116: 60-66. [ Links ]
9. NASCA MR, O'TOOLE EA, PALICHARLA P, et al. Thalidomide increases human keratinocyte migration and proliferation. J Invest Dermatol, 1999; 113: 720- 724. [ Links ]
10. FIGG D, DAHUT W, DURAY P, HAMILTON M, TOMPKINS A, STEINBERG M, et al. A randomized phase II trial of thalidomide, an angiogenesis inhibitor, in patients with androgen-independent prostate cancer. Clin Cancer Res, 2001; 7: 1.888-1.893. [ Links ]
11. OCHONISKY S, VERROUST J, BASTUJI-GARIN S, et al. Thalidomide neuropathy incidence and clinicoelectrophysiologic findings in 42 patients. Arch Dermatol, 1994; 130: 66-69. [ Links ]
12. TRAMONTANA J, UTAIPAT U, MOLLOY A, AKARASEWI P, BURROUGHS M, MAKONKAWKEYOON S, et al. Thalidomide treatment reduces tumor necrosis factor alpha production and enhances weight gain in patients with pulmonary tuberculosis. Mol Med, 1995; 1: 384-397. [ Links ]
13. JACOBSON J, GREENSPAN J, SPRITZLER J, KETTER N, FAHEY J, JACKSON J, et al. Thalidomide for the treatment of oral aphtous ulcers in patients with human immunodeficiency virus infection. N Engl J Med, 1997; 336: 1.487-1.493. [ Links ]
14. JACOBSON J, GREENSPAN J, SPRITZLER J, FOX L, FAHEY J, JACKSON J, et al. Thalidomide in low intermittent doses does not prevent recurrence of human immunodeficiency virus-associated aphtous ulcers. J Infect Dis, 2001; 183: 343-346. [ Links ]
15. KAPLAN G, THOMAS S, FIERER D, MULLIGAN K, HASLETT P, FESSEL W, et al. Thalidomide for the treatment of AIDS-associated wasting. AIDS Res Hum Retroviruses, 2000; 16: 1.345-1.355. [ Links ]
16. POWELL RJ, GARDNER-MEDWIN JMM. Guidelines for the clinical use and dispensing of thalidomide. Postgrad Med J, 1994; 70: 901-904. [ Links ]
17. IYER CG, LANGUILLON J, RAMANUJAM K, et al. WHO coordinated short-term double-blind trial with thalidomide in the treatment of acute leprosy reactions in male lepromatous patients. Bull World Health Org, 1971; 45: 719-732. [ Links ]
18. SAMPAIO EP, KAPLAN G, MIRANDA A. The influence of thalidomide on the clinical and immunologic manifestations of Erythema Nodossum Leprosum. J Infect Dis, 1993; 168: 408-414. [ Links ]
19. YAZICI H, FRESKO I, HAMURYUDAN V, MAT C, MELIKOGLU M, OZYAZGAN Y, et al. Behçet's syndrome. The Cerrahpasa experience. Members of the Behçet's Syndrome Research Centre. Adv Exp Med Biol, 1999; 455: 135-140. [ Links ]
20. HAMURYUDAN V, MAT C, SAIP S, OZYAZGAN Y, SIVA A, YURDAKUL S, et al. Thalidomide in the treatment of the mucocutaneous lesions of the Behçet's syndrome. A randomized, double-blind, placebo-controlled trial. Ann Intern Med 1998; 128: 443-450. [ Links ]
21. HAMZA M, HAMZAOUI K, AYED K, et al. Thalidomide and cell-mediated immunity in Behçet's disease. Clin Rheumatol, 1987; 6: 608-609. [ Links ]
22. IQBAL N, ZAYED M, BODEN G. Thalidomide impairs insulin action on glucose uptake and glycogen synthesis in patients with type 2 diabetes. Diabetes Care, 2000; 23: 1.172-1.176. [ Links ]
23. BARLOGIE B, TRICOT G, ANAISSIE E. Thalidomide in the management of Multiple Myeloma. Semin Oncol, 2001; 28: 577-582. [ Links ]
24. SHINGAL S, MEHTA J, DESIKAN R, AYERS D, ROBERSON P, EDDLEMON P, et al. Antitumor activity of thalidomide in refractory Multiple Myeloma. N Engl J Med, 1999; 341: 1.565-1.571. [ Links ]
25. ZANGARI M, ANAISIE E, BARLOGIE B, BADROS A, DESIKAN R, GOPAL V, et al. Increased risk of deepvein thrombosis in patients with Multiple Myeloma receiving thalidomide and chemotherapy. Blood, 2001; 98: 1.614-1.615. [ Links ]
26. ORDI-ROS J, CORTES F, CUCURULL E, et al. Thalidomide in the treatment of Cutaneous Lupus refractory to conventioal therapy. J Rheumatol, 2000; 27: 1.429-1.433. [ Links ]
27. WARREN KJ, NOPPER AJ, CROSBY DL. Thalidomide for recalcitrant discoid lesions in a patient with Systemic Lupus Erythematous. J Am Acad Dermatol, 1998; 39: 293-295. [ Links ]
28. KYRIAKIS KP, KONTOCHRISTOPOULOS GJ, PANTELEOS DN. Experience with low-dose thalidomide therapy in Chronic Discoid Lupus Erythematosus. Int J Dermatol, 2000; 39: 218-222. [ Links ]
29. RUIZ-IRASTORZA G, KHAMASHTA A, HUGHES R. Therapy of Systemic Lupus Erythematosus: new agents and new evidence. Expert Opin Investig Drugs, 2000; 9: 1.581-1.593. [ Links ]
30. WALCHNER M, MEURER M, PLEWIG G, et al. Clinical and immunologic parameters during thalidomide treatment of Lupus Erythematosus. Int J Dermatol, 2000; 39: 383-388. [ Links ]
31. STEVENS RJ, ANDUJAR C, EDWARDS CJ, AMES PR, BARWICK AR, KHAMASHTA MA, et al. Thalidomide in the treatment of the cutaneous manifestations of Lupus Erythematosus: experience in sixteen consecutive patients. Br J Rheumatol, 1997; 36: 353-359. [ Links ]
32. SCOLARI F, HARMS M, GILARDI S. Thalidomide in the treatment of Chronic Lupus Erythematosus. Dermatologica, 1982; 165: 355-362. [ Links ]
33. KHAN H, SIMPSON J, COLE T, HOLT M, MACDONALD I, PYE D, et al. Oesophageal cancer and cachexia: the effect of short-term treatment with thalidomide on weight loss and lean body mass. Aliment Pharmacol Ther, 2003; 17: 677-682. [ Links ]
34. Food and Drug Administration. Thalidomide: potential benefits and risks. An open public scientific workshop. Bethesda, MD: Netcher Conference Center, 1997. [ Links ]
35. MCCORMICK PA, SCOTT F, EPSTEIN O, BURROUGHS AK, SCHEUER PJ, MCINTYRE N. Thalidomide as therapy for primary biliary cirrhosis: a double-blind placebo-controlled pilot study. Am J Hepatol, 1994; 21: 496-499. [ Links ]
36. DANSON S, LORIGAN P, ARANCE A, CLAMP A, RANSON M, HODGETTS J, et al. Randomized phase II study of temozolomide given every 8 hours or daily with either interferon alfa-2b or thalidomide in metastatic malignant melanoma. J Clin Oncol, 2003; 21: 2.551-2.557. [ Links ]
37. FEDERMAN GL, FEDERMAN DG. Recalcitrant Pyoderma Gangrenosum treated with thalidomide. Mayo Clin Proc 2000; 75: 842-844. [ Links ]
38. DEREURE O, BASSET-SEGUIN N, GUILHOU JJ. Erosive Lichen Planus: dramatic response to thalidomide. Arch Dermatol, 1996;118: 536. [ Links ]
39. PEREZ R, WEISS E, PIQUERO J, RONDON A. Generalized Lichen Planus with erosive lesions of the penis, treated with thalidomide. Report of a case and review of the literature. Med Cutan Ibero Lat Am, 1987; 15: 321-326. [ Links ]
40. HERRANZ P, PIZARRO A, DE LUCAS R, et al. 1998. Treatment of AIDS-associated Prurigo Nodularis with thalidomide. Clin Exp Dermatol 1998; 23: 233-235. [ Links ]
41. VAN DEN BROEK H. Treatment of prurigo nodularis with thalidomide. Arch Dermatol 1980; 116: 571- 572. [ Links ]
42. STIRLING DI. Thalidomide and its impact in dermatology. Semin Cutan Med Surg, 1988; 17: 231-242. [ Links ]
43. GUILLAUME J, MOULIN G, DIENG M. Crossover study of thalidomide vs placebo in Jessner's lymphocytic infiltration of the skin. Arch Dermatol, 1995; 131: 1.032-1.035. [ Links ]
44. MORTAZAVI H, EHSANI A, NAMAZI M. Langerhans' cell histiocytosis. Dermatol Online J, 2002; 8: 18. [ Links ]
45. DUONG DJ, MOXLEY RT, KELLMAN RM. Thalidomide therapy for cicatricial pemphigoid. J Am Acad Dermatol, 2002; 47S: 193-195. [ Links ]
46. KOC S, LEISENRING W, FLOWERS M, ANASETTI C, DEEG J, NASH R, et al. Thalidomide for treatment of patients with Chronic Graft-versus-Host Disease. Blood, 2000; 96: 3.995-3.996. [ Links ]
47. CHAO NJ, PARKER PM, NILAND JC, et al. Paradoxical effect of thalidomide prophylaxis on Chronic Graft versus-Host Disease. Biol Blood Marrow Transplant, 1996; 2: 86-92. [ Links ]
48. PARKER PM, CHAO NJ, NADEMANEE A, et al. Thalidomide as salvage therapy for Chronic Graft-versus- Host Disease. Blood, 1995; 86: 3.604-3.609. [ Links ]
49. GHISLAIN PD, ROUJEAU JC. Treatment of severe drug reactions: Stevens-Johnson syndrome, Toxic Epidermal Necrolysis and hypersensitivity syndrome. Dermatol Online J 2002; 8: 5. [ Links ]
50. WOLKENSTEIN P, LATARJET J, ROUJEAU JC, et al. Randomized comparison of thalidomide versus placebo in Toxic Epidermal Necrolysis. Lancet, 1998; 352: 1.586-1.589. [ Links ]
51. FIGG D, DAHUT W, DURAY P, HAMILTON M, TOMPKINS A, STEINBERG M, et al. A randomized phase II trial of thalidomide, an angiogenesis inhibitor, in patients with androgen-independent prostate cancer. Clin Cancer Res, 2001; 7: 1.888-1.893. [ Links ]
52. MOLLOY M, FLOETER K, SYED A, SANDBRINK F, CULCEA E, STEINBERG M, et al. Thalidomide neuropathy in patients treated for metastatic prostate cancer. Muscle Nerve, 2001; 24: 1.050-1.057. [ Links ]
53. FIGG D, ARLEN P, GULLEY J, FERNANDEZ P, NOONE M, FEDENKO K, et al. A randomized phase II trial of docetaxel (taxotere) plus thalidomide in androgenindependent prostate cancer. Semin Oncol, 2001; 28 S 15: 62-66. [ Links ]
54. REVUS J, GUILLAUME J, JANIER M, HANS P, MARCHAND C, SOUTEYRAND P, et al. Crossover study of thalidomide vs placebo in severe recurrent Aphtous Stomatitis. Arch Dermatol, 1990; 126: 923- 927. [ Links ]
Recibido: 16 de junio de 2004
Aceptado: 27 de agosto de 2004