INTRODUCCIÓN
Los glucocorticoides (GC) son medicamentos ampliamente usados para el manejo de muchas enfermedades como el asma bronquial, la enfermedad pulmonar obstructiva crónica, enfermedades reumatológicas y gastrointestinales o prevención del rechazo de trasplante, entre otras (1). Muchos pacientes los consumen de forma crónica, lo cual, sumado a la mayor longevidad de la población, favorece la aparición de múltiples efectos adversos que pueden afectar diferentes órganos. En el 2008 en el Reino Unido se encontró que el 1 % de la población recibía GC, cifra mayor en las mujeres (4,5 %) y en ancianos (3 %) (1).
La mayoría de los casos de síndrome de Cushing (SC) se deben al uso de esteroides exógenos, y en algunos al uso de medicamentos que pueden ejercer un efecto sobre los receptores de GC (por ejemplo, medroxi-progesterona) (2).
En la presente revisión se hará una descripción de los efectos derivados del uso de glucocorticoides exógenos sobre el eje hipotálamo-hipófisis-adrenales y los diferentes sistemas, haciendo énfasis en el sistema cardiovascular y óseo. En la Tabla 1 se reportan las características más importantes de varios de los GC que se utilizan en la práctica diaria.
Tabla 1 Características de los glucocorticoides más usados
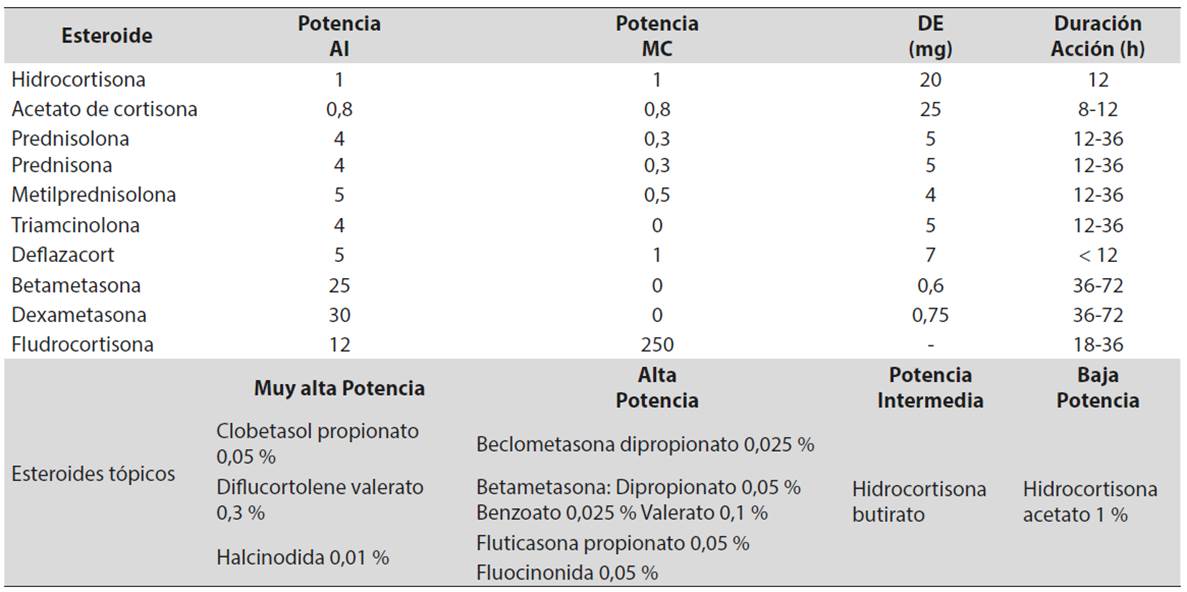
AI: antinflamatoria. DE: dosis equivalente. MC: mineralocorticoide.
EFECTO SOBRE EL EJEHIPOTÁLAMO-HIPÓFISIS-ADRENALES
En condiciones normales y como respuesta a un ritmo circadiano, el hipotálamo produce la hormona estimulante de los corticotropos (CRH). Esta al actuar sobre la hipófisis estimula la liberación de la hormona adrenocorticotropa (ACTH), a partir de una molécula precursora llamada proopiomelanocortina (POMC). La ACTH estimula la producción y liberación del cortisol en la corteza adrenal (con un pico de secreción en la mañana y otro más pequeño en la tarde) que, a través de una retroalimentación negativa, actúa sobre el hipotálamo y la hipófisis, regulando la producción de CRH y ACTH y manteniendo las concentraciones fisiológicas de estas hormonas (2). El cortisol participa en varios procesos, como en el metabolismo de los carbohidratos, lípidos y proteínas, la regulación de la inflamación, el desarrollo celular, el mantenimiento de la homeostasis, el buen estado cognitivo, la respuesta al estrés y la modulación del sistema inmune (2).
El síndrome de Cushing (SC) es una enfermedad mediada por un exceso de producción de cortisol en la glándula suprarrenal (SC endógeno), a partir del estímulo de tumores productores de ACTH (hipofisiarios o ectópicos que también pueden producir CRH) o directamente por neoplasias adrenales. También se presenta tras el tratamiento con glucocorticoides exógenos (SC exógeno o iatrogénico, la forma más común) (1,2).
Los glucocorticoides exógenos (GE) inhiben la producción de CRH y ACTH. En muchos casos, la función del eje se recupera tras unas semanas o meses del retiro de dichos fármacos (2). Sin embargo, hasta en el 15 % de los casos los pacientes pueden quedar con una insuficiencia suprarrenal secundaria y definitiva después de haber suspendido la medicación 3 años atrás (4).
En el sistema nervioso central los GE conllevan a una disminución en la expresión de los receptores de GC y esto, a su vez, a una pérdida del mecanismo de retroalimentación negativo que normalmente ejerce el cortisol sobre la CRH. Por ello, se presenta un freno en la liberación de CRH, una inhibición de la producción de la POMC y de la ACTH (2).
Es muy importante tener en cuenta que el uso de GE por diferentes vías puede llevar a la aparición de un SC iatrogénico, por vía tópica (principalmente cuando hay pérdida de la continuidad de la piel o se usan en mucosas) (3,5-7), inhalatoria o nasal (se puede ab-sorber parte de la medicación por vía gastrointestinal) (2,8), intraarticular (hay absorción sistémica del medicamento desde la articulación) (9), oftálmica (6,10,11), oral o intravenosa (12).
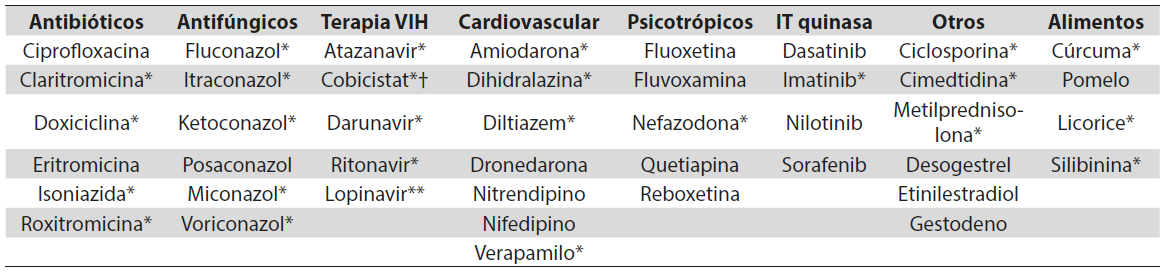
Los glucocorticoides son metabolizados por un sistema enzimático hepático (citocromos, en especial la CYP3A), al igual que muchos otros medicamentos, lo que puede generar interacciones farmacológicas. Varios fármacos pueden afectar el metabolismo de los glucocorticoides, independientemente de la vía por la que se utilicen (2,9,11,13-18), facilitando la aparición de un SC al aumentar su concentración sérica o retardo en el metabolismo (Tabla 2).
Otro mecanismo mucho menos frecuente del SC implica la presencia de polimorfismos o mutaciones en los receptores de los glucocorticoides (ganancia de función), que amplifican el efecto del fármaco y la gravedad del síndrome (2,3,11).
SIGNOS Y SÍNTOMAS ASOCIADOS CON EL HIPERCORTISOLISMO
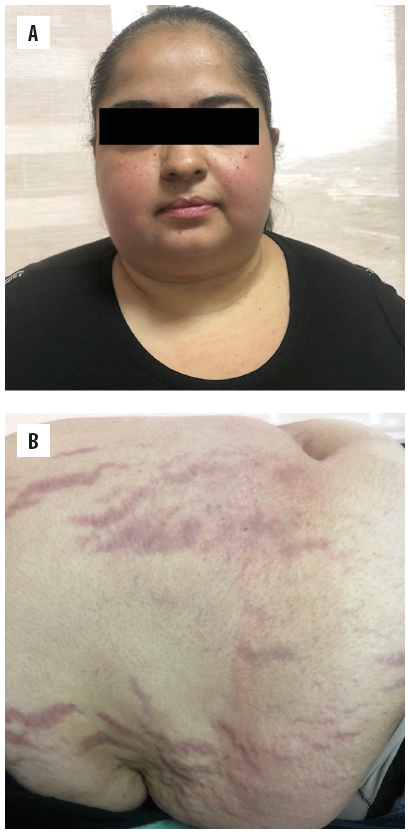
Los signos y síntomas son muy similares al SC endógeno (Figura 1). Los más comunes son la obesidad centrípeta, la cara de luna llena, el aumento de la grasa supraclavicular, las alteraciones en el periodo menstrual (oligo/amenorrea) y en la libido, la hipertensión, fragilidad capilar (equimosis espontáneas), debilidad muscular proximal, hirsutismo, letargia y depresión, presencia de giba, atrofia cutánea, estrías pigmentadas mayores a 1 cm de grosor en los flancos o en otras superficies del cuerpo. También se describen patologías como aterosclerosis, prediabetes o diabetes, osteoporosis, hipercoagulabilidad, infecciones recurrentes, cefalea, entre otros (1). Muchos de los síntomas se pueden presentar aun con dosis bajas de estos medicamentos (< 7,5 mg/día de prednisolona o su equivalente) (19).
EFECTOS SISTÉMICOS
A continuación, se hace una descripción de las alteraciones asociadas en los diferentes órganos y sistemas tras la exposición a los GE.
Sistema cardiovascular
Los pacientes con hipercortisolismo tienen un riesgo 3 veces mayor de desarrollar una enfermedad aterosclerótica, falla cardiaca, flutter y fibrilación auricular (19,20,21). Además, pueden cursar con un estado hipercoagulable y tener una afectación directa de los cardiomiocitos (22). Muchas de las enfermedades para las que se usan estos medicamentos (por ejemplo, el lupus sistémico) se asocian directamente con un mayor riesgo cardiovascular (1,19,22).
En pacientes con artritis reumatoide (AR) se ha encontrado un mayor riesgo de mortalidad cardiovascular (hasta 2 veces) con tratamientos con 5 mg o más de prednisolona por más de 3 meses y, en aquellos individuos con una mayor actividad de la enfermedad (23). En un metaanálisis del 2011, el uso de 10 mg/día o más de prednisolona en estos pacientes se asoció con un mayor riesgo de accidentes cerebrovasculares (OR 4,36 [1,6-11,9]) (24).
También se han descrito casos de arritmias y muerte súbita en quienes reciben pulsos de esteroides por vía venosa, principalmente, si tienen una enfermedad cardiaca o renal de base (19).
Obesidad
Hasta el 70 % de los pacientes que reciben GE crónicamente reportan un aumento de peso del 4-8 %, principalmente con dosis de prednisolona, o su equivalente, mayores a 5-7,5 mg/día por periodos mayores a 2 años (1,19). Los GE estimulan el consumo de alimentos hipercalóricos con alto contenido de grasa (1,19). El riesgo de ganar peso parece ser mayor en mujeres y en jóvenes (1). Los pacientes desarrollan obesidad central y lipodistrofia (1,19), que se asocia con la proliferación y maduración de adipocitos viscerales los que, al producir diferentes citoquinas y proteínas, favorecen la aparición de la dislipidemia, un estado proinflamatorio y resistencia a la insulina (1).
Diabetes mellitus (DM)
Los GE aumentan el riesgo de presentar DM de 2 a 3 veces, se asocian con valores de hemoglobina glicada más altos y mayores requerimientos de medicamentos (1,25,26). El riesgo es mayor en ancianos, obesos, personas con historia familiar de diabetes y afroamericanos, se puede presentar aun con dosis bajas de prednisolona (< 7,5mg o su equivalente) o con GE usados por otras vías (1).
Los GE inhiben la secreción de la insulina y estimulan la liberación de glucagón, hormona que incita la gluconeogénesis (proteólisis y lipólisis) y la glucogenólisis (1,19,25). En el músculo afectan la activación del receptor de la insulina, la expresión de los receptores GLUT 4, la activación de glucógeno sintasas y la síntesis de proteínas (1,26). La liberación de ácidos grasos libres de cadena larga genera un efecto tóxico directo para la célula beta (1,19,25).
Inicialmente, se va a encontrar hiperglucemia posprandial, seguida de la alteración de la glucemia basal (26). La respuesta depende de la dosis, la potencia del GE y del tiempo del tratamiento, además, de otros factores de riesgo (edad, historia familiar, obesidad, etc.). En muchos casos puede ser reversible al suspender o desmontar el GE (25,26).
Dislipidemia
Se caracteriza por tener valores elevados de triglicéridos, colesterol total, LDL y valores bajos de HDL; es una dislipidemia aterogénica (1). Los GE favorecen la esteatosis hepática y estimulan la producción de VLDL, aumentan la lipólisis y disminuyen la oxidación de los ácidos grasos e inhiben la enzima proteína quinasa activada por AMP, que regula varios pasos dentro del metabolismo de los lípidos (1). Además, generan resistencia a la insulina, la potenciación del efecto lipolítico de otras hormonas (hormona del crecimiento, catecolaminas y esteroides sexuales) y el aumento en la producción de adoquinas (1,19,27).
Hipertensión arterial
El riesgo de desarrollar hipertensión es 2,2 veces mayor en los usuarios con más de 7,5 mg diarios de prednisolona por más de 3 meses (1,2). La incidencia descrita ha sido del 9 %, subiendo hasta el 37 % en los mayores de 65 años (19). La hipertensión es de predominio sistólico, aunque también se puede afectar la presión diastólica (22). Se ha encontrado un aumento en el gasto cardiaco y en la resistencia vascular periférica (20,22,28).
La hipertensión se puede presentar por el agonismo de los receptores de mineralocorticoides (1,20). Sin embargo, este no parece ser el principal mecanismo de inducción, pues los GE tienen muy poca actividad mineralocorticoide (con excepciones como la prednisona, hidrocortisona y metilprednisolona) (1,28). Se han descrito otros factores asociados: aumento en la expresión de la angiotensina (AT1) y sus receptores; vasoconstricción al inhibir la liberación de prostaciclina, óxido nítrico, kalicreínas, péptido natriurético atrial y, probablemente, por agonismo sobre el receptor de GC que aumenta el sodio y calcio intracelular y la contracción vascular (1,20).
También hay un incremento en la sensibilidad de los receptores adrenérgicos a las catecolaminas, esto facilita la vasoconstricción inducida por vasopresina (27). Otros mecanismos son la alteración de la liberación de óxido nítrico en el cerebro con desregulación del tono vascular sistémico y, la activación de la reabsorción renal de sodio independiente de la aldosterona en el túbulo contorneado distal del riñón (canales WNK1) (20). Pueden estimular la enzima 11 beta hidroxi esteroide deshidrogenasa tipo 1, que transforma la cortisona en cortisol (20).
Los GE aumentan el factor de crecimiento del endotelio vascular (VEGF-1), esto facilita fenómenos de remodelamiento vascular (hipertrofia de la media, aumento del grosor intimal y de la pared, disminución del lumen del vaso y arteriosclerosis). Además, pueden facilitar la expresión de la proteína relacionada con el receptor del LDL (LRP1), facilitando la captación de LDL por las células vasculares y la aterosclerosis secundaria (27).
Sistema óseo
El uso crónico de GE es la causa más común de osteoporosis secundaria (8-10,19), debido a los efectos directos (Figura 2) e indirectos sobre el hueso (29-31).

Fuente: tomado de referencias (29-31)
Figura 2 Efectos directos de los GE sobre el hueso. BAK: proteína antagonista/asesina del BCL2 (proteína de células beta de linfoma/leucemia). BIM: proteína 11 similar al BCL-2. DKK1: inhibidor dickkopf 1 de la vía de señalización wnt. FCCM: factor de crecimiento de colonias de macrófagos. FCDP: factor de crecimiento derivado de las plaquetas. FCTB: factor de crecimiento transformante beta. IGF-1: factor de crecimiento tipo 1 similar a la insulina. JNK: quinasa N-terminal c-Jun. OPG: osteoprotergerina. PDN: prednisona. PPAR: receptor activado por proliferadores peroxisomales. Pyk2: proteína tirosina quinasa no receptora. RANK: receptor del factor activador del receptor Kappa Beta. VEGF-1: factor de crecimiento del endotelio vascular.
Los efectos indirectos son la disminución de la absorción de calcio intestinal al inhibir la alfa hidroxilasa renal, causando un hiperparatiroidismo secundario; el aumento de la excreción urinaria de calcio; y el freno en la liberación de gonadotropinas, hormona del crecimiento y somatomedina C, que tienen un efecto anabólico sobre el hueso (29-31). La obesidad central y el síndrome de resistencia a la insulina también pueden generar una afectación en el metabolismo óseo gracias al estado proinflamatorio asociado (29). Por último, la miopatía (inhibición de miogénesis, atrofia y proteólisis) va a disminuir el efecto protector del músculo sobre el hueso, afectando la remodelación y propiciando un mayor riesgo de caídas (19,31).
Los GE inducen una pérdida rápida de masa ósea que se empieza a evidenciar tras los primeros 6 meses, en especial en el hueso trabecular (19,30-33). El riesgo de presentar fracturas es mayor de los primeros 3 a 6 meses, con un pico a los 12. Irá disminuyendo hasta volver a los valores previos al tratamiento después de 6 a 12 meses de haber retirado el GE (31,34).
En general, los tratamientos con dosis altas de GE de forma intermitente no se asocian con una alteración significativa en la salud ósea (29,31). Esta situación sí ocurre con tratamientos crónicos, aún con dosis bajas (19). El riesgo es mayor con el uso actual del GE respecto al uso previo de estos (mayor a 3 meses) (29).
El 30-50 % de los usuarios de GE pueden presentar fracturas vertebrales (las más frecuentes), no vertebrales y de cadera, principalmente con dosis mayores a 7,5 mg de prednisolona o su equivalente por periodos mayores a 3 meses (riesgo de fractura 5,2 veces mayor con dosis más altas a 7,5 mg, contra 2,6 con dosis entre 2,5 y 7,5mg) (19). El riesgo de fractura de cadera aumenta hasta en un 50 % en usuarios de prednisolona con 2,5 a 7,5 mg al día (31).
Las fracturas se pueden presentar aun sin tener una densidad mineral ósea en un rango de osteoporosis y, además, pueden ser asintomáticas (principalmente vertebrales) por el efecto analgésico del GC (1,29).
En muchas ocasiones, las enfermedades de base también contribuyen al riesgo de presentarse fracturas (AR, asma, EPOC) por el estado proinflamatorio y la producción aumentada de citoquinas con el que cursan (19,29,35,36).
Los factores de riesgo para presentar fracturas en los usuarios de GC son las fracturas previas por fragilidad, la edad, la menopausia (el riesgo es 26 veces mayor en mujeres posmenopáusicas en relación con las premenopáusicas y hombres jóvenes), la terapia con otros medicamentos que afectan la salud ósea (por ejemplo, anticonvulsivantes), el mal control de la enfermedad de base y otras enfermedades asociadas (por ejemplo, hipogonadismo) (19,29,30).
Se debe hacer una densitometría ósea, o por lo menos utilizar una de las herramientas disponibles para la estimación del riesgo de fracturas como el FRAX (Fracture Risk Assesement Tool), antes de iniciar la terapia en todos los pacientes que van a iniciar o a recibir GE por más de 3 meses; además de una radiografía lateral de columna dorsolumbar si el paciente ha perdido más de 4 cm de estatura en su histórico o 2 cm en el último año o, si hay dolor lumbar por más de 15 días (19,36,29).
El FRAX se debe ajustar de acuerdo con la dosis de prednisona o el equivalente que tenga el paciente (37) así:
Fractura de cadera:
Dosis < 2,5 mg/día: multiplicar FRAX por 0,65.
Dosis > 7,5 mg/día: multiplicar FRAX x 1,2.
Dosis entre 2,5-7,5 mg/día: no requiere ajuste.
Fracturas mayores:
Dosis < 2,5 mg/día: multiplicar FRAX por 0,8.
Dosis > 7,5 mg/día: multiplicar FRAX por 1,15.
Dosis entre 2,5-7,5 mg/día: no requiere ajuste.
También existe la posibilidad de ajustar el FRAX al Trabecular Bone Score (TBS), que brinda información sobre el estado de la microarquitectura ósea y el riesgo de fractura (37,38).
Para el manejo se sugiere usar la mínima dosis posible de GE, asociándolos con terapias ahorradoras de esteroides, usándolos por otras vías o cambiándolos por otros de menor potencia (19,36); se deben descartar otras causas secundarias de la osteoporosis. Se debe evitar el consumo de cigarrillo y licor, promover la actividad física regular y tener una adecuada ingesta de calcio (1.000 mg/día), mantener unos niveles de vitamina D3 mayores a 30 ng/ml (suplemento de 600 a 800 UI/día) y evaluar y corregir los factores que aumentan el riesgo de caídas (19,29,36,38). Las recomendaciones para el tratamiento farmacológico de la osteoporosis inducida por GC de acuerdo con las diferentes guías se presentan en la Tabla 3 (38-40).
Tabla 3 Recomendaciones para el tratamiento de la osteoporosis inducida por GC

ACR: American College of Rheumatology. D.E: desviación estándar. ECTS: European Calcified Tissue Society. FRAX: Fracture Risk Assesement Tool. GE: glucocorticoide exógeno. IOF: International Osteoporosis Foundation, IV: Intravenoso, NOGG: National Osteoporosis Guideline Group, PDN: Prednisona. SC: Subcutáneo. VO: vía oral. *Medicamentos más utilizados en la práctica en nuestro medio como primera opción (opinión del autor). Fuente: (38-40)
Los medicamentos que se pueden utilizar son los antirresortivos como los bisfosfonatos: risedronato (41-44), alendronato (45-48), ácido zoledrónico (42), ibandronato (49); denosumab (44), raloxifeno (50) y los osteoformadores teriparatida y abaloparatide (43,51,52).
En la actualidad se recomiendan los bisfosfonatos orales (alendronato) como primera línea del tratamiento, pues tiene un bajo costo y buen perfil de seguridad (29,38-40).
Estos fármacos aumentan la densidad ósea en la columna y cadera (43,48,50-52), pero solo han demostrado una disminución del riesgo de fracturas vertebrales. Sin embargo, algunos estudios a corto plazo han evidenciado una disminución del riesgo de fractura no vertebral (36). En el caso de los bisfosfonatos, disminuyeron el riesgo de fracturas vertebrales en un 43 % con un número necesario a tratar de 31 pacientes (53).
Con denosumab se demostró que no hay inferioridad en el número de fracturas ni superioridad en la ganancia de densidad mineral ósea en la columna y cadera a los 24 meses, en comparación con el risedronato (44). No se considera un medicamento de primera línea en pacientes con terapias inmunosupresoras, porque se ha asociado con un mayor riesgo de infecciones en algunos de los estudios realizados a la fecha (54,55). Si se va a utilizar se debe tener en cuenta que una vez se retire se debe usar otro antirresortivo, pues su efecto inhibitorio del osteoclasto se pierde rápidamente tras su suspensión, lo que aumenta el riesgo de presentarse nuevas fracturas (31).
En el caso de la teriparatida se ha demostrado una mayor ganancia de la densidad mineral ósea en la columna y cadera, además de una disminución significativa en el riesgo de presentarse nuevas fracturas vertebrales respecto al alendronato y risedronato, sin encontrarse diferencias en las fracturas no vertebrales (43,52).
Probablemente, la duración del tratamiento sea similar a como se hace en las mujeres con osteoporosis posmenopáusica, siempre y cuando, el paciente no tenga una dosis mayor a 7,5 mg de prednisolona o su equivalente u otros factores de riesgo, en cuyo caso la terapia con bifosfonatos orales se puede extender más allá de los 5 años, o de los 3 con el ácido zoledrónico. Con teriparatide, después de 2 años de terapia se debe continuar con un bisfosfonato o denosumab, el cual tiene evidencia para uso hasta por 10 años (38). Otros autores sugieren continuar la terapia mientras el paciente continúe recibiendo GE (40,39).
Otros efectos adversos
En la Tabla 4 se mencionan otros efectos adversos causados por los GC en diferentes sistemas, su fisiopatología y los factores de riesgo para su presentación.
Tabla 4 Otros efectos adversos de la terapia con GC
| Órgano comprometido | Fisiopatología | Factores de riesgo |
|---|---|---|
| Piel (19,56) Fragilidad capilar/Telangiectasias. Dermatitis perioral. Equimosis/Púrpura. Adelgazamiento/Atrofia, prurito. Cicatrización alterada/Erosiones. Estrías pigmentadas/cara de luna llena. Acné/Hirsutismo/Alopecia androgenética. | Menor proliferación de fibroblastos y queratinocitos. Alteración en procesamiento de colágeno. Menor expresión de proteínas y lípidos en la matriz. Disminución factor de crecimiento de queratinocitos. | Edad avanzada. Enfermedades asociadas (diabetes). Dosis alta acumulada. PDN > 7,5-10mg/día. |
| Sistema Gastrointestinal (19,57) Ulcera péptica (0,4-1,8 % de los casos). Hemorragia digestiva RR 1,89 (IC 95 % 1,05-3,38) *. Pancreatitis OR 1,53 (1,27-1,84 vs no usuarios de GC). Esteatosis hepática. | Alteración en proliferación celular, migración, diferenciación, formación de nuevo epitelio. Alteración en la formación de la matriz celular. | Edad avanzada. Uso conjunto con AINES (riesgo 4 veces mayor de desarrollar úlcera péptica). Uso concomitante de Aspirina. Dosis alta acumulada*. PDN > 7,5mg/día. |
| Ojo (19,56,58) Catarata subcapsular posterior. Glaucoma+. Coriorretinopatía central serosa. Infecciones (Herpes, Citomegalovirus, etc). Prurito, xeroftalmia. Proptosis*. | Obstrucción al drenaje del humor acuoso+. Aumento factores de crecimiento, trastorno Prostaglandinas. Predisposición genética. Afectación de Células de Langerhans, linfocitos, monocitos, mastocitos, polimorfonucleares. Vasoconstricción. Aumento Grasa retroorbitaria*. | Edad avanzada. Dosis PDN > 10 mg/día. Diabetes, miopía, Artritis Reumatoide. Dosis alta acumulada. Vía oftálmica: mayor riesgo. |
| Músculo esquelético (19,31,56,58) Miopatía Proximal. Atrofia/Debilidad. Necrosis avascular, osteonecrosis*. | Inhibición de síntesis de proteínas y captación de aminoácidos. Aumento proteólisis muscular. Atrofia fibras tipo I. Apoptosis de osteocitos, pérdida remodelamiento, necrosis ósea de la cabeza humeral, fémur distal*. | Edad avanzada. Inactividad física. Dosis alta acumulada (PDN > 40 mg/día). Tratamiento > 6-12meses. Fluorinados (Dexametasona) > riesgo vs no fluorinados (PDN)*. |
| Neuropsiquiátricos (19,56,58) Ansiedad. Depresión/Psicosis. Irritabilidad. Insomnio de conciliación/mantenimiento. Compromiso memoria reciente, cálculo. Hipomania. Labilidad emocional. | Disminución de factor de crecimiento neural. Muerte neuronal. Atrofia hipocampo. Disminución de neuroesteroides que facilitan supervivencia neural. Pérdida de dendritas neuronales. Aumento del glutamato. Menor disponibilidad de glucosa. Daño celular mediado por calcio. Aumento citoquinas proinflamatorias. | Sexo femenino. Antidepresivos tricíclicos. Alcoholismo. Historia familiar de depresión. Dosis altas GC (PDN >20-40 mg/día). |
| Infección (19,59) Virus (Herpes Zoster). Bacterias. Hongos (Aspergillus, candidiasis, criptococo). Tuberculosis, micobacterias atípicas. Pneumocystis jirovecci. Strongyloides. | Alteración de la diferenciación del macrófago y su actividad tumoricida/microbicida y la producción de Interleuquinas 1 y 6, factor de necrosis tumoral, prostaglandinas, leucotrienos. Alteración de la adhesión, quimiotaxis y actividad lisosomal de los neutrófilos. Linfopenia, trastorno activación linfocitaria. Alteración en función y maduración de las células dendríticas. | Otros inmunosupresores/biológicos. Edad avanzada. Dosis PDN > 10 mg/día. Dosis acumulada de PDN > 700 mg. |
| Insuficiencia Adrenal (4,19,57) Mialgias, adinamia, fatiga, artralgias, náuseas, vómito, diarrea. Crisis adrenal: hipotensión, letargia, inconciencia, convulsiones, coma, hipoglucemia. | Insuficiencia adrenal por freno en liberación de CRH - ACTH y cortisol. Atrofia adrenal. Heterogeneidad en estudios dificulta sacar conclusiones más precisas. Diferentes vías de uso de GE. | Cortisol basal < 13 ug/dl. Dosis total GC > 8,5gr. Tratamiento por más de 19 meses. Reportada aún con dosis de PDN < 5 mg/d, dosis acumuladas menores de 0,5gr, después de desmonte gradual y periodos de tratamiento < 4 semanas. |
| Trombosis y hemostasia (60-63)* Riesgo tromboembolismo: uso activo GE 2.31 (Ic 95 %, 2,18-2,45) *. GE inhalados: aumento de riesgo 2,21 (Ic 95 %, 1,72-2,86) *. TVP (3 veces mayor vs pacientes no usuarios de GC). Trombosis cerebral, TEP. | Aumento recuento plaquetario. Aumento factor VII, VIII, IX, Inhibidor del activador del plasminógeno (PAI-I). Aumento fibrinógeno, Antitrombina III, Proteínas C y S. Disminución Factor vWVW. | Otras coagulopatías. Cirugía/reposo. Traumatismo. |
ACTH: hormona adrenocorticótropa. AINES: antiinflamatorios no esteroideos. CRH: hormona liberadora de adrenocorticotropina. GC: glucocorticoide. GE: glucocorticoide exógeno. IC: intervalo de confianza. OR: odds ratio. PDN: prednisolona. RR: riesgo relativo. TEP: tromboembolismo pulmonar. TVP: trombosis venosa profunda. vWVW: Von Willebrand.
CONCLUSION
Los GE son medicamentos ampliamente utilizados en la práctica clínica. Sus efectos adversos son múltiples, al igual que los beneficios que ofrecen en el tratamiento de las enfermedades donde son requeridos. El conocimiento de las complicaciones de esta terapia va a permitir realizar una intervención integral que facilite un buen control del peso corporal, de la glucemia, los lípidos, las cifras de la presión arterial, la salud ósea, el riesgo de trombosis y de aterosclerosis, así como de las complicaciones cutáneas y neurológicas, entre otras.
Es fundamental la promoción de estilos de vida saludables como la actividad física, el cese del consumo de cigarrillo y licor, una adecuada alimentación para evitar una mayor ganancia de peso, deterioro de la masa muscular y la aparición de complicaciones metabólicas para impactar sobre el riesgo cardiovascular y la mortalidad. También se debe iniciar la terapia farmacológica específica para las complicaciones que se presenten (estatinas, antihipertensivos, normoglucemiantes, antiagregantes, anticoagulantes, etc.).
Se requieren suplementos de calcio y vitamina D3, considerar el uso de osteoformadores o antirresortivos para evitar la aparición o progresión de la osteoporosis. Los GE se deben usar por el menor tiempo posible a la menor dosis efectiva, o combinados con medicamentos que permitan disminuir sus requerimientos. Se debe realizar un desmonte gradual para evitar la atrofia adrenal y la insuficiencia secundaria, principalmente cuando se usan de forma crónica. Por último, se debe evitar su uso por personal no experto en su prescripción y desmotivar en los pacientes la automedicación.