INTRODUCCIÓN
Un tatuaje permanente es un procedimiento invasivo que altera la anatomía y la fisiología de la piel. Con cada punción, el individuo tatuado no sólo se expone a la inoculación directa de patógenos a través de agujas y tintas potencialmente contaminadas, sino al desequilibrio de su ecosistema cutáneo. Este ecosistema participa activamente en la doble función protectora de la piel, como barrera física e inmunológica (1).
La ruptura mecánica de la epidermis permite el ingreso de bacterias como Staphylococcus aureus, Streptococcus pyogenes y Staphylococus epidermidis, entre otras, que hacen parte de la microbiota de la piel humana (1) y causan la mayoría de las infecciones de piel y tejidos blandos asociadas a los tatuajes (2-4). Asimismo, microorganismos exógenos pueden colonizar la piel durante el procedimiento o en la etapa de cicatrización y dependiendo de su virulencia, del tamaño del inóculo y del estado inmunológico del hospedero, causar infecciones locales, regionales o sistémicas, estas últimas con riesgo de graves complicaciones (3-5).
Las condiciones de asepsia en las que se realice el tatuaje, así como la técnica del tatuador, reducen la posibilidad de contraer una infección (2,6-8). Sin embargo, el vacío normativo que históricamente ha impedido regular esta actividad, el desconocimiento del riesgo biológico existente, y el auge de esta práctica en la sociedad contemporánea, conforman una peligrosa combinación que atenta contra la salud pública.
En esta revisión se describen los principales aspectos normativos y epidemiológicos de los tatuajes, así como las manifestaciones clínicas de las complicaciones infecciosas asociadas, su clasificación etiológica, y su aproximación diagnóstica y terapéutica.
Aspectos normativos
La resolución 2263 de 2004 del Ministerio de Salud de Colombia estableció los requisitos para la apertura y funcionamiento de los centros de estética y similares, incluyendo aquellos donde se realizan tatuajes. Según las definiciones adoptadas en esta resolución, las “inyecciones intradérmicas o subcutáneas” son procedimientos invasivos, realizados por “un profesional de la medicina” (9). Sin embargo, estos lugares no se consideran prestadores de servicios de salud y no hacen parte del Sistema Obligatorio de Garantía de Calidad.
El Acuerdo 103 de 2003 del Concejo de Bogotá (10) estableció las condiciones básicas necesarias que se deben cumplir en los establecimientos donde se realizan tatuajes, con el fin de proteger la salud de los usuarios y de las personas dedicadas a esta actividad, siendo la Subdirección de Vigilancia en Salud Pública la encargada de velar por el cumplimiento de tales disposiciones en el distrito capital.
Por otro lado, las agujas que se utilizan para tatuar se consideran dispositivos médicos invasivos (11), pero las tintas y los colorantes no requieren notificación sanitaria obligatoria y se comercializan sin ningún tipo de control desde 2002 con la entrada en vigencia de la decisión 516 de la Comisión de la Comunidad Andina. En otros países de la región, como México, Chile y Uruguay, las disposiciones que regulan el ejercicio de esta práctica incluyen lineamientos sobre las tintas y pigmentos que se pueden utilizar. Asimismo, en Europa, estos productos deben ser estériles y cumplir con los requisitos de concentración máxima de impurezas permitidas en la industria de alimentos y cosméticos (12).
Epidemiología
Los tatuajes permanentes son un hallazgo cada vez más frecuente durante la exploración física de la piel. Su prevalencia global es del 18 %, con un rango que varía ampliamente (entre el 10 % y el 31 %) según el género, la edad y el origen de la muestra estudiada (13-14). En Colombia no existen datos oficiales, pero es frecuente su exposición en medios de comunicación y redes sociales, particularmente entre artistas, modelos y deportistas. En 2014, una encuesta realizada a un grupo de estudiantes de una universidad privada de la ciudad de Bogotá reportó que el 21 % de ellos tenían por lo menos un tatuaje (15), cifra similar a lo encontrado por Kluger en Brasil (14).
El espectro de las complicaciones asociadas a los tatuajes es muy amplio (4,16) e incluye reacciones alérgicas locales y sistémicas, reacciones granulomatosas y sarcoideas, reacciones de fotosensibilidad y fototoxicidad, complicaciones neurosensitivas, tumorales, infecciosas y psicosociales, entre otras (6,17,18).
Aunque no existe una clasificación internacionalmente aceptada (17), estas complicaciones se pueden dividir entre menores y mayores, según su gravedad (8). Las primeras son molestias leves y se definen como cambios o síntomas inusuales en la piel tatuada, son autoresolutivas y no requieren ninguna intervención. Las mayores son reacciones más serias, se consideran un verdadero efecto adverso consecuencia del procedimiento o del tatuaje (17) y se manifiestan con signos clínicos ó síntomas que generan la necesidad de solicitar atención médica (8,17).
Hasta un tercio de los individuos tatuados sufren complicaciones menores, como prurito y edema, y el 20 % presentan problemas relacionados con la exposición solar (19). Una revisión de la literatura publicada en 2015, que incluyó los trabajos presentados en la Primera Conferencia Internacional sobre Seguridad del Tatuaje reportó que entre el 1 % y el 5% de los individuos tatuados sufrieron alguna infección bacteriana después del procedimiento (4). En la Tabla 1 se ilustra la frecuencia de estas complicaciones según diferentes estudios en Europa y Estados Unidos (20-24).
Tabla 1 Porcentaje de complicaciones asociadas a los tatuajes según la literatura científica de los últimos 10 años
| País | Autor | Complicaciones (%) | Infecciones (%) | Referencia |
|---|---|---|---|---|
| Francia | Kluger N | 42,6 | 6 | 20 |
| Estados Unidos | Liszewski W, et al | 22,6 | 3,2 | 21 |
| Dinamarca | Hutton K, et al | 21 | 3 | 22 |
| Dinamarca | Høgsberg T, et al | 27 | 0,8 | 23 |
| Alemania | Klügl I, et al | 67,5 | 0,4 | 24 |
Fuente: creación propia
Sin embargo, los diagnósticos de las infecciones asociadas a los tatuajes quedan solapados bajo el código de otra enfermedad o el de “tatuaje” (según la Clasificación Internacional de Enfermedades, CIE-10) en los registros estadísticos de los sistemas de salud, ocultando así la magnitud real del problema.
Clasificación de los tatuajes
La Academia Americana de Dermatología clasificó los tatuajes permanentes en cinco tipos: traumático, amateur, profesional, médico y cosmético (25). Los tatuajes profesionales son los más frecuentes en la consulta dermatológica, involucran áreas de piel más extensas, su elaboración demanda más tiempo y requieren mayor cantidad y variedad de tintas o colorantes (5,24).
Riesgo biológico
El trauma punzante repetido es el principal factor de riesgo para el ingreso de microrganismos durante la realización de un tatuaje (2-5,18). Por lo tanto, la asepsia de los materiales utilizados, la técnica y la buena higiene del tatuador son fundamentales para prevenir una infección.
Una muestra de 13 salas de tatuajes en la ciudad de Pereira, todas registradas ante la cámara de comercio, encontró que el 92 % no tenía implementado ni ejecutado ningún protocolo de bioseguridad para la realización del tatuaje y que el 38 % de los tatuadores habían sufrido accidentes de tipo biológico (26). Otro estudio, en 32 centros de tatuado de la ciudad de Tunja, encontró que el 81 % no contaba con guías o protocolos para limpieza, desinfección y esterilización, e identificó fallas de infraestructura como falta de espacios para el lavado del instrumental (59 %) y para el almacenamiento de elementos estériles (19 %) (27).
Pero además de la contaminación directa a través de las agujas, la tinta y el instrumental que entra en contacto con el sitio de punción, existe riesgo de contaminación indirecta a partir de las manos y la ropa del tatuador, de las superficies contaminadas del local donde se realiza el procedimiento y de los recipientes donde se depositan las tintas. En Europa, donde la actual normatividad exige que las tintas para tatuar sean estériles (12), se ha identificado contaminación bacteriana hasta en el 10 % de ellas, aún sin haber sido abiertas (28). Asimismo, dos estudios recientes en los que se analizaron más de cien tintas nuevas para tatuajes y maquillaje permanente, disponibles en el mercado de los Estados Unidos, encontraron que la mitad de ellas (49 % y 52 %, respectivamente) estaban contaminadas por diferentes géneros y especies de bacterias (29,30).
El riesgo biológico podría ser aún mayor cuando el procedimiento se realiza en espacios públicos (19), como ocurre en convenciones, festivales y ferias itinerantes, muy populares en nuestro país.
Infecciones asociadas a los tatuajes
Bacterianas
Las infecciones cutáneas más frecuentes son las piodermias, principalmente impétigo, foliculitis, forunculosis y ectima (5,7,16). Tienen un periodo de incubación que varía entre 4 y 22 días (31), coincidiendo con la fase inicial de cicatrización del tatuaje. Suelen ser causadas por diferentes especies de estafilococos, estreptococos y pseudomonas, entre otros microorganismos (Tabla 2). Sus manifestaciones clínicas incluyen desde pequeñas pústulas que aparecen sobre las líneas del tatuaje, hasta abscesos que requieren drenaje quirúrgico, y afectación sistémica por bacteriemia y sepsis (5,7,31).
Tabla 2 Principales agentes etiológicos de las infecciosas bacterianas asociadas a tatuajes
| Tipo de infección | Agentes etiológicos aislados a partir de la secreción de heridas, drenaje de abscesos, sangre y otros tejidos, según la literatura internacional |
|---|---|
| Piel y tejidos blandos | Staphylococcus aureus |
| Streptococcus pyogenes | |
| Pseudomonas aeruginosa | |
| Escherichia coli | |
| Serratia marcescens | |
| Corynebacterium diphteriae | |
| Sistémicas | Pseudomonas aeruginosa |
| Streptococcus pyogenes | |
| Klebsiella oxytoca | |
| Staphylococcus aureus | |
| Corynebacterium spp | |
| Staphylococcus lugdunensis | |
| Streptococcus del grupo A y C | |
| Moraxella lacunata | |
| Haemophilus influenzae | |
| Bacterioides fragilis |
Fuente: creación propia
Cuando se afectan los tejidos blandos pueden ocurrir dermo-hipodermitis como erisipela, celulitis, miositis y fascitis necrosante, infecciones rápidamente progresivas con riesgo de causar graves complicaciones, particularmente en individuos inmunosuprimidos (31). También se han descrito casos excepcionales de endocarditis y shock séptico (3,5,7) de diversas etiologías.
La infección por micobacterias atípicas no tuberculosas es infrecuente, aunque durante los últimos 15 años se han informado brotes epidémicos entre jóvenes previamente sanos que se tatuaron en el mismo local (3,5,31). Se caracteriza por la aparición de pápulas, pústulas o abscesos, entre una y cuatro semanas después del procedimiento (3,6) sobre las líneas sombreadas del tatuaje. El origen de la infección suele ser el agua no estéril que se utilizó para diluir tinta negra, o el recipiente donde se hizo la mezcla (3,31). Son causadas por micobacterias no cromógenas de crecimiento rápido como Mycobacterium chelonae, M. fortuitum, M. inmunogenum y M. abscessus, que pueden ser contaminantes ambientales relativamente resistentes a los desinfectantes químicos y colonizar tuberías y grifos (32,33).
Durante el siglo XIX y la primera mitad del siglo XX se documentaron numerosos casos de sífilis primaria y secundaria, y otros tantos de tuberculosis cutánea relacionados con los hábitos del tatuador, como succionar las agujas para remover residuos de tinta, humedecer con saliva las tintas secas y escupir sobre la zona tatuada con la creencia de mejorar el proceso de cicatrización, entre otros (7). En la actualidad, los casos de sífilis (Treponema pallidum), cancroide (Haemophilus ducreyi), tuberculosis (Mycobacterium tuberculosis) y tétanos (Clostridium tetani) asociados a los tatuajes son raros (5,17,18). También se ha descrito inoculación de Mycobacterium leprae secundaria al uso de agujas sin esterilizar por tatuadores callejeros en la India, con manifestaciones clínicas de lepra entre 10 y 20 años después de realizado el tatuaje (34).
Virales
El virus de la inmunodeficiencia humana (VIH) y los virus que causan las hepatitis crónicas asociadas a los tatuajes requieren una ruta de inoculación directa persona-persona, y se pueden transmitir a partir de agujas contaminadas con material biológico (17). La infección viral asociada a los tatuajes mejor documentada durante el siglo XX fue la hepatitis B, con numerosos casos en todo el mundo (2). La evidencia actual indica que los individuos tatuados tienen mayor riesgo de sufrir hepatitis B y C (35,36), pero el riesgo depende del número de punciones, la extensión del tatuaje y las medidas de bioseguridad que adopte el tatuador, como el uso de guantes, agujas estériles y tintas nuevas, entre otros factores (2,37).
Aunque se han reportado casos aislados en poblaciones de alto riesgo, la probabilidad de inoculación del VIH es muy baja (2,5). No existe evidencia que apoye su transmisión cuando el tatuaje es realizado en óptimas condiciones de bioseguridad (7,18).
Otros virus, como el molusco contagioso (Figura 1A) y el papiloma humano (VPH), pueden infectar la piel tatuada a partir del contacto con dispositivos contaminados o las manos del tatuador (7,19). Son más frecuentes las verrugas planas (Figura1B), cuya etiología son los serotipos 3, 10, 27, 28, 47 y 49 del VPH (38,39). La infección también ocurre por autoinoculación del virus a partir de una lesión preexistente que se traumatiza durante el procedimiento (fenómeno pseudoisomórfico de Koebner). Asimismo, se ha descrito la infección por VPH sobre tatuajes antiguos luego de una quemadura solar, debido a la inmunosupresión que induce la radiación ultravioleta (40).
El virus del herpes simple tipo 1 (VHS-1) causa infección primaria adquirida durante el procedimiento o en la fase de cicatrización (5,17,31). Cuando el hospedero tiene antecedentes de VHS-1 éste puede reactivarse (17), particularmente luego del tatuaje cosmético de los labios, fenómeno conocido como “herpes compunctorum” (31,41).
Fúngicas
Las principales infecciones fúngicas que afectan la piel tatuada son: dermatofitosis (Figura 1C), pitiriasis versicolor (Figura 1D), candidiasis, esporotricosis, aspergilosis, micetoma y cigomicosis (5,17).
Las micosis superficiales asociadas a los tatuajes son raras en la consulta dermatológica (42). La posibilidad de adquirir la infección parece ser mayor durante el proceso de cicatrización del tatuaje (42) mientras persiste la disrupción de la barrera cutánea. Su principal agente etiológico es Microsporum canis, un dermatofito zoofílico que con frecuencia se aísla del pelo de animales domésticos infectados (42,43).
Las micosis profundas, así como las invasivas, son anecdóticas y se han descrito asociadas a tatuajes amateur y tatuajes artesanales realizados durante rituales religiosos, en los que se manipulan elementos de madera (44,45).
Aproximación diagnóstica y terapéutica
Para orientar el diagnóstico clínico de las complicaciones asociadas a los tatuajes es fundamental conocer los cambios que ocurren en la piel mientras se realiza el procedimiento, durante la fase de cicatrización y al finalizar la misma (16,46).
Las agujas penetran la epidermis con una profundidad de entre 1 y 2 mm, hasta alcanzar la dermis papilar y reticular (46,47) donde la ruptura de los capilares superficiales genera una hemorragia leve que se mezcla con la tinta, y que el tatuador limpia regularmente. Con el procedimiento se desencadena un proceso inflamatorio agudo que dura entre 24 y 48 horas, cuando empiezan a disminuir las concentraciones de los principales biomarcadores inflamatorios (48) para dar paso a la siguiente fase de la cicatrización, que continuará entre una y dos semanas más, según la edad y el fototipo de cada individuo, la clase de tatuaje, la técnica utilizada y la zona anatómica que se intervino, entre otros factores (18,47).
En las primeras 24 horas, los tractos que dejan las perforaciones se obliteran con plasma y fluido intersticial, posteriormente se forma un halo inflamatorio que refleja la extensión del daño en la epidermis, la unión dermo-epidérmica y la dermis (49). Esta reacción inflamatoria es aséptica (16,46) y se acompaña de dolor urente de baja intensidad (50), eritema, edema e induración, que no debe exceder en 1 ó 2 mm el margen del tatuaje (49). La hemorragia y la ruptura de vasos linfáticos pueden generar una equimosis clínicamente visible, o incluso un hematoma (16). Sin embargo, hasta un tercio de los individuos tatuados no recuerda haber sufrido molestias luego del procedimiento (24).
A partir del segundo día, y durante la semana siguiente, la piel tatuada se comporta como una quemadura solar (46). Las capas superficiales de la epidermis se desprenden progresivamente favoreciendo la eliminación del pigmento que se depositó superficialmente, y dos semanas después la epidermis se ha regenerado por completo (46). Al finalizar este proceso, los ganglios linfáticos que drenan el área tatuada aumentan de tamaño y pueden ser palpables, debido a la migración y acumulación del pigmento fagocitado (48,49).
Teniendo en cuenta lo anterior, algunas manifestaciones clínicas de las piodermias se confunden fácilmente con los signos de inflamación aséptica y pasan desapercibidas. A diferencia del proceso inflamatorio agudo, estas manifestaciones son consecuencia de la adhesión del patógeno a las células del hospedero, que después de evadir sus mecanismos de defensa elabora toxinas que retardan el proceso de cicatrización (50,51), indicador indirecto de infección (52).
La persistencia de signos inflamatorios, aún sin pústulas o exudado purulento, demanda interrogar las condiciones en las que se realizó el procedimiento y los cuidados posteriores, así como la severidad del dolor, la evolución del eritema y la extensión de la induración, además de la presencia de fiebre. Sobre la piel tatuada, o a su alrededor, se observan pápulas y pústulas que suelen ser foliculares (foliculitis); vesículas que al romperse dejan una costra húmeda amarillenta (impétigo); erosiones y ampollas flácidas de contenido claro o purulento (impétigo ampolloso); nódulos calientes dolorosos y fluctuantes (forúnculos y abscesos); placas edematosas, dolorosas, con vesículas ó ampollas (erisipela y celulitis); y placas eritemato-edematosas ulceradas, de bordes equimóticos y aspecto gangrenoso (fascitis necrotizante).
Aunque las pruebas microbiológicas de laboratorio permiten confirmar el diagnóstico e identificar las características de un patógeno específico, la progresión de la infección y el riesgo de formación de un absceso, celulitis y sepsis, determinan la necesidad de iniciar oportunamente el tratamiento empírico (19).
La elección del esquema antibiótico, al igual que la indicación para drenaje y desbridamiento, dependerá tanto del tipo y de la gravedad de la infección, como del patógeno sospechoso (Tabla 3). Los pacientes con infecciones cutáneas leves y moderadas usualmente responden al tratamiento con antibióticos orales, como cefalexina, clindamicina, trimetoprim sulfa y doxiciclina (53,54). Cuando la evolución no es la esperada (después de 24 a 72 horas), en aquellos pacientes con factores de riesgo (inmunosupresión, comorbilidad no controlada, etc.) o ante signos clínicos que sugieran dermo-hipodermitis, se debe considerar la hospitalización y el cambio inmediato a tratamiento parenteral, con el objetivo de prevenir complicaciones potencialmente mortales (53).
Tabla 3 Antibióticos de elección en el tratamiento de las principales infecciones bacterianas asociadas a los tatuajes

SARM: Staphylococcus aureus resistente a la metilicina; TMP-SMX: trimetoprim sulfametoxazol.
Fuente: creación propia
La posibilidad de infección por Staphylococcus aureus resistente a la metilicina asociado a la comunidad (SARM-AC) representa un escenario particularmente peligroso que requiere la interacción permanente entre el clínico y el laboratorio para elegir así el tratamiento adecuado (51).
El principal diagnóstico diferencial de las infecciones bacterianas, que ocurren durante los primeros días del tatuaje, son las reacciones de hipersensibilidad en pacientes previamente alérgicos a alguno de los componentes de las tintas. En estos casos, la erupción empieza sobre el tatuaje y se disemina rápidamente afectando incluso la cara y el cuello (17). Los pacientes refieren prurito grave y con frecuencia existe el antecedente de exposición solar previa.
Las infecciones por micobacterias atípicas se manifiestan semanas o meses después del procedimiento (50). Sobre los bordes del tatuaje, afectando las líneas de un mismo tono, se forman pápulas eritematosas, pústulas, nódulos, abscesos o fístulas (32,41). Su diagnóstico definitivo demanda la correlación con los hallazgos histológicos y el cultivo.
Las infecciones cutáneas de etiología viral pueden aparecer días, meses o incluso años después del procedimiento. El herpes simple inicia con edema y dolor neuropático en la zona del tatuaje, con posterior formación de vesículas que se diseminan rápidamente. La inoculación del virus puede ocurrir durante el procedimiento (41) o en la fase de cicatrización (31), debido al daño ocasionado en la epidermis. La respuesta al tratamiento antiviral (aciclovir y sus derivados) es rápida, aunque se ha descrito reactivación del virus en la misma zona luego de un nuevo trauma (fenómeno isotópico de Wolf) (55).
El diagnóstico de las verrugas y los moluscos virales también es clínico, aunque ambas lesiones se pueden confundir, por tratarse de pápulas de forma, color y tamaño similar, que se agrupan siguiendo las líneas del tatuaje. Suelen aparecer pocas semanas o meses después del procedimiento y sus características semiológicas son las mismas que se observan en la piel sin tatuar. Un hallazgo semiológico útil para el diagnóstico macroscópico es la umbilicación central que caracteriza a las pápulas del molusco (Figura 1A), a diferencia de la superficie áspera o filiforme de las verrugas exofíticas y la superficie lisa de las verrugas planas (Figura 1B). La exploración con dermatoscopio permite diferenciar rápidamente ambas lesiones (56), aunque para utilizar esta herramienta se requiere experiencia. Cuando persiste la duda, la biopsia de piel permite confirmar el diagnóstico.
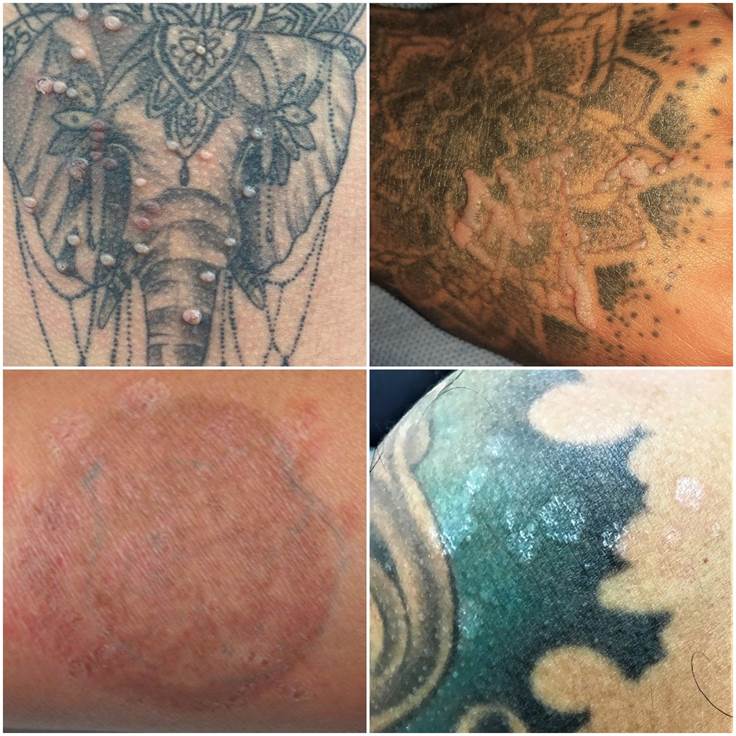
Fuente: creación propia
Figura 1 Infecciones en pacientes con tatuajes permanentes. A. Molusco contagioso. B. Verrugas planas. C. Tiña corporis. D. Ptiriasis versicolor. La fotografía del molusco contagioso (A) fue cedida por la doctora Lina Paola González Cardona.
En cuanto a su manejo, se debe tener en cuenta que en un hospedero inmunocompetente los moluscos pueden involucionar en forma espontánea (56). La remoción mecánica de las lesiones con cureta o con aguja fina es efectiva y bien tolerada. Para el tratamiento de las verrugas, se recomienda evitar métodos destructivos como criocirugía, electro-fulguración y láser, debido a que las cicatrices residuales modifican el aspecto original del tatuaje, secuela mal aceptada por los pacientes. Entre las opciones de tratamiento tópico están los queratolíticos (ácido salicílico y retinoides tópicos), el imiquimod, el cinco-fluouracilo, la terapia fotodinámica y el hidróxido de potasio. En pacientes con verrugas planas numerosas, la isotretinoína oral es una excelente alternativa (57).
Las micosis superficiales asociadas a los tatuajes son poco conocidas y se pueden confundir con dermatitis de contacto, debido a sus principales manifestaciones clínicas: prurito, eritema y descamación. El uso previo de inmunosupresores (corticoides y tacrolimus) modifica la presentación clínica de la infección y retarda su diagnóstico (58), aunque el examen directo con KOH permite confirmar la presencia del hongo. Los tratamientos de elección son la terbinafina y los imidazoles, tópicos o sistémicos, según la extensión y localización de las lesiones (59). El diagnóstico de las micosis profundas y sistémicas es mucho más complejo, demanda la correlación entre las manifestaciones clínicas y dermatoscópicas, el estudio histológico y el cultivo.
Riesgo biológico en situaciones especiales
Aunque las medidas generales de asepsia y antisepsia, así como los protocolos de bioseguridad, ayudan a mitigar el riesgo de contraer una infección, existen situaciones especiales que deben alertar tanto al usuario-paciente y al tatuador, como al profesional de la salud.
Inmunosupresión
Las infecciones graves en pacientes inmunosuprimidos se asocian con tatuajes amateur realizados en condiciones de mala higiene (60,61). Sin embargo, aunque el tatuaje sea profesional, los pacientes en tratamiento con fármacos anti-FTN tienen mayor riesgo de presentar fatiga durante el procedimiento, retardo en la cicatrización e infección secundaria (61). En todos los pacientes inmunosuprimidos se debe evaluar el riesgo de acuerdo con el tipo de enfermedad, las comorbilidades existentes y el nivel de inmunosupresión esperado con la terapia (según el fármaco y la dosis utilizada). Aunque no hay evidencia que apoye su contraindicación absoluta (61,62), se recomienda evitar los tatuajes mientras el paciente requiera dosis plenas de cualquier fármaco inmunosupresor y la enfermedad para la cual se indicó se encuentre activa.
Dermatitis atópica
Los pacientes con dermatitis atópica tienen mayor riesgo de sufrir una infección bacteriana luego de realizarse un tatuaje debido a la alteración de su microbiota (1,63). Aunque no sea una contraindicación absoluta para tatuarse (61,63), se recomienda tratar las lesiones activas y tener la enfermedad controlada antes de realizar el procedimiento, evitar tatuar zonas afectadas o con lesiones residuales, mantener la piel humectada y evitar el contacto con sustancias potencialmente alergénicas en el momento del procedimiento y durante la fase de cicatrización (63). Cuando el paciente se encuentre en tratamiento con fármacos inmunosupresores, se recomienda aplazar el procedimiento.
Enfermedades cardiacas congénitas
La endocarditis infecciosa es una complicación infrecuente de los tatuajes y las perforaciones; sin embargo, los pacientes con enfermedades cardiacas congénitas constituyen un grupo de alto riesgo en quienes está indicada la profilaxis antibiótica, particularmente aquellos con cardiopatía congénita cianótica no reparada, reparada con defectos residuales o durante los primeros seis meses de posoperatorio cuando se utilizó material o dispositivo protésico (64). Se recomienda individualizar y discutir el riesgo de cada caso en particular con el especialista en cardiología.
CONCLUSIONES
La disrupción de la barrera cutánea constituye un riesgo inminente para el ingreso de microorganismos potencialmente patógenos, sin embargo, la posibilidad de sufrir una complicación infecciosa asociada a un tatuaje es baja cuando el procedimiento se realiza en óptimas condiciones de bioseguridad.
La informalidad con la que se asocia esta práctica, no sólo dificulta el diagnóstico y tratamiento oportuno de sus complicaciones, sino la toma de decisiones que permitan minimizar el riesgo y garantizar el uso seguro de los elementos que se utilizan para tatuar la piel.














