Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de la Universidad Industrial de Santander. Salud
Print version ISSN 0121-0807On-line version ISSN 2145-8464
Rev. Univ. Ind. Santander. Salud vol.42 no.3 Bucaramanga Sept./Dec. 2010
Susceptibilidad in vitro a infección por
Leishmania y sensibilidad a medicamentos
difiere según tipo de macrófagos
Macrófagos e infección por Leishmania spp
Carol V. Mesa1, Diana L. Muñoz1, Mónica Echeverry1, Iván D. Velez1,2,
Sara M. Robledo1,2
1. Programa de Estudio y Control de Enfermedades Tropicales PECET.
2. Facultad de Medicina Universidad de Antioquia.
Correspondencia: Sara M. Robledo R., Bacterióloga y Laboratorista Clínico, PhD. Programa de Estudio y Control de Enfermedades Tropicales PECET, Facultad de Medicina,
Universidad de Antioquia, Carrera 53 No. 61-30, Lab. 632. Tel: (574) 219 6503; FAX (574) 219 6511, E-mail: srobledo@guajiros.udea.edu.co.
Recibido: 30 de agosto de 2010- Aceptado: 10 de diciembre de 2010
RESUMEN
Introducción: Los sistemas in vitro son útiles en la evaluación de compuestos con actividad biológica, permitiendo por ejemplo, determinar el potencial citotóxico y leishmanicida de un compuesto. Objetivo: Identificar el tipo de célula mamífera que permita una óptima infección in vitro por Leishmania y que constituya el sistema adecuado para el tamizaje in vitro de compuestos con actividad anti-Leishmania. Métodos: La susceptibilidad de las células a infección por L. panamensis se evalúo según la Concentración Infectiva 50 determinada por microscopía de luz y citometría de flujo; la supervivencia intracelular de los amastigotes se evaluó por microscopía de fluorescencia y la sensibilidad de las células a anfotericina B y antimoniato de meglumina se evalúo por espectrofotometría. Resultados: Los cultivos primarios son más susceptibles a la infección por L. panamensis in vitro. Sin embargo, la supervivencia intracelular del parásito fue mejor en U-937. Por su parte, la sensibilidad de las células a anfotericina B y antimoniato de meglumina vario según el tipo de célula. Conclusión: Las células U-937 son las adecuadas para la infección por Leishmania porque: a) presentan crecimiento ilimitado y se les puede inducir transformación a macrófagos. b) la susceptibilidad a la infección por Leishmania es similar a la observada en cultivos primarios de macrófagos y c) permiten mayor supervivencia de los amastigotes luego de la infección. Adicionalmente, las células U-937 son menos sensibles a la acción de los fármacos comúnmente utilizados como control en la detección de compuestos con actividad leishmanicida. Salud UIS 2010; 42: 200-211
Palabras Clave: Susceptibilidad a infección por Leishmania, células U-937, células THP-1, células Vero, células J774A,1, macrófagos
The susceptibility to infection by Leishmania panamensis and the
sensitivity to drugs differ according to the macrophage type
ABSTRACT
Introduction: In vitro systems are useful in the evaluation of compounds with biological activity determining the cytotoxic and leishmanicidal activity of the candidates. Objective: To identify the mammalian cell that allows the optimal in vitro infection by Leishmania and therefore, identify the suitable system for the in vitro evaluation of leishmanicidal activity of drugs. Methodology: The susceptibility to the infection by L. panamensis was evaluated according to the Infective Concentration 50 tested by light microscopy and flow citometry; the intracellular survival of amastigotes was determined by fluorescence microscopy and the sensitivity to amphotericine B and meglumine antimoniate was evaluated by spectrophotometry. Results: The primary culture cells were more susceptible to the in vitro infection by L. panamensis because they did require fewer parasites per cell ratio to achieve the 50% infection rate whereas the intracellular survival of parasites was better in the U-937 cells. All cells showed differential sensitivity to amphotericine B and meglumine antimoniate. Conclusion: The U-937 cells are the most suitable model for the in vitro infection by L. panamensis because: a) they are a cell line with unlimited growth where transformation into macrophages can be induced. b) The susceptibility to infection by L. panamensis is similar to that observed in primary cultures macrophages and, c) They allow the intracellular survival of amastigotes after the infection process. In addition the U-937 cells are less sensitive to the action of the commonly drugs used as a control in the screening of compounds with leishmanicidal activity. Salud UIS 2010; 42: 200-211
Keywords: Susceptibility to infection by Leishmania, U-937 cells, THP-1 cells, Vero cells, J774A.1 cells, macrophages
INTRODUCCIÓN
Leishmania es un parásito intracelular obligado que se réplica en su forma de amastigote dentro de los fagolisosomas de los macrófagos en hospederos mamíferos, ocasionando tres formas clínicas diferentes, conocidas como Leishmaniasis y que son: la Leishmania>sis cutánea (CL) que se caracteriza por la presencia de ulceraciones profundas en la piel, generalmente indoloras, ubicadas principalmente en partes expuestas del cuerpo1. La Leishmaniasis mucosa (LM) y mucocutánea (LMC) caracterizada por la presencia de lesiones que comprometen las membranas mucosas de la boca, nariz, ó garganta principalmente, y cartílago del tabique, ocasionando en los pacientes desfiguración facial y estigmatización1 y la Leishmaniasis visceral (LV) que afecta el bazo, el hígado y la médula ósea; esta forma es la única que puede llegar a ser letal si no hay un tratamiento oportuno1.
El tratamiento de la enfermedad en cualquiera de sus formas clínicas está dirigido a la erradicación de los amastigotes y reducción del tamaño de las lesiones, promoviendo la cura con mínimas cicatrices2. Dicho tratamiento se realiza en primera instancia con compuestos de antimonio pentavalente como el estibogluconato de sodio (Pentostam®) y el antimoniato de meglumina (Glucantime®), y en segunda instancia con otras drogas, como la anfotericina B (Fungyzone®), el isotianato de la pentamidina y la miltefosina. Sin embargo, el empleo de dichos fármacos tiene varias desventajas que dificultan el tratamiento adecuado de los casos.
Entre los factores adversos a los tratamientos actualmente disponibles están los esquemas terapéuticos prolongados, con altas dosis de medicamentos y por vía parenteral (intramuscular o intravenosa, a excepción de la miltefosina que es de administración oral), los considerables efectos adversos tales como mialgias, artralgias, anorexia, nauseas y dolor de cabeza en el caso de los antimoniales, y los altos costos2,3,4, estimulan que muchos pacientes no concluyan el tratamiento, lo que favorece la reactivación de la lesión, el compromiso en mucosas y la aparición de resistencia al medicamento5.
Todas las desventajas asociadas a los medicamentos disponibles han evidenciado la necesidad urgente de encontrar nuevas estrategias terapéuticas para el manejo de la enfermedad, lo que implica trabajar en forma decidida en el descubrimiento y desarrollo de nuevos medicamentos. La identificación de compuestos potencialmente capaces de detener el crecimiento del parásito Leishmania y su multiplicación intracelular se realiza mediante sistemas de infección in vitro e in vivo (en modelos animales), para lo cual es fundamental contar con sistemas de evaluaciones adecuados que sean eficientes y eficaces en la identificación de compuestos con potencial actividad leishmanicida.
Actualmente se dispone de una variedad de ensayos para evaluar en sistemas in vitro la sensibilidad de las especies de Leishmania a un medicamento. Cada uno de estos ensayos puede realizarse utilizando cualquiera de los estadios del parásito obtenidos in vitro, esto es, promastigotes, amastigotes axénicos y amastigotes intracelulares6. Aunque los ensayos en promastigotes son más fáciles de realizar por su fácil cultivo en laboratorio y menor costo, los ensayos en amastigotes intracelulares son los más adecuados, toda vez que estas formas parasitarias son las formas clínicamente relevantes para la evaluación de alternativas terapéuticas y adicionalmente, la respuesta observada en esta forma se correlaciona con la sensibilidad clínica5. Los sistemas in vitro de infección por Leishmania hacen uso de líneas celulares o cultivos primarios de células tipo macrófagos que simulan el microambiente del parásito dentro del hospedero mamífero, las cuales al ser infectadas experimentalmente con promastigotes de Leishmania permiten con ello determinar el potencial citotóxico y leishmanicida del compuesto candidato a medicamento. De allí la importancia de establecer y verificar el tipo de célula mas adecuado que brinde resultados confiables y reproducibles.
Actualmente son varios los métodos in vitro que se han desarrollado e implementado con el fin de determinar la sensibilidad de Leishmania a drogas. Los diferentes métodos disponibles permiten utilizar cualquiera de los dos estadios del parásito, es decir, promastigotes y amastigotes (tanto axénicos como intracelulares). Sin embargo, la sensibilidad a las drogas ha mostrado ser diferente entre promastigotes y amastigotes7, debido a que promastigotes y amastigotes difieren no solo en cuanto a morfología sino también composición bioquímica y metabolismo8,9,10.
Teniendo en cuenta que la sensibilidad de Leishmania a las drogas es diferencial según el estadio del parásito y que además, el amastigote intracelular es el estadio biológico clínicamente relevante al ser él la forma del parásito presente en las lesiones de los pacientes, el tamizaje de la actividad leishmanicida debe hacerse idealmente sobre el estadio intracelular del parásito. Adicionalmente, los resultados arrojados en ensayos con amastigotes intracelulares correlacionan mejor con la respuesta terapéutica observada en los pacientes5. El sistema adecuado para el tamizaje in vitro de compuestos para actividad leishmanicida en amastigotes intracelulares implica la infección inicial de las células (macrófagos) con promastigotes de Leishmania. Luego de 3 h post-infección aproximadamente, se logra la transformación de los promastigotes en amastigotes, y se inicia el proceso de supervivencia intracelular y multiplicación al interior de las células con lo que se evidencia el establecimiento de la infección. Una vez se ha establecido la infección (24 h post-infección, aproximadamente) las células infectadas se exponen a la acción de los compuestos a los que se les quiere determinar su capacidad para dañar los parásitos que están al interior de las células y por ende, reducir o eliminar la carga parasitaria. Este proceso in vitro es similar a lo que ocurre en una infección natural cuando el insecto vector inocula los promastigotes, quienes al ingresar a los macrófagos presentes en piel y otros tejidos, se transforman en amastigotes, sobreviven a la respuesta microbicida inducida por el macrófago, logrando así establecer la infección y desarrollar la enfermedad11.
Puesto que el objetivo fundamental de los sistemas in vitro es reproducir los procesos que están ocurriendo en un proceso in vivo, es necesario asegurar que las condiciones in vitro utilizadas para la evaluación de la actividad citotóxica y leishmanicida de un compuesto simulen el ambiente al que el parásito está expuesto cuando se encuentra en el hospedero vertebrado y se asegure que los resultados obtenidos representen adecuadamente un punto de partida para la utilización de los compuestos en estudios in vivo. Desafortunadamente, los estudios realizados para evaluar la actividad leishmanicida de compuestos, tanto de origen natural como de síntesis química, aunque numerosos, varían considerablemente no solo en relación a las especies de Leishmania y los tipos de células empleadas en los sistemas in vitro sino también los métodos de evaluación, por lo que los resultados de estos estudios, la mayoría de las veces, no son comparables ni concluyentes. Teniendo en cuenta que los amastigotes son la forma intracelular de el parásito, es importante que la línea celular seleccionada para estos ensayos brinde un ambiente intracelular lo mas similar posible al que tiene el parásito en el huésped mamífero, para poder sobrevivir y replicarse.
Las células más comúnmente empleadas en los sistemas in vitro de evaluación para actividad leishmanicida son las U-937 que es una línea celular de monocitos humanos derivados de un linfoma histiocitico12, la línea celular THP-1 que corresponde a una línea de monocitos humanos derivados de una leucemia linfocítica aguda13 y las células J774A.1 que es una línea celular de macrófagos murinos derivados de un sarcoma de células reticulares (aislado en La Jolla CA, 1968). Ocasionalmente los sistemas in vitro de evaluación de compuestos para actividad citotóxica y leishmanicida utilizan cultivos primarios de monocitos y macrófagos de sangre periférica de humanos y de macrófagos peritoneales de ratón y hámster, aunque, los resultados presentan una mayor variabilidad en comparación a las líneas celulares, debido a la heterogeneidad de la población inherente al donante de las células.
Se ha demostrado, sin embargo, que cada tipo de macrófago presenta una susceptibilidad diferente a la infección por Leishmania. Esto significa que la cantidad de parásitos requeridos por cada célula para lograr el 50% de infección in vitro (parámetro que se conoce como Concentración Infectiva 50 (CI50)) es diferente para cada tipo de macrófago, independiente de si son células de una línea celular o de un cultivo primario. Puesto que la capacidad de un compuesto para eliminar o disminuir la carga parasitaria, es decir, el número de parásitos intracelulares, se determina en células que han sido previamente infectadas, es necesario utilizar el tipo de célula adecuada, es decir, que sea susceptible a la infección in vitro por especies de Leishmania. El presente trabajo tuvo como objetivo determinar la susceptibilidad diferencial a la infección in vitro por L. panamensis de las células comúnmente empleadas y con ello validar el sistema que permita obtener resultados reproducibles y confiables para su uso futuro en los ensayos para tamizaje in vitro de compuestos con actividad anti-Leishmania.
MATERIALES Y MÉTODOS
Parásitos
Para los ensayos de infección in vitro se utilizaron promastigotes de Leishmania (Viannia) panamensis UA140-pIReGFP que corresponde a la cepa M/HOM/COL87/UA140 transfectada con el gen de la proteína verde fluorescente (GFP). Los parásitos se mantuvieron en cultivo en medio NNN modificado a 26°C hasta alcanzar su fase estacionaria de crecimiento (5 días).
Células
Se utilizaron las líneas celulares derivadas de promonocitos humanos U-937 (CRL-1593-2™) y THP-1(TIB-202™), las células reticulares de ratones Balb/c J774A.1 (TIB-67™) y las células epiteliales de riñón de mono verde africano (Cercopithecus aethiops) Vero (CCL-81™). Todas adquiridas del ATCC (del inglés: American Type Cell Collection) en Estados Unidos. Se usaron además cultivos primarios de macrófagos derivados de monocitos de sangre periférica humana (MDMhu) y de macrófagos peritoneales de hámster dorado (Mesocricetus auratus) (MPha). Los procedimientos para la obtención de células de donantes y hámster contaron con el aval institucional del Comité de Ética Humana (CIBH) y del Comité de Ética para la Experimentación con Animales (CEEA) de la Universidad de Antioquia.
a. Obtención de cultivos primarios de MDMhu y MPha
Los MDMhu se obtuvieron a partir de sangre venosa de dos donantes sanos. Para ello, a cada donante se le extrajeron 50 ml de sangre de los cuales 10 ml se usaron para obtener suero autólogo y los 40 ml restantes de sangre se utilizaron para la obtención de monocitos luego de ser desfibrinada con perlas de vidrio14. La sangre desfibrinada se centrifugó a 500 x g durante 7 minutos, T° A y el paquete de células se resuspendió en solución de Hank (HBSS), libre de calcio y magnesio, en proporción 1:1. La sangre diluida se centrifugó sobre un gradiente de densidad con Ficoll-Hypaque 1,077 g/L, en una proporción 3:1 (sangre:Ficoll), a 800 x g durante 20 minutos, T°A. Las células mononucleares así obtenidas se lavaron dos veces con HBSS, centrifugando cada vez 5 minutos a 600 x g y posteriormente a 500 x g. Luego del conteo en cámara de Neubauer las células se ajustaron a una concentración de 1x106 células/mL en medio RPMI-1640 suplementadas con 0,5% de suero autólogo y penicilina- estreptomicina (100 U/mL y 100 mg/mL, respectivamente).
Las células a la correspondiente concentración se depositaron en cada pozo de un plato para cultivo celular de 24 pozos que contenía una lamilla de vidrio. Los platos se incubaron a 37°C. Después de 4 h se hizo cambio de medio con RPMI-1640 suplementados con 10 % de suero autólogo y penicilina estreptomicina; finalmente las células se incubaron durante 72 h a 37°C para permitir su adherencia y transformación en macrófagos. El procedimiento descrito se siguió para las evaluaciones por microscopia óptica. Para las evaluaciones por citometría de flujo las células se ajustaron a una concentración de 3 x 106 células/mL y se depositaron en platos de 24 pozos sin laminillas de vidrio.
Los MPha se obtuvieron a partir de exudado peritoneal de hamsters previamente inoculados intraperitonealmente con tioglicolato al 0,4% y luego del sacrificio de los animales en cámara de CO2. El exudado peritoneal se depositó en tubos con EDTA. Se lisaron los glóbulos rojos con agua y posterior centrifugación en presencia de cloruro de sodio al 3,6%. Se descartó el sobrenadante y luego del conteo, las células se resuspendieron en medio RPMI-1640 suplementado con 10% de Suero Fetal Bovino (SFB) y penicilina-estreptomicina. Las células se ajustaron a una concentración de 0,1 x 106 células/mL y 0,3 x 106 células/mL, para las evaluaciones por microscopia óptica y citometría de flujo, respectivamente. Un mL de la suspensión de células se depositó en cada pozo de un plato para cultivo celular de 24 pozos que contenía una lamilla de vidrio y los platos se incubaron a 37°C, 5% CO2 durante 24 h para favorecer su adherencia y transformación en macrófagos. Para las evaluaciones por citometría de flujo las células se depositaron en platos de 24 pozos sin laminillas de vidrio.
b. Mantenimiento de las líneas celulares
Las células U-937, THP-1, J774A.1 y Vero se mantuvieron en cultivo a una concentración de 0,5 x 106 células/mL medio RPMI-1640 con 10% de SFB y 1% de penicilina-estreptomicina, e incubadas a 37°C, 5% de CO2 realizando pases cada 72 h.
Curvas de crecimiento de las líneas celulares
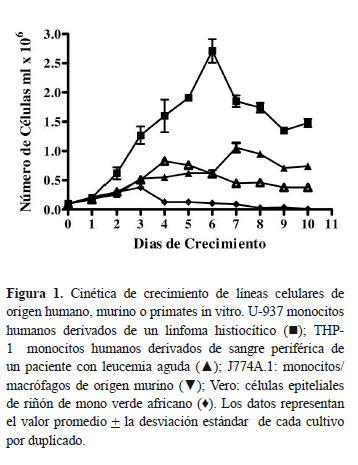
Células en fase exponencial de crecimiento se ajustaron a una concentración de 0,1 x 106 células/mL de medio RPMI-1640 con 10% de SFB. A cada pozo de un plato para cultivo celular de 24 pozos se adiciono 1 ml de células. Los platos se incubaron a 37 °C, 5% de CO2. Diariamente y durante 10 días se realizo el conteo del total de células en cada pozo. El conteo se hizo en cámara de Neubauer usando eosina al 0,1% como colorante supra vital. Se usaron dos pozos por cada día de crecimiento.
Preparación de las poblaciones celulares previo a la infección
a. Preparación de las líneas celulares adherentes J774A.1 y Vero
Un día antes de la infección las células Vero y J774A. 1 en fase exponencial de crecimiento se ajustaron a una concentración de 0,1 x 106 células/mL para las evaluaciones por microscopia óptica y 0,3 x 106 células/mL para las evaluaciones por citometría de flujo, en medio RPMI-1640 suplementadas con 10% de SFB, y 1% de penicilina-estreptomicina. En cada pozo de un plato para cultivo celular de 24 pozos (conteniendo o no laminilla de vidrio), se adicionó 1 mL de células y se incubaron durante 24 h a 37 °C, 5% de CO2 previo a la infección.
b. Preparación de líneas celulares en suspensión U-937 y THP-1
Tres días antes de la infección las células U-937 y THP-1 en fase exponencial se contaron, se ajustaron a una concentración de 0,1 x 106 células/mL para las evaluaciones por microscopia óptica y 0,3 x 106 células/mL para las evaluaciones por citometría de flujo en medio RPMI-1640 suplementadas con 10 % de SFB y 1% de penicilina-estreptomicina y se les indujo la adherencia mediante la adición de 0,1 μg/mL de Phorbol 12-Myristate 13-Acetate (PMA), en platos para cultivo celular de 24 pozos que contenían o no una laminilla de vidrio (dependiendo si eran evaluadas por microscopia óptica o citometría de flujo). Las células se incubaron durante 72 h a 37 °C, 5% de CO2 previo a la infección.
c. Preparación de cultivos primarios de MPha y MDMhu
Luego de la obtención de las células (como se describió previamente), las células se incubaron durante 24 o 72 h a 37°C en 5% de CO2, según se trataran de MPha o MDMhu.
Infección in vitro de las células con promastigotes de L. panamensis
Cada una de las poblaciones de células se incubaron con promastigotes de L. panamensis en fase estacionaria de crecimiento en las siguientes concentraciones 5, 10, 20 y 40 parásitos: célula, resuspendidos en medio RPMI 1640 libre de suero, a 34°C, 5% de CO2. Luego de 2 h de infección, se retiraron los parásitos libres (no internalizados) mediante dos lavados con medio RPMI-1640. Se adicionó medio nuevo suplementado con 10% de SFB y las células se mantuvieron durante 24 h a 34°C, 5% de CO2. Cumplido este tiempo, las células se lavaron y se prepararon para la evaluación de la infección tanto por microscopía óptica como por citometría de flujo siguiendo el procedimiento que se describe a continuación.
Evaluación de la infección por L. panamensis en las poblaciones de macrófagos
La infección de las células se determinó por microscopia óptica y citometría de flujo según el porcentaje de células infectadas y la carga parasitaria (número de parásitos por cada célula infectada), ambos parámetros determinadas por microscopia óptica y citometría de flujo. Para la evaluación de la infección por citometría de flujo las células se desprendieron del fondo de cada pozo con la ayuda del embolo de una jeringa, se resuspendieron en un mL de solución salina tamponada con fosfatos (PBS) y se transfirieron a un tubo de citometría. Las células en suspensión se leyeron en un citómetro de flujo (Cytomics FC 500MPL) a 488 nm de excitación y 525 nm de emisión, contando 10.000 eventos14. Se determinó el porcentaje de células infectadas según el número de eventos positivos (fluorescencia verde) mediante análisis de diagrama de puntos, al igual que la carga parasitaria según el análisis de la Intensidad de Fluorescencia Media para el canal de fluorescencia verde15,16. Por su parte, para evaluar la infección por microscopia óptica, las células adheridas a las laminillas de vidrio se fijaron con metanol y se colorearon con Giemsa para su evaluación por microscopia óptica, en donde se hizo conteo al microscopio en objetivo de 100X del número de células infectadas por cada 100 células (% de infección) y del número de amastigotes en cada célula infectada (carga parasitaria).
La CI50 se calculo según el dato de la carga parasitaria obtenido en las células infectadas utilizando el programa estadístico Probit, que permite determinar el efecto dosis-respuesta, es decir, la concentración de parásitos versus la carga parasitaria, mediante una regresión binomial de las variables17. La susceptibilidad de los diferentes tipos de células a la infección por L. panamensis se determinó según la CI50 obtenida para cada población celular.
Supervivencia de L. panamensis in vitro
La supervivencia intracelular de L. panamensis, es decir, la capacidad de L. panamensis para sobrevivir como amastigote intracelular en las células Vero, J774A.1, U-937, THP-1, MDMhu y MPha se evalúo a las 24 y 72 h post-infección. Para ello, las células (líneas celulares en fase exponencial de crecimiento así como los cultivos primarios) adheridas a laminillas de vidrio se incubaron en presencia de promastigotes de L. panamensis en proporción 25:1 parásitos: célula a 34°C y 5% de CO2 durante 2 h. Los parásitos no internalizados se retiraron lavando dos veces con medio RPMI libre de suero y se adicionó medio fresco suplementado con 10 % de SFB. Posteriormente, las células infectadas se incubaron a 34°C, 5% de CO2 durante 24 y 72 h adicionales. Cumplido cada uno de estos tiempos las células se lavaron con solución de Hank, se fijaron con paraformaldehido al 4%, y se les adicionó medio de montaje para su evaluación por microscopía de fluorescencia. Las células se evaluaron bajo objetivo de 100X contando el número de células infectadas y la cantidad de amastigotes intracelulares en las células infectadas. Tanto el porcentaje de infección como la carga parasitaria obtenidos a las 24 y 72 h se compararon con los mismos parámetros obtenidos a las 2 h de infección.
Sensibilidad de las poblaciones de macrófagos al antimoniato de meglumina y anfotericina B
Las diferentes líneas celulares en fase exponencial de crecimiento así como los cultivos primarios obtenidos se ajustaron a una concentración de 1 x 105 células/mL para U-937, 0,25 x 106 células/mL para las THP-1 o 0,5 x 106 células/mL para Vero, J774A,1 y cultivos primarios. Un mL de cada suspensión de células se dispensó cada pozo de un plato para cultivo celular de 96 pozos en medio RPMI-1640 con 10 % de SFB y la correspondiente concentración de anfotericina B o antimoniato de meglumina. Para ambos medicamentos se evaluaron seis concentraciones dobles seriadas a partir de 200 μg/mL para la anfotericina B y 1000 μg/mL para antimoniato de meglunina. Luego de las 72 h de incubación en presencia de los medicamentos, el efecto de los compuestos en la viabilidad de las células se determinó midiendo la actividad de la enzima deshidrogenasa mitocondrial por el método MTT, adicionando 20 μl/pozo de reactivo MTT (5 mg/mL) e incubando a 37°C durante 3 h. La reacción enzimática se detuvo con la adición de 100 μL/pozo de una solución al 50% de isopropanol y 10% de SDS y la incubación durante 30 minutos a T°A. La producción de Formazán se midió a 570 nm en un lector de ELISA. Células cultivadas en ausencia del los medicamentos pero mantenidas en las mismas condiciones se utilizaron como control de viabilidad. Cada concentración de los medicamentos así como el control sin medicamento fue evaluada por duplicado en dos experimentos diferentes. Los datos obtenidos fueron usados para calcular la Concentración Letal 50 (CL50) calculada por el método Probit16.
Análisis estadístico
Las diferencias en relación a susceptibilidad de las diferentes células a la infección y la sensibilidad a los medicamentos se compararon mediante un análisis de varianza de una vía ANOVA usando el programa estadístico PRISMA versión 5.0.
RESULTADOS
Cinética del crecimiento de las líneas de macrófagos in vitro
El crecimiento de las líneas celulares varió según el tipo de la línea celular, independientemente de si eran células adherentes o células en suspensión. Así por ejemplo, se observó que las células adherentes Vero, J774A,1 y las células en suspensión THP-1 presentaron un crecimiento más lento en comparación con las células U-937. Mientras que en las células Vero, J774A,1 y THP-1 no se observó una fase exponencial de crecimiento, las células U-937 alcanzaron la fase estacionaria alrededor del día 6 en cultivo, evidenciando con ello una fase de crecimiento exponencial prolongada con un aumento del número de células a medida que aumentan los días en cultivo (Figura 1).
Susceptibilidad de las poblaciones de macrófagos a la infección por L. panamensis in vitro
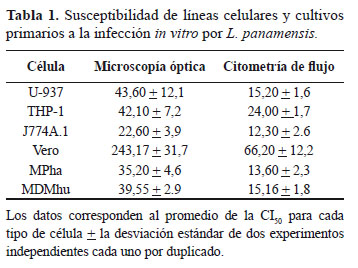
Las líneas celulares U-937 y THP-1 presentaron similitudes en la susceptibilidad a la infección obteniendo una CI50 de 43,6 ± 12,1 y 42,1 ± 7,2 (por microscopía óptica) y de 15,2 ± 1,6 y 24,0 ± 1,7 (citometría de flujo). Similar comportamiento se observó entre los MDMhu y MPha que tuvieron valores de CI50 de 39,55 ± 2,9 y 35,2 ± 4,6 parásitos/célula (por microscopía óptica) y de 15,16 ± 1,8 y 13,6 ± 2,3 parásitos/célula (por citometría de flujo) (Tabla 1). Por su parte, las células Vero mostraron ser las menos susceptibles a la infección por L. panamensis, ya que necesitaron en promedio 3-10 veces más parásitos por célula para lograr el 50% de infección. Esta diferencia en la susceptibilidad observada para las células Vero frente a las demás células fue estadísticamente significativa con valores P<0,0001 y P=0,0003 para microscopía óptica y citometría de flujo, respectivamente.
Al comparar los métodos de evaluación de la infección se encontró que la citometría de flujo es un método mas sensible que la microscopia óptica ya que la CI50 determinada por citometría de flujo fue ligeramente menor que la determinada por microscopía óptica.
Supervivencia intracelular de L. panamensis en diferentes tipos de macrófagos
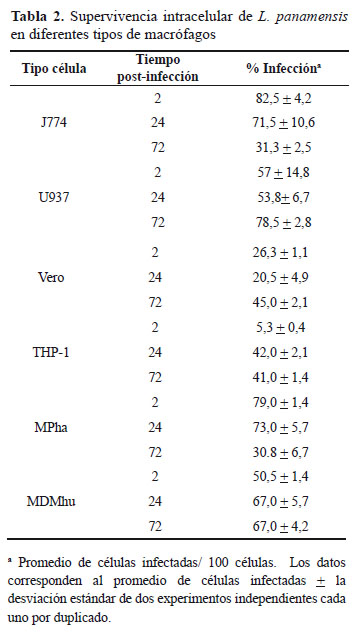
Teniendo en cuenta que las diferentes células se infectaron con la misma concentración de parásitos, la supervivencia intracelular de Leishmania se evidenció según el aumento en el número de parásitos por célula observado a las 24 y 72 h post-infección, en comparación con el número de parásitos por célula observado a las 2 h post-infección. Así mismo, teniendo en cuenta que los amastigotes intracelulares pueden lisar las células y al liberarse infectar células adyacentes, la supervivencia del parásito también se evidencio según el aumento del porcentaje de células infectadas. Los datos obtenidos por microscopia de fluorescencia indicaron que las células U-937, THP-1 y MDMhu permitieron la multiplicación de los parásitos intracelulares a medida que aumentan las horas post-infección lo que se evidenció por el aumento en el número de parásitos por célula. Es así como para las células U-937 el número de parásitos por célula aumentó de 2,6 ± 0,4 a 3,7 ± 0,1 y a 5,9 ± 0,4 a las 2, 24 y 72 h respectivamente (Figura 2).
Para las células THP-1 el número de parásitos por célula fue de 1,3 ± 0,2, de 3,2 ± 0,5 y de 4,4 ± 0,9 a las 2, 24 y 72 h respectivamente. Para los MDMhu el número de parásitos por células a las 2 h fue de 3,4 ± 0,2 y aumentó a 5,8 ± 1,6 y 7,6 ± 0,6 a las 24 y 72 h respectivamente. En las células Vero el aumento solo se observó a las 72 h, cuando el número de parásitos por célula de 1,8 ± 0,1 (2 h) y 1,7 ± 0,2 (24 h) aumentó a 2,3 ± 0,1 a las 72 h. En los MPha aunque el número aumentó de 3,9 ± 0,3 (2 h) a 5,7 ± 0,5 (24 h), disminuyó a 2,3 ± 0,1 a las 72 h. Al contrario de lo observado para las células U-937 y MDMhu, las células J774A.1 mostraron ser las menos permisivas ya que tanto el número de parásitos por célula como el porcentaje de células infectadas disminuyó a medida que aumentaron las horas post-infección (Figura 2). Es así como a las 2 h el número de parásitos por célula pasó de de 4,4 ± 1,3 (2 h) a 2,9 ± 0,5 a las 24 h y a 1,8 ± 0,3 a las 72 h.
Cuando se comparó la supervivencia de los parásitos en relación al número de parásitos por célula infectada se encontraron diferencias significativas en las siguientes condiciones: 2 h: THP-1 vs J774A,1(P<0,001); THP-1 vs MDMhu y U-937 (P<0,01), Vero vs J774A,1 y MDMhu (P<0,01); MDMhu vs MPha, U-937, J774A.1 y Vero (P<0,05); U-937 vs Vero, J774A,1 y MPha (P<0,05), THP-1 vs Vero (P<0,05) y MPha vs J774A.1 (P<0,05). A las 24 h: Vero vs MDMhu, MPha, U-937 y J774A,1 (P<0,01) y THP-1 vs MDMhu, MPha, J774A.1 y Vero (P<0,05). A las 72 h: MPha vs MDMha y U-939 (P<0,001), J774A,1 vs MDMhu y U-937 (P<0,001), U-937 vs THP-1 y Vero (P<0,001), MDMhu vs THP-1 y Vero (P<0,01), Vero vs MPha y J774A,1 (P<0,05) y MDMhu vs U-937 (P<0,05).
El porcentaje de células infectadas a los diferentes tiempos post-infección se resumen en la (Tabla 2). En términos generales, en las células U-937 el porcentaje de células infectadas aumentó en un 20% a las 72 h, respecto a las 2 h. Así mismo, para los MDMhu se observó un aumento del 17,0% en el porcentaje de células infectadas de las 2 a las 24 h, porcentaje que se mantuvo hasta las 72 h de infección (Tabla 2), mientras que en las células J774A,1 el porcentaje de infección disminuyó a las 24 y 72 h. Para las células Vero al igual que en las demás poblaciones de macrófagos, a las 72 h se evidenció un aumento de la infección aunque los valores no alcanzaron el 50% de infección. Para las células THP-1 aunque se evidenció un aumento marcado en el porcentaje de células infectadas entre las 2 y 24 h post-infección (5,3% y 42,0% respectivamente), este porcentaje se mantuvo a las 72 h y al igual que lo observado para las células Vero, el porcentaje de infección nunca alcanzó el 50% de infección. Por su parte, en los MPha se observó una disminución cercana al 50% en la infección entre las 2 y las 72 h.
En relación al porcentaje de células infectadas las diferencias significativas encontradas fueron las siguientes: 2 h: THP-1 vs J774A.1, MDMhu y MPha (P<0,05) y Vero vs J774A,1, MPhu y U-937 (P<0,05). A las 24 h: MDMhu vs Vero, J774A,1 y THP-1 (P<0,05) y MPha vs Vero, J774A,1 y THP-1 (P<0.005). A las 72 h: MDMhu vs J774A,1, Vero y MPha (P<0,001), U-937 vs J774A.1 y MPha (P<0,001), THP-1 vs J774A,1, MDMhu y MPha (P<0,01) y U-937 vs Vero (P<0,01).
Sensibilidad a antimoniato de meglumina y anfotericina B
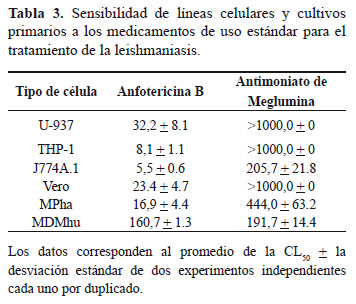
La CL50 para el antimoniato de meglumina fue > 1,000 μg/mL, para las células U-937, THP-1 y Vero. Los MPha, J774A.1 y MDMhu y tuvieron una CL50 = 444,0 ± 63,2; 205,7 ± 21,8 y 191,7 ± 14,4 μg/mL, respectivamente (Tabla 3). Por su parte la anfotericina B mostró niveles de toxicidad con valores de CL50 que variaron entre 5,5 y 160,7 μg/mL, siendo las más sensibles las células J774A.1 (CL50 = 5,5 ± 0,6 μg/mL) y las menos sensibles los MDMhu (CL50 = 160,7 ± 1,3 mg/mL) (Tabla 3).
Se encontraron diferencias estadísticamente significas en la sensibilidad a la anfotericina B entre MDMhu vs las demás células (P<0,0001), entre las células U-937 vs las células J774A.1 y THP-1 (P<0.001), entre las células Vero y las células J774A.1 y THP-1 y entre las células U-937 y los MPha (P<0,05). En relación a la sensibilidad al antimoniato de meglumina se observaron diferencias significativas entre las células MDMhu y las células MPha, U-937 y THP-1, entre las células MPha y las demás células y entre las células J774A.1 y las células U-937, THP-1 y Vero (P<0,0001).
DISCUSIÓN
El presente trabajo tuvo como objetivo comparar la susceptibilidad de las células mas comúnmente utilizadas en los ensayos de infección in vitro por Leishmania spp, y su respectiva sensibilidad a los medicamentos anfotericina B y antimoniato de meglumina que son los medicamentos de uso estándar para el tratamiento de la Leishmaniasis y con ello poder seleccionar el tipo de célula que brinde el sistema de células más adecuado para los ensayos in vitro de evaluación de la actividad citotóxica y leishmanicida de un compuesto en particular.
Específicamente se evaluó la susceptibilidad en términos del efecto dosis (concentración de parásitos) – respuesta (porcentaje de infección y carga parasitaria) de cinco tipos de macrófagos: MDMhu, MPha y macrófagos diferenciados de las líneas celulares humanas (U-937, y THP-1) y murinas (J774 A.1) infectados con L. panamensis. También se evaluó la susceptibilidad de la línea celular de riñón de mono verde africano Vero, por ser unas células también ampliamente utilizados en estudios de evaluación de antiparasitarios18,19. Los ensayos realizados permitieron determinar algunas de las características de los diferentes tipos de células durante su crecimiento en cultivo como son su tasa de crecimiento y multiplicación y el tiempo en el cual alcanzan la fase exponencial, los cuales son determinantes en su función como células hospederas para estudios de interacción parásito-célula hospedera.
Los mejores sistemas de infección in vitro fueron los cultivos primarios ya que las células conservan las características morfológicas y funcionales de los sistemas in vivo garantizando que el ambiente intracelular en el que sobrevivirá y se replicará el amastigotes de Leishmania, será similar al que tiene el parásito in vivo. En contraste a los MDMhu que fueron susceptibles a la infección por L. panamensis y permitieron la supervivencia y multiplicación de los amastigotes durante 72 h, los MPha se observó una disminución cercana al 50 % en la infección entre las 2 y las 72 h, lo que sugiere que estas células aunque son susceptibles de infectarse, no son permisivas a la supervivencia de los parásitos al interior de ellas. Desafortunadamente, los cultivos primarios requieren procedimientos complejos para su obtención, tiempo limitado de crecimiento y un bajo rendimiento, limitando por lo tanto la disponibilidad de células para la evaluación de numerosos compuestos. Adicionalmente, la obtención de células a partir de donantes tanto humanos como animales tienen implicaciones bioéticas que dificultan la disponibilidad de las células en el momento que se requieren y finalmente, hay variables no controladas inherentes al donador, que aumentan la variabilidad de los resultados entre experimentos.
En el sistema in vitro utilizado en este trabajo, las células se infectan con una misma concentración de parásitos y las células se exponen a los parásitos durante 2 h para que ocurra la infección. Pasado este tiempo, los parásitos libres (no internalizados) se retiran mediante lavados con medio solo o solución de Hank o PBS. De esta forma, se presume que los parásitos que permanecen a las 24 o 72 h post-infección son producto de la supervivencia y multiplicación de los parásitos que lograron entrar a la célula y transformarse en amastigotes durante las 2 h de cultivo. Teniendo en cuenta que en los sistemas in vitro para el tamizaje de compuestos con actividad leishmanicida, las células infectadas se exponen al compuesto candidato durante 72 h, es importante utilizar el modelo de células que no solo se infecten sino además que permitan la multiplicación y supervivencia de los parásitos. De esta forma, el efecto del compuesto se puede evidenciar según la cantidad de parásitos que permanecen al interior de las células (carga parasitaria) luego de 72 h de exposición al medicamento en comparación con las células infectadas y no expuestas a la acción del medicamento14.
Teniendo en cuenta los inconvenientes operativos que ofrecen los cultivos primarios, los resultados obtenidos sugieren que las células U-937 son las que permiten la obtención de resultados comparables a los obtenidos con cultivos primarios y por ende son las más indicadas para utilizar en experimentos in vitro de infecciones con Leishmania spp ya que ésta línea celular presenta un crecimiento exponencial continuo y de fácil manejo en cultivo, es susceptible a la infección por Leishmania spp y permiten la multiplicación y supervivencia intracelular de los amastigotes. En contraste, las células THP-1 aunque tienen como ventaja el que son también células de origen humano y permiten la multiplicación y supervivencia de los amastigotes durante 72 h, presentan una tasa de crecimiento lento lo que podrían incidir en la disponibilidad de un número constante y alto de células para los ensayos de tamizaje masivo de compuestos. Adicionalmente, aunque estas células son susceptibles a la infección por Leishmania spp, las tasa de infección no alcanzan el 50% aun a las 72 h post-infección. Por su parte, las células J774A.1, aunque comúnmente usada para la realización de los estudios in vitro de especies de Leishmania20,21, por ser una línea celular que crece en monocapa y de forma indefinida en donde la adherencia al sustrato no detiene su crecimiento, no es posible al final de un experimento asegurar realmente cual es la concentración celular que se tiene y por lo tanto no es posible adicionar la concentración de parásitos que garantice la infección del 50% de la población celular, pues el número de células será mayor al número de parásitos requeridos y por lo tanto los datos de CI50 no serán exactos ni reproducibles. Caso contrario a lo que sucede con la línea celular U-937 que por ser histiocitos a los que hay que inducir su diferenciación con PMA que inhibe su capacidad de replicación, nos permite tener la certeza que la población inicial usada para un experimento será la misma al final del experimento. Por último, las células Vero, que aunque no son células fagocíticas y al parecer pueden interactuar con promastigotes de Leishmania permitiendo su transformación a amastigotes y su multiplicación intracelular, el número de parásitos requeridos para alcanzar el 50% de infección de la población de células es seis veces más alto en comparación con las células de tipo monocito/macrófago, lo que sugiere la pobre susceptibilidad de esta línea celular a la infección por especies de Leishmania.
Al comparar los métodos de evaluación de la infección in vitro se encontró que la citometría de flujo, además de ser un método más rápido y de evaluación más objetiva que la microscopía óptica, es un método más sensible y por ello se recomienda como método eficiente para la evaluación de infección in vitro por especies de Leishmania y detección de la actividad leishmanicida de compuestos, entre otros.
Según las CL50 obtenidas por el método MTT para cada tipo de células evaluadas y teniendo en cuenta los criterios establecidos en nuestro laboratorio, en los cuales se considera como a) compuesto muy toxico aquellos compuestos que presenten CL50 <10 μg/ml, b) compuestos tóxicos aquellos que muestren valores de CL50 >10 y <100 μg/ml, c) compuestos medianamente tóxicos los compuestos con valores de CL50 >100 y <1000 μg/ml y d) compuestos potencialmente no tóxicos los compuestos con valores de CL50 >1000 μg/ml, los resultados sugieren que el antimoniato de meglumina es potencialmente no toxico para las líneas celulares U-937, THP-1 y Vero pero posee un efecto medianamente toxico para la línea celulares J774A.1 y para los MDMhu y MPha. Por su parte la anfotericina B mostró ser muy tóxico para las células J774A,1, THP-1 y Vero, tóxico para la línea celular U-937 y MPha y medianamente toxico para los MDMhu.
En conclusión, los resultados obtenidos sugieren que las células U-937 por ser susceptibles a la infección por L. panamensis, permitir la supervivencia y multiplicación de los parásitos hasta por 72 h, no ser sensibles a la acción del antimoniato de meglumina pero si a la acción de la anfotericina B, representan la línea celular más adecuada para reemplazar los cultivos primarios en estudios relacionados con la interacción de Leishmania y su célula hospedera y con la evaluación de compuestos para actividad leishmanicida. Adicionalmente, la mayor sensibilidad en la lectura de los resultados ofrecida por la citometría de flujo en comparación con la microscopia óptica brinda una alternativa más confiable, rápida y muy útil en el tamizaje de actividad antiparasitaria de compuestos candidatos a medicamentos.
AGRADECIMIENTOS
A Colciencias y a CIDEPRO por su apoyo financiero. Los autores agradecen a E.M. Cardona, J.A. Tobón, J.D. Murillo y A. Daza por la asistencia técnica en el suministro de promastigotes de Leishmania y macrófagos peritoneales de hámster.
ASPECTOS ÉTICOS
Los procedimientos para la obtención de células de donantes y hámster contaron con el aval institucional del Comité de Ética Humana (CIBH) y del Comité de Ética para la Experimentación con Animales (CEEA) de la Universidad de Antioquia.
CONFLICTOS DE INTERÉS
Ninguno de los autores manifiesta tener conflicto de interés con las instituciones financiadoras del estudio o con el lugar donde se realizo el trabajo.
REFERENCIAS
1. Reithinger R, Dujardin JC, Louzir H, Pirmez C, Alexander B, Brooker S. Cutaneous Leishmaniasis. Lancet Infect Dis 2007; 7: 581-596. [ Links ]
2. Clem A. A current perspective on Leishmaniasis. J Glob Infect Dis 2010; 2: 124-126. [ Links ]
3. Robledo SM, Puerta JA, Muñoz DL, Guardo M, Vélez ID. Eficacia y tolerancia de la pentamidina en el tratamiento de la Leishmaniasis cutánea producida por Leishmania (V) panamensis en Colombia. Biomedica 2006; 26: 188-193. [ Links ]
4. Mitropoulos P, Konidas P, Durkin- konidas M. New World cutaneous Leishmaniasis: Updated review of current and future diagnosis and treatment. J Am Acad Dermatol 2010; 63: 309-322. [ Links ]
5. Robledo SM, Valencia AZ, Saravia NG. Sensitivity to Glucantime of Leishmania viannia isolated from patients prior to treatment. J Parásitol 1999; 85: 360-366. [ Links ]
6. Sereno D, Cordeiro da Silva A, Mathieu-Daude F, Ouaissi A. Advances and perspectivas in Leishmania cell based drug-screening procedures. Parásitol Int 2007; 56: 3-7. [ Links ]
7. Lira R, Sundar S, Makharia A, Kenney R, Gam A, Saraiva E, Sacks D. Evidence that the high incidence of treatment failures in Indian kala-azar is due to the emergence of antimony-resistant strains of Leishmania donovani. J Infect Dis 1999; 180: 564-567 [ Links ]
8. Sadick MD, Raff RV. Differences in expression and exposure of promastigote and amastigote membrane molecules in Leishmania tropica. Infect Immun 1985; 47: 395-400. [ Links ]
9. Glaser TA, Baatzt JE, kreishmant PG, Mukkada AJ. pH homeostasis in Leishmania donovani amastigotes and promastigotes. Proc. Natl. Acad. Sci. USA 1988; 85: 7602-7606. [ Links ]
10. Keithly JS. Infectivity of Leishmania donovani amastigotes and promastigotes for golden hamsters. J Euk Microbiol 2007; 23: 244-245. [ Links ]
11. Bogdan C. Mechanisms and consequences of persistence of intracellular pathogens: Leishmaniasis as an example. Cell Microbiol 2008; 10: 1221-1234. [ Links ]
12. Sundström C, Nilsson K. Establishment and characterization of a human histiocytic lymphoma cell line (U-937). Int J Cancer 1976; 17: 565-577. [ Links ]
13. Tsuchiya S, Yamabe M, Yamaguchi Y, Kobayashi Y, Konno T, Tada K. Establishment and characterization of a human acute monocytic leukemia cell line (THP-1). Int J Cancer 1980; 26: 171-176. [ Links ]
14. Robledo S, Wozencraft A, Valencia AZ, Saravia N. Human monocyte infection by Leishmania (Viannia) panamensis. Role of complement receptors and correlation of susceptibility in vitro with clinical phenotype. J Immunol 1994; 152: 1265-1276. [ Links ]
15. Varela M RE, Muñoz DL, Robledo SM, Kolli BK, Dutta S, Chang KP, Muskus C. Leishmania (Viannia) panamensis: an in vitro assay using the expression of GFP for screening of antiLeishmanial drug. Exp Parásitol 2009; 122: 134-139. [ Links ]
16. Singh N, Dube A. Fluorescent Leishmania: application to anti-Leishmanial drug testing Am J Trop Med Hyg 2004; 71: 400-402. [ Links ]
17. Finney JD. Probit Analysis (3rd edition). Cambridge University Press, Cambridge, UK. 1971. [ Links ]
18. Kaur K, Patel SR, Patil P, Jain M, Khan SI, Jacob MR, Ganesan S, Tekwani BL, Jain R. Synthesis, antimalarial, antiLeishmanial, antimicrobial, cytotoxicity, and methemoglobin (MetHB) formation activities of new 8-quinolinamines. Bioorg Med Chem 2007; 15: 915-930. [ Links ]
19. da Silva Filho AA, Resende DO, Fukui MJ, Santos FF, Pauletti PM, Cunha WR, Silva MLA, Gregório LE, Bastos JK, Nanayakkara NPD. in vitro antiLeishmanial, antiplasmodial and cytotoxic activities of phenolics and triterpenoids from Baccharis dracunculifolia D. C. (Asteraceae). Fitoterapia 2009; 80: 478-482. [ Links ]
20. Ordóñez-Gutiérrez L, Espada-Fernández R, Dea-Ayuela MA, Torrado JJ, Bolás-Fernandez F, Alunda JM. in vitro effect of new formulations of amphotericin B on amastigote and promastigote forms of Leishmania infantum. Int J Antimicrob Agents 2007; 30: 325-329. [ Links ]
21. Bin Dajem SM. in vitro evaluation of the efficacy of deferoxamine against Leishmania major life cycle stages. J King Saud Univ - Science 2010; 22: 67-71. [ Links ]