Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de la Universidad Industrial de Santander. Salud
Print version ISSN 0121-0807On-line version ISSN 2145-8464
Rev. Univ. Ind. Santander. Salud vol.43 no.1 Bucaramanga Apr./Aug. 2011
de Bucaramanga
Linfomas no Hodgkin Bucaramanga
Carlos Alberto García Ramírez1, Claudia Janeth Uribe Pérez1, Paula Marina Niño Vargas1,
Daniel Sebastián Salazar Radi1, Luis Enrique Vásquez Pinto1
1. Centro de Investigaciones Biomédicas, Facultad de Ciencias de la Salud-UNAB, Campus El Bosque, Calle 157 Nº19-55, Cañaveral Parque, Bucaramanga. Colombia.
Correspondencia: Carlos Alberto García Ramírez, Medico Patólogo, Centro de Investigaciones Biomédicas, Facultad de Ciencias de la Salud-UNAB,
Campus El Bosque, Calle 157 No. 19-55, Cañaveral Parque, Bucaramanga. Colombia, Teléfono: 6571800, E-mail: cgarcia6@unab.edu.co
Recibido: 1 de mayo de 2010 - Aceptado: 30 de junio de 2010
RESUMEN
Introducción: Ninguna neoplasia ha generado tanta confusión en sus sistemas de clasificación como los linfomas no Hodgkin (LNH). Una correcta tipificación es necesaria para el diagnóstico, pronóstico y tratamiento. Objetivos: clasificar los LNH del registro poblacional de cáncer del área metropolitana de Bucaramanga. Pacientes y métodos: SSe realizó un estudio observacional de corte transversal, utilizando como población los pacientes con LNH del área metropolitana de Bucaramanga de enero de 2000 a diciembre de 2006. La información se obtuvo de las historias clínicas y de inmunohistoquímica en bloques de parafina. Se utilizo la clasificación de linfomas de la OMS. Resultados: Se estudiaron 320 pacientes y se encontró predominio de la enfermedad en la 6ª y 7ª década. La distribución por género fue mayor en hombres con 61,26% y mujeres 45,6%. El sitio anatómico de compromiso más frecuente fue ganglios cervicales con 25,6%. La mayoría expresaron antígenos B, 86,8%, y T, 1,8%. El subtipo más frecuente fue difuso de célula grande en el 29,6%. Conclusiones: La mayoría los LNH del área metropolitana de Bucaramanga son de linajes B, nodales y de célula grande difuso. Fue evidente el uso limitado de otras técnicas para la clasificación de estas neoplasias en nuestra región. Salud UIS 2011; 43(1): 39-47
Palabras Claves: Linfoma no Hodgkin, topografía medica, morfología, población
Non-Hodgkin lymphomas from Bucaramanga metropolitan area
ABSTRACT
Introduction: There is not a neoplasm that has generated such confusion on its classification system such as the Non- Hodgkin's lymphoma. An adequate classification is necessary for diagnosis, prognostic and treatment. Objectives: To classify the NHL from the Bucaramanga metropolitan area poblational cancer registry. Patients and methods: An observational cross-sectional study was made, using as population the patients with NHL from the Bucaramanga metropolitan area from January 2000 until December 2006. The information was obtained from the clinical records and inmunohistochemistry in paraffin blocks. The WHO lymphoma classification was used. Results: 320 patients were studied and a predominance of the disease was found on the 6th and 7th decade of life. Gender distribution was higher in men with 61.26% and women 45.6%. The anatomical site more frequently affected were the cervical lymph nodes with 25.6%. Most of them expressed B antigens, 86.8%, and T, 1.8%. The most frequent subtype was diffuse large B cell in 29.6%. Conclusions: Most of the NHL from the Bucaramanga metropolitan area are nodal, of B lineage, and diffuse large cell subtype. The limited use of other techniques for the classification of these neoplasms in our region was evident. Salud UIS 2011; 43(1): 39-47.
Keywords: Non-Hodgkin lymphoma, medical topography, morphology, population
INTRODUCCIÓN
El término "linfoma maligno" fue originalmente introducido por Billroth en 1871, para describir neoplasias que se originaban del tejido linfoide y de las cuales se conocía muy poco acerca de su comportamiento biológico en ese momento1. Los linfomas no Hodgkin (LNH) actualmente son considerados un grupo heterogéneo de neoplasias originadas en células linfoides con diferentes características clínicas, histopatológicas, inmuno fenotípicas y genéticas2. La incidencia de este tipo de neoplasias es mayor en países desarrollados siendo aproximadamente 15,1 por 100.000 personas/año, presentando un incremento variable en los últimos años. Estos tumores son el 70,0% de todos los linfomas y representan aproximadamente el 3,0-5,0% de las muertes por cáncer en países como Estados Unidos e Inglaterra3,4.
Ninguna neoplasia en el mundo de la medicina ha generado tanta confusión en sus sistemas de clasificación como lo han hecho los linfomas; por esta razón en los últimos 25 años se ha profundizado en el conocimiento de estas entidades debido al desarrollo en estudios inmunológicos, citogenéticos y moleculares; los cuales han permitido un mejor entendimiento de su historia natural, comportamiento y factores pronósticos que permiten mejorar el diseño de nuevas estrategias terapéuticas5. El primer sistema de clasificación fue propuesto por Gall y Mallory en 1942; en él se utilizaban términos como linfoma folicular gigante, linfosarcoma o sarcoma de células reticulares, términos descriptivos muy imprecisos y sin aplicación clínica6. En los años 50, Rappaport reconoce la importancia del patrón de crecimiento en algunos tipos de linfomas, introduciendo así una nueva clasificación con relevancia clínica, en la que se añade el patrón de crecimiento al tamaño celular y morfología6. En los años 70, el reconocimiento que los LNH eran tumores del sistema inmune y que derivaban de los linfocitos B y T, llevó a Lukes y Collins a desarrollar una clasificación inmunológica; posteriormente modificada por Lennert, que, basándose en características funcionales de las líneas celulares de las que emergen las células tumorales, usó una terminología algo diferente para describirlas, lo que constituyó la clasificación de Kiel7. Debido a esta rápida proliferación de clasificaciones y terminologías, el National Cancer Institute promovió en los años 80 la creación de una nueva clasificación que permitiera un mejor entendimiento de las neoplasias linfoides y tuviera una mayor proyección clínica. Así surgió la Working formulation for clinical usage8. Tal fue su aceptación y amplia su utilización que llegó a convertirse en una clasificación histopatológica en sí mismo, cosa que nunca se pretendió cuando se propuso su creación. Era una clasificación puramente morfológica, similar a la clasificación de Rappaport, no requiriendo metodología inmunológica6. La gran aceptación de la "working formulation" fue debida a la gran utilidad y fácil entendimiento por los clínicos que permitía identificar grupos de pacientes y la utilización de estrategias terapéuticas adecuadas. Fue en 1994 cuando Nancy Lee Harris y 18 patólogos que constituían el International lymphoma study group publicaron una excelente revisión de los LNH, donde además se describían entidades de reciente reconocimiento9. Esta clasificación fue denominada REAL (Revised European-American classification of Lymphoid neoplasms) y organizaba las diferentes entidades descritas basándose en características como su incidencia, cualidades inmunológicas, agresividad histológica y supervivencia10,11. Desde 1995, miembros de las Sociedades Europeas y Americanas de hematopatólogos, han venido colaborando en la creación de una nueva clasificación de la OMS para las enfermedades malignas hematológicas12. Esta clasificación estratifica primariamente las neoplasias según su línea celular en neoplasias mieloides, neoplasias linfoides, desórdenes de células mastocíticas y neoplasias histiocíticas13. En la actualidad, la clasificación de linfomas de la OMS representa el primer consenso internacional en la clasificación de las neoplasias hematológicas, y por supuesto, el primer consenso para la existencia de una única clasificación para los LNH universalmente aceptada, algo que no había ocurrido hasta entonces14. En esta clasificación "el origen de la célula" representa el estadio de diferenciación de la célula tumoral que se observa en el tejido, más que la célula donde originalmente ocurrió la transformación neoplásica. La clasificación reconoce neoplasias de células B, neoplasias de células T/NK y la enfermedad de Hodgkin. Las neoplasias de célula B y T se dividen en neoplasias de células precursoras o linfoblásticas y en neoplasias de células B y T maduras (Tabla 1). En la medida que una célula linfoide madura expresa proteínas de superficie las cuales son utilizadas como antígenos que se unen a anticuerpos aplicados al tejido; principios que son la base de la técnica de inmunohistoquímica en el laboratorio de patología y la cual constituye una herramienta complementaria para clasificar los linfomas15. El análisis citogenético y de biología molecular también es de gran utilidad diagnóstica al poder correlacionar alteraciones cromosómicas o moleculares específicas con entidades clínico patológicas y, además, permite identificar alteraciones que tienen impacto evolutivo16.
Según los datos del registro poblacional de cáncer del área metropolitana de Bucaramanga17, el LNH ocupa el noveno lugar de todas las neoplasias malignas sin encontrarse una clasificación histopatológica de dichas neoplasias; situación que motiva la realización de este estudio el cual busca establecer el linaje B o T; así como la subclasificación en los pacientes con LNH del área metropolitana de Bucaramanga.
METODOLOGÍA
Se realizó un estudio observacional de tipo corte transversal; utilizándose como población los pacientes con diagnóstico de LNH del área metropolitana de Bucaramanga en un período de tiempo de enero de 2000 a diciembre de 2006. La información inicialmente se obtuvo de datos consignados en las historias clínicas de diagnóstico morfológico, subtipo histológico, inmunohistoquímica, citometría de flujo y citogenética. En quienes no fue posible clasificar el LNH por historia clínica, se solicitaron los bloques de parafina (previo consentimiento informado del paciente) en los laboratorios de patología de la ciudad y en ellos se realizó inmunohistoquímica aplicando con anticuerpos para antígeno común leucocitario (CD45), para linaje B (CD20) y linaje T (CD3). Se incluyeron variables socio-demográficas como edad, género, lugar de nacimiento, lugar de procedencia, localización topográfica, linaje, variante histopatológica, marcadores de inmunohistoquímica, citometría de flujo y citogenética. Se tomaron como criterios de inclusión tener diagnóstico de LNH en el periodo de 2000 a 2006 y ser residente del área metropolitana de Bucaramanga. Los LNH fueron categorizados de acuerdo a la clasificación internacional de enfermedades para oncología (CIE-O)18 y a la clasificación de la OMS para linfomas14 (Tabla 1).
Se hizo análisis descriptivo para las variables nominales estableciendo medidas de proporción o porcentaje y razón, y para las variables de tipo numérico se establecieron medidas de tendencia central y dispersión. Para el manejo estadístico de los datos se utilizo el programa STATA Versión 10.0 y como programa validante Epi Info versión Abril 2007 (CDC, USA).
RESULTADOS
Características socio-demográficas
La población objeto del estudio fueron 320 pacientes con LNH del área metropolitana de Bucaramanga. De los 320 pacientes estudiados, 174 fueron de género masculino (54,3%), y 146 de género femenino (45,6%). El rango de edad estuvo entre 1 año y 98 años, con una edad media aritmética de 62,1 años (IC 95% 60,7-63,5) y una desviación estándar de 16,1 años. (Figura 1).
El lugar de nacimiento se determinó en 207 pacientes (64,6%); no fue posible determinar en todos los pacientes debido a la falta de información en los registros e historias clínicas (Figura 2). El lugar de procedencia del área metropolitana de Bucaramanga se verificó en 320 pacientes (100%). En la búsqueda de los datos no se encontró información en las historias clínicas o registros sobre la raza, ocupación, escolaridad o condición como desplazado.
Localización topográfica
La localización topográfica más frecuente del LNH fue nodal con 214 casos (66,8%) y extranodal 106 casos (33,1%). El primer lugar fue ganglios linfáticos cervicales con 82 casos (25,6%) encontrándose un compromiso superior en cadenas ganglionares laterales derechas. El segundo puesto fue para ganglios linfáticos axilares con 42 casos (13,1%) observándose una distribución ligeramente superior en el lado derecho. El tercer puesto fue para ganglios linfáticos inguinales izquierdos. En el resto de los órganos hubo una distribución amplia de los LNH así: ganglios abdominales 25 casos (7,8%) encontrándose compromiso predominante en ganglios mesentéricos, peri pancreáticos y retroperitoneales. En 20 casos (6,2%) no se encontró información en la historia clínica sobre la localización del ganglio linfático. 19 casos (5,9%) se encontró compromiso de cavidad oral y anexos; 8 casos (2,5%) en glándulas salivales, 5 casos (1,5%) en lengua, 3 casos (0,9%) y 2 casos (0,6%) en mucosa oral. En tejidos blandos de tórax y abdomen hubo 19 casos (5,9%), mostrando un predominio en abdomen con 10 casos (3,1%). En ganglios linfáticos de tórax 13 casos (4,0%), con una distribución similar en ganglios de mediastino anterior, medio y posterior. En medula ósea 12 casos (3,7%). En estomago 9 casos (2,8%), predominando la región antro pilórica con 5 casos (1,5%). En piel se encontraron 8 casos (2,5%) distribuidos así: 3 casos (0,9%) en piel de abdomen, 3 casos (0,9%) en piel de tórax y 2 casos (0,6%) en piel de miembros inferiores. En el intestino delgado 6 casos (1,8%), con ligero predominio en íleon con 3 casos (0,9%). Epiplón 6 casos (1,8%). Ojos y anexos 5 casos (1,5%), distribuidos así: conjuntiva 2 casos (0,6%), glándula lacrimal 2 casos (0,6%) y globo ocular 1 caso (0,3%). Fosas nasales 5 casos (1,5%). Intestino grueso 3 casos (0,9%), con 2 casos (0.6%) en recto sigmoides y 1 caso (0,3%) en ciego. Glándula mamaria 2 casos (0,6%), ambos en mama izquierda. En el cerebro 2 casos (0,6%), 1 caso (0,3%) en lóbulo frontal derecho y 1 caso (0,3%) en lóbulo parietal derecho. En el bazo 2 casos (0,6%). Testículo izquierdo 1 caso (0,3%). Lóbulo derecho de tiroides 1 caso (0,3%). Lóbulo medio de pulmón derecho 1 caso (0,3%). Hígado 1 caso (0,3%). Cabeza de páncreas 1 caso (0,3%). Columna vertebral lumbar 1 caso (0,3%). Pared uterina 1 caso (0,3%). Vagina 1 caso (0,3%).
Clasificación histopatológica
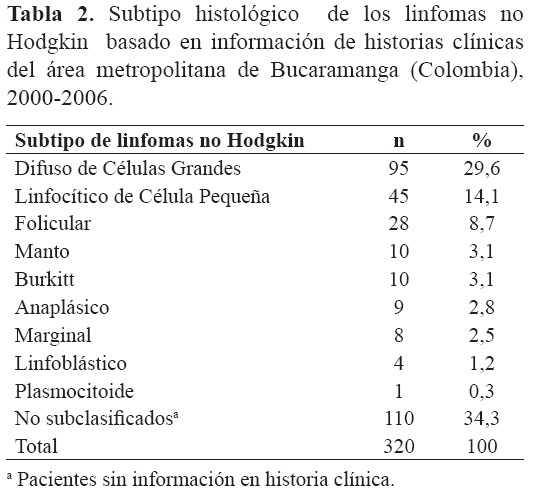
De la información obtenida de las historias clínicas se clasificaron 215 linfomas (67,1%); de los cuales 210 casos fueron linaje B (65,6%) y 5 casos linaje T 1,5%, (Figura 3). En la estirpe B se subclasificaron todos los casos encontrándose como variante más frecuente el de célula grande difuso, seguido del linfocitico de célula pequeña; En los casos de estirpe T no fue posible esta subclasificación por falta de datos en las historias clínicas. No se encontró información en las historias clínicas sobre linaje y variante histopatológica en 70 pacientes (21,8%) en quienes se realizo inmunohistoquímica sobre bloques de parafina (Figura 3). Las lecturas de inmunohistoquímica realizada en los bloques fue positiva para: CD45 en 69 casos (21,5%); CD20 en 68 casos (21,2%) y CD3 en un caso (0,3%). Después de realizar inmunohistoquímica en un caso (0,3%) no se encontró antígenos para linfoma. Los marcadores de inmunohistoquímica más utilizados según los datos de las historias clínicas para linaje y variante histopatológica de los linfomas fueron: CD45, TdT, Ki 67, PAX 5, CD20, CD3, BCL2, CD34, CD43, CD23, CD5, CICLINA, CD10, BCL6, IgD, CD38, CD30, CD15, AE2, CD31, CD19; entre otros. En ningún paciente se realizo histoquímica, citometría de flujo, hibridación in situ o citogenética.
DISCUSIÓN
Uno de los avances más grandes en el manejo clínico de los pacientes con LNH durante la última década ha sido el desarrollo de nuevos sistemas de clasificación para este tipo de neoplasias lo cual ha permitido una estandarización de la nomenclatura, incluir neoplasias antes desconocidas y establecer factores pronósticos basados en diagnóstico exacto y una tipificación de los diferentes subtipos teniendo en cuenta características clínicas, morfológicas, fenotípicas y genotípicas14,19. Además si se tiene en cuenta que el tratamiento de los LNH es extremadamente variable y depende en gran medida del subtipo histológico; siendo este último muy amplio, pues en el momento se reconocen más de 30 entidades diferentes con comportamientos biológicos y respuesta al tratamiento diferente20, 21. En este momento en Colombia existen otros Registros Poblacionales de Cáncer y además de llevar estadísticas completas de este tipo de neoplasias no hay documentado en la literatura reciente estudios sobre clasificación de los LNH. Para clasificar los LNH es necesario además de los criterios morfológicos los cuales se pueden evaluar con coloraciones de rutina como hematoxilina-eosina; realizar estudios complementarios como inmunohistoquímica cuyo principio se basa en la aplicación de anticuerpos que se unen a proteínas o antígenos de superficie los cuales son expresados por las células neoplásicas; esto permite establecer el linaje utilizando anticuerpos como CD45 el cual identifica células originadas a partir de linfocitos, anticuerpos TdT que designa inmadurez, CD20 que marca estirpe B y CD3 estirpe T22, 23. Al revisar los datos consignados en las historias clínicas se encontró la utilización de una gran variedad de marcadores específicos para los diferentes subtipos de LNH; para Linfoma linfoblástico TdT, CD3, CD5, CD20 y CD19; linfocítico de células pequeñas CD19, CD20, CD5 y CD23; folicular CD19, CD20, CD10, CD5, BCL2 y BCL6; linfoma difuso de células grandes CD19, CD20, CD10 y BCL6; Burkitt CD19, CD20 CD10 y BCL6; manto CD19, CD20, CD5 y ciclina D1; marginal CD20, CD19, CD5, CD10 y ciclina D1; los anteriores marcadores son ampliamente utilizados en los diferentes estudios reportados en la literatura que pretenden clasificar los LNH 24. Otros estudios utilizados para los LNH son la citometría de flujo y de citogenética los cuales identifican antígenos que no han sido determinados por la técnica de inmunohistoquímica y anomalías cromosómicas25, 26. En nuestro estudio se observo que estas técnicas se utilizaron solo en algunos pacientes y además no se realizan en el área metropolitana. La edad de presentación de los LNH en los pacientes del RPC AMB fue amplio; presentando una distribución similar a la encontrada en estudios recientes donde la mayoría de pacientes están en 6ª y 7ª década de la vida2; una excepción son el linfoma de célula grande mediastínico (con una media de edad de 37 años) y el linfoma de Burkitt (con una media de edad en adultos de 30 años) 27; de todas las neoplasias maduras de células B, sólo el LNH difuso de célula grande y el linfoma de Burkitt tienen una incidencia significativa en niños. La mayoría de este tipo de neoplasias tiene una ligera tendencia a predominar en varones (52,0-55,0%), aunque el linfoma de células del manto tiene un claro predominio en el género masculino (74,0%). En el género femenino, los LNH con mayor predominio son el folicular (58,0%), y sobretodo el linfoma de célula grande mediastínico (66,0%)14. En nuestros pacientes hubo predominio en hombres. En cuanto a la localización topográfica de los LNH lo más frecuente fue nodal encontrándose un predominio en ganglios linfáticos cervicales. Sin embargo literatura reciente reporta que la afectación extranodal ha sufrido, en las últimas dos décadas, un incremento en su incidencia mucho más rápido que la enfermedad nodal28. En muchos casos este incremento ha sido debido a la creciente incidencia del SIDA y su asociación con LNH; con una predilección por la afectación extranodal como el linfoma primario de SNC, el linfoma primario de cavidades o como el linfoma plasmoblástico de cavidad oral29. Un alto porcentaje de los casos, luego de clasificarlos, correspondieron a linaje B con 278 pacientes, solo algunos casos a linaje T. Según la literatura médica los LNH de células B maduras son el 90,0% de las neoplasias linfoides y un 4% de todos los diagnósticos de cáncer cada año en todo el mundo 14. En cuanto al subtipo los que predominan son el de células grandes difuso y el folicular, juntos representan más del 50% de todos los linfomas30; sin embargo se ha visto que el linfoma folicular es más frecuente en países desarrollados comparados con países como Colombia; en los pacientes del registro se encontró un predominio de LNH difuso de célula grande y linfoma linfocitíco de célula pequeña situación que concuerda con lo expuesto. Las neoplasias de células T/NK maduras son relativamente poco comunes. En un amplio estudio internacional, estas neoplasias sólo representaban el 12,0% de todos los LNH; siendo el subtipo más común el linfoma T periférico (3,7%) y el anaplásico (2,4%)1. En nuestro trabajo no se encontró evidencia de marcadores en las historias clínicas para los diferentes subtipos de linfomas T; a pesar del bajo número de casos. Un aspecto importante que se evidenció en nuestra investigación fue la falta de implementación de técnicas mas especializadas en nuestra región para el diagnostico del LNH; tales como Citometría de Flujo, re-arreglos clónales o Citogenética; situación que hace difícil el seguimiento de protocolos para el diagnóstico adecuado y la clasificación exacta de los LNH31,32.
Es evidente que es necesario continuar realizando estudios en pacientes con LNH en nuestro medio y de esta forma promover la utilización de métodos más avanzados para el diagnóstico y manejo de este tipo de neoplasias en beneficio de los pacientes ya que el conocimiento de parámetros clínico-biológicos y moleculares en el momento del diagnóstico permiten predecir la evolución de la enfermedad y son de suma importancia para poder mejorar las estrategias terapéuticas establecidas.
AGRADECIMIENTOS
Nuestro mas sincero agradecimiento a los pacientes del Registro Poblacional de Cáncer del área metropolitana de Bucaramanga; instituciones de salud y laboratorios de patología del área metropolitana; doctoras: Laura Valencia, María Eugenia Niño y Sonia Osma; y a la Universidad Autónoma de Bucaramanga por su apoyo financiero en esta investigación.
CONSIDERACIONES ÉTICAS
La presente investigación fue realizada acorde con la legislación nacional (Constitución Política Nacional de 1991 y resolución 008430 de 1993) como internacional (Declaración de Helsinki); Fue aprobada por el comité de ética de la Universidad Autónoma de Bucaramanga. Se obtuvo consentimiento informado para procesar los bloques de parafina para inmunohistoquímica. Se consideró un estudio sin riesgo.
CONFLICTO DE INTERÉS
Por las características del estudio realizado, los autores consideramos que no existe conflicto de interés en esta investigación.
REFERENCIAS
1. Zelenetz A, Hoppe R. NCCN: non-Hodgkin's lymphoma. Cancer Control. 2001:8(6 suppl 2): 102-113. [ Links ]
2. Hiddemann W, Longo DL, Coiffier B, Fisher RI, Cabanillas F, et al. Lymphoma classification the gap between biology and clinical management is closing. Blood 1996; 88: 4085-4089. [ Links ]
3. Greiner TC, Jeffrey Medeiros L, Jaffe ES. Non-Hodgkin's lymphoma. Cancer 1995; 75: 370–380. [ Links ]
4. Armitage J. Staging non-Hodgkin lymphoma. CA Cancer J Clin. 2005; 55(6): 368-376. [ Links ]
5. Shipp MA. Prognostic factors in aggressive non-Hodgkin's lymphoma: who has "high- risk" disease? .Blood 1994; 83: 1165-1173. [ Links ]
6. Wright DH. Updated Kiel classification for lymphomas. J Pathology 1989; 157: 283–284. [ Links ]
7. Lukes RJ, Collins RD. Immunologic characterization of human malignant lymphomas. Cancer 1974; 34: 1488-1503. [ Links ]
8. Rosenberg SA. National Cancer Institute sponsored study of classifications of non-Hodgkin's lymphomas: summary and description of a working formulation for clinical usage. Cancer May 15 1982; 49(10): 2112-2135. [ Links ]
9. The non-Hodgkin's Lymphoma Classification Project. A Clinical Evaluation of the International Lymphoma Study Group. Classification of Non Hodgkin's Lymphoma. Blood 1997; 89: 3909-3918. [ Links ]
10. Armitage JO, Weisenburger DD. New approach to classifying non- Hodgkin's lymphomas: clinical features of the major histologic subtypes. J Clin Oncol 1998; 16: 2780- 2795. [ Links ]
11. Harris NL, Jaffe ES, Stein H, et al. A revised European-American Classification of lymphoid neoplasms: A proposal from the international lymphoma study group. Blood 1994; 84(5): 1361-1392. [ Links ]
12. Harris NL, Jaffe ES, Diebold J et al. World Health Organization classification of neoplastic diseases of the hematopoietic and lymphoid tissues: Report of the Clinical Advisory Committee Meeting – Airlie House, Virginia, November 1997. J Clin Oncol 1999; 17(12): 3835-3849. [ Links ]
13. Jaffe ES, Harris NL, Stein H, Vardiman JW. World Health Organization classification of tumors of hematopoietic and lymphoid tissues. Vol 3. Lyon, France: IARC press, 2001. [ Links ]
14. Swerdlow S, Campo E, Harris N, et al, eds. World Health Organization classification of tumors of hematopoietic and lymphoid tissues. Vol 2. Lyon, France: IARC Press; 2008. [ Links ]
15. Picker LJ, Medeiros LJ, Weiss LM. et al. Expression of lymphocyte homing receptor antigen in non-Hodgkin's lymphoma. Am J Pathol 1998; 130(3): 496-504. [ Links ]
16. Diaz-Pavon, JR, Cabanillas, F. Treatment of non-Hodgkin's lymphoma. Curr Opin Oncol 1991; 3(5): 830-837. [ Links ]
17. Uribe CJ. Cancer incidence in Bucaramanga Metropolitan Area, 2000-2004. Medunab 2007; 10: 147-172. [ Links ]
18. Fritz A, Percy C, Jack A, Sobin L, Parkin M, Whelan S. International Classification of Diseases for Oncology. 3rd Ed. Geneva (Switzerland): WHO, 2000. [ Links ]
19. Shipp MA. A predictive model for aggressive non- Hodgkin's lymphoma. The International Non- Hodgkin's Lymphoma Prognostic Factors Project. N Engl J Med 1993; 329: 987-994. [ Links ]
20. Ffrech M, Magaud JP, Ffrench P et al. Heterogeneity of neoplastic and reactive cell proliferation in non-Hodgkin's lymphomas linked to patient survival. Am J Clin Pathol 1994; 101: 413-420. [ Links ]
21. Vose JM. Current approaches to the management of non-Hodgkin's lymphoma. Semin Oncol 1998; 25: 483-491. [ Links ]
22. Nadler LM, Anderson KC, Marti LG, et al. B4, a human B lymphociteassociated antigen expressed on normal mitogen activated, and malignant B lymphocytes. J Immunol 1983; 131: 244-250. [ Links ]
23. Campana D, Janossy G, Bofill M, et al. Human B cell development: Phenotypic differences of B lymphocytes in the bone marrow and peripheral lymphoid tissues. J Immunol 1985; 134: 1524-1530. [ Links ]
24. Armitage JO. A clinical evaluation of the International Lymphoma Study Group classification of non-Hodgkin lymphoma. Blood 1997; 89: 3909-3918. [ Links ]
25. Hedley DW, Frielander ML et al. Method for analysis of cellular DNA content of paraffin-embedded pathological material using flow cytometry. J Histochem Cytochem 1983; 31:1333-1335. [ Links ]
26. Sen F, Vega F, Medeiros LJ. Molecular genetic methods in the diagnosis of hematologic neoplasms. Semin Diagn Pathol 2002; 19(2): 72-93. [ Links ]
27. Cowan RA, Jones M, Harris M, et al. Prognostic factors in high and intermediate grade non-Hodgkin lymphoma. Br J Cancer. 1989; 59(2): 276-282. [ Links ]
28. Bagg A. Role of molecular studies in the classification of lymphoma. Expert Rev Mol Diagn. 2004; 4(1): 83-97. [ Links ]
29. Freeman C, Berg JW, Cutler SJ. Occurrence and prognosis of extranodal lymphomas. Cancer 1972; 29:2 52-260. [ Links ]
30. Ansell S, Armitage J. Non-Hodgkin lymphoma: diagnosis and treatment. Mayo Clin Proc. 2005; 80(8):1087-1097. [ Links ]
31. Vindelow LL, Christensen IJ, Nissen NI: Limits of detection of nuclear DNA abnormalities by flow cytometric DNA analysis. Results obtained by a set of methods for sample storage, staining and internal standardization. Cytometry 1983; 3: 332-339. [ Links ]
32. Craig F, Foon K. Flow cytometric immunophenotyping for hematologic neoplasms. Blood 2008; 111(8): 3941-3967. [ Links ]














