Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Facultad de Odontología Universidad de Antioquia
Print version ISSN 0121-246X
Rev Fac Odontol Univ Antioq vol.21 no.1 Medellín July/Dec. 2009
ENSAYO ACADÉMICO
Respuesta inmune en las enfermedades del periodonto: desde salud hasta enfermedad y sus implicaciones terapéuticas1
The immune response in the periodontium: from health to disease and therapeutic implications
Javier Enrique Botero2
1 Ponencia presentada en el V Congreso Internacional Avances en Periodoncia: Integración Básico Clínica para el Siglo XXI, Medellín, 29 y 30 de abril de 2009
2 PhD, Profesor Facultad de Odontología, Universidad de Antioquia. Correo electrónico: drjavo@yahoo.com
RESUMEN
Los cambios estructurales en las enfermedades periodontales, considerando desde gingivitis hasta periodontitis, son el resultado de un evento inflamatorio, que es iniciado y perpetuado por bacterias por largos períodos de tiempo. Una serie de eventos celulares y moleculares ocurren en diferentes grados de complejidad tan pronto las bacterias comienzan a acumularse alrededor de los dientes. No obstante, aunque las bacterias son necesarias para iniciar la enfermedad periodontal, es la respuesta inmune la responsable de la destrucción de los tejidos periodontales. Todas estas reacciones, son el resultado de la estimulación del sistema inmune, evidenciadas clínicamente como enfermedades periodontales. En este artículo, se describen los eventos inmunológicos más importantes implicados en el desarrollo de las enfermedades periodontales y su relación con el tratamiento.
Palabras clave: gingivitis, periodontitis, respuesta inmune, citoquinas, inflamación.
ABSTRACT
Periodontal disease is the resulting clinical expression of an inflammatory process, initiated by bacteria and perpetuated during long periods of time. A series of cellular and molecular events occur with variable complexity as soon as bacteria start to accumulate around teeth. Although bacteria are necessary for the initiation of periodontal disease, the immune response is the responsible for the periodontal breakdown. The clinical appearance of periodontal disease is the result of sequential immune events. This article reviews the most important immunological mechanisms implicated in periodontal disease and their relationship with periodontal treatment.
Key words: gingivitis, periodontitis, immune response, inflammation, cytokines.
INTRODUCCIÓN
Las enfermedades periodontales, en todas sus presentaciones clínicas, son el resultado de la acumulación de microorganismos alrededor del diente con la estimulación del sistema inmune. Es ampliamente aceptado que la placa bacteriana es el agente etiológico mas importante de las enfermedades periodontales. Pero las bacterias son solamente el estímulo para el sistema inmune en el cual activan diversos mecanismos de defensa que en el intento por detener la infección, cambia el metabolismo de los tejidos periodontales dando como consecuencia la pérdida de soporte periodontal. Adicionalmente otros factores como hábitos nocivos y condiciones sistémicas tienen un papel importante en el desarrollo de la enfermedad. Se presenta una revisión de los aspectos celulares y moleculares que hacen parte de la respuesta inmune en las enfermedades periodontales.
LA NATURALEZA DEL SURCO PERIODONTAL
El surco periodontal es el espacio que rodea el diente y que se forma durante la erupción dental, en el momento que se establece la unión dentogingival definitiva.1, 2 Generalmente mide entre 1 y 3 mm y representa un espacio donde se pueden alojar microorganismos en abundantes cantidades. En estudios clásicos, Page y Schroeder (1976)3 no solamente delinearon los principales eventos inflamatorios que ocurrían durante el desarrollo de enfermedades periodontales sino que observaron cómo el surco periodontal era imperceptible en ausencia de bacterias. Los perros gnotobióticos mostraron un selle histológico completo de este espacio y en contraste, al exponer los animales a las bacterias, se desarrolló un espacio entre la encía y el diente. Esto sugiere que el surco periodontal se formaría por la migración apical del epitelio de unión (JE), en ausencia de pérdida de inserción, como respuesta a la acumulación de microorganismos en la superficie dental. Este evento nunca ha sido demostrado en humanos, dado que es imposible erradicar la microbiota oral en su totalidad. Por tanto, en humanos, siempre estará presente el surco periodontal de forma natural desde el momento de la erupción dental.
Pero aunque exista constaste acumulación de microorganismos en el surco, este cuenta con mecanismos de protección que ayudan a mantener la salud de los tejidos periodontales. Casi inapreciable, un flujo de líquido intercelular aparece constante en el surco. Este fluido crevicular (FC), no solamente remueve mecánicamente bacterias y otros componentes, sino que contiene lisozimas, inmunoglobulinas (IgG, IgA) y polimorfonucleares neutrófilos (PMN). El FC se origina a partir del líquido intersticial y de los vasos sanguíneos, denominado extravasación plasmática.4-6 Por eso cuando se desarrolla inflamación en la encía o en cualquier sitio anatómico, el resultado es el edema por el ensanchamiento de los vasos sanguíneos. El exceso de fluido acumulado en la encía, aumenta el flujo y la densidad del fluido crevicular. Junto con el FC, las células que conforman el epitelio del surco y EU están descamando frecuentemente, por tanto aquellos microorganismos adheridos al epitelio se remueven con la descamación celular.
En el fondo del surco, sellado por las células del epitelio de unión (JE) se observa gran actividad biológica. Primero, estas células tienen alta mitosis y renuevan el EU constantemente y segundo, son capaces de producir defensinas y citoquinas (IL-1, TNFa, IL-8).7, 8 De esta manera, aunque se están organizando las bacterias en forma de una biopelícula subgingival en continuidad, hay balance entre las bacterias y la respuesta del hospedero.
LA RESPUESTA INMUNE EN UN PERIODONTO SANO
Si se estudiara un corte histológico de una encía clínicamente sana, encontraríamos que hay células inflamatorias en pocas cantidades adyacentes al EU y al surco.9 Justamente allí es donde las bacterias se están organizando, y si consideramos que el surco se forma desde la erupción dental y las bacterias están presentes desde el nacimiento,10 es posible decir que siempre habrá una respuesta inmune presente en un periodonto sano.
Todo comienza cuando las bacterias producen factores de virulencia (ej. lipopolisacarido ñLPSñ, ácido lipoteicoico) y estos entran en contacto con las células del epitelio del surco pero son en especial, las células del EU las que producen defensinas y citoquinas pro-inflamatorias.11 Las defensinas son péptidos antimicrobianos que dañan la superficie de las bacterias, permitiendo su eliminación. Pero son de gran importancia la producción de IL-1 y TNFa, generando cambios vasculares. Incrementan el calibre de los vasos sanguíneos e inducen la expresión de proteínas de adhesión celular. Adicionalmente, producen IL-8, una citoquina con actividad quimiotáctica para PMN. De esta forma, los PMN son atraídos al sitio donde se acumulan las bacterias, salen de los vasos sanguíneos y se acumulan en el tejido conectivo adyacente al surco alterando el tejido conectivo adyacente al EU. Muchos PMN se abren paso por los espacios intercelulares del EU y salen al surco donde se degranulan,12 liberando consigo reactivos del oxígeno (ROI) y enzimas como catepsina G, lactoferrina, defensinas, mieloperoxidasa, metaloproteinasas (MMP-8) y serin proteasas.13, 14 Si bien todos estos reactivos biológicos son nocivos para las bacterias, también lo pueden ser para los tejidos periodontales y algún daño tisular microscópico puede esperarse. No obstante, el agente infeccioso es controlado en la mayoría de casos, el estímulo disminuye y se establece un balance de la respuesta inmune.
Después de estimulada la respuesta inmune innata, desencadena la respuesta inmune adaptativa y aparecen en el tejido conectivo linfocitos T CD4 y linfocitos B, ayudando a resolver el proceso inflamatorio. 9 La estimulación de linfocitos toma entre cinco y siete días en alcanzar su mayor activación. Por tanto, una buena respuesta innata es fundamental para mantener la salud periodontal. Los linfocitos T CD4 producen citoquinas (IFN?, IL-2) que promueven mejor actividad de macrófagos y co-estimulan a los linfocitos B a producir anticuerpos tipo IgG e IgA neutralizantes.15 El resultado es una respuesta inmune que controla los microorganismos que se están acumulando en el surco periodontal, de forma silenciosa y sin expresar signos clínicos inflamatorios evidentes a simple vista.
LA RESPUESTA INMUNE EN ENFERMEDAD: DESDE GINGIVITIS HASTA PERIODONTITIS
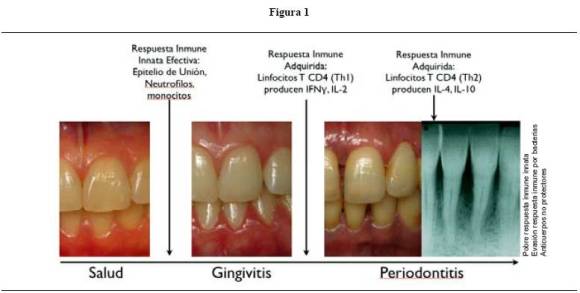
Un estudio clásico en humanos, demostró que al suprimir las medidas de higiene oral, progresivamente fueron apareciendo signos de inflamación gingival hasta los 27 días.16 Al retomar las medidas de higiene oral y eliminar la placa bacteriana acumulada, los signos de inflamación desaparecen y la encía vuelve a su estado inicial. Esto reforzó el concepto de la placa como factor iniciador de inflamación gingival. El grupo de Page y colaboradores,3, 9, 17 describieron de forma secuencial las lesiones y hallazgos celulares que ocurren durante el desarrollo de la inflamación gingival, y enumeraron varias etapas: 1) la lesión inicial, que aparece en los primeros cuatro días y en la que básicamente ocurren cambios vasculares y una respuesta inmune dominada por PMN; 2) la lesión establecida, después de siete a catorce días con signos claros de gingivitis y con abundantes linfocitos B y linfocitos T CD4; 3) la lesión avanzada, después de veintiuno a veintisiete días en donde hay cambios clínicos evidentes y puede comenzar la formación de la bolsa y pérdida ósea (figura 1). Esta última es una lesión donde abundan plasmocitos en 50%. A diferencia de los animales de experimentación, en un humano este proceso toma tiempo, meses y años, ya que se expresa la naturaleza cíclica de la enfermedad y esto a su vez se relaciona con otros factores que pueden hacer que se modifique la respuesta inflamatoria. Conforme los estudios mostraron en sus diversas etapas la presencia de determinados grupos de células del sistema inmune, es importante entender cómo ocurre la pérdida de inserción y formación de la bolsa periodontal.
En una lesión “estable”, es decir, gingivitis o un periodonto en donde hay inflamación muy ligera, la respuesta inmune es principalmente del tipo innato y por linfocitos T CD4 del perfil Th1 (T helper). Este perfil de linfocitos produce IFN? e IL-2, y esto favorece una fuerte respuesta de macrófagos y PMNs y producción de anticuerpos tipo IgG.18 Por esto parece ser que la lesión no evoluciona a una lesión avanzada, los anticuerpos producidos son altamente específicos, neutralizantes y opsonizantes; los macrófagos fagocitan bacterias opsonizadas de forma más eficiente y estimulan una respuesta inmune adaptativa mas activamente. Si bien la mayoría de sujetos en salud clínica presentan un ligero grado de inflamación clínica (o subclínica), esta puede evolucionar a una lesión “progresiva”. Pero si el balance entre la respuesta inmune y la acumulación de bacterias se pierde, el proceso inflamatorio puede continuar y hacerse más complejo. Un cambio a una microbiota más patogénica, esto es, gramnegativa anaeróbica y dominada por microorganismos como Porphyromonas gingivalis, Tannerella forsythia y Treponema denticola, puede marcar el inicio de la pérdida de inserción. A medida que se vuelve mas compleja la microbiota, el sistema inmune sigue siendo estimulado y esta vez, la acumulación de células inflamatorias, citoquinas y metaloproteinasas se distribuyen cada vez más en sentido apical dentro del tejido conectivo. Por tanto, se puede desarrollar una lesión progresiva, esto es, aquella que muestra pérdida de inserción (> 3 mm) y formación de la bolsa periodontal. Esta lesión presenta como características inmunológicas una respuesta inmune innata disminuida, abundantes plasmocitos (50%) y linfocitos T CD4 del perfil Th219, 20. Los linfocitos del perfil Th2 producen IL-4, IL-5, IL-6 e IL-10, favoreciendo la producción de IgG4, IgE y supresión de macrófagos. No obstante, sigue siendo tema de debate cuál de los dos perfiles de linfocitos T es el que regula el desarrollo de la lesión periodontal avanzada. Lo más probable es que sea la combinación de un perfil Th1 y Th221, 22 simultáneo con variaciones celulares y moleculares que aún no se entiende muy bien.
Algo que sigue intrigando es por qué una lesión periodontal presenta altos números de plasmocitos y aun así hay enfermedad y no parece ser capaz de controlar el agente infeccioso. La respuesta puede estar en la forma como los microorganismos periodontopáticos modulan la expresión de la respuesta inmune.23 Se ha observado en estudios en humanos, anticuerpos de baja afinidad y activación policlonal de linfocitos B.24, 25 En estudios experimentales, se ha observado incapacidad para generar memoria inmunológica, producción de proteasas que degradan los anticuerpos y que los determinantes antigénicos no inducen maduración y cambio de isotipo de los anticuerpos.26-30 Adicionalmente, la interacción célula-célula de linfocitos B con linfocitos T CD4, es fundamental para producir anticuerpos de gran especificidad. Por tanto la polarización hacia una respuesta Th1 o Th2 puede ser determinante para el desarrollo de una lesión periodontal avanzada. De esta forma, un paciente con periodontitis puede tener grandes cantidades de linfocitos B productores de anticuerpos, solo que estos no brindan protección ni neutralización del agente infeccioso.
Como se ha descrito, una lesión periodontal avanzada presenta todos los indicadores de una respuesta inmune activa frente a la placa bacteriana. Si bien los linfocitos B dominan la lesión, no brindan protección en algunos pacientes y ocurre pérdida de inserción. Hay varios eventos celulares y moleculares que determinan que ocurra pérdida de inserción. Cuando la respuesta inmune no es capaz de eliminar el agente infeccioso, el proceso inflamatorio se vuelve crónico. Con esto, la producción de citoquinas proinflamatorias (IL-1ß, TNFa) continúa por largos períodos de tiempo y pasando desapercibida por el sujeto. Esto genera un gradiente progresivo que se distribuye inicialmente en el tejido conectivo subyacente al epitelio de unión y luego progresa hacia apical hasta la inserción de tejido conectivo y hueso alveolar. A medida que siguen llegando células como monocitos y linfocitos T CD4, se van estableciendo en estas zonas. Los monocitos, macrófagos y fibroblastos gingivales son estimulados por estas citoquinas para producir aún más IL-1ß y TNFa. Por otra parte, los linfocitos T CD4 expresan y producen RANK-L31, una citoquina determinante en la activación de osteoclastos junto con IL-1ß y TNFa. Pero los monocitos y macrófagos no solo producen citoquinas, también producen metaloproteinasas MMP-2, MMP-3 y MMP-9, mientras que los fibroblastos gingivales producen principalmente MMP-1.32 Estas enzimas y otras, producidas dentro del tejido conectivo por las células inflamatorias, permiten la degradación de las fibras colágenas y por ende, la inserción de tejido conectivo.33 De forma paralela, se está produciendo localmente en la zona cercana a la cresta ósea, IL-1ß, TNFa y RANK-L.31, 34 Adicionalmente se ha reportado que los linfocitos B pueden ser una fuente importante de IL-1ß.18 Esta cascada de mediadores moleculares favorece la activación de osteoclastos y permite la pérdida ósea. Al quedar sin soporte periodontal, el epitelio de unión migra de forma patológica en sentido apical, presentándose clínicamente como la bolsa periodontal. El epitelio de unión, que antes servía de mecanismo de defensa, ahora se encuentra ulcerado y con poca resistencia a la penetración de factores de virulencia y en menor frecuencia, microorganismos hacia el tejido conectivo.35
Todavía no se sabe cuánta cantidad de citoquinas y metaloproteinasas es necesaria para indicar que se puede estar en riesgo de presentar progresión de las enfermedades periodontales, pero sí se ha establecido que la cantidad de estos factores químicos que favorecen la pérdida de inserción, se encuentran elevados en FC en pacientes con periodontitis,36-40 sugiriendo relación entre la expresión clínica de la enfermedad y la respuesta inmune.
El entendimiento actual sobre la respuesta inmune en las enfermedades periodontales, proviene de estudios animales y en humanos, empleando modelos experimentales e investigación de tipo transversal y longitudinal. Sin embargo, la información debe ser analizada cuidadosamente ya que existen diferencias en el origen de las muestras biológicas así como son biopsias, FC y saliva. Así mismo, la metodología empleada para el estudio de la respuesta inmune también es variada. El modelo de las enfermedades periodontales aún tiene falencias, pero los eventos propuestos siguen un racional biológico soportado por evidencia científica.
IMPLICACIONES TERAPÉUTICAS
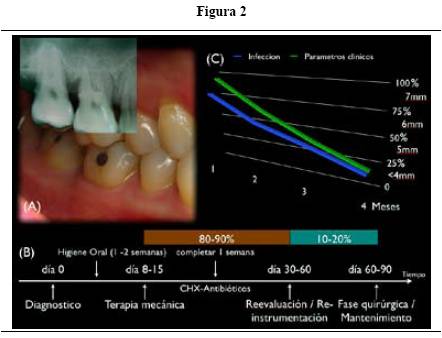
La figura 2 muestra las varias implicaciones terapéuticas de la respuesta inmune en las enfermedades periodontales. Cuando el paciente es diagnosticado con periodontitis (figura 2-A), se emplean ayudas diagnósticas clínicas que permiten establecer el grado de destrucción periodontal. En este punto comienza la terapia periodontal mecánica (figura 2-B), siguiendo el orden cronológico que tiene como objetivo reducir la infección, detener la pérdida de inserción y mejorar los parámetros clínicos. Durante la fase higiénica (80-90% del tratamiento periodontal), es necesario tomar provecho de ayudas químicas como antibióticos y antisépticos cuando esté indicado en el paciente. Después de la fase higiénica se toman decisiones en cuanto a tratamiento quirúrgico (día 60-90). A medida que va pasando el tiempo y con buena higiene oral, se observa cómo la reducción de la inflamación está relacionada con la mejoría significativa en los parámetros clínicos como sangrado y profundidad al sondaje (figura 2-C).
Esto es indicativo de disminución del proceso inflamatorio con una simple explicación inmunológica. Al eliminar el estímulo (placa bacteriana) y en el caso de las enfermedades periodontales, mantenerlo al mínimo, el sistema inmune tiene la capacidad de regularse progresivamente y de esta forma permite la cicatrización de los tejidos periodontales. Pero si la terapia mecánica remueve el estímulo, sería útil conocer cómo algún marcador de activación inmune permitiría identificar sitios con progresión y en riesgo.41-44 Es así como los esfuerzos investigativos se están enfocando hacia el estudio de la vía regulatoria del metabolismo óseo (RANK-L / OPG), IL-1ß e inhibición de metaloproteinasas (MMP-2, MMP-3, MMP-9) mostrando un potencial terapéutico considerable en la modulación de la respuesta inmune como herramienta al tratamiento periodontal. Esto es importante, ya que se debe entender que la terapia debe estar encaminada a reducir la inflamación periodontal.
Ahora bien, se ha discutido que la destrucción periodontal es el resultado de la respuesta inmune, pero aún así, no debe ser confundido con un proceso autoinmune. La enfermedad periodontal no es considerada una reacción autoinmune ya que no es iniciada por anticuerpos y clones de linfocitos específicos dirigidos a los componentes de los tejidos periodontales (hueso, ligamento, tejido conectivo, epitelio de unión).45 La respuesta inmune adaptativa es específica contra los antígenos de origen bacteriano, solo que al aumentar su concentración en el tejido conectivo periodontal, también aumenta la inflamación y esta se vuelve crónica durante largos períodos de tiempo. El resultado es la serie de eventos celulares y moleculares discutidos anteriormente. De ser una enfermedad autoinmune, sin duda alguna el tratamiento seria directamente inmunológico.
CONCLUSIONES
Las enfermedades periodontales son hoy en día consideradas enfermedades infecciosas-inflamatorias. El resultado de la acumulación de microorganismos alrededor de los dientes induce un proceso inflamatorio que con el objetivo de eliminar los agentes infecciosos, termina en la degradación de los tejidos periodontales. Esto representa un problema clínico el cual debe ser controlado de forma adecuada. Con la terapia mecánica se logra disminuir la placa bacteriana y esto hace que el sistema inmune apague la respuesta inflamatoria. Pero los últimos avances estarán encaminados a desarrollar técnicas diagnósticas y terapéuticas basadas en la respuesta inflamatoria.
REFERENCIAS
1. Freeman E, Ten Cate AR. Development of the periodontium: an electron microscopic study. J Periodontol 1971; 42: 387-395. [ Links ]
2. Ten Cate AR. The development of the periodontium-a largely ectomesenchymally derived unit. Periodontol 2000 1997; 13: 9-19. [ Links ]
3. Page RC, Schroeder HE. Pathogenesis of inflammatory periodontal disease. A summary of current work. Lab Invest 1976; 34: 235-249. [ Links ]
4. Delima AJ, Van Dyke TE. Origin and function of the cellular components in gingival crevice fluid. Periodontol 2000 2003; 31: 55-76. [ Links ]
5. Goodson JM. Gingival crevice fluid flow. Periodontol 2000 2003; 31: 43-54. [ Links ]
6. Griffiths GS. Formation, collection and significance of gingival crevice fluid. Periodontol 2000 2003; 31: 32-42. [ Links ]
7. Shimono M, Ishikawa T, Enokiya Y, Muramatsu T, Matsuzaka K, Inoue T et al. Biological characteristics of the junctional epithelium. J Electron Microsc 2003; 52: 627-639. [ Links ]
8. Pöllänen MT, Salonen JI, Uitto VJ. Structure and function of the tooth-epithelial interface in health and disease. Periodontol 2000 2003; 31: 12-31. [ Links ]
9. Kornman KS, Page RC, Tonetti MS. The host response to the microbial challenge in periodontitis: assembling the players. Periodontol 2000 1997; 14: 33-53. [ Links ]
10. Socransky SS, Manganiello SD. The oral microbiota of man from birth to senility. J Periodontol 1971; 42: 485-496. [ Links ]
11. Dale BA. Periodontal epithelium: a newly recognized role in health and disease. Periodontol 2000 2002; 30: 70-78. [ Links ]
12. Bosshardt DD, Lang N. The Junctional Epithelium: from Health to Disease. J Dent Res 2005: 84: 9-20. [ Links ]
13. Nanci A, Bosshardt DD. Structure of periodontal tissues in health and disease. Periodontol 2000 2006; 40: 11-28. [ Links ]
14. Choi EY, Santoso S, Chavakis T. Mechanisms of neutrophil transendothelial migration. Front Biosci 2009 1; 14: 1596-1605. [ Links ]
15. Abbas AK, Lichtman AH, Pillai S. Effector mechanisms of cell mediated immunity. En: Cellular and molecular immunology. Saunders Elsevier 6.ª ed. Filadelfia: PA; 2007; p. 303-320. [ Links ]
16. Löe H, Theilade E, Jensen SB. Experimental gingivitis in man. J Periodontol 1965; 36: 177-187. [ Links ]
17. Kornman KS. Mapping the pathogenesis of periodontitis: a new look. J Periodontol 2008; 79: 1560-1568. [ Links ]
18. Gemmell E, Seymour GJ. Cytokine profiles of cells extracted from humans with periodontal diseases. J Dent Res 1998; 77: 16-26. [ Links ]
19. Seymour GJ. Possible mechanisms involved in the immunoregulation of chronic inflammatory periodontal disease. J Dent Res 1987; 66: 2-9. [ Links ]
20. Nakajima T, Ueki-Maruyama K, Oda T, Ohsawa Y, Ito H, Seymour GJ et al. Regulatory T-cells infiltrate periodontal disease tissues. J Dent Res 2005; 84: 639-643. [ Links ]
21. Wassenaar A, Reinhardus C, Thepen T, Abraham-Inpijn L, Kievits F. Cloning, characterization, and antigen specificity of T-lymphocyte subsets extracted from gingival tissue of chronic adult periodontitis patients. Infect Immun 1995; 63: 2147-2153. [ Links ]
22. Yamamoto M, Fujihashi K, Hiroi T, McGhee JR, Van Dyke TE, Kiyono H. Molecular and cellular mechanisms for periodontal diseases: role of Th1 and Th2 type cytokines in induction of mucosal inflammation. J Periodontal Res 1997; 32: 115-119. [ Links ]
23. Champaiboon C, Yongvanitchit K, Pichyangkul S, Mahanonda R. The immune modulation of B-cell responses by Porphyromonas gingivalis and interleukin-10. J Periodontol 2000; 71: 468-475. [ Links ]
24. Tew J, Engel D, Mangan D. Polyclonal B-cell activation in periodontitis. J Periodontal Res 1989; 24: 225-241. [ Links ]
25. Lundqvist CA, Taubman MA, Stoufi ED, Liu XP, Smith DJ. Diminished immunoglobulin synthesis after stimulation of mononuclear cells from periodontal disease tissue. Reg Immunol 1992; 4: 255-261. [ Links ]
26. Gregory RL, Kim DE, Kindle JC, Hobbs LC, Lloyd DR. Immunoglobulin-degrading enzymes in localized juvenile periodontitis. J Periodontal Res 1992; 27: 176-183. [ Links ]
27. Whitney C, Ant J, Moncla B, Johnson B, Page RC, Engel D. Serum immunoglobulin G antibody to Porphyromonas gingivalis in rapidly progressive periodontitis: titer, avidity, and subclass distribution. Infect Immun 1992; 60: 2194-2200. [ Links ]
28. Lopatin DE, Blackburn E. Avidity and titer of immunoglobulin G subclasses to Porphyromonas gingivalis in adult periodontitis patients. Oral Microbiol Immunol 1992; 7: 332-337. [ Links ]
29. Mooney J, Kinane DF. Humoral immune responses to Porphyromonas gingivalis and Actinobacillus actinomycetemcomitans in adult periodontitis and rapidly progressive periodontitis. Oral Microbiol Immunol 1994; 9: 321-326. [ Links ]
30. Podmore M, Ebersole JL, Kinane DF. Immunodominant antigens in periodontal disease: a real or illusive concept? Crit Rev Oral Biol Med 2001; 12: 179-185. [ Links ]
31. Vernal R, Dutzan N, Hernández M, Chandía S, Puente J, León R et al. High expression levels of receptor activator of nuclear factor-kappa B ligand associated with human chronic periodontitis are mainly secreted by CD4+ T lymphocytes. J Periodontol 2006; 77: 1772-1780. [ Links ]
32. Sorsa T, Tjäderhane L, Salo T. Matrix metalloproteinases (MMPs) in oral diseases. Oral Dis 2004; 10: 311-318. [ Links ]
33. Ma J, Sorsa T, Billinghurst CR, Poole RA, Kitti U, Santavirta S et al. Direct evidence of collagenolysis in chronic periodontitis. J Periodontal Res 2003; 38: 564-567. [ Links ]
34. Silva N, Dutzan N, Hernández M, Dezerega A, Rivera O, Aguillon JC, et al. Characterization of progressive periodontal lesions in chronic periodontitis patients: levels of chemokines, cytokines, matrix metalloproteinase-13, periodontal pathogens and inflammatory cells. J Clin Periodontol 2008; 35: 206-214. [ Links ]
35. Ericsson I, Lindhe J, Liljenberg B, Persson AL. Lack of bacterial invasion in experimental periodontitis. J Clin Periodontol 1987; 14: 478-485. [ Links ]
36. Kiili M, Cox SW, Chen HY, Wahlgren J, Maisi P, Eley BM et al. Collagenase-2 (MMP-8) and collagenase-3 (MMP-13) in adult periodontitis: molecular forms and levels in gingival crevicular fluid and immunolocalisation in gingival tissue. J Clin Periodontol 2002; 29: 224-232. [ Links ]
37. Vernal R, Chaparro A, Graumann R, Puente J, Valenzuela MA, Gamonal J. Levels of cytokine receptor activator of nuclear factor kappaB ligand in gingival crevicular fluid in untreated chronic periodontitis patients. J Periodontol 2004; 75: 1586-1591. [ Links ]
38. Hernández M, Valenzuela MA, López-Otín C, Álvarez J, López JM, Vernal R et al. Matrix metalloproteinase-13 is highly expressed in destructive periodontal disease activity. J Periodontol 2006; 77: 1863-1870. [ Links ]
39. Beklen A, Ainola M, Hukkanen M, Gürgan C, Sorsa T, Konttinen YT. MMPs, IL-1, and TNF are regulated by IL- 17 in periodontitis. J Dent Res 2007; 86: 347-351. [ Links ]
40. Bostanci N, Ilgenli T, Emingil G, Afacan B, Han B, Töz H et al. Gingival crevicular fluid levels of RANKL and OPG in periodontal diseases: implications of their relative ratio. J Clin Periodontol 2007; 34: 370-376. [ Links ]
41. Van Dyke TE, Kornman KS. Inflammation and factors that may regulate inflammatory response. J Periodontol 2008; 79 Supl 8: 1503-1507. [ Links ]
42. Van Dyke TE. The management of inflammation in periodontal disease. J Periodontol 2008; 79 Supl 8: 1601-1608. [ Links ]
43. Cochran DL. Inflammation and bone loss in periodontal disease. J Periodontol 2008; 79 Supl 8: 1569-1576. [ Links ]
44. Giannobile WV. Host-response therapeutics for periodontal diseases. J Periodontol 2008; 79 Supl 8: 1592-1600. [ Links ]
45. Mak TW, Saunders ME. Autoimmune diseases. En: Mak TW, Saunders ME. The immune response: basic and clinical principles. San Diego CA.: Academic Press; 2006; p. 963-1020. [ Links ]
RECIBIDO: JUNIO 1/2009 - ACEPTADO: JULIO 28/2009
CORRESPONDENCIA
Javier Enrique Botero
Facultad de Odontología
Universidad de Antioquia
drjavo@yahoo.com
Cómo citar este artículo:
Botero JE. Respuesta inmune en las enfermedades del periodonto: desde salud hasta enfermedad y sus implicaciones terapéuticas. Rev Fac Odontol Univ Antioq 2009; 21(1): 122-128.
Botero JE. The immune response in the periodontium: from health to disease and therapeutic implications. Rev Fac Odontol Univ Antioq 2009; 21(1): 122-128.