Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Avances en Enfermería
Print version ISSN 0121-4500
av.enferm. vol.33 no.3 Bogotá Sept./Dec. 2015
https://doi.org/10.15446/av.enferm.v33n3.37356
Artículo de Investigación
Doi: http://dx.doi.org/10.15446/av.enferm.v33n3.37356
Custos com antimicrobianos no tratamento de pacientes com infecção
Costos del tratamiento antimicrobiano en pacientes con infección
Costs of antimicrobial treatment in patients with infection
Adriana Cristina de Oliveira1, Adriana Oliveira de Paula2, Rodrigo Farnetano Rocha3
1 Professora Associada, Departamento de Enfermagem Básica, Escola de Enfermagem, Universidade Federal de Minas Gerais (UFMG). Bolsista Produtividade em Pesquisa pelo Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPQ). Minas Gerais, Brasil. E-mail: adrianacoliveira@gmail.com
2 Doutoranda em Enfermagem. Bolsista da Fundação de Apoio à Pesquisa de Minas Gerais (FAPEMIG). Minas Gerais, Brasil.
3 Médico. Infectologista. Minas Gerais, Brasil.
Recibido: 05/03/2013. Aprobado: 19/10/2015
Resumo
Introdução: Os custos relacionados ao tratamento antimicrobiano de pacientes com infecções da corrente sanguínea causadas por microrganismos resistentes têm sido pouco explorados.
Objetivo: Comparar os custos diretos do tratamento antimicrobiano de pacientes com infecção da corrente sanguínea causada por Staphylococcus aureus resistente e sensível à oxacilina (MRSA e MSSA, respectivamente).
Metodologia: Tratou-se de uma coorte histórica, realizada em uma unidade de terapia intensiva. Foram incluídos pacientes com infecção da corrente sanguínea por Staphylococcus aureus, entre março de 2007 e março de 2011. Utilizaram-se os registros dos prontuários, da comissão de controle de infecção hospitalar e do sistema de finanças do hospital, sendo realizada análise univariada.
Resultados: Fizeram parte do estudo 31 pacientes tanto no grupo infectado por MRSA, quanto naquele infectado por MSSA. De acordo com a análise univariada, o direcionamento do tratamento reduziu o espectro de ação dos antibióticos utilizados e os custos (p < 0,001) e a resistência bacteriana esteve relacionada a um maior gasto com o tratamento antimicrobiano empírico (p = 0,05), não sendo encontrada associação para tratamentos direcionado e total.
Conclusão: A resistência bacteriana pode influenciar os custos com tratamento antimicrobiano, sendo necessários mais estudos sobre o tema, avaliando especificamente tratamento antimicrobiano.
Descritores: Resistência a Medicamentos; Custos de Medicamentos; Infecções Bacterianas; Enfermagem (fonte: DeCS Bireme).
Resumen
Introducción: Los costos relacionados con el tratamiento antimicrobiano de los pacientes con infecciones del torrente sanguíneo causados por microorganismos resistentes han sido poco explorados.
Objetivo: Comparar los costos directos del tratamiento antimicrobiano de los pacientes con infección del torrente sanguíneo causada por Staphylococcus aureus resistente y sensible a la oxacilina (MSSA y MRSA, respectivamente).
Metodología: Se realizó un estudio de cohorte histórico en una Unidad de Cuidados Intensivos. Se incluyeron los pacientes con infección del torrente sanguíneo por Staphylococcus aureus, entre marzo del 2007 y marzo del 2011. Se utilizó la historia clínica, la comisión de control de la infección hospitalaria, las finanzas del sistema de hospital y se realizó un análisis univariado.
Resultados: El estudio investigó 31 pacientes en ambos grupos (MRSA y MSSA). Según el análisis univariado, el direccionamiento del tratamiento redujo el espectro de acción de los antibióticos y los costos (p < 0,001), la resistencia bacteriana se relacionó con un mayor gasto en el tratamiento antimicrobiano empírico (p = 0,05) y no se encontró ninguna asociación para tratamientos en total o direccionados.
Conclusión: La resistencia bacteriana puede influir en el costo del tratamiento antimicrobiano, por lo que se necesita más investigación sobre el tema, específicamente, en la evaluación del tratamiento antimicrobiano.
Descriptores: Resistencia a Medicamentos; Costos de los Medicamentos; Infecciones Bacterianas; Enfermería (fuente: DeCS Bireme).
Abstract
Introduction: Costs related to antimicrobial treatment of patients with bloodstream infections caused by resistant microorganisms have been little explored.
Objective: Compare the cost of treatment in patients with oxacillin-resistant Staphylococcus aureus (MRSA) and oxacillin-susceptible Staphylococcus aureus (MSSA) bloodstream infection (BSI).
Methodology: It is a historic cohort study performed in an intensive care unit with patients with Staphylococcus aureus bsi between March/2007 and March/2011. Patients’ medical records, records of the hospital infection control committee and of the hospital financial system were used. Univariate analysis were performed.
Results: 31 patients with MRSA and MSSA infection took part in the study. According to the univariate analysis, directed therapy lowered the spectrum of antibiotICS activity and the costs (p = 0,000), bacterial resistance was linked to a bigger expenditure in empiric antimicrobial therapy (p = 0,013), not being found any association for directed or total therapy.
Conclusion: Bacterial resistance may influence the costs of antimicrobial therapy. More studies are needed, specifically, evaluating antibacterial therapy.
Descriptors: Drug Resistance; Drug Costs; Bacterial Infections; Nursing (source: DeCS Bireme).
Introdução
A Infecção da Corrente Sanguínea (ICS) é uma das Infecções Relacionadas à Assistência em Saúde (iras) de maior relevância, devido sua alta prevalência, morbi-mortalidade e custos associados (1-4). Dessa forma, várias ações de prevenção têm sido incentivadas pelas agências e sociedades internacionais e nacionais de saúde, tais como Centers for Disease Control and Prevention, Organização Mundial de Saúde e Agência Nacional de Vigilância Sanitária (anvisa), com o intuito de conter as ICS (2, 5, 6).
No Brasil, desde 2010, os indicadores de infecção da corrente sanguínea em pacientes em uso de cateter venoso central em Unidades de Terapia Intensiva (uti) são de notificação obrigatória, com o objetivo de atingir uma meta nacional de redução dessas infecções em 30% ao longo de três anos, o que comprova a importância de tal topografia de infecção (5).
Os agentes etiológicos mais prevalentes associados à ocorrência de ICS em pacientes internados em unidade de terapia intensiva são as bactérias, mais especificamente os Staphylococcus coagulase negativos, Staphylococcus aureus, Klebsiella pneumoniae, Enterococcus spp e Pseudomonas aeruginosa, sendo que as consequências das iras se tornam mais acentuadas quando tais microrganismos apresentam um perfil de resistência aos antimicrobianos (MR) (2-4).
A resistência dos microrganismos aos antimicrobianos tem se tornado um desafio crescente, à medida que as opções terapêuticas para o tratamento de algumas infecções causadas por estes têm sido cada vez mais restritas. Adicionalmente, a constatação de que cerca de 70% dos patógenos isolados em hospitais americanos são resistentes A, pelo menos, um antibiótico (ATB) corrobora a preocupação com tal cenário (2).
Neste contexto, estudos sobre as diferentes repercussões das infecções relacionadas à resistência bacteriana têm sido incentivados pela Organização Mundial de Saúde, buscando uma maior aproximação com o problema, com vistas a melhorar o conhecimento e fornecer subsídios para a implementação de medidas que possam influenciar na melhoria da qualidade assistencial, redução de complicações e consequentemente maior segurança do paciente.
Dentre estas repercussões, destacam-se aquelas relacionadas aos custos associados ao tratamento de pacientes portadores de infecção. Os estudos existentes sobre custos são controversos e possuem metodologias variadas, uma vez que geralmente abordam diversos custos diretos, tais como tratamento antimicrobiano, tempo de permanência extra, necessidade de isolamento do paciente, uso de equipamento de proteção individual (EPI), realização de exames laboratoriais, cuidados médicos e de enfermagem, dentre outros (7-9).
Dessa forma, nota-se que o custo atribuível à resistência bacteriana é complexo, multidimensional e difícil de ser estimado. Estudos voltados para o tema demonstram o impacto dos microrganismos resistentes no aumento dos custos hospitalares globais, não avaliando especificamente os custos extras com o uso dos antimicrobianos, especialmente no cenário nacional (7-9).
Assim sendo, considerando a relevância do tema, objetivou-se comparar os custos diretos do tratamento antimicrobiano de pacientes com infecção da corrente sanguínea tendo como agente causal o Staphylococcus aureus resistentes à oxacilina (MRSA) e Staphylococcus aureus sensíveis à oxacilina (MSSA) em pacientes de uma unidade de terapia intensiva, por meio de um levantamento do perfil clínico-epidemiológico dos pacientes acometidos por ICS em uma uti, assim como os antibióticos mais utilizados e a duração do tratamento.
Metodologia
Tratou-se de um estudo epidemiológico do tipo coorte histórica realizado em uma unidade de terapia intensiva de um hospital de grande porte e privado de Belo Horizonte, Brasil.
A população do estudo foi composta por todos os pacientes que receberam o diagnóstico de ICS por Staphylococcus aureus, durante o período de março de 2007 a março de 2011, de acordo com os critérios estabelecidos pelo National Healthcare Safety Network (nhsn) -Sinais e sintomas + Exame laboratorial-, com confirmação do microrganismo causador e perfil de resistência destes e que completaram o tratamento com antimicrobiano para infecção da corrente sanguínea associada ao cuidar em saúde durante a internação hospitalar. Foram excluídos os pacientes que apresentaram infecções da corrente sanguínea causadas concomitantemente por microrganismos sensíveis e resistentes. Para preservar a suposição de independência das observações, apenas a primeira infecção da corrente sanguínea devidamente tratada de cada paciente foi incluída no estudo. O grupo de pacientes infectado por Staphylococcus aureus resistente à oxacilina foi comparado ao grupo de pacientes com infecção por Staphylococcus aureus sensível à oxacilina.
Para a coleta dos dados relacionada aos custos diretos com o tratamento antimicrobiano recebido pelos pacientes, as informações sobre a ocorrência da ICS e o número de doses antimicrobianos utilizadas no tratamento foram obtidas por meio dos registros de prontuários dos pacientes e da Comissão de Controle de Infecção Hospitalar, calculando-se assim, inicialmente, o número de doses de antibióticos consumidas cada dia por paciente. Aquelas informações referentes aos custos dos antimicrobianos foram coletadas de acordo dados fornecidos pelo sistema de finanças da instituição, calculando-se o custo por dia de tratamento e, finalmente, o custo total com o tratamento de cada paciente.
Os custos foram agrupados de acordo com o tipo de tratamento recebido pelo paciente, em custo com o tratamento empírico -ocorrido antes do resultado de cultura- ou direcionado -de acordo com o agente causal da ICS-. Estas informações foram levantadas mediante o valor anual de cada dose de antimicrobiano e apresentadas em dólares.
Os dados foram analisados no programa de estatístico SPSS (19.0). Realizou-se análise descritiva, com apresentação dos valores das medianas e intervalo interquartílico -valor percentil 25% e valor percentil 75%- para variáveis contínuas e valores absolutos e porcentagens para variáveis categóricas. Posteriormente, para identificar diferenças entre as variáveis, relacionadas à ocorrência de infecção por MR ou MS, foram realizados os testes qui-quadrado ou exato de Fisher em caso de variáveis categóricas, e o teste Mann-Whitney em caso de variáveis contínuas.
O projeto foi aprovado pelo Comitê de Ética da Instituição e foram respeitados os preceitos da Resolução 196/96, no que diz respeito à pesquisa com seres humanos (etic n° 658/2011).
Resultados
Foram identificados 78 pacientes com diagnóstico de infecção da corrente sanguínea associada a Staphylococcus aureus entre março de 2007 e março de 2011. Destes, oito foram excluídos por apresentarem infecções relacionadas a microrganismos resistentes e sensíveis concomitantemente e outros oito por terem evoluído a óbito antes de finalizar o tratamento. Dos 62 pacientes restantes, 31 pertenciam ao grupo de pacientes com microrganismos resistentes e 31 ao grupo de pacientes com microrganismos sensíveis.
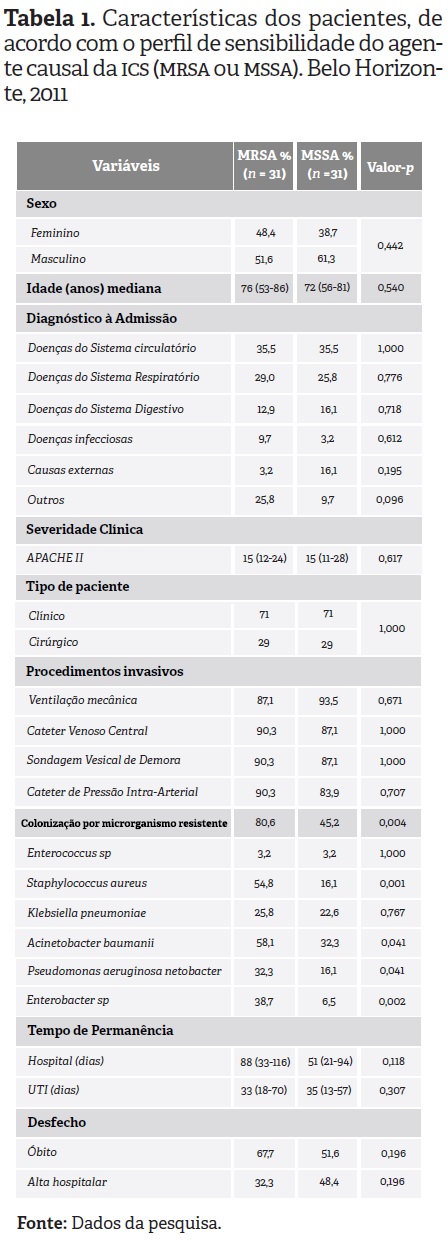
A Tabela 1 apresenta as características clínico-epidemiológicas dos pacientes de acordo com o perfil de resistência do agente causal da infecção da corrente sanguínea -Staphylococcus aureus sensível ou resistente à oxacilina.
Dentre os fatores de risco para ocorrência de ICS por MRSA, a colonização por microrganismos resistentes mereceu destaque (p < 0,05).
No que diz respeito ao tratamento antimicrobiano dos pacientes, notou-se que a maior parte dos pacientes utilizou antibiótico empírico (77,4%), sendo que do grupo de pacientes infectados por microrganismo resistentes 67,7% receberam tratamento empírico e do grupo de pacientes com microrganismo sensível 87,1% (p = 0,068). O não recebimento do tratamento empírico se deu por ausência do diagnóstico de infecção antes dos resultados de cultura.
Os antibióticos prescritos com maior frequência nesta etapa foram vancomicina (69,4%), polimixina (46,8%), ertapenem (29,0%), meropenem (24,2%), cefepima (3,2%), cefotaxime, tazocin, oxacilina e ampicilina (1,6% cada). Ressalta-se que não houve diferença significativa entre os grupos analisados para nenhuma classe de antimicrobianos prescrita empiricamente (p > 0,05).
Após os resultados de cultura, ressalta-se que 90,3% do total de pacientes receberam tratamento direcionado, sendo 93,5% para os pacientes infectados por MRSA e 87,1% para aqueles com MSSA (p = 0,671). O não ajuste do tratamento antimicrobiano provavelmente ocorreu pela demora do resultado da cultura, sendo que, em alguns momentos, o tratamento empírico já estava chegando ao fim ou o paciente não apresentava mais os sintomas da infecção, optando-se por não realizar o direcionamento.
Os antibióticos prescritos com maior frequência durante o tratamento direcionado, para ambos os grupos foram vancomicina (45,2%) e oxacilina (40,3%), seguidos de ampicilina (3,2%), linezolida, teicoplanina, cefotaxima e ciprofloxacina (1,6% cada). O grupo de pacientes com infecção por Staphylococcus aureus resistente a oxacilina utilizou significativamente mais vancomicina, quando comparado ao grupo de pacientes com infecção por Staphylococcus aureus sensível à oxacilina (p = 0,000). Em contrapartida este grupo (MSSA) utilizou mais oxacilina após o resultado da cultura do que o primeiro grupo (MRSA), como recomendado, devido ao perfil de resistência destes microrganismos (p = 0,000).
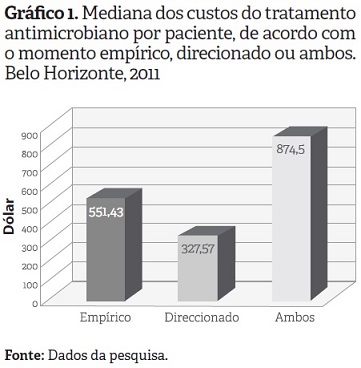
No que diz respeito aos custos para o tratamento dos pacientes, o Gráfico 1 apresenta os custos diretos totais com o tratamento antimicrobiano empírico, direcionado e total. Para esta análise, avaliou-se apenas os pacientes que foram efetivamente tratados em cada momento.
Conforme observado no Gráfico 1, o direcionamento do antibiótico utilizado no tratamento influenciou fortemente uma queda nos gastos com antimicrobianos (p = 0,000). Este direcionamento, conhecido como descalonamento, caracteriza-se pela adequação da terapia empírica de acordo com o perfil do microrganismo isolado. Destaca-se que o descalonamento de antimicrobianos após o resultado de cultura diminuiu os custos com antimicrobianos -de us $551,43 para us $327,57 (p = 0,001)-, sendo que o uso de antibiótico empírico também foi um fator determinante para elevar os custos do tratamento total (p = 0,000).
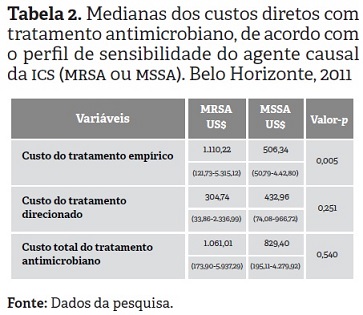
A Tabela 2 apresenta as diferenças das medianas dos custos diretos com tratamento antimicrobiano empírico, direcionado e total, de acordo com o grupo de pacientes -MRSA ou MSSA.
Verificou-se ausência de significância estatística, na análise univariada, entre os custos do tratamento antimicrobiano direcionado e total de pacientes com Staphylococcus aureus resistente e sensível (p > 0,05), sendo tal diferença encontrada apenas para custos com o tratamento empírico. Esta diferença justifica-se pelo maior número de doses de meropenem utilizados pelos pacientes com MRSA nesse momento do tratamento.
O custo do tratamento direcionado para pacientes com MSSA foi mais elevado -apesar de não ter sido estatisticamente significativo- em virtude ao maior número de doses administradas para o tratamento com oxacilina (96 doses), quando comparado ao tratamento por vancomicina (17,5 doses).
Discussão
No presente estudo, observou-se que o perfil de resistência do microrganismo permaneceu estatisticamente significativo apenas para tratamento empírico, revelando que pacientes infectados por MRSA demandaram maiores custos com o tratamento empírico.
Em relação aos ATB mais utilizados, tanto no tratamento empírico quanto no direcionado dos pacientes com infecção da corrente sanguínea -ertapenem, meropenem, oxacilina, polimixina b e vancomicina-, a literatura relata que a vancomicina e a oxacilina são os agentes antimicrobianos que habitualmente são usados quando o agente das infecções são bactérias gram-positivas, como o Staphylococcus aureus (2, 10). O uso de polimixina B, ertapenem e meropenem como antimicrobianos para o tratamento empírico na instituição analisada se justifica pela alta prevalência de bactérias gram-negativas multirresistente, tais como Pseudomonas aeruginosa e Acinetobacter baumanii.
No que diz respeito ao tratamento antimicrobiano, ressalta-se que o uso de atb de amplo espectro de ação na terapia empírica está relacionado a menores taxas de mortalidade entre pacientes criticamente enfermos (11-14, 22, 24, 25). Por este motivo, os guidelines para tratamento de iras recomendam que pacientes que possuam fatores de risco para infecções por microrganismos resistentes recebam terapia empírica com pelo menos dois antimicrobianos de amplo espectro de ação, o que foi observado neste trabalho (11, 15).
Entretanto, o uso indiscriminado de antibióticos de amplo espectro pode favorecer a ocorrência de resistência bacteriana, além de elevar os custos (12, 16, 17). Nesta pesquisa, o tratamento empírico dos pacientes foi mais oneroso que o tratamento direcionado (ver Gráfico 1), ressaltando-se a importância do ajuste dos ATB de acordo com os resultados das culturas ser realizado o mais rápido possível, com o intuito de diminuir a emergência de resistência bacteriana e, consequentemente, reduzir os custos no tratamento antimicrobiano dos pacientes. Além disso, o redirecionamento da terapêutica favorece a revisão das prescrições dos pacientes, diminuindo os possíveis equívocos cometidos inicialmente.
A maior parte dos estudos sobre custos com tratamento de pacientes com infecção relacionada à assistência em saúde encontrados na literatura faz uma análise global dos gastos com tratamento de pacientes com infecção por microrganismos resistentes. Uma justificativa destes trabalhos para a maior abrangência dos custos com o tratamento das iras se dá pela multifatorialidade da infecção e a consequente complexidade para o tratamento. Isto porque quando se avalia pacientes que desenvolvem iras, se observa uma correlação de algumas variáveis que repercutem nas complicações dos mesmos, como na maior permanência do paciente na instituição, gravidade clínica deste, uso de procedimentos invasivos, de ATB, probabilidade de colonização e, consequentemente, maior ocorrência de infecção associada à MR e mortalidade. Assim, deve-se levar em consideração que as iras trazem uma elevação dos custos não só com antimicrobianos, mas com uma série de outros fatores.
Entretanto, o foco do presente estudo, em destacar apenas custos diretos com ATB, deve-se à inquietação dos pesquisadores da área de controle e infecção, não especificamente sobre os custos, mas sobre crescente ocorrência de infecções por MR, elevação da taxa de morbimotalidade destes pacientes e, principalmente, a redução do arsenal terapêutico para o tratamento destas iras. Verifica-se ainda, a necessidade de instigar reflexões por parte dos profissionais assistenciais acerca da importância do descalonamento de antimicrobianos, da adoção de medidas de prevenção, com repercussão direta na qualidade assistencial, menor índice de complicações do paciente e, sobretudo, redução da mortalidade decorrente destes casos.
Dentre os trabalhos que realizaram uma análise global dos gastos com o tratamento de pacientes com infecções, alguns incluíram como parte dos custos diretos o uso de antibióticos. Contudo, alguns utilizaram como grupo de pacientes sem infecção relacionada à assistência à saúde (18, 19) e outros pacientes com infecção por microrganismo sensível (7-9).
Os estudos que abordaram o tratamento antimicrobiano dos pacientes com infecção por microrganismos multirresistentes, encontraram resultados que corroboram os achados desta pesquisa. Entretanto, estes trabalhos tiveram como parâmetro o custo diário do tratamento, baseado apenas nos antimicrobianos administrados no primeiro dia de tratamento direcionado, multiplicados pelos valores das doses, não levando em consideração o tempo de tratamento. O primeiro destes estudos não encontrou diferença no custo do tratamento diário de pacientes com MRSA quando comparados a MSSA (20). O segundo reportou que bactérias gram-positivas apresentam custos mais elevados com antimicrobianos, quando comparadas a bactérias gram-negativas, assim como o tratamento de microrganismos multirresistentes também estiveram associados a maiores custos (21).
Além disso, observou-se que a identificação precoce de infecções da corrente sanguínea por microrganismos resistentes tem demonstrado resultado eficaz na redução do tempo para adequação da antibiótico terapia, tempo de permanência e custos gerais com a internação (23).
A relevância deste estudo pode ser evidenciada principalmente por preencher lacunas na literatura, trazendo subsídios para pesquisas nesta temática e por permitir reflexões a cerca de que os custos podem variar em virtude do agente causal, perfil de resistência do mesmo, tempo de tratamento, dose utilizada, dentre outros.
Entretanto, vale destacar que este estudo teve como foco o tratamento de pacientes com infecções por microrganismos gram-positivos. Caso tivesse sido realizada uma avaliação dos pacientes com ICS por microrganismos gram-negativos, o que não foi feito devido a maior prevalência de pacientes infectados por Staphylococcus aureus na instituição em questão, destaca-se que as diferenças entre os custos das doses poderiam ser maiores.
Por exemplo, como estimativa de projeção, o tratamento de um paciente com Klebsiella pneumoniae sensível poderia ser iniciado com ceftriaxona, na dosagem de 2 g ao dia, durante o período de dez dias. Levando-se em consideração o preço médio deste medicamento de us $25,21, o valor total do tratamento antimicrobiano destes pacientes seria us $504,19. Comparado a um paciente com Klebsiella pneumoniae multirresistente, o tratamento se daria através do uso de ciprofloxacina, cujo valor médio da dose é de us $60,52, sendo necessárias quatro doses diárias (400 mg/12 h), pelo mesmo período de dez dias, totalizando assim us $2.421,08 gastos apenas com antimicrobianos no tratamento deste paciente. O custo do tratamento para o segundo caso seria aproximadamente 79,2% maior do que o encontrado para o tratamento do mesmo microrganismo sensível.
Dessa forma, destaca-se que estudos avaliando custos com tratamento antimicrobianos de apenas uma espécie de microrganismo não podem ser generalizados, devendo-se levar em consideração que as drogas utilizadas para o tratamento e seus respectivos custos podem variar.
Contudo, ao se analisar que o custo com antimicrobianos em uma instituição, especialmente nas uti, representa de 30 a 50% do total gasto com medicamentos, sendo que no mínimo 50% dos pacientes fazem uso de antibióticos em algum momento da internação, o presente estudo abre espaços para reflexões nas instituições, sobretudo da CCHI e dos auditores para rever os protocolos adotados. Estes, quando inadequados, podem levar a uma elevação dos gastos com antibióticos, principalmente quando alguns princípios não são considerados, como perfil microbiológico da instituição, possibilidade de descalonamento, tempo necessário para terapêutica, etc.
Assim, sugere-se que outras pesquisas sobre custos avaliem ainda a adequação da terapia antimicrobiana, uma vez que variáveis como antibióticos prescritos, posologia e tempo de tratamento empregado podem influenciar nos custos com o tratamento dos pacientes.
Conclusão
O presente trabalho evidenciou como a colonização por microrganismos resistentes representa um importante fator de risco para a ocorrência de infecções, ainda encontrou que os antibióticos mais utilizados para o tratamento empírico dos pacientes foram aqueles de amplo espectro de ação, como vancomicina, polimixina, ertapenem e meropenem, justificados pelo perfil microbiológico da instituição e de gravidade dos pacientes. No tratamento direcionado, para os pacientes com MRSA, a vancomicina foi a droga de primeira escolha, enquanto para os pacientes com MSSA, a oxacilina foi a droga mais utilizada, em consonância com as recomendações nacionais e internacionais.
Além disso, verificou-se diferença estatisticamente significativa entre os custos no tratamento antimicrobiano empírico de pacientes com infecção da corrente sanguínea por Staphylococcus aureus resistente à oxacilina, quando comparados àqueles com infecção da corrente sanguínea por Staphylococcus aureus sensíveis. Observou que o descalonamento de antimicrobianos após o resultado de culturas, indispensável para a contenção da emergência bacteriana, pode atuar diminuindo os custos com antimicrobianos.
A análise específica dos custos com antimicrobianos para o tratamento de pacientes com iras é de extrema relevância, no sentido de despertar os profissionais de saúde sobre a crescente preocupação com as infecções relacionadas à assistência à saúde e os novos mecanismos de resistência bacteriana, gerando reflexões sobre suas práticas assistenciais. As evidências sobre a redução do arsenal terapêutico vivenciada nos dias atuais, os custos associados ao uso de ATB alternativos, além das elevadas taxas de morbimortalidade dos pacientes com iras causadas por MR devem favorecer o uso racional dos ATB disponíveis e, sobretudo, a adesão às medidas de prevenção e controle das iras.
Referências
(1) Agência Nacional de Vigilância Sanitária (ANVISA). Infecção de Corrente Sanguínea: Orientações para Prevenção de Infecção Primária de Corrente Sanguínea/ Ministério da Saúde, Agência Nacional de Vigilância Sanitária. Brasília: Ministério da Saúde; 2010. [ Links ]
(2) O'Grady NP, Alexander M, Burns LA, Dellinger P, Garland J, Heard SO et al. Healthcare Infection Control Practices Advisory Committee (HICPAC). Guidelines for the Prevention of Intravascular Catheter-related Infections. Clin Infectious Dis. 2011;52:1-32. [ Links ]
(3) Salomão R, Rosenthal VD, Grimberg G, Nouer S, Blecher S, Ferreira SB et al. Device-associated infection rates in intensive care units of Brazilian hospitals: findings of the International Nosocomial Infection Control Consortium. Rev Panam Salud Publica. 2008;24(3):195-202. [ Links ]
(4) Vallés J, Ferrer R. Bloodstream infection in the ICU. Infect Dis Clin North Am. 2009 Sep;23(3):557-569. [ Links ]
(5) Agência Nacional de Vigilância Sanitária (ANVISA). Indicadores Nacionais de Infecções Relacionadas à Assistência à Saúde / Ministério da Saúde, Agência Nacional de Vigilância Sanitária. Brasília: Ministério da Saúde, 2010. [ Links ]
(6) World Health Organization (WHO). World Alliance for Patient Safety. The second Global Patient Safety Challenge: Safe surgery saves lives. Geneva: WHO; 2008. [ Links ]
(7) Alam MF, Cohen D, Butler C, Dunstan F, Roberts Z, Hiller S et al. The additional costs of antibiotICS and re-consultations for antibiotic-resistant Escherichia coli urinary tract infections managed in general practice. Int J Antimicrob Agents. 2009 Mar;33(3):255-257. [ Links ]
(8) Filice GA, Nyman JA, Lexau C, Lees CH, Bockstedt LA, Como-Sabetti K et al. Excess costs and utilization associated with methicillin resistance for patients with Staphylococcus aureus infection. Infect Control Hosp Epidemiol. 2010 Apr;31(4):365-373. [ Links ]
(9) Song X, Perencevich E, Campos J, Short B, Singh N. Clinical and economic impact of methicillin-resistant Staphylococcus aureus colonization or infection on neonates in intensive care units. Infect Control Hosp Epidemiol. 2010 Feb;31(2):177-182. [ Links ]
(10) Rehm SJ, Tice A. Staphylococcus aureus: Methicillin-Susceptible S. aureus to Methicillin-Resistant S. aureus and Vancomycin-Resistant S. aureus. Clin Infectious Dis. 2010;51(2):176-182. [ Links ]
(11) Gudiol F, Aguado JM, Almirante B, Bouza E, Cercenado E, Domínguez MÁ et al. Executive summary of the diagnosis and treatment of bacteremia and endocarditis due to Staphylococcus aureus. A clinical guideline from de Spanish Society of Clinical microbiology and Infectious Diseases (SEIMC). Enferm Infecc Microbiol Clin [serial on the Internet]. 2015 Nov [access: 2015 Jun 16];33(9):626-632 [Epub 2015 Apr 30]. Available from: doi: 10.1016/j.eimc.2015.03.014. [ Links ]
(12) Marra AR, Almeida SM, Correa L, Junior MS, Martino MD, Silva CV et al. The effect of limiting antimicrobial therapy duration on antimicrobial resistance in the critical care setting. Am j Infect Control. 2009;37(3):204-209. [ Links ]
(13) Marquet K, Liesenborgs A, Bergs J, Vleugels A, Claes N. Incidence and outcome of inappropriate in-hospital empiric antibiotICS for severe infection: A systematic review and meta-analysis. Crit Care. 2015 Feb;19(1):1-12. [ Links ]
(14) Fortuin-de Smidt MC, Singh AM, Badat R, Govender NP, Quana V, Kularatne R et al. Staphylococcus aureus bacteraemia in Gauteng academic hospitals, South Africa. Int J Infect Dis. 2015 Jan;30:41-48. [ Links ]
(15) Dryden M, Andrasevic AT, Bassetti M, Bouza E, Chastre J, Baguneid M et al. Managing skin and soft-tissue infection and nosocomial pneumonia caused by MRSA: a 2014 follow-up survey. Int J Antimicrob Agents. 2015 Apr;45(Suppl 1):1-14. [ Links ]
(16) Box MJ, Sullivan EL, Ortwine KN, Parmenter MA, Quigley MM, Aguilar-Higgins LM et al. Outcomes of rapid identification for gram-positive bacteremia in combination with antibiotic stewardship at a community-based hospital system. Pharmacotherapy. 2015;35(3):269-276. [ Links ]
(17) Berild D, Mohseni A, Diep LM, Jensenius M, Ringertz SH. Adjustment of antibiotic treatment according to the results of blood cultures leads to decreased antibiotic use and costs. J Antimicrob Chemother. 2006;57(2):326-330. [ Links ]
(18) Niven DJ, Laupland KB, Gregson DB, Church DL. Epidemiology of Staphylococcus aureus nasal colonization and influence on outcome in the critically ill. J Crit Care. 2009 Dec;24:583-589. [ Links ]
(19) Kothari A, Sagar V, Ahluwalia V, Pillai BS, Madan M. Costs associated with hospital-acquired bacteraemia in an Indian hospital: a case-control study. J Hosp Infect. 2009;71(2):143-148. [ Links ]
(20) Inan D, Saba R, Gunseren F, Ongut G, Turhan O, Yalcin AN, Mamikoglu L. Daily antibiotic cost of nosocomial infections in a Turkish university hospital. Bmc Infect Dis. 2005 Jan;31(5):5. [ Links ]
(21) Vandijck DM, Depaemelaere M, Labeau SO, Depuydt PO, Annemans L, Buyle FM et al. Daily cost of antimicrobial therapy in patients with Intensive Care Unit-acquired, laboratory-confirmed bloodstream infection. Int j Antimicrob Agents. 2008 Feb;31(2):161-165. [ Links ]
(22) Micek ST, Wunderink RG, Kollef MH, Chen C, Rello J, Chastre J et al. An international multicenter retrospective study of Pseudomonas aeruginosa nosocomial pneumonia: impact of multidrug resistance. Crit Care. 2015 May;6(19):219-227. [ Links ]
(23) Kleinschmidt S, Huygens F, Faoagali J, Rathnayake IU, Hafner LM. Staphylococcus epidermidis as a cause of bacteremia. Future Microbiol. 2015 Oct;[Epub ahead of print] [ Links ].
(24) Muscedere JG, Shorr AF, Jiang X, Day A, Heyland DK. The adequacy of timely empiric antibiotic therapy for ventilator-associated pneumonia: an important determinant of outcome. J Crit Care. 2012 Jun;27(3):322-329. [ Links ]
(25) Dantas RC, Ferreira ML, Gontijo-Filho PP, Ribas RM. Pseudomonas aeruginosa bacteremia: independent risk factors for mortality and impact of resistance on outcome. J Med Microbiol. 2014 Dec;63(12):1679-1687. [ Links ]