Introducción
El delirium es un síntoma o manifestación de disfunción cerebral generalizada que se caracteriza por ocasionar en el paciente una alteración cognitiva de inicio agudo y curso fluctuante 1, cuya presencia es frecuente en pacientes hospitalizados en unidad de cuidados intensivos (UCI). Su incidencia varía entre 20 y 90 %. En países de Asia se reporta una incidencia entre 13,8 y 45,2 % 2-5, en Estados Unidos y Canadá entre 20 y 90 % 2,6-10 y en Colombia y otros países de Latinoamérica entre 20,2 y 28 % 11,12. Su duración varía entre 1 y 5 días 2,6-10, mientras que la frecuencia de su tipología hipoactiva varía entre 5 y 71,5 %, hiperactiva entre 5,1 y 14 %, y mixta entre 5,1 y 89 % 8,13.
La etiología del delirium es multifactorial y está ocasionada principalmente por factores precipitantes y predisponentes 14. Con base en los factores precipitantes, que corresponden a aspectos modificables, se han desarrollado estrategias como el paquete ABCDEF, el cual está constituido por intervenciones basadas en evidencia que direccionan una atención multidisciplinaria para prevenir y tratar oportunamente el delirium en pacientes en UCI 15. Sus siglas en inglés corresponden a A = Assessing Pain, B = Both Spontaneous Awakening and Breathing, C = Choice of Drugs, D = Delirium Monitoring/Management, E = Early Exercise/Mobility y F = Family Engagement and Empowerment 16,17. Este paquete tiene un papel importante en la recuperación del paciente crítico 17,18, favorece que el personal de enfermería brinde un cuidado humanizado en las UCI y su uso es ampliamente recomendado en las guías de práctica clínica en Norteamérica 19.
Debido a la alta incidencia del delirium en pacientes críticos, se ha recomendado la implementación temprana de intervenciones para su prevención 20,21 como el paquete ABCDEF, ya que este tiene un enfoque interprofesional que resulta de gran utilidad teniendo en cuenta la complejidad del cuidado en UCI 19, además de promover procedimientos organizados, prácticos y trazables 18,22,23. A pesar de ello, esta herramienta se encuentra subutilizada 15,18,24,25. Por lo tanto, es pertinente conocer cada parte de este paquete junto con su efectividad, para así favorecer su aplicabilidad y, por ende, la reducción del delirium en pacientes de UCI, lo que impacta positivamente a los pacientes, a sus familias y al sistema de salud en general.
De esta manera, el propósito de la presente revisión estuvo enfocado en responder la siguiente pregunta de investigación: ¿cuáles son las intervenciones y la efectividad de cada uno de los componentes del paquete ABCDEF para prevenir y tratar el delirium en pacientes adultos hospitalizados en UCI?
Metodología
La revisión de alcance es un tipo de revisión sistemática que busca mapear conceptos clave que sustentan un área de investigación, teniendo como principal fuente la evidencia disponible 26. Así, el estudio de alcance se caracteriza por abordar preguntas amplias, no evalúa la calidad de la evidencia 27, proporciona elementos para futuras investigaciones 28, extrae la esencia de un cuerpo de evidencia diverso y da significado a un tema creativo 29. Hussein et al.30 realizaron en 2014 un estudio de alcance de la literatura sobre el reconocimiento del delirium por parte de las enfermeras, evidenciando que este sigue siendo poco reconocido, lo cual reduce la calidad en la atención. Así mismo, Lawlor et al.31, en 2018, citan la evidencia empírica sobre el delirium en cuidados paliativos, identificando algunos vacíos en la predicción del riesgo y efectividad de la prevención.
La pregunta de investigación se realizó siguiendo las recomendaciones del Joanna Briggs Institute (JBI) 32 para las revisiones de alcance con la nemotecnia "PCC", equivalente a Población (pacientes adultos en UCI), Concepto (intervenciones del paquete ABCDEF y su efectividad) y Contexto (prevenir y tratar el delirium), así como los siete pasos descritos por el JBI para las revisiones 33, es decir, realización de protocolo de revisión, pregunta, criterios de selección, estrategia de búsqueda, proceso de recolección, síntesis de datos y evaluación de calidad.
Para la estrategia de búsqueda se utilizaron los términos delirium e intensive care units, incluidos en el Medical Subject Heading (MesH), lo cual permitió obtener una gran cantidad de artículos resultantes no específicos según la pregunta de investigación. Por lo anterior, se agregó el término ABCDEF con el operador booleano AND en las bases de datos ScienceDirect, Scopus, Medline y Biblioteca Virtual de Salud. Como otras fuentes se tuvo en cuenta la bibliografía de estudios y sugerencias de artículos de algunas bases de datos. Además, se emplearon filtros de búsqueda de tipología documental, admitiendo artículos de investigación y de revisión, en idioma inglés, español o portugués. Con el fin de abarcar la totalidad de publicaciones sobre el paquete ABCDEF no se estableció un límite de tiempo, ni tampoco un límite al tamaño de la muestra.
Los criterios de inclusión fueron artículos originales y de revisión que investigaran uno o más componentes del paquete ABCDEF, es decir, que describieran las intervenciones o la efectividad para el control del dolor (A), el despertar y la ventilación espontánea (B), la elección de la sedación y la analgesia (C), el monitoreo y manejo del delirium (D), la movilidad temprana (E) y el empoderamiento de la familia (F), así como la efectividad de cada uno de estos en la prevención y el control del delirium (A). Se excluyeron artículos cuya población fue pediátrica y aquellos que no fueron realizados en UCI.
El proceso de búsqueda y recolección de datos fue realizado por las autoras del presente trabajo. Los artículos fueron seleccionados de manera independiente y los desacuerdos resueltos mediante la consulta con un experto temático con producción investigativa en el tema. Los estudios incluídos fueron evaluados y revisados para la extracción de información por parte de las dos investigadoras, siendo descritos en una tabla de datos en el programa Microsoft Excel diseñada para tal fin.
Se revisaron los títulos y resúmenes de los estudios en cada base de datos, verificando si cumplían los criterios de inclusión. Posteriormente, se revisaron los artículos completos para definir su inclusión definitiva. El motivo más frecuente para descartar un artículo fue que correspondiera a protocolos de intervención o de revisión y a resúmenes de guías. Los motivos restantes se exponen en la Figura 1, de acuerdo con la guía Preferred Reporting Items for Systematic Review and Meta-Analysis Protocols (PRISMA-P) 34.
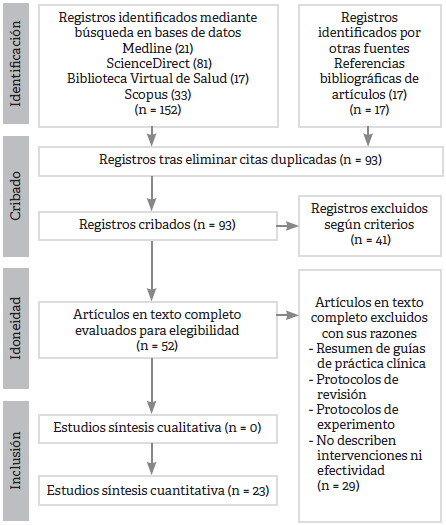
Fuente: elaboración propia, con base en PRISMA.
Figura 1 Diagrama de flujo del proceso de selección de los estudios
La síntesis de los datos se realizó partiendo de los resultados primarios identificados: descripción de las intervenciones de cada uno de los componentes del paquete ABCDEF, incidencia o prevalencia del delirium y duración de este. Los resultados secundarios fueron la duración de la estancia en UCI, de la estancia hospitalaria, de la ventilación mecánica y de la mortalidad, cambios en el estado de conciencia y cambios en el estado funcional.
La evaluación de la calidad de los artículos incluidos se realizó siguiendo las listas de chequeo del JBI 35, admitiendo aquellos artículos que cumplieran con más del 80 % de los criterios establecidos por esta guía. Dos evaluadores valoraron de manera independiente la calidad de todos los artículos incluidos, llevando a cabo posteriormente la concertación de los resultados. En los casos en los que se presentó alguna discrepancia, fue necesario acudir a una tercera opinión. La Figura 1 muestra el diagrama de flujo que describe el proceso de selección de los estudios. Se verificó que todos los estudios cumplieran con los procedimientos de acuerdo a la normatividad ética.
Resultados
Las características generales de los artículos hallados se muestran en el Cuadro 1. El período de publicación de los artículos incluidos estuvo comprendido entre 2012 y 2021, siendo 2017 el año con mayor porcentaje de publicaciones (41,17 %, 7 estudios). El país de origen de los artículos fue principalmente Estados Unidos, con 79,1 % (18 estudios). Todos los artículos seleccionados están escritos en idioma inglés y el diseño correspondió a revisiones 41,6 % (10 estudios), experimentales 25 % (6 estudios) y el restante a descripción temática, cohorte prospectiva, transversal y de encuesta. Los resultados se exponen según la pregunta de investigación en dos secciones correspondientes a las intervenciones y a la efectividad de los componentes del paquete.
Cuadro 1 Datos generales de los artículos revisados y las intervenciones descritas en cada componente del paquete ABCDEF
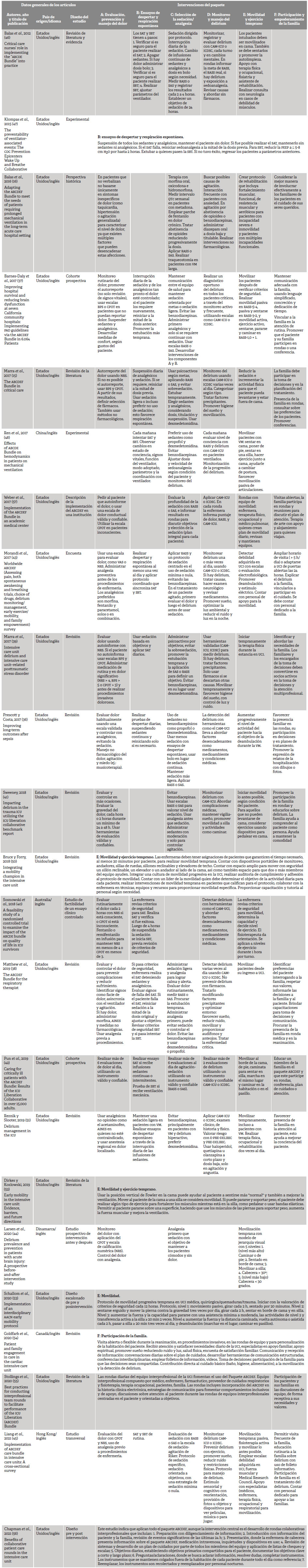
Fuente: elaboración propia.
Intervenciones del ABCDEF
El Cuadro 1 desglosa los hallazgos de los artículos sobre las intervenciones para cada componente del paquete.
A: valoración, prevención y tratamiento del dolor
Los artículos encontrados resaltan las siguientes intervenciones: evaluación rutinaria del dolor 36-39 cada dos horas 40-42, empleando herramientas estandarizadas y validadas, como la escala de calificación numérica (NRS) 39,40,43-45, la escala visual análoga (EVA) 43 y la herramienta de observación del dolor de cuidados críticos (CPOT) o la escala de comportamiento del dolor (BPS) en pacientes que no puedan hacer el autoinforme 15,37,39,40,42,44,45; además, debe considerarse facie de dolor, asincronía con el ventilador y agitación 38, ya que los signos que evalúan las escalas mencionadas son inespecíficos 16 o no solo se presentan cuando el paciente tiene dolor. En el manejo del dolor la evidencia recomienda administrar analgésicos de rutina antes de procedimientos invasivos 38,39,43,45. Los más recomendados son opioides, paracetamol 15,38,43,51, antiinflamatorios no esteroideos 15,38,51 y anestesia regional en pacientes con fractura de cadera 51. Así mismo, se recomienda usar medidas no farmacológicas 15,38, como la musicoterapia 36, la estabilización de lesiones, cambios de posición, terapias de calor-frío 15 y de confort 37.
B: despertar (SAT) y respiración espontánea (SBT)
Las intervenciones que la evidencia sugiere para lograr el despertar y la respiración espontánea prontamente son revisar criterios de seguridad para SAT 38,40,46, realizar la interrupción diaria de la sedación 15,36-38,40,46-48,51, los analgésicos 15,37,38,40 y mantener bolos de analgesia a necesidad 40,56. Si se requiere reiniciar la sedación y analgesia, realizar esto a la mitad de dosis previa y titularla 15,36-38,40,47. Ensayar al menos una vez al día los SAT y los SBT según criterios de seguridad 36,38-40,42,43,45,51. Durante el proceso, deben monitorizarse signos vitales, estado de conciencia, funcionamiento del ventilador y coordinación del paciente y el ventilador 48. El Cuadro 2 muestra los criterios de seguridad y los pasos para SAT y SBT.
Cuadro 2 Criterios de seguridad y pasos para el despertar (SAT) y la respiración espontánea (SBT)

Abreviaturas: Spontaneous Awaking Trials, SAT; Spontaneous Breathing Trial, SBT; Richmond Agitation Sedation Scale, RASS; saturación de oxígeno, SPO2; fracción inspirada de oxígeno, Fi02; Positive end-expiratory pressure, PEEP.
Fuente: *tomado y traducido de Sosnowski et al.40. **Tomado y traducido de Klompas et al.47.
C: selección de analgesia y sedación
Las intervenciones están enfocadas en el uso de sedación guiada por metas 15,37-39,44-46, con el objetivo de mantener al paciente en estado de calma y alerta 38. Por lo tanto, el énfasis debe ser analgesia primero que sedación 37,38,44, evitar las benzodiacepinas 15,36-39,41,43,48,51 y en su lugar preferir el uso de la dexmedetomidina o el propofol 15,36,38,39,48,51. Otros estudios recomiendan uso mínimo o nulo de sedación 15,45, o su uso intermitente 36.
De la misma manera, es indispensable monitorizar rutinariamente el estado de conciencia y profundidad de la sedación, aplicando escalas validadas como Richmond Agitation-Sedation Scale (RASS) o Sedation Agitation Scale (SAS) 15,16,36-38,41-43,45,46,57. Los resultados deben registrarse oportunamente para que sean discutidos por todo el equipo de salud, favoreciendo el desarrollo de un plan de cuidado para cada paciente 37,57. Otras intervenciones incluyen permitir la interacción del paciente con el equipo de salud y con su familia para favorecer el estado de calma y alerta 38, así como evaluar el dolor y la presencia de delirium antes de sedar al paciente, en caso de que este se encuentre agitado 43.
D: monitoreo y manejo del delirium
La evidencia encontrada sugiere monitorear rutinariamente el delirium una vez por turno o al menos una vez al día, a través de herramientas validadas como Confusion Assessment Method for the Intensive Care Unit (CAM-ICU) o Intensive Care Delirium Screening Checklist (ICDSC) 37-43,45,46,48,51,57. Se debe categorizar según tipología 15 y realizar una valoración neurológica completa 43 que permita identificar posibles causas 51.
Para su tratamiento, inicialmente se recomienda manejar o reducir los factores reversibles 15,16,36,38-40,43,51, tratar la enfermedad crítica 36,38 y enfocarse en las siguientes intervenciones no farmacológicas: movilización temprana 15,16,38,39,41,45, promover la higiene del sueño 15,16,36,38,39,41,43,45,46,50,51 con reducción del ruido, mejoría de la iluminación durante el día y su reducción en la noche 45, proporcionar dispositivos como audífonos y anteojos 38, minimizar las restricciones físicas y los dispositivos médicos innecesarios 58 y realizar estimulación cognitiva con reorientación 16,45,58.
E: movilidad y ejercicio temprano
Las intervenciones en este componente parten de iniciar la terapia física y las actividades de movilidad lo más pronto posible 36,38,39,41,43 50,51, de manera progresiva 36,41,44,50,54 y al potencial máximo que el paciente pueda lograr 37,42. Para esto, es necesario que las enfermeras tengan suficiente tiempo 40,50, cuenten con apoyo de un equipo de movilidad integrado por terapeuta físico, ocupacional, médico, fisiatra 15,43,51, y cuenten con dispositivos para la movilidad como caminadores, sillas de ruedas, sillones reclinables y elevadores de techo 50,57.
Así mismo, previo al inicio de la movilidad, deben verificarse criterios de seguridad 37,40,53, capacidad de ejercicio y además desarrollar un plan de movilidad diario 40,53,57. El Cuadro 3 presenta ejemplos de estos. En general, la evidencia recomienda la movilidad en todos los pacientes de UCI intubados o no, involucrando actividades físicas como sentarse, pararse, caminar y entrenamiento 15,36,37,42,43,50,52.
Cuadro 3 Criterios de seguridad y lineamientos para movilidad

Abreviaturas: fracción inspirada de oxígeno, Fi02; positive end-expiratory pressure, PEEP.
Fuente: *Tomado y traducido de Sosnowski et al.40. **Tomado y traducido de Bruce y Forry 50. ***Tomado y traducido de Pun et al.42.
F: participación y empoderamiento de la familia
Deben realizarse estrategias de comunicación con lenguaje simplificado y concreto, donde se informe el estado del paciente 37,38, sobre el equipo de salud y se brinde educación sobre el delirium 41,43,54,55. Debe promoverse la participación de los familiares del paciente en las rondas médicas 15,36-38,41,42,54,57, la toma de decisiones 38,39 y la planificación del cuidado 15,36,38,42,51,57, ya que estos pueden brindar información sobre las preferencias de los pacientes 15,41. Por lo tanto, es necesario ampliar el horario de visita o hacer paso a UCI de puertas abiertas 36,43,54,57, contar con personal que brinde educación a la familia 43,54, proporcionar apoyo social con alojamiento 57 y terapias de expresión artística 36.
Efectividad del paquete ABCDEF según los resultados encontrados en los estudios
El Cuadro 4 presenta una descripción detallada de los resultados de la aplicación del paquete ABCDEF. En general, se encontró menos días con delirium en aquellos pacientes que recibieron más elementos del paquete ABCDEF 16,42, movilidad temprana, incluyendo a quienes tenían ventilación mecánica 36, terapia ocupacional dos veces al día 51, tratamiento con dexmedetomidina (7 vs. 3 días) 39, SAT diarios 39, terapia física y ocupacional 39,46,51, y aquellos a quienes se les proporcionan mensajes de reorientación grabados por sus familias 51.
La duración de la estancia en UCI también se reduce gracias al paquete ABCDEF 16,59, o la mayor realización de este 42, el no uso o sedación ligera 15, la interrupción diaria de sedantes 51, la sedación dirigida por metas, el despertar diario 46,47 y el inicio temprano de la terapia física 39. Así mismo, la estancia hospitalaria también se redujo con la implementación de despertar y respiración espontáneo 16,39,47, el no uso de sedación 15, o sedación guiada por metas 46, el inicio temprano de la movilidad y la terapia física 36,39 y la aplicación del paquete completo 42.
La reducción en la duración de la ventilación mecánica también estuvo fuertemente asociada tanto con la implementación del paquete ABCDEF 42 como con los SAT 36,39,51 y SBT diarios 36,38,39, el no uso de sedación 15, la sedación ligera, el tratamiento con dexmedetomidina 51 y la movilidad temprana más terapia física y ocupacional 39. Así mismo, la mortalidad se redujo gracias a la aplicación del paquete completo 37, a los SAT y SBT diarios 36,38,39,47 y a la terapia física y ocupacional 39.
Adicionalmente, se identificaron otros resultados, como un mejor retorno al estado funcional en pacientes a quienes se les realizó SAT diario, terapia física y terapia ocupacional 39. De igual manera, los SAT y SBT se asociaron con mejores resultados psicológicos, menos dolor, menos agitación, reducción de costos, menos asincronía con ventilador y menos neumonía asociada al ventilador 46. Los SAT puntualmente lograron menos complicaciones y menos síntomas de estrés postrauma después de la enfermedad crítica 46, menos eventos asociados al ventilador y reducción de neumonía 47.
Cuadro 4 Resultados que muestran los artículos revisados sobre la aplicación del paquete ABCDEF en UCI
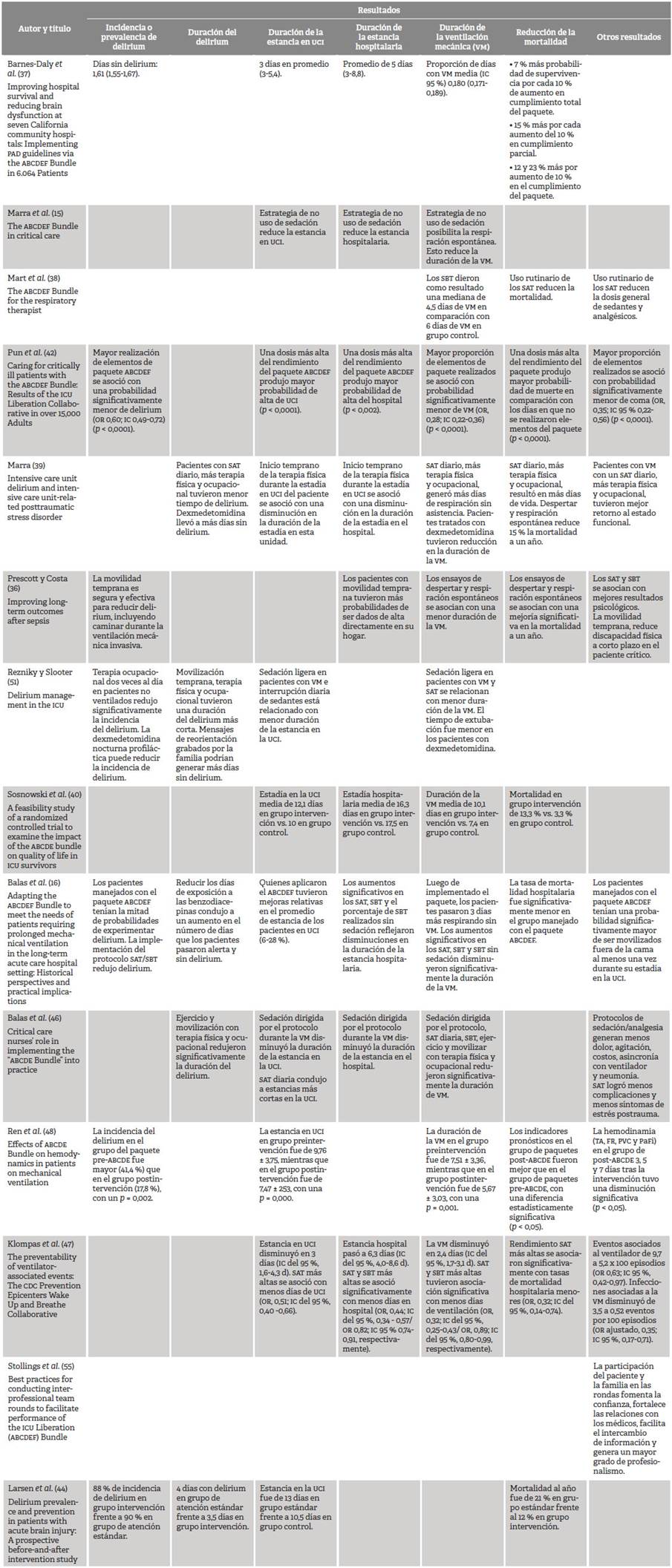
Abreviaturas: Behavioral Pain Scale, BPS; Critical - Care Pain Observation Tool, CPOT; ventilación mecánica, VM; Spontaneous Awaking Trials, SAT; Spontaneous Breathing Trial, SBT; Confusion. Assessment Method for the Intensive Care Unit, CAM-ICU; Intensive Care Delirium Screening Checklist, ICDSC; Richmond Agitation Sedation Scale, RASS; Ramsay Sedation Scale, SAS; intervalo del electrocardiograma corregido, QTC; Visual Analogue Scale, VAS; Numerical Rating Scale, NRS; antiinflamatorios no esteroideos, AINES; Prediction Model for Delirium in Intensive Care Units, PRE-DELIRIC; Early Prediction Model for Delirium in Intensive Care Units, E-PRE-DELIRIC.
Fuente: elaboración propia.
Discusión
Esta revisión permitió encontrar las principales intervenciones de los componentes del paquete ABCDEF, las cuales fueron para el componente A: valoración frecuente del dolor con el uso de escalas validadas y su control con medidas no farmacológicas, de confort y con algunos analgésicos. En el componente B, es oportuna la interrupción diaria de la sedación y analgésicos para realizar despertar diario y alcanzar una respiración espontánea. El componente C sugiere usar la sedación guiada por metas, sedación ligera, de forma intermitente, o no usarla del todo. El componente D insiste en la monitoría del delirium con el uso de escalas validadas. En el E, la movilización temprana se recomienda incluso en pacientes con ventilación mecánica, iniciando con terapia física, sentarse en cama o en silla, sostenerse en pie y corta deambulación. Finalmente, en el componente F las intervenciones se centran en vincular a la familia en la toma de decisiones, la planificación del tratamiento, la rutina del cuidado y las rondas médicas.
Las intervenciones del paquete ABCDEF, específicamente los componentes B, C y E, mostraron ser efectivas para prevenir el delirium, reducir su duración, el tiempo de estancia en uci y en hospitalización, así como para reducir los días de ventilación mecánica y la mortalidad.
Al comparar estos resultados con los de otros estudios, se encontró que Lawlor et al.31 en 2018 hallaron evidencia de la efectividad de las medidas relacionadas con el uso de dispositivos de asistencia, como los de tipo auditivo. Esto es coherente con los resultados reportados por una investigación 38, en el componente D, como parte de las intervenciones para prevenir el delirium.
Las intervenciones del componente A enfocadas a la evaluación y el control del dolor son coherentes con las recomendaciones de la guía de práctica clínica americana para el manejo del dolor, la agitación y el delirium, ya que insisten en el desarrollo de terapia no farmacológica basada en masajes, música, terapia de frío y técnicas de relajación como medidas primarias, antes de administrar analgésico 19.
En general, el desarrollo de estudios donde se aplica el paquete ABCDEF y se mide su efectividad para prevenir y tratar el delirium, como los incluidos en esta revisión, es coherente con las sugerencias de diversos autores 1,15,19,60 que insisten en la necesidad e importancia de desarrollar estrategias para la prevención y el tratamiento del delirium en UCI.
Por otra parte, en relación con los resultados que presentan las intervenciones para el componente F, que incluye el empoderamiento de la familia, Bannon et al.61, a través de un estudio de factibilidad y una metodología cualitativa, determinaron las barreras y los facilitadores para la aplicación de paquetes multicomponente en el manejo del delirium en pacientes de uci, como el paquete ABCDEF, identificando como barrera la ansiedad de los familiares, sus preocupaciones sobre la seguridad y la cultura de la uci. Esto evidencia un aspecto importante para la implementación de estos paquetes, ya que, aunque cuentan con adecuada efectividad, pueden estar siendo subutilizados debido a las diversas barreras administrativas, ambientales y culturales, tanto de parte del personal de salud como de los pacientes y familiares, lo cual limita su aplicación y efectividad.
Además de las intervenciones reportadas por los artículos analizados en la presente revisión, se encontraron otras intervenciones que pueden integrarse a este paquete y que son igualmente efectivas para reducir el delirium. Estas son principalmente no farmacológicas o de prevención primaria, y son desarrolladas en su mayoría por profesionales en enfermería. Dentro de estas se incluye la reorientación 46,62,63, la estimulación cognitiva 63,64, el favorecimiento del sueño 65-68, el retiro de catéteres y restricciones físicas 19,69,70 y la reducción de estímulos innecesarios como ruidos y luz artificial 71-73. Algunos autores presentaron resultados similares a los de este estudio, recomendando actividades de movilización temprana 15,60,74, favorecimiento del uso de anteojos y audífonos para quienes lo requieran 15,73 y el adecuado manejo del dolor 75,76.
Sobre las intervenciones farmacológicas, en línea con los resultados de este estudio, se encontró que la literatura sugiere iniciar con la evaluación de los medicamentos que recibe el paciente para detectar aquellos que puedan ocasionar o agravar el delirium 7,19. No obstante, se hallaron discrepancias en la recomendación de uno de los estudios incluidos 51, en el cual se sugiere el uso de haloperidol en casos de agitación. En contraste, Girard et al.77 recomiendan no usar haloperidol o un antipsicótico atípico para tratar el delirium, ya que no muestra que reduzca el delirium ni los días de ventilación mecánica, así como tampoco la estancia en UCI. Al respecto, Reade et al.78 sugieren administrar dexmedetomidina, al identificar que este fármaco reduce los días de ventilación mecánica.
A partir de estos elementos, se plantean las siguientes recomendaciones:
Desarrollar estrategias educativas en torno al paquete ABCDEF, tanto en su implementación como seguimiento, para el grupo interprofesional que labora en la UCI.
Desarrollar más estudios experimentales donde se fortalezca la evidencia de la efectividad del paquete ABCDEF, tanto en la prevención como en el tratamiento del delirium en los pacientes críticos, así como identificar otros posibles resultados que beneficien a los pacientes, sus familias y al sistema de salud en general.
Realizar estudios que midan a largo plazo la efectividad del paquete ABCDEF sobre otros resultados, como el síndrome pos cuidados intensivos y la reinserción del paciente en su vida cotidiana, laboral, familiar y académica.
Crear estudios de costo-efectividad del paquete ABCDEF, puesto que podrían estimular su uso y adopción en múltiples instituciones y no solo en UCI, haciendo extensivo su uso en servicios como la hospitalización, donde también hay alta incidencia y prevalencia de delirium.
Diseñar estudios que amplíen las intervenciones de cada componente del paquete ABCDEF considerando los hallazgos de otras investigaciones y las barreras que pueden presentarse en algunas instituciones.
Finalmente, como limitaciones de este trabajo se tiene que el número de artículos incluidos fue reducido, puesto que en su mayoría no mencionaban las intervenciones ni las actividades del paquete. Esto puede deberse a las limitaciones establecidas por algunas revistas, ya que los autores se enfocan en describir los resultados de sus investigaciones.
Conclusiones
Se identificaron diversas intervenciones para cada uno de los componentes del paquete ABCDEF, logrando detallar las actividades de la mayoría de estas y encontrando que son susceptibles de aplicar en las UCI.
Las principales intervenciones del componente A se enfocaron en la valoración frecuente del dolor con el uso de escalas validadas (VAS y NRS para pacientes conscientes y CPOT y BPS para pacientes críticos que no pueden comunicarse), así como en su control a través de medidas no farmacológicas, de confort y con algunos analgésicos cuando sea necesario (iniciando por acetaminofén, morfina y AINES). En el componente B es oportuna la interrupción diaria de la sedación y los analgésicos, previa verificación de criterios de seguridad, para realizar despertar diario y evaluar la posibilidad de alcanzar una respiración espontánea que permita la extubación temprana. El componente C sugiere iniciar con la valoración frecuente del estado de sedación con la aplicación de las escalas RASS o SAS, además del uso de sedación guiada por metas, o de sedación ligera, de forma intermitente, o el no uso de esta, dando enfoque central en la analgesia, desde el cual puede no requerirse la sedación. En el componente D se encontró la constante monitoría del delirium con el uso de escalas validadas como CAM-ICU o ICDSC, junto con la identificación y modificación oportuna de factores precipitantes del delirium. En el E, se recomendó la implementación de un protocolo y de un equipo para la movilización temprana, donde se dispongan ejercicios y equipos específicos, según las condiciones de los pacientes, iniciando con terapia física, con movilización de cama a silla, sostenerse en pie y corta deambulación. Finalmente, en el componente F las intervenciones se centraron en vincular a la familia en la toma de decisiones, la planificación del tratamiento, la rutina del cuidado y en las rondas médicas.
Con relación a los hallazgos de la efectividad del paquete y de cada componente, estas intervenciones en conjunto, y de manera individual las de los componentes B, c y E, mostraron efectividad para prevenir el delirium y reducir su duración. Así mismo, muestran ser efectivas para otros resultados, como reducir estancia en uci y en hospitalización, reducir días de ventilación mecánica y mortalidad. Lo anterior confirma el impacto positivo de su aplicación en uci, lo cual beneficia a los pacientes y sus familias, además de reducir costos para el sistema de salud y, en general, para la sociedad.















