Introdução
A interação medicamentosa (IM) é uma resposta farmacológica ou clínica proveniente da interferência na ação de um medicamento causado pela administração concomitante ou anterior de medicamento, alimento ou qualquer substância química 1,2. Neste estudo, será tratado o seguimento da interação medicamentosa potencial teórica (IMPT), caracterizada por interações devidamente descritas na literatura 3, a partir da análise e checagem de prescrições, sem ocorrência direta e repercussão clínica no paciente.
As IMS acontecem entre dois ou mais medicamentos prescritos e utilizados no mesmo paciente e são categorizadas de acordo com o seu mecanismo de ação em interações farmacocinéticas, farmacodinâmicas e farmacêuticas, e quanto ao seu grau de severidade - leve, moderada e grave 1,2.
A chance para a ocorrência de interações aumenta conforme o número progressivo de medicamentos prescritos, o que pode gerar riscos à segurança no cuidado, que tem seu destaque estabelecido desde 2013 a partir da publicação do Programa Nacional de Segurança do Paciente 4. Estudos apontam que a etapa prescritiva é considerada a primeira barreira para evitar erros de medicação. Acredita-se que 38% das falhas relacionadas a medicamentos ocorram nessa fase 5,6.
O terceiro desafio global da Organização Mundial da Saúde, intitulado "Medication without harm", na tradução livre "Medicação sem danos", fomenta estratégias para melhorar as ações prescritivas e o uso de medicamentos na prática assistencial, sendo essencial para a discussão sobre a segurança medicamentosa 1,4,5. A exemplo, tem-se o manejo da polifarmácia, compreendida como um fator de risco expressivo para os erros de medicação e que aumenta a probabilidade de reações adversas e efeitos colaterais indesejados. A projeção para a ocorrência de IM está relacionada ao número de medicamentos prescritos. Estima-se um risco de 13% para dois medicamentos, 58% para cinco medicamentos, e o percentual aumenta para 80% ou mais a partir de sete ou mais medicamentos prescritos 7.
Nesse sentido, os serviços de terapia intensiva clínicos e cirúrgicos congregam um perfil de pacientes clinicamente mais expostos. Esse dado se relaciona a fatores de risco, como idade média acima de 60 anos, diagnósticos de gravidade clínico-cirúrgica, comorbidades e complexidade da terapêutica. Pelo potencial de gravidade e instabilidade fisiopatológica dos pacientes críticos, a terapêutica medicamentosa requer um quantitativo de medicamentos prescritos substancial, que causa maior proporção de IM, e varia entre 44,3 e 95% nesse cenário 8,9.
Nesse contexto, a equipe de enfermagem é responsável por diversas etapas do processo do cuidado, entre elas, a administração de medicamentos, que se inicia no aprazamento dos horários, seguido da administração até o monitoramento dos efeitos. Tais atribuições, se realizadas de forma segura, têm poder de mitigar entre 80% e 90% dos erros relativos a medicamentos em pacientes hospitalizados 10.
A fim de subsidiar a prática assistencial intensivista, de modo a propiciar o reconhecimento precoce das IMPTS e assim contribuir para a formulação de medidas mitigatórias de repercussões clínicas indesejadas, os objetivos deste estudo foram verificar as IMPTS com suas respectivas repercussões clínicas e correlacioná-las ao perfil clínico-medicamentoso, a partir de prescrições em pós-operatório de cirurgia cardíaca.
Materiais e métodos
Estudo de abordagem quantitativa, caráter descritivo, transversal, retrospectivo, amparado nos critérios consolidados para as pesquisas observacionais propostos pela Strengthening the Reporting of Observational Studies in Epidemiology (STROBE). A coleta de dados foi realizada em prontuários e prescrições medicamentosas, consideradas fontes primárias, entre setembro de 2018 e janeiro de 2019, com prontuários de pacientes internados de março a agosto de 2018.
O cenário foi uma unidade de pós-operatório de cirurgia cardíaca de um hospital estadual, situado no município do Rio de Janeiro, Brasil, composta por sete leitos. A média de internação na unidade é de 33 internações ao mês e duas cirurgias ao dia, estratificadas em cardíaca, vascular e hemodinâmica.
Após o cálculo amostral com erro de 5% e nível de confiança de 95%, a amostra foi composta de 133 prescrições de um total de 202. A seleção foi aleatória simples por meio de sorteio pelo software Microsoft Excel®, a partir de uma lista com o número do prontuário de cada paciente e a data da internação.
Os critérios de inclusão foram prescrições de pacientes adultos, internados no período de março a agosto de 2017, e os de exclusão, prescrições ilegíveis, sem o nome completo do paciente, data e/ou sem registro do profissional médico. As prescrições investigadas foram as do primeiro dia de internação (D1), primeiras 24 horas do pós-operatório, dada chance aumentada de intercorrências clínicas, devido à terapêutica medicamentosa extensa, possibilidade potencial de ocorrência de uma IM 11.
Foi realizada a caracterização da amostra do perfil clínico dos pacientes e das prescrições, com extração das variáveis: nome dos medicamentos, apresentação, forma farmacêutica, posologia, via de administração, diluição, aprazamento de horários de administração e ajustes, se necessário. As informações foram transcritas para o instrumento de coleta de dados, confeccionado pelos autores.
Os dados foram compilados no programa Microsoft Excel® versão 2016 e as análises estatísticas descritivas foram realizadas com a intenção de caracterizar o perfil dos pacientes (sexo e idade), da internação (diagnóstico de internação e tempo de internação), a história prévia e o perfil medicamentoso (medicamentos prescritos, classes medicamentosas e média de medicamentos por paciente). Os pares medicamentosos selecionados para a análise das potenciais interações medicamentosas foram cruzados por aprazamento de horários de administração e via de administração, e não foi considerada, neste estudo, a biodisponibilidade de cada medicamento, para cada via.
As IMPT, o grau de severidade, o nível de documentação e suas principais repercussões clínicas foram analisados com o uso da ferramenta Drug Interactions do software Micromedex®. Com o software de Epi Info™ versão 7, foi realizado o teste Qui-quadrado (x2) entre as IMS encontradas e as variáveis sexo, quantidade de comorbidades, tempo de circulação extracorpórea (CEC) e polifarmácia. A razão de chance (Odds Ratio - OR) foi calculada a fim de saber qual a chance de ocorrer IM no horário de pico, se comparado com os demais horários. Para os cálculos, foi admitido o intervalo de confiança de 95% e p < 0,05.
O estudo atendeu a Resolução 466/2012 e o código de ética de enfermagem, e foi aprovado no Comitê de Ética em Pesquisa do Hospital Universitário dementino Fraga Filho da Universidade Federal do Rio de Janeiro do respectivo hospital de estudo, sob o Parecer 1.547.601.
Resultados
Das 133 prescrições, observou-se que 56,1% (n = 75) dos pacientes eram do sexo masculino e 43,9% (n = 58) do sexo feminino, com variação de idade entre 30 e 86 anos, com média de 62,95 anos, mediana de 62 anos e desvio-padrão de 12,29. As faixas etárias mais prevalentes foram entre 60-69 anos (n = 39, 30%) e 70-79 anos (n = 30, 22%), representado por 60% da amostra.
A média do tempo de internação foi de 15,3 dias, com o desvio-padrão de 10,8. Os diagnósticos predominantes foram o pós-operatório de revascularização do miocárdio (RVM) com 40,6% (n = 56), o pós-operatório de angioplastia e o infarto agudo do miocárdio (IAM), cada um representando 5,8% da amostra (n = 8). A hipertensão arterial sistêmica (HAS) (n = 107), seguida de diabetes mellitus (n = 48) e doença arterial coronariana (n = 24) foram as comorbidades mais comuns, representadas por 38,9%, 17,45% e 8,7%, respectivamente.
Foram identificados 85 medicamentos distribuídos em 25 classes, em que a média por paciente foi de 7,2, com desvio-padrão de 2,5. Das 133 prescrições, 124 (93,25%) possuíam cinco ou mais medicamentos. De 2.062 doses prescritas, os medicamentos de maior frequência foram dipirona (n = 271 doses), bromoprida (n = 117 doses), cefazolina (n = 109 doses), ranitidina (n = 97 doses), tramadol (n = 86 doses) e furosemida (n = 79 doses). A via de administração mais frequente foi a intravenosa, com 63,8% (n = 1.316 doses), seguido da via oral, com 28% (n = 578 doses), e, por fim, a via subcutánea 8,1% (n = 168 doses). Das 25 classes medicamentosas identificadas, destacaram-se os analgésicos (n = 361), antibióticos (n = 258), anti-hipertensivos (n = 221), solução eletrolítica (n = 215) e antieméticos (n = 195).
Foram identificadas 96 potenciais IMS em 51 prescrições que apresentavam em média 15,35±7,02 medicamentos. Das 96 IMPTS mapeadas, 48 foram por via intravenosa, 48 por via oral e nenhuma por via subcutânea.
As IMS foram classificadas quanto ao seu grau de severidade, sendo 68,75% (n = 66) graves e 31,25% (n = 30) moderadas. A Figura 1 apresenta a distribuição das IMPTS encontradas com relação à média de medicamentos prescritos.
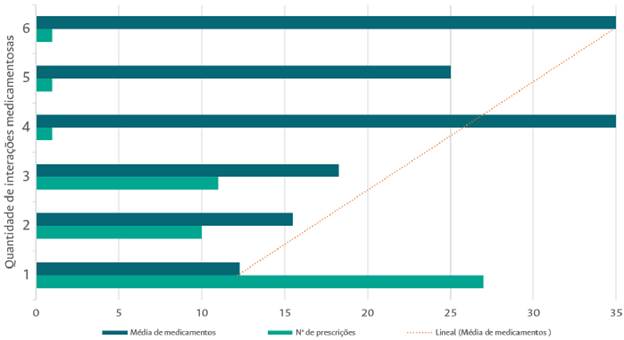
Fonte: dados da pesquisa
Figura 1 Distribuição das potenciais interações medicamentosas com relação à média de medicamentos prescritos. Rio de Janeiro, 2018
Em 27 prescrições, identificou-se ao menos uma IMPT; 10 prescrições apresentam duas e 11 prescrições apresentam três. A média de medicamentos prescritos foi de 12,3 medicamentos para uma IM, 15,5 para duas IMS, 18,27 para três IMS, 35 para quatro IMS, 25 para cinco IMS e 35 para sete IMS.
O horário com o maior número de IMPT foi o de 6 horas, com n = 32, seguido de 12h (n = 25), 22h (n = 17) e 14h (n = 11). A chance de a IM ocorrer às 6 horas é de OR = 1,81 maior do que nos demais horários (p = 0,0077 / IC 95% = de 1,17 a 2,8).
Identificaram-se 48 IMPTS por via intravenosa em 22 prescrições, classificando-se como grave 77,1% (n = 37) e 22,9% (n = 11), como moderadas. As interações com maior prevalência foram bromoprida/ Tramal® (n = 26, 54,2%), Lasix®/hidrocortisona (n = 11, 22,9%), dipirona/hidrocortisona (n = 5, 10,4%) e Lasix®/dipirona (n = 4, 8,3%). Quanto à via oral, 48 IMPT tiveram em 32 prescrições, das quais 60,4% (n = 29) eram graves e 39,6% (n = 19), moderadas. Nessa via, as de maior prevalência foram AAs/clopidogrel (n = 21, 43,8%), carvedilol/clonidina (n = 3, 6,3%) e carvedilol/rifampicina (n = 3, 6,3%). As demais interações identificadas não atingiram o percentual maior que 5%.
Nas Tabelas 2 e 3, são apresentadas as IMPTS intravenosas e orais, com a classificação dos graus de severidade.
Tabela 2 Potenciais interações medicamentosas intravenosas mapeadas nas prescrições e seu grau de severidade, Rio de Janeiro, RJ, 2018
| IMPT via intravenosa | Grau de severidade | Frequência absoluta | Frequência relativa |
|---|---|---|---|
| Bromoprida + tramadol | Grave | 26 | 54,2% |
| Furosemida + hidrocortisona | Moderada | 11 | 22,9% |
| Hidrocortisona + dipirona | Grave | 5 | 10,4% |
| Furosemida + dipirona | Grave | 4 | 8,3% |
| Bromoprida + midazolam | Grave | 1 | 2,1% |
| Midazolam + fentanil | Grave | 1 | 2,1% |
| Total | 48 | 100% | |
Fonte: dados da pesquisa e software Micromedex®
Tabela 3 Potenciais interações medicamentosas orais verificadas nas prescrições e seu grau de severidade, Rio de Janeiro, RJ, 2018
| IMPT via oral | Grau de severidade | Frequência absoluta | Frequência relativa |
|---|---|---|---|
| AAS + clopidogrel | Grave | 21 | 43,8% |
| Carvedilol + clonidina | Moderada | 3 | 6,3% |
| Carvedilol + rifampicina | Moderada | 3 | 6,3% |
| Anlodipino + clopidogrel | Moderada | 2 | 4,2% |
| Atenolol + metildopa | Moderada | 2 | 4,2% |
| Bromoprida + clonazepam | Grave | 2 | 4,2% |
| Carvedilol + metildopa | Moderada | 2 | 4,2% |
| Espironolactona + AAS | Grave | 2 | 4,2% |
| Espironolactona + losartana | Moderada | 2 | 4,2% |
| Rifampicina + sinvastatina | Moderada | 2 | 4,2% |
| AAS + enalapril | Moderada | 2,1% | |
| AAS + furosemida | Grave | 2,1% | |
| Amiodarona + clonazepam | Moderada | 2,1% | |
| Captopril + alopurinol | Grave | 2,1% | |
| Clopidogrel + ranitidina | Grave | 2,1% | |
| Varfarina + AAS | Grave | 2,1% | |
| Varfarina + espironolactona | Moderada | 2,1% | |
| Total | 48 | 100% | |
Fonte: dados da pesquisa e software Micromedex®
Não houve associação significativa entre as variáveis sexo e IMPT (X2 = 0,007 e p = 0,93332199); e CEC e IMPT = 0,248, p = 0,61848687). Entretanto, polifarmácia está significativamente associada à IMPT = 98,853, p = 0,0000001), bem como à relação de proporcionalidade entre quantidade de comorbidades e IMPT (X 2 = 4,246, p = 0,23609658).
Quadro 1 Principais repercussões clínicas advindas das potenciais interações medicamentosas e do grau de severidade (via intravenosa e via oral), Rio de Janeiro, RJ, 2018
| IMPT via intravenosa | Grau de severidade | Principais repercussões clínicas |
|---|---|---|
| Furosemida + hidrocortisona | Moderada | Hipocalemia |
| Bromoprida + tramadol | Grave | Potencialização de efeitos sedativos |
| Dipirona + hidrocortisona | Grave | Risco aumentado de úlcera gastrointestinal e sangramentos |
| Furosemida + dipirona | Grave | Eficácia diurética reduzida e possível nefrotoxicidade |
| Bromoprida + midazolam | Grave | Potencialização de efeitos sedativos |
| Midazolam + fentanil | Grave | Aumento do risco de depressão deste sistema |
| Potencial IMPT via oral | Grau de severidade | Principais repercussões clínicas |
| Carvedilol + rifampicina | Moderada | Diminuição da resposta terapêutica ao carvedilol |
| Carvedilol + clonidina | Moderada | Risco aumentado de bradicardia sinusal |
| Anlodipino + clopidogrel | Moderada | Diminuição do efeito antiplaquetário e aumento do risco de eventos trombóticos |
| Atenolol + metildopa | Moderada | Resposta hipertensiva exagerada, taquicardia ou arritmias durante o estresse fisiológico ou a resposta a catecolaminas exógenas |
| Carvedilol + metildopa | Moderada | Resposta hipertensiva exagerada, taquicardia ou arritmias durante o estresse fisiológico ou a resposta a catecolaminas exógenas |
| Espironolactona + losartana | Moderada | Hipercalemia |
| Rifampicina + sinvastatina | Moderada | Diminuição da eficácia da sinvastatina |
| AAS + enalapril | Moderada | Diminuição da eficácia do enalapril |
| Amiodarona + clonazepam | Moderada | Toxicidade com o clonazepam (confusão, fala arrastada, enurese) |
| Varfarina + espironolactona | Moderada | Diminuição da eficácia anticoagulante |
| AAS + clopidogrel | Grave | Risco aumentado de sangramento |
| Bromoprida + clonazepam | Grave | Potencialização dos efeitos sedativos |
| Espironolactona + AAS | Grave | Redução da eficácia diurética, hipercalemia ou possível nefrotoxicidade |
| AAS + furosemida | Grave | O uso concomitante de anticoagulante e diurético de alça pode resultar em redução da eficácia diurética e possível nefrotoxicidade |
| Captopril + alopurinol | Grave | Reações de hipersensibilidade (síndrome Stevens-Johnson, erupções cutâneas) |
| Varfarina + AAS | Grave | Risco aumentado de sangramento |
| Clopidogrel + ranitidina | Grave | Redução da eficácia clínica do clopidogrel e aumento do risco de trombose |
Fonte: dados da pesquisa e software Micromedex®
Discussão
A despeito das repercussões clínicas identificadas, as medidas recomendadas para a equipe de saúde seguem um padrão de maneira geral; como observar e registrar as repercussões, monitorar a frequência cardíaca e respiratória, acompanhar, suprimir ou mudar a terapêutica medicamentosa. As estratégias de enfermagem com relação à prática segura na administração medicamentosa devem ser enfatizadas de forma a promover o conceito de segurança do paciente nos serviços de saúde e, em especial, no pós-operatório de cirurgia cardíaca.
Os resultados apontaram uma tendência para internações de população idosa, com idade superior a 60 anos, majoritariamente do sexo masculino. Com relação à faixa etária e ao sexo, um estudo que traça o perfil epidemiológico de pacientes com insuficiência cardíaca em terapia intensiva evidencia uma população idosa masculina em 62,9% da amostra. Afirma que o sexo masculino sofre mais de doenças crônicas que o sexo feminino, pois as mulheres têm se preocupado com medidas preventivas, desenvolvendo menos comorbidades e doenças crônicas 12.
Entre os principais motivos de admissão no pós-operatório de cirurgia cardíaca, a mais expressiva foi a revascularização do miocárdio (40,6%), seguida de angioplastia sem implante de stent (5,8%) e o IAM (5,8%). O principal motivo para a RVM e angioplastia coronariana é a DAC, de etiologia multifatorial, comumente acompanhada de comorbidades, cuja intervenção pode variar de acordo com o acometimento e estágio da doença. Tais indicações terapêuticas configuram-se como medidas mais efetivas para seu tratamento. Vale salientar que o IAM não é um diagnóstico cirúrgico, porém pode ser o motivo que derivou a necessidade do paciente se submeter a um procedimento cirúrgico. O IAM também aparece como quarta comorbidade com maior prevalência, presente em 18 prontuários 13,14.
A segurança do paciente tem fomentado discussões a nível global no sentido de melhorar a prática assistencial com vistas à redução dos riscos de danos desnecessários ao paciente até o mínimo aceitável 15. A segurança no uso de medicamentos integra as metas internacionais para a segurança do paciente, em que estratégias para a mitigação de eventos adversos e erros relacionados são pactuadas e descritas 15,16.
As interações medicamentosas representam um importante problema relacionado a erros de medicação. Tais reações podem influenciar no efeito terapêutico do fármaco e gerar repercussões clínicas indesejadas, então o paciente fica mais susceptível a complicações derivadas da terapia medicamentosa 16.
Neste estudo, observou-se a prevalência da classe dos analgésicos, em destaque a dipirona, característica inerente dos serviços de pós-operatório de cirurgia cardíaca, ocasião em que o controle da dor aguda é oportuno. Estudos retrospectivos a partir de prescrições de unidades de tratamento intensivo apontam a dipirona como o medicamento mais envolvido em interações, com resultados satisfatórios para o controle de dor pós-operatória em 70% das pessoas medicadas, se comparada a paracetamol com codeína, por exemplo 17-19.
Entre as repercussões clínicas do par dipirona + hidrocortisona (n = 5), estão o risco aumentado de úlcera gastrointestinais e o risco de sangramento, considerado de maior severidade 18. Estudo que envolveu grupo de idosos aponta que, das potenciais interações medicamentosas e reações adversas no uso de anti-inflamatórios não esteroides (AINES), 26,9% são associados à prescrição de dipirona 20.
A associação entre dipirona e furosemida (8,3%, n = 4), considerada grave, gera eficácia diurética reduzida e possível nefrotoxicidade. Esse par medicamentoso é considerado a segunda interação mais prevalente, com percentual de 4,5%. A pesquisa evidencia que essa interação acarreta a diminuição do efeito anti-hipertensivo e diurético, o que ratifica o resultado encontrado 21.
Pela possibilidade de náuseas e êmese em pacientes no pós-cirúrgico, ocasionados pelo uso contínuo de antibióticos, sedativos e analgésicos, foi verificada a prescrição profilática constante de antieméticos, como a bromoprida (n = 117, 5,67%). Um estudo identificou que a náusea e o vômito estão entre as principais intercorrências observadas no pós-operatório imediato de cirurgia cardíaca 22.
A IMPT bromoprida e tramadol, classificada como grave, foi o par de maior prevalência. Sua principal repercussão clínica é a potencialização do efeito sedativo no paciente. A depressão respiratória é um exemplo disso, e sua evolução progressiva pode levar à parada cardiorrespiratória (PCR) 23.
A antibioticoprofilaxia no pós-operatório de cirurgia cardíaca visa prevenir a infecção de sítio cirúrgico (ISC). Fatores de risco como tabagismo, internação prolongada anterior à cirurgia, índice de massa corporal elevado e uso de concentrado de hemácias são fatores predisponentes à ISC 24. Nesse sentido, a cefazolina (n = 51, 2,47 %) demonstrou-se predominante na unidade pós-operatória.
Os medicamentos anti-hipertensivos englobam a terceira classe medicamentosa mais prevalente (n = 221, 17,68%). Justifica-se pela característica desses pacientes, os quais são predominantemente idosos, com associação de doenças crônicas não transmissíveis, das quais a principal é a HAS (n = 107) 25.
Estudos evidenciam que, com relação ao grande número de idosos hospitalizados, a presença da polifarmácia é considerada como importante fator preditor para IM e a ocorrência de eventos adversos, causando diminuição da eficácia terapêutica com aumento do risco de instabilidade hemodinâmica. Os grupos medicamentosos mais relacionados a esses eventos são aqueles voltados para os sistemas cardiovascular, digestivo e nervoso 26,27.
Quanto à administração de medicamentos, a via intravenosa obteve maior prevalência (n = 63,8%), e deve ser minuciosamente monitorada devido à rápida biodisponibilidade, o que pode aumentar a velocidade e gravidade das repercussões derivadas das IMS e complicações, como flebite, infiltração tecidual, extravasamento, incompatibilidade e interação medicamentosa 28.
Nas unidades hospitalares, cerca de 70% dos pacientes utilizam o acesso venoso periférico, e 71% dos medicamentos prescritos em cuidados intensivos são realizados pela via intravenosa. Realizar e manter a punção venosa periférica está entre as atividades exercidas pela equipe de enfermagem, em que qualquer descuidado desde o preparo, o manuseio da prescrição medicamentosa até a administração de medicamentos pode implicar a segurança do paciente 29.
No tocante ao aprazamento de horários, os registros apontaram o horário das 6 horas como o de maior concentração de medicamentos (n = 446), o que aumenta a probabilidade de IM nesse período 28 e é reflexo da necessidade da melhor utilização de horários ímpares no aprazamento. O enfermeiro é destaque em muitas fases da terapêutica medicamentosa, inclusive no aprazamento dos horários de administração, sendo responsável por executar essa fase do processo. A relação entre o aprazamento de horários e a interação medicamentosa fica confirmada no estudo que identificou interações graves geradas a partir do aprazamento em 50 % das prescrições 30.
O aprazamento individualizado é essencial para a segurança do paciente, não seguir uma rotina de aprazamentos preestabelecidos pelo setor ou até mesmo pela instituição colabora para que uma interação não aconteça efetivamente. O que confirma a necessidade de melhor distribuição dos horários de administração medicamentosa, com vistas a minimizar a ocorrência de interações, uma vez que o risco de ocorrer esse evento é proporcional ao número de medicamentos administrados simultaneamente.
Dentre as interações de destaque, o par intravenoso furosemida + hidrocortisona, IM moderada, apresenta risco para hipocalemia. Esse tipo de interação pode propiciar importantes arritmias cardíacas e PCR 31. Dessa forma, a mensuração diária do nível sérico de potássio deve ser realizada aos pacientes que possuem esse par medicamentoso prescrito, principalmente àqueles submetidos à CEC pela depleção eletrolítica durante o desfio da circulação.
O par clopidogrel + AAS representou 43,8% das interações por via oral, considerada IM grave, pois ambos os medicamentos são antiagregantes plaquetários utilizados na prevenção de trombose em pacientes de risco. Embora seja uma interação desejada, essa concomitância deve ser monitorada com atenção e o risco aumentado de sangramento nesses pacientes deve ser considerado 32.
Outro par evidenciado na amostra foi midazolam + fentanil, demonstrado como principal responsável, com 29,4 % das interações registradas em pesquisa recente 33. Não obstante, essa associação poderá ser benéfica ao paciente e proporcionar maior conforto e sincronia com o ventilador mecânico para os pacientes com síndrome respiratória aguda grave.
Estudos 34,35 afirmam que, quanto maior os fatores de risco, maior será a ocorrência de IM. A polifarmácia, idade superior a 60 anos, junção de comorbidades (HAS, diabetes mellitus, agravos cardíacos) são variáveis associadas com a IM.
Este estudo apresenta como limitações a coleta retrospectiva dos dados, que pode acarretar perda por ilegibilidade e insuficiência de dados advindos de prontuários físicos. Outra limitação foi a carência de estudos mais atuais sobre os cuidados específicos para o manejo de interações medicamentosas no pós-operatório de cirurgia cardíaca. Dessa forma, são necessárias novas investigações no intuito de se conhecer melhor a magnitude dessas interações e sua relação com o impacto clínico nos pacientes desse cenário, em especial na cirurgia cardíaca.
Conclusões
O presente estudo revelou alta prevalência de IMPTS graves e moderadas, pela via de administração intravenosa, no pós-operatório de cirurgia cardíaca. As repercussões clínicas, em sua grande maioria, apresentam efeitos de moderados a graves, o que aponta a necessidade de adoção de algumas estratégias para a minimização das interações medicamentosas a saber: aprazamento dos horários de administração medicamentosa de maneira individualizada, vigilância hemodinâmica contínua, melhora na comunicação entre os profissionais de saúde e educação continuada em serviço.
A verificação e análise preliminar das prescrições medicamentosas possibilitou a caracterização da terapêutica farmacológica, bem como o reconhecimento e adoção de estratégicas para a prevenção de erros de medicação na assistência à saúde.















