Introducción
Por definición, el embarazo heterotópico deriva de las raíces latinas heteros, que hace referencia a “otro” o “diferente”, y topos, que denota “lugar”. Es una gestación múltiple, en la cual un embrión se implanta dentro de la cavidad uterina, y otro en cualquier otra parte como un EE. Puede presentarse como la implantación embrionaria en dos o más sitios simultáneamente 1,2.
Históricamente es una condición médica rara, con una incidencia reportada de uno en cada 30 000 embarazos (1/10 000 a 1/50 000) en su presentación espontánea (3,4); sin embargo, con el uso mucho más frecuente de TRA se sabe que dicha presentación se ha incrementado hasta uno en cada cien embarazos desde la década de los setenta con la fertilización in vitro (FIV) y la transferencia de embriones 5. Con una incidencia de hasta 1-11 % en este contexto 2, determinada por la transferencia de varios embriones, de manera que se incrementa el potencial de múltiples implantaciones 6. Si bien en la mayoría de los casos el EH se presenta con la presencia de dos o más sacos gestacionales en embarazos euploides, se encuentran muy pocos reportes en los que el embarazo extrauterino es una mola hidatiforme, estimando en este escenario una incidencia de 1,5 por cada 1 000 000 5.
Entre los factores de riesgo identificados para el desarrollo del EH están el antecedente de cirugía tubárica, el embarazo ectópico previo, la exposición in útero a dietilestilbestrol, la infección genital, la infertilidad, el tabaquismo activo, la terapia de estimulación ovárica y las usuarias de dispositivo intrauterino y TRA 1,7-9.
El EH representa un diagnóstico médico inusual, especialmente en los casos de presentación espontánea. Puede llegar a ser una situación amenazante para la vida y la evolución del embarazo intrauterino. Su diagnóstico temprano mediante ultrasonografía transvaginal (UTV) permitirá al médico tratante definir la vía de manejo que precise menor morbilidad y mortalidad, y que resulte en un pronóstico favorable tanto para la gestación como para la vida reproductiva de la paciente.
Caso clínico
Previo informe del caso (junto con el consentimiento informado de la paciente para el uso de información de la historia clínica) al comité de investigaciones de la Subred Integrada de Servicios de Salud Norte E. S. E., para su revisión y aprobación. No se declaran por parte de los autores conflictos de interés.
Paciente de veintinueve años, G2POE1, quien ingresa al servicio de urgencias de ginecología y obstetricia en una institución pública de tercer nivel en Bogotá, por un cuadro de inicio agudo de dolor en hemiabdomen derecho, intensidad 10/10 (escala visual análoga), con última menstruación hace diez semanas, mareo y malestar general. Tenía como antecedente quirúrgico: colecistectomía, y salpinguectomía izquierda (hace diez meses) por EE tubárico roto. Planificación con preservativo.
Al examen físico de ingreso como hallazgos relevantes se encontraron signos vitales con hipotensión (92/47 mm Hg), taquicardia (103 latidos por minuto[lpm]), dolor a la palpación superficial y profunda a nivel de la fosa iliaca derecha y hacia la región pélvica ipsilateral, con signos francos de irritación peritoneal; durante la exploración genital se evidencia un cérvix largo posterior y cerrado, sin sangrado, útero en anteroversoflexión discretamente aumentado de tamaño, de consistencia normal, con intenso dolor a la palpación de anexo derecho y fondo de saco posterior.
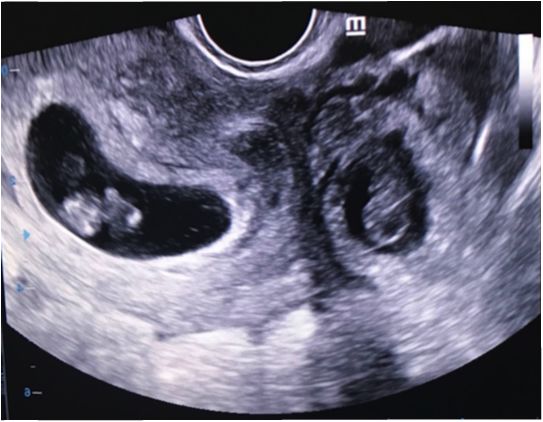
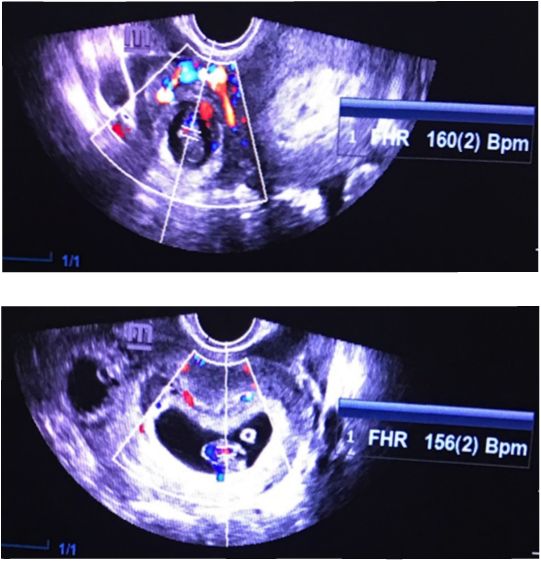
Se realiza ultrasonografía por vía transvaginal en la que se encuentra un útero con dimensiones de 92 x 52,5 x 62 mm, con saco gestacional intrauterino de 41 x 23 x 35 mm, embrión en su interior con CRL de 16,5 mm para 8,1 semanas, vesícula vitelina adyacente de 5 mm, embriocardia de 156 lpm, y hematoma retrocorial de 16 x 6 mm. A nivel del anexo derecho se visualiza embrión con CRL de 15 mm para 7,6 semanas, con embriocardia de 160 lpm (figuras 1 y 2). Además, abundante cantidad de líquido libre con imágenes sugestivas de coágulos en el fondo de saco posterior. Se considera que se trata de un EH espontáneo, con ruptura de gestación ectópica tubárica derecha; se realiza reserva sanguínea y, previo consentimiento informado, se indica laparotomía exploratoria bajo anestesia general.
Fuente: elaboración propia.
Figura 1 Ultrasonido transvaginal, corte sagital, en el que se visualiza embarazo heterotópico, con saco gestacional intrauterino (izquierda) con hematoma retrocorial, y ectópico anexial derecho (derecha). Ambos con presencia de embrión en su interior.
Fuente: elaboración propia.
Figura 2 Embarazo heterotópico, en la parte superior saco gestacional anexial derecho con embrión en su interior, abundante flujo sanguíneo al Doppler color, con embriocardia de 160 Ipm. Imagen inferior muestra saco gestacional intrauterino con embriocardia positiva en 156 lpm.
Entre los hallazgos quirúrgicos de identifica EE tubárico derecho de 5 x 3 cm, roto, y hemoperitoneo de 500 cc. Se procede a realizar salpinguectomía derecha, drenaje de hemoperitoneo y lavado de la cavidad; se identifica el apéndice cecal sano, sin complicaciones. Seguimiento en posoperatorio inmediato y dos semanas después con viabilidad de gestación intrauterina. Se indica egreso con seguimiento prenatal y se formula progesterona micronizada vaginal (200 mg al día). El reporte de patología posterior describe: trompa uterina con dilatación central de 3,5 cm, en su interior, líquido amniótico y embrión de 2 x 1 cm; para el diagnóstico definitivo de embarazo ectópico tubárico. Continuó control prenatal extrainstitucional sin complicaciones.
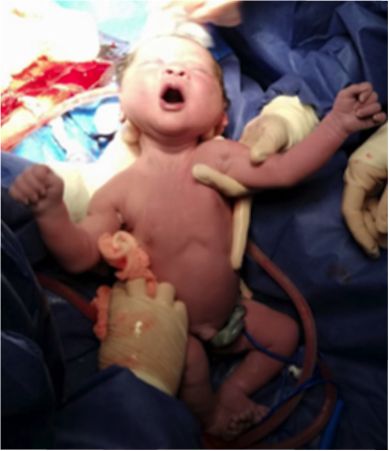
Ingresa por cuadro de actividad uterina a las 38,6 semanas, durante la fase activa del trabajo de parto presenta estado fetal insatisfactorio dado por la presencia de desaceleraciones tardías recurrentes en la monitoria fetal, y se decide realizar cesárea de urgencia, obteniendo recién nacido vivo de sexo femenino, con peso de 2830 gramos, talla de 48 cm, test de Apgar 7/8/9 y de Ballard para cuarenta semanas. Se encuentra ovario derecho e izquierdo de aspecto normal, con adherencias a útero, trompas uterinas bilaterales ausentes (véase las figuras 3 y 4). Procedimiento sin complicaciones. Dos días después se da egreso a la paciente y recién nacido, sin complicaciones durante su puerperio.

Fuente: elaboración propia.
Figura 3 Útero posterior a la cesárea, se evidencian trompas de falopio ausentes, ovarios de aspecto usual con adherencias al cuerpo uterino.
Discusión
El embarazo heterotópico es una patología obstétrica con una incidencia baja en su forma espontánea, como es el caso en esta paciente. En la última década ha tenido una presentación más frecuente con el uso amplio de TRA. Su diagnóstico puede representar un reto para el clínico, y este debe estar orientado en la identificación de factores de riesgo que predispongan a un EE. Hasta un 50 % de las pacientes no tiene factores de riesgo identificables 9,10.
En el grupo de pacientes cuya gestación es producto de técnicas de reproducción asistida, con una frecuencia de presentación de EH de hasta 11 %, es esencial la búsqueda activa de implantación extrauterina mediante una ecografía temprana sobre la semana 6 de gestación 2. Además, en el caso de embarazos espontáneos, lo expuesto por Talbot et al., “siempre pensar en ectópico”, debe tenerse en mente, a pesar de evidenciar un saco gestacional intrauterino 1. Se debe enfatizar, entonces, en la valoración de los anexos como un deber ser rutinario en la evaluación de un embarazo temprano.
El análisis de los factores etiológicos que predisponen al desarrollo de un EH, particularmente en su presentación espontánea, incluye los mismos que se contemplan para el EE. Los principales factores de riesgo se resumen en la Tabla 1 1,7-10. La edad representa un factor importante, pues se ha evidenciado mayor incidencia tanto espontánea como asociada a TRA sobre los 35 años 10,11.
Tabla 1 Factores de riesgo para embarazo heterotópico
| Antecedentes de cirugía tubárica (incluye antecedente de esterilización) |
|---|
| Embarazo ectópico previo |
| Edad mayor de 35 años |
| Exposición in útero a dietilestilbestrol |
| Infección genital previa |
| Infertilidad |
| Tabaquismo activo |
| Terapia de estimulación ovárica |
| Dispositivo intrauterino |
| Tecnologías de reproducción asistida (fertilización in vitro, hiperestimulación ovárica y número de embriones transferidos) |
En este caso clínico se trata de una paciente en la segunda década de la vida, con un cuadro de inicio agudo y en cuya historia clínica se encuentra el antecedente reciente de haber presentado un EE tubárico roto que requirió tratamiento quirúrgico. Entre los factores de riesgo, el antecedente de embarazo con localización extrauterina ha mostrado ser uno de los más fuertes. Lo anterior lo evidencian Jabob et al. en un estudio retrospectivo multicéntrico en Alemania, con más de 3000 pacientes con EE, en el que dicha característica fue la que se encontró con mayor frecuencia en esta cohorte con un or de 8,1 (IC 95 % 4,87-13,69; p < 0,01) 12.
Las manifestaciones clínicas en el EH pueden seguir un curso asintomático, o, con mayor frecuencia -en particular si es espontáneo (dado su diagnóstico tardío), como es el caso clínico presentado-, debutar como un cuadro agudo que requiere intervención inmediata, con dolor pélvico y abdominal bajo, asociado a signos de choque 13. En una revisión sistemática realizada entre el 2005 y el 2010, con 82 casos de EH, estos síntomas descritos fueron los más frecuentes, principalmente dolor abdominal (44 %), seguido por la presentación con signos y síntomas de inestabilidad hemo- dinámica (33 %), con una edad gestacional media al diagnóstico de siete semanas 1.
El EH puede tener un amplio espectro de manifestaciones clínicas que pueden variar desde el curso asintomático en etapas tempranas, hasta presentarse como una situación que resulte amenazante para la vida. Los síntomas más frecuentes incluyen dolor abdominal, sensación de masa anexial, irritación peritoneal y un útero aumentado de tamaño. Puede tener un curso fatal con hemorragia intrabdominal (que se ha reportado hasta en el 33 % de los casos), ruptura uterina, parto pretérmino o aborto. En contraste con el embarazo ectópico, el sangrado vaginal no es un síntoma común 1,13.
Se reporta que el 70 % de casos de EH se diagnostican entre la semana 5 y 8 de gestación, el 20 % entre las semanas 9 y 10, y el 10 % luego de las once semanas 14,15. Son entonces esas primeras diez semanas de gestación, y especialmente las primeras ocho, escenario en el que al menos un estudio de ultrasonido ya se ha realizado (para determinar localización, viabilidad y corionicidad en múltiples), el periodo clave en el que este diagnóstico no debería ser pasado por alto. Se debe solicitar los estudios paraclínicos con el fin de descartar otras patologías; la subunidad beta de la gonadotropina coriónica humana (ß-hCG) es de utilidad para confirmar el estado de embarazo y predecir si este es visible o no mediante UTV, sin embargo, no presenta utilidad diagnóstica ni pronostica en el contexto del EH, teniendo en cuenta la presencia de un embarazo intrauterino que progresa de forma normal 3,16,17.
La UTV es la herramienta de elección para el diagnóstico del EH. Con una sensibilidad, especificidad, un valor predictivo positivo y un valor predictivo negativo reportados de 92 %, 100 %, 100 % y 99 %, respectivamente, en pacientes con antecedente conocido de fertilización in vitro, consideradas de alto riesgo, y en quienes la evaluación se realiza desde etapas tempranas del embarazo (cuatro a seis semanas) 15. En el contexto de un embarazo intrauterino en una paciente asintomática dichos valores disminuyen, con sensibilidad y especificidad de hasta el 71 % y el 41 %, respectivamente. Los criterios diagnósticos por ultrasonido para el EH se resumen en la Tabla 2 15,18,19. En este caso clínico particular, el diagnóstico temprano mediante el uso de ultrasonido en el punto de atención (point-of-care ultrasound), tal como se ha descrito en un reciente reporte del Departamento de Medicina de Emergencias en la Escuela de Medicina de la Universidad de Washington, permite en el servicio de urgencias un manejo y dictamen oportuno, en una paciente inestable, favoreciendo el pronóstico vital tanto de la paciente como del embarazo intrauterino en curso 20.
Tabla 2 Criterios diagnósticos de embarazo heterotópico por ultrasonido transvaginal
| Localización del embarazo | Criterio diagnóstico en ultrasonido transvaginal |
|---|---|
| Embarazo intrauterino | Saco gestacional intrauterino con vesícula vitelina o polo embrionario, con o sin actividad cardiaca. |
| Saco vacío | Saco gestacional intrauterino vacío con diámetro medio ≥ 20 mm. |
| Embarazo ectópico | |
| Embarazo heterotópico con embarazo ectópico tubárico | Saco gestacional intrauterino con: 1) masa anexial no homogénea; 2) saco gestacional extrauterino vacío; o 3) vesícula vitelina o polo embrionario, con o sin actividad cardiaca en un saco extrauterino. |
| Embarazo heterotópico sin embarazo ectópico tubárico | Saco gestacional intrauterino con: |
| • Embarazo ectópico intersticial | Productos de la concepción fuera de la cavidad endometrial y rodeados por un borde continuo de miometrio dentro del área intersticial. |
| • Embarazo ectópico cervical | Saco gestacional por debajo del orificio cervical interno, "signo deslizante" ausente, y flujo sanguíneo alrededor del saco gestacional con Doppler color. |
| • Embarazo intramural | Embarazo separado de la cavidad uterina, y la trompa o ligamento redondo, y completamente rodeado por musculatura uterina. |
| • Embarazo cornual | Implantación del blastocisto en el cuerno de un útero bicornual o septado. Saco gestacional rodeado por un borde delgado de miometrio (< 5 mm). El saco está en una posición excéntrica y > 1 cm de la pared lateral de la cavidad endometrial. |
Fuente: modificado de 15.
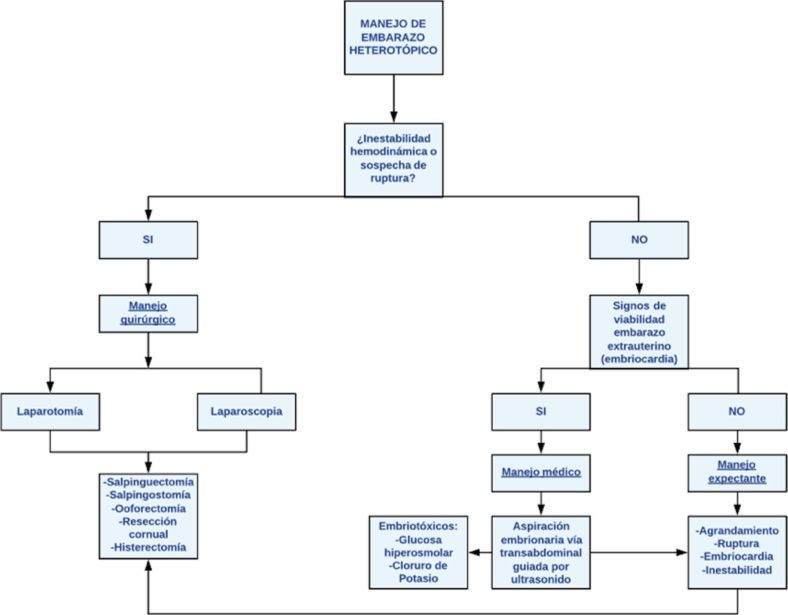
El manejo del EH es controversial, debido a que los reportes de tratamiento, en su mayoría, representan casos aislados, y son escasos los que evalúan el pronóstico en una gran cohorte de pacientes. Uno de los principales objetivos del tratamiento, soportado por un diagnóstico temprano, contempla la preservación del embarazo intrauterino, con tasas de supervivencia que han incrementado desde el 35 % al 54 % en 1970, a cerca del 70 % en la actualidad; lo anterior guarda gran importancia si se tiene en cuenta que el EH se presenta con mayor frecuencia en gestaciones producto de técnicas de reproducción asistida, en las que existe un fuerte deseo de preservar el embarazo viable. Entre las opciones de tratamiento están el manejo expectante, quirúrgico la y aspiración embrionaria guiada por ultrasonido, con o sin medicamentos directamente sobre el embrión. Véase el anexo 1 3,21.
El enfoque está orientado a la estabilización de la paciente y a la preservación del embarazo intrauterino; lo anterior, determinado por la presentación clínica en el momento del diagnóstico y las herramientas disponibles. Entre los posibles tratamientos se encuentran los que incluyen abordajes quirúrgicos (laparoscopia, laparotomía, histeroscopia), tratamiento médico mediante la administración de fetotóxicos, o el manejo expectante 3,8,22. En nuestro caso, la condición de la paciente que presentaba signos de inestabilidad hemodinámica con abdomen agudo llevó a la decisión de practicar laparotomía, con resultados intra y posoperatorios favorables. Este desenlance es concordante con una reciente publicación en un hospital de China, en el que, de un total de 81 pacientes con EH con gestación intrauterina viable, las tasas de aborto en las 36 pacientes tratadas con laparoscopia fueron significativamente mayores (22,22 %) con las de las dieciséis pacientes tratadas mediante laparotomía (0 %), p < 0,038. Estos abordajes se determinaron en pacientes inestables hemodinámicamente, con sospecha de ruptura, o actividad cardiaca en el EH 23.
Si el tratamiento quirúrgico es el abordaje de elección, son pocas las publicaciones respecto al método anestésico para el manejo del EH. La mayoría de medicamentos anestésicos cruzan la placenta, sin embargo, al comparar la anestesia general con la regional, el reporte de resultados adversos en cada grupo (pérdida del embarazo intrauterino, mortalidad materna) no muestra diferencias significativas. Por tanto, ninguno de los métodos anestésicos ha evidenciado superioridad al comparar los resultados 24. En este caso clínico, el abordaje mediante anestesia general tuvo un resultado materno y perinatal favorable.
El pronóstico en el EH está influenciado por el manejo temprano, con abortos reportados entre el 50 % y el 66 % de los casos. Lo anterior, determinado por la edad gestacional en el momento del diagnóstico 12. Es así que tasas menores de pérdida del embarazo han sido reportadas en pacientes sometidas a FIV, en las que la búsqueda activa mediante ultrasonido hace que el diagnóstico oportuno sea más probable; esto bien se evidencia en un análisis clínico retrospectivo publicado por Guan et al., en el cual se incluyen 35 455 pacientes en estado de embarazo producto de FIV con transferencia de embriones, con 56 pacientes con EH, en los que la edad gestacional promedio en el momento del diagnóstico fue de 50,6 ± 8,2 días, con tasas de aborto reportadas en el 17,86 % de los casos 25.
El EH representa un diagnóstico raro en su presentación espontánea, es el segundo caso reportado en nuestra institución de similares características y manejo, con resultados favorables para el embarazo 17. Particularmente, son pocos los casos encontrados en la literatura Colombiana, la mayoría en publicaciones hace más de quince años 26,27. Esto muestra la importancia de este reporte e impulsa a la actualización en el manejo que permite mejorar el pronóstico materno y perinatal en el caso de esta inusual patología obstétrica. De esta manera, se expone la relevancia de la integralidad al evaluar una gestación temprana mediante UTV, cualquiera que sea el método de concepción, basándose en los factores de riesgo particulares y en una exploración completa de la localización del embarazo. Esto permite favorecer el pronóstico, al ser este mejor y con menores tasas de pérdida de la gestación cuando se realiza un diagnóstico temprano en una paciente asintomática. Los objetivos principales del manejo deben ser la preservación del embarazo intrauterino y la estabilización de la paciente.
Conclusión
En este caso en particular, el pronóstico materno y perinatal se vio favorecido por el pronto diagnóstico mediante ultrasonido transvaginal, de la mano de un tratamiento quirúrgico oportuno. Así, esta es la primera línea de manejo, de acuerdo con la literatura reciente, en el contexto de la presentación aguda, si se tiene presente que ante un diagnóstico temprano, en una paciente estable, el tratamiento médico expectante o la aspiración por ultrasonido son opciones razonables. Es necesario el reporte de cohortes más grandes de pacientes en nuestro medio, con el fin de determinar los mejores abordajes de manejo. Igualmente, no se encuentran en la literatura estudios a largo plazo en los que se analicen cuáles son los efectos en los recién nacidos, sobre todo en los expuestos al manejo quirúrgico, procedimientos anestésicos y choque hipovolémico para tratar el componente ectópico de la gestación.