Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Hacia la Promoción de la Salud
Print version ISSN 0121-7577
Hacia promoc. Salud vol.21 no.1 Manizales Jan./June 2016
https://doi.org/10.17151/hpsal.2016.21.1.2
DOI: 10.17151/hpsal.2016.21.1.2
EXTREME MATERNAL MORBIDITY BEHAVIOR IN THE DEPARTMENT OF META, COLOMBIA, 2014
COMPORTAMENTO DA MORTALIDADE MATERNA EXTREMA NO DEPARTAMENTO DE META, COLÔMBIA, 2014
César García Balaguera**
* Médica, Doctora en Salud Pública. Universidad Cooperativa de Colombia. Villavicencio, Colombia. Autor para correspondencia. Correo electrónico: janeth.carrillof@campusucc.edu.co. orcid.org/0000-0002-9957-6995
** Médico, Doctor en Salud Pública. Universidad Cooperativa de Colombia. Villavicencio, Colombia. Correo electrónico: cesar.garcia@campusucc.edu.co. orcid.org/0000-0002-0750-5541
Citar este artículo así:
Carrillo Franco J, García Balaguera C. Comportamiento de la morbilidad materna extrema en el departamento del Meta, Colombia, 2014. Hacia promoc. salud. 2016; 21(1): 15-25. DOI: 10.17151/hpsal.2016.21.1.2
Objetivo: Describir el comportamiento de la morbilidad materna extrema durante el año 2014, en el departamento del Meta, Colombia. Materiales y Métodos: Se realizó un estudio descriptivo retrospectivo, con abordaje cuantitativo con los reportes de morbilidad extrema del departamento durante el año 2014. Resultados: Se reportaron 353 casos de morbilidad materna extrema durante 2014, frente a 194 del 2013, con una edad promedio de 25.2 años. El 99.43% de las pacientes se hospitalizaron, de las cuales el 38.24% se remitieron inicialmente a mayor nivel de complejidad. Se analizaron los criterios de inclusión, por enfermedad específica, encontrando como primera causa la eclampsia (22.38%), seguida de choque hipovolémico. El 71.67% de las gestantes presentó entre uno y dos criterios de inclusión para Morbilidad Materna Extrema y el 28% restante tres y más. De las pacientes notificadas, el 13.59% tuvo una cirugía adicional (la más frecuente fue la histerectomía), seguida de laparotomía exploratoria. Por causas agrupadas se encuentran en primer lugar los trastornos hipertensivos (55.24% de los casos), seguidos de las complicaciones hemorrágicas (21.25% de los casos). Conclusiones: La morbilidad materna extrema en el Meta es una causa importante de morbilidad en las mujeres en edad fértil. Se requiere seguir fortaleciendo su identificación para realizar manejos oportunos, así como fortalecer las estrategias y programas en salud pública existentes para que haya mayor adherencia al control prenatal. Los trastornos hipertensivos y los hemorrágicos fueron las primeras complicaciones que se presentaron en el departamento, similares al país y al mundo.
Morbilidad, bienestar materno, mortalidad materna, embarazo. (Fuente: DeCS, BIREME).
Objective: To describe the behavior of extreme maternal morbidity in 2014 in the department of Meta, Colombia. Materials and Methods: A retrospective descriptive study with a quantitative approach with extreme morbidity reports of the department of Meta during 2014 was carried out. Results: A total of 353 cases of extreme maternal morbidity were reported during 2014 compared to 194 cases reported in 2013, with an average age of 25.2 years. A 99.43% of patients were hospitalized of which 38.24% were initially sent to higher level of complexity. The inclusion criteria were analyzed by specific disease being eclampsia the leading cause (22.38%), followed by hypovolemic shock. A 71.67% of pregnant women presented between one and two inclusion criteria for extreme maternal morbidity and the remaining 28% presented three or more inclusion criteria. Of the reported patients, a 13.59% had additional surgery (the most frequent was hysterectomy) followed by exploratory laparotomy. Grouped causes are primarily hypertensive disorders (55.24% of the cases), followed by bleeding complications (21.25% of the cases). Conclusions: Extreme maternal morbidity in Meta is a major cause of morbidity in women of childbearing age. It is necessary to continue strengthening its identification for timely handling, as well as strengthening the already existing strategies and programs in public health so that there is greater adherence to prenatal care. Hypertensive and hemorrhagic disorders were the first complications presented at the department, as it happens in the country and the world.
Morbidity, maternal welfare, maternal mortality, pregnancy. (Source: MeSH).
Objetivo: Descrever o comportamento da mortalidade materna extrema durante o ano 2014, no departamento de Meta, Colômbia. Materiais e Métodos: Realizou se um estudo descritivo retrospectivo, com abordagem quantitativa com os reportes de mortalidade extrema do departamento durante o ano 2014. Resultados: Reportam se 353 casos de mortalidade materna extrema durante 2014, frente a 194 de 2013, com uma idade a meia de 25.2 anos. O 99.43% das pacientes se hospitalizaram, das quais o 38.24% se remitiram inicialmente a maior nível de complexidade. Analisaram se os critérios de inclusão, por seguida de choque hipovolêmico doença específica, achando como primeira causa a eclampsia (22.38%), seguida de choque hipovolêmico. O 71.67% das mulheres gestantes apresentou entre um e dois critérios de inclusão para Mortalidade Materna Extrema e o 28% restante três e mais. Das pacientes notificadas, o 13.59% teve uma cirurgia adicional (a mais freqüente foi a histerectomia), seguida de laparotomia exploratória. Por causas agrupadas se encontram em primeiro lugar os transtornos hipertensivos (55.24% dos casos), seguidos das complicações hemorrágicas (21.25% dos casos). Conclusões: A mortalidade materna em Meta é uma causa importante de mortalidade nas mulheres em idade fértil. Requer-se seguir fortalecendo sua identificação para gestões oportunas, assim como fortalecer as estratégias e programas em saúde publica existentes para que haja maior aderência ao controle pré-natal. Os transtornos hipertensivos e os hemorrágicos foram às primeiras complicações que se apresentaram no departamento, similares ao país e ao mundo.
Mortalidade, bem-estar materno, mortalidade materna, gravidez. (Fonte: DeCS, BIREME).
La mortalidad materna es una de las principales causas de mortalidad en mujeres en edad fértil en el mundo. Según la Organización Mundial de la Salud (OMS), en "2013 murieron 289.000 mujeres durante el embarazo y el parto o después de ellos y cada día mueren unas 800 mujeres por causas prevenibles relacionadas con el embarazo y el parto, de las cuales un 99% corresponde a los países en desarrollo, siendo mayor en las zonas rurales y en las comunidades más pobres y entre las adolescentes" (1). En Colombia, durante el año 2011 la tasa de mortalidad materna fue de 68.8 por 100.000 nacidos vivos, lo que representa 485 muertes maternas en el país (2).
Al ser uno de los objetivos del milenio la reducción de la mortalidad materna en un 75% entre 1990 y 2015, se implementó la vigilancia epidemiológica de la Morbilidad Materna Extrema (MME) como una de las estrategias regionales de la Organización Panamericana de la Salud (OPS) para mejorar la salud materna y lograr reducir la tasa de mortalidad materna en tres cuartas partes en el 2015 (3), partiendo de la premisa que la mortalidad materna es potencialmente prevenible. A partir de la unificación de criterios para considerar las condiciones que amenazan la vida de una gestante, la OMS estableció criterios clínicos, de laboratorio y de manejo que pueden ser usados en cualquier entorno (4).
El programa de MME está basado en la vigilancia de aquellas complicaciones causantes del 80% de las muertes maternas, como las hemorragias graves (en su mayoría tras el parto), las infecciones (generalmente tras el parto), la hipertensión gestacional (preeclampsia y eclampsia) y los abortos peligrosos (1). Varios estudios indican que la morbilidad materna extrema en nuestro medio está principalmente relacionada con los trastornos hipertensivos (eclampsia) (5). La MME se especifica por sus criterios de inclusión, que están clasificados en tres categorías: por causa básica (trastornos hipertensivos del embarazo, shock hipovolémico, sepsis), por falla orgánica (vascular, cerebral, renal, hepática, respiratoria, cerebral) o por manejo (ingreso a UCI, cirugía, hospitalización, transfusión sanguínea, entre otros). El número de criterios de inclusión refleja la severidad y el compromiso en la salud materna y la presencia de mayor número de criterios de inclusión en los casos de morbilidad materna extrema, supone la posibilidad de mayores complicaciones en la salud de la gestante y mayor complejidad en el manejo clínico de los mismos. Se considera que reunir tres criterios refleja un trastorno severo (6).
Desde el punto de vista de los determinantes sociales, se evidencia que las gestantes expuestas a MME y en mayor riesgo de morir son aquellas provenientes de estratos socio económicos y niveles educativos bajos (7). Adicionalmente, y según se refleja en el análisis de mortalidad según la metodología de las demoras (8), el acceso y la calidad de los servicios de salud son condicionantes de MME (9). Estos elementos hacen parte de la determinación estructural social y de la intermedia, donde los servicios de salud son una expresión de las mismas (10, 11).
En Colombia se implementó el sistema de vigilancia de MME en el año 2012. La notificación de MME fue concebida "como un complemento a la vigilancia de la Mortalidad Materna que se llevaba a cabo en el país, de tal forma que se puede documentar y auditar este evento severo que es de mayor frecuencia que la mortalidad, identificada mediante criterios clínicos en hospitales de mediana y alta complejidad y evaluando las posibles fallas en el proceso de la atención de la gestante, impactando así la Mortalidad Materna" (12).
Sin embargo, dos años después de su implementación se evidencian debilidades en su reporte que redundan en el impacto y efectividad que este sistema pueda tener, así como en los alcances respecto a planes y programas que puedan establecerse para mejorar la calidad de la atención de la gestante complicada (12). En la evaluación realizada sobre el sistema de vigilancia en MME, el Meta presenta falencias en su implementación y en sus resultados, a pesar que debería ser un programa de primer orden dado que en la última década el departamento registró mortalidad materna todos los años, con un comportamiento epidemiológico variable, que en el periodo 2002 – 2012 presentó una tendencia al aumento, superando la razón nacional en los años 2006 y 2011 con razones de 87,2 y 73,3 x 100.000 nacidos vivos, respectivamente. La razón de mortalidad materna para 2013 fue de 52,83 por 100.000 nacidos vivos y para 2014 fue de 51,95 x 100.000. En el período comprendido entre 2008 y 2014, se presentaron 59 muertes maternas certificadas por el registro de defunción e historia clínica; más de la mitad de las muertes maternas correspondió a mujeres entre 15 a 29 años y la principal causa de muerte fue la hemorragia, seguida de la eclampsia y la sepsis de origen no obstétrico, situación similar a la del país. Sin embargo, en el 2014 la eclampsia tomó el primer lugar como causa de muerte y desplazó a la hemorragia. Las principales causas de muerte materna directa temprana para 2013 y 2014 en el Meta fueron los trastornos hipertensivos del embarazo y en segundo lugar la hemorragia y la sepsis; en las muertes indirectas tienen un alto peso las enfermedades preexistentes que se agravan con la gestación (13).
En el país existen pocas publicaciones sobre MME, lo que comparte con América Latina según Toste et al (14) y es casi inexistente para la región de la Orinoquía y específicamente para el Meta. De los artículos encontrados, varios de ellos dan cuenta de la situación regional de la MME. González y colaboradores (15), refieren que la MME en un hospital de Medellín se asocia con características del acceso y la utilización de los servicios obstétricos de las gestantes participantes, registrando como principales complicaciones preeclampia grave, hemorragia, infección y efectos tromboembólicos, en orden de frecuencia. Morales – Osorno y colaboradores (16) analizaron un periodo de cuatro años en la clínica Rafael Uribe de Cali, encontrando que en 32 casos de morbilidad severa, las principales patologías fueron preeclampsia severa, hemorragia severa y síndrome HELLP, entre las más frecuentes. En la costa norte, Guerra y colaboradores (17) refieren que de 36 casos presentados la disfunción con mayor frecuencia encontrada y que ameritó ingreso a la unidad de cuidados intensivos (UCI) fue la disfunción vascular.
Por ser la salud materna un objetivo de primer orden nacional y mundial, el presente artículo analiza el comportamiento de la MME en el Meta, durante el 2014, como contribución al entendimiento de sus causas en una región con cifras de mortalidad materna por encima de las nacionales.
Se diseñó un estudio descriptivo retrospectivo, con abordaje cuantitativo. Los casos se tomaron de los reportados como morbilidad materna extrema que cumplían los criterios de inclusión según el protocolo del Instituto Nacional de Salud (INS), mediante el sistema de vigilancia epidemiológica nacional (SIVIGILA), durante al año 2014 para el departamento del Meta.
Se revisaron las fichas de notificación por MME en el Meta, se analizaron variables socio demográficas; características maternas (historia gineco-obstétrica); criterios de inclusión –enfermedad específica, falla orgánica, manejo específico-, datos relacionados con el manejo como la estancia hospitalaria, estancia en unidad de cuidado intensivo, tratamiento transfusional, tratamiento quirúrgico, causas de morbilidad tanto individuales como agrupadas.
Criterios de inclusión: caso notificado y confirmado mediante el SIVIGILA.
Criterios de exclusión: casos no confirmados o excluidos por falta de datos clínicos o que no cumplían criterios para MME.La información se tabuló en una base de datos Excel; el análisis se hizo mediante el programa STATA, se realizó análisis univariado y bivariado, para conocer la magnitud y relación entre las variables, se usó la prueba de Chi cuadrado para establecer la significancia de la asociación del OR.
El presente estudio fue realizado en cumplimiento de los principios éticos contenidos en la Declaración de Helsinki y dentro de lo contenido en la Resolución 8430 de 1993 del Ministerio de la Protección Social Colombia.
Se reportaron 353 casos de MME durante 2014, frente a 194 del 2013, con una edad promedio de 25,2 años, Rango 13-43 años, (DS 7,1) IC 95% (11-39,14), mediana de 24 años. Ver tabla 1. La mortalidad materna fue de 9 casos (2,54%), siendo mayor en el grupo etario de 20 a 34 años.
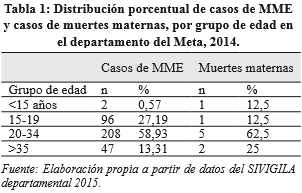
El 83% de las gestantes procedía de la cabecera municipal, 11, 33% de zona rural y 5,67% de centro poblado. En cuanto a aseguramiento al sistema general de seguridad social en salud, 58% pertenecían al régimen subsidiado (atención para población vulnerable de bajos recursos) y 39, 94% al contributivo (atención para población con trabajo formal que aporta al sistema de salud), 2,06% al régimen especial. El 43,88% de las mujeres notificadas había cursado la secundaria como máximo nivel educativo.
El 99,43% de las pacientes se hospitalizaron, de las cuales el 38,24% se remitieron inicialmente a mayor nivel de complejidad. El tiempo entre la orden de remisión y la ubicación en nivel superior de atención fue en promedio de 4,8 horas Rango de 0,15-48 h. (IC 0.0-15,4); el 51,92% se remitió en tres o menos horas.
Respecto a la paridad, el 47,59% fueron primigestantes, 22,66% con dos embarazos, 13,68% tres embarazos y 15.6% tenían cuatro o más embarazos, promedio de 2,2 hijos por mujer (IC 1,4-5,8). Rango 1 a 12 hijos.
El 55,81% tenía antecedente de algún parto por cesárea, para el 44,19% fue su primera cesárea; el 18,98% reportó tener un aborto previo, 10 casos (2,83%) tuvieron embarazo ectópico. Sobre el periodo intergenésico 58,07% tuvo menos de 1 año, 7,65% de un año y 5,10% de dos años, 5,10% tres años, 4,53% cuatro años, 4,82% cinco años, 8,5% de 6 a 10 años, 6,23% de 11 a 20 años. Promedio 2,24 años, (IC 0-9,88). Rango 0-20 años.
Con relación al control prenatal, el 32,86% se registró sin ningún control prenatal, el 18,13% tuvo de 1 a 3 controles prenatales, 49,01% tuvo 4 o más controles prenatales. La semana de inicio del control prenatal tuvo un promedio de 9,17 semanas, (IC 0,2-23,4), mediana de 8 semanas. El 71,95% iniciaron el control prenatal en el primer trimestre de gestación, 28,05% lo iniciaron en el segundo y tercer trimestre de gestación.
Se analizaron los criterios de inclusión, por enfermedad específica, encontrando como primera causa la eclampsia (22,38%), seguida de choque hipovolémico. Ver tabla 2.
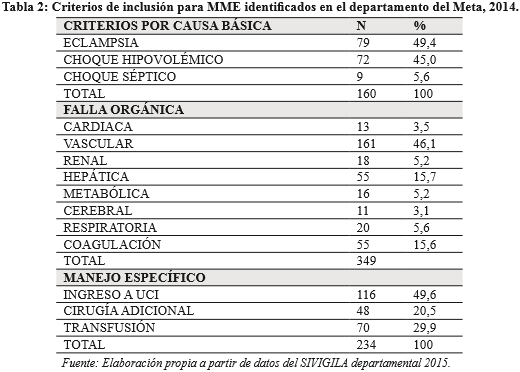
El número de criterios encontrado en las gestantes osciló entre uno y dos (el 71,67% de las pacientes) y el 28% restante tres y más (hasta nueve criterios).
El promedio de días de hospitalización fue de 5,44 días, (IC 0,2-18,04), rango de 0-92 días. DS 6,36, con estancia promedio de 7 días o menos para el 79,6% de las pacientes. A la UCI ingresaron 114 gestantes (32,29%); el promedio de estancia en UCI fue de 1,25 días DS 2,38. Requirieron transfusión el 19,87% del total de las gestantes del estudio, con un promedio de unidades transfundidas de 3,2. Del total de las pacientes incluidas en el estudio, el 13,59% tuvieron una cirugía adicional (la más frecuente fue la histerectomía para el 43,75% de ellas), seguida de laparotomía exploratoria en un 20,83%. Tuvieron una segunda cirugía adicional el 481% de las pacientes que había tenido una cirugía adicional previa y nuevamente la más usual fue histerectomía.
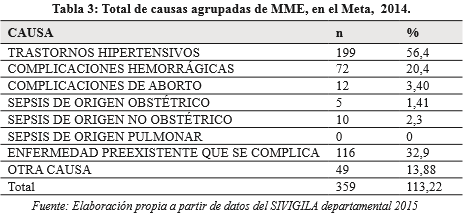
Por causas agrupadas se encuentran en primer lugar los trastornos hipertensivos (55,24% de los casos), seguidos de las complicaciones hemorrágicas (21,25% de los casos). Ver tabla 3.
Análisis bivariado
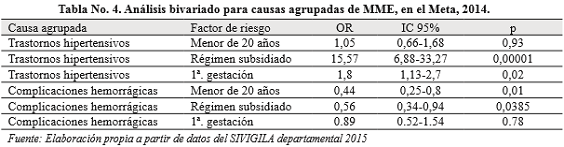
Se realizó análisis bivariado mediante tablas de 2x2, obteniendo razones de prevalencia de las cuales destacamos las siguientes:Se relacionó la edad agrupada en grupos de menores de 20 años (adolescentes) y mayores de 20 años, con las causas agrupadas; para el caso de los trastornos hipertensivos se sugiere como factor de riesgo para las menores de 20 años con OR: 1,05, pero no tuvo significancia estadística; en tanto para las complicaciones hemorrágicas, ser menor de 20 años es un factor protector significativo =R: 0,44. Ver tabla 4. De las demás causas agrupadas no se encontraron asociaciones significativas.
Respecto al tipo de afiliación a la seguridad social se encontró que estar afiliada al régimen subsidiado (bajo ingreso o incapacidad de pago) es un factor de riesgo significativo para los trastornos hipertensivos OR: 15,57, en tanto que es un factor protector significativo para las complicaciones hemorrágicas OR: 0,56. Ver tabla 4. No se encontraron asociaciones significativas para otras características sociodemográficas.
En número de gestaciones se agrupó en quienes habían tenido una gestación y las que tenían más de una gestación: tener una sola gestación es factor de riesgo significativo para los trastornos hipertensivos OR: 1,8, y sugiere este estudio que tener sólo una gestación es factor protector para las complicaciones hemorrágicas, pero no fue significativo. Ver tabla 4.
Los resultados obtenidos en el año 2014 evidencian en primer lugar una mejora en la notificación. De 194 casos reportados en el 2013 se pasó a 353 casos durante el 2014, con un aumento porcentual del 82% de la notificación (13). Es importante resaltar que si bien esta mejora es significativa, el departamento debe continuar fortaleciendo la identificación de MME y su notificación. La evaluación del Ministerio de Salud, realizada en 2013, mostró que de las dos instituciones prestadoras de servicios de salud (IPS) evaluadas en el Meta, no contaban con talento humano suficiente para realizar la búsqueda activa y la notificación; y adicionalmente, faltaba claridad en el manejo de los criterios y participación de los especialistas en el modelo (9).
Dentro de las características socio demográficas de las mujeres que presentaron cuadros de MME, se encuentra una edad promedio de 25,2 años, siendo el grupo etario de 20 a 34 años el más afectado; con nivel socio económico bajo, afiliación al régimen subsidiado en salud (58%) y nivel educativo secundario (43%), similar a lo encontrado en México por Soni-Trinidad et al. (18), en Brasil por Magalhães et al. (19) y en Colombia en los estudios de Medellín y Cali (13, 14). Las condiciones socioeconómicas han sido asociadas como determinantes de gravedad tanto para MME como para mortalidad materna (14).
Respecto a los antecedentes obstétricos, para la mayoría de las mujeres era su primera gestación (47,6%), similar a lo encontrado por Reyes-Armas et al., en Perú (20), determinante que ha sido identificado en la mayoría de estudios asociado con la presentación de eclampsia, que es la complicación más prevalente en gestantes jóvenes dado el compromiso del componente inmunológico, de reconocimiento o rechazo a los genes paternos expresados en el trofoblasto (21). La edad gestacional promedio al momento de la hospitalización fue mayor a 37 semanas, lo que es un indicador para la sobrevida del recién nacido que fue del 94%. Es de destacar que el promedio de controles prenatales fue menor de cuatro y el 33% de las mujeres no tuvo ningún control prenatal, a pesar que la mayoría (83%) provenían de la zona urbana, lo cual se ha considerado indicador de calidad y de acceso a los servicios de salud. En el país se consideran adecuados de siete a diez controles prenatales iniciados en el primer trimestre, según la mujer sea nulípara o multípara con un embarazo de curso normal. Sin embargo, se espera que se asista por lo menos a cuatro controles prenatales como mínimo para un adecuado seguimiento de la gestante (22). Los resultados encontrados dan cuenta de la falta de asistencia, independientemente de su causa, al control prenatal en el departamento (23, 24), así como su inicio tardío para el 28% de las mujeres.
Otro indicador relacionado con la calidad de la atención, es el tiempo de remisión que tardó la gestante para llegar a un nivel de complejidad mayor donde su tratamiento fuera más pertinente. Para los casos del Meta, este tiempo fue de 4.8 horas en promedio que puede indicar un traslado oportuno entre niveles coordinados de atención. Sin embargo, tendrían que explorarse de manera más precisa en los casos provenientes de aquellos municipios más alejados de la capital departamental y de zonas rurales o que son escenario de conflicto armado.
Los trastornos hipertensivos y los hemorrágicos fueron las primeras complicaciones que se presentaron (55% y 21% respectivamente), similares a la presentación mundial referida por la OMS (1), a lo reportado en Brasil, Perú, Cuba y México (18) y en el país a lo encontrado en Medellín, Cali y Barranquilla (15, 16, 17).
Respecto a la cantidad de criterios asociados, el 28% de las mujeres presentó tres o más criterios (hasta nueve criterios), lo cual se asocia con mayores complicaciones en la salud de la gestante y mayor complejidad en el manejo clínico de los mismos (6), manifiesto por ejemplo en el ingreso a UCI que fue del 32% de las gestantes atendidas por MME; en la necesidad de transfusiones: 19.8% en el caso de este estudio, similar al 18% en lo reportado por Barranquilla (17) y de manejo quirúrgico:13.59% en el departamento.
El porcentaje de mortalidad materna que fue del 2.54% (nueve casos), de los cuales cinco se presentaron en el grupo etario de 20 a 34 años.
La MME en el departamento es una causa importante de morbilidad en las mujeres en edad fértil. Se requiere seguir fortaleciendo su identificación para realizar manejos oportunos, así como fortalecer las estrategias y programas existentes en salud pública para que haya mayor adherencia al control prenatal.
Los trastornos hipertensivos y los hemorrágicos fueron las primeras complicaciones que se presentaron en el departamento similares a país y al mundo.Es importante en momentos posteriores, realizar el análisis de la mortalidad respecto a la presentación de MME, ya que aunque se identifica y se trata de manera más específica, sigue siendo un evento importante que afecta la sobrevida de la materna. Así mismo, ahondar en la relación de mortalidad y la MME con determinantes culturales y económicos, pobreza (24) y de brechas de equidad de etnia, importante en el Meta por la presencia de más de veinte resguardos indígenas.
A la Secretaría de Salud Departamental del Meta por el acceso a la información de Sivigila.
1. Organización Mundial de la Salud. Mortalidad materna. Washington D.C.: OMS [sitio en Internet]; 2014. [Acceso 7 de junio de 2015] Disponible en: www.who.int: http://www.who.int/mediacentre/factsheets/fs348/es/ [ Links ]
2. Ministerio de Salud y Protección Social. ASIS nacional Colombia 2013. Bogotá [sitio en Internet]; 2014. [Acceso 12 de mayo de 2015] Disponible en: https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/VS/ED/PSP/ASIS%2024022014.pdf [ Links ]
3. Organización Mundial de la Salud. Objetivos de desarrollo del milenio. Washington D.C.: OMS [sitio en Internet]; 2015 [Acceso 13 de abril de 2015] Disponible en: www.who.com: http://www.who.int/en/ [ Links ]
4. Nelissen E, Mduma E, Broerse J, Ersdal H, Evjen-Olsen B, et al. Applicability of the WHO Maternal Near Miss Criteria in a Low-Resource Setting. PLoS ONE. 2013; 8(4): e61248. doi:10.1371/journal.pone.0061248 [ Links ]
5. Ministerio de Salud y Protección Social. Análisis de situación de salud según regiones, 2013. Bogotá [sitio en Internet]; 2014. [Acceso 15 de mayo de 2015] Disponible en: https://www.minsalud.gov.co/Documentos%20y%20Publicaciones/An%C3%A1lisis%20de%20situaci%C3%B3n%20de%20salud%20por%20regiones.pdf [ Links ]
6. Instituto Nacional de Salud. Protocolo morbilidad materna extrema. Bogotá [sitio en Internet]; 2015. [Acceso 19 de mayo de 2015] Disponible en: http://www.ins.gov.co/lineas-de-accion/Subdireccion-vigilancia/sivigila/Protocolos%20SIVIGILA/PRO%20Morbilidad%20Materna%20Extrema.pdf [ Links ]
7. Jurado, Nathalie. Factores de riesgo para morbilidad materna extrema en gestantes. Tesis de grado, para optar al título de Especialista en Ginecología y Obstetricia. Universidad del Rosario. Bogotá [sitio en Internet]; 2014. [Acceso 12 de junio de 2015] Disponible en: http://repository.urosario.edu.co/bitstream/handle/10336/8686/24338460-2014.pdf?sequence=1 [ Links ]
8. Vélez Álvarez G, Gallego Vélez L, Jaramillo Posada D. Modelo de análisis de la muerte materna: Camino para la supervivencia. Medellín. [Sitio en Internet]; 2015. [Acceso 9 de mayo de 2015] Disponible en: http://medicina.udea.edu.co/Dependencias/Ginecologia/CLAP/pdf/libros/libro1/modelodeanalisisdelamuertematerna.pdf [ Links ]
9. Fondo de población de las Naciones Unidas UNFPA. Determinantes sociales de la morbilidad y mortalidad maternas: acciones para superar las demoras I y II. Bogotá. [sitio en Internet]; 2014 [Acceso 15 de abril de 2015] Disponible en: http://unfpa.org.co/wp-content/uploads/2015/02/SM-Determ-MM-y-MME-Demoras-I-y-II.pdf [ Links ]
10. Karam M, Bustamante P, Campuzano M, Camarena A. Aspectos sociales de la mortalidad materna. Estudio de caso en el Estado de México. Revista Medicina social [revista en Internet] 2007 [acceso 3 de junio de 2015]; 2(4):205-211. Disponible en: http://www.ossyr.org.ar/pdf/bibliografia/2.19.pdf [ Links ]
11. Breilh, J, Campaña A, Granda E. Regionalización de la calidad de vida y salud materno-infantil. En: Moya A. Geografía de la salud en Ecuador. Instituto Panamericano de Geografía e Historia. Quito; 1991. p 91 - 109 [ Links ]
12. Fondo de población de las Naciones Unidas UNFPA. Modelo de vigilancia de la morbilidad materna extrema. Bogotá [sitio en Internet]; 2014. [Acceso 15 de mayo de 2015] Disponible en: http://unfpa.org.co/wp-content/uploads/2014/08/SM-Evaluaci%C3%B3n-MVMME.pdf [ Links ]
13. Secretaría de Salud del Meta. Análisis de Situación de Salud con el Modelo de los Determinantes Sociales de Salud. Villavicencio [sitio en Internet]; 2014. [Acceso 19 de junio de 2015] Disponible en: http://saludmeta.gov.co/apc-aa-files/37353762653134633337613535333031/asis_meta_07_07_2014.pdf [ Links ]
14. Álvarez Toste, M, Hinojosa M, Álvarez S, López R, González Rodríguez G, Carbonell I et al. Morbilidad materna extremadamente grave, un problema actual. Rev Cubana Hig Epidemiol 2011; 49(3):420-433 [ Links ]
15. González L, Gómez R, Vélez G, Agudelo S, Gómez J, Wylie J. Características de la atención hospitalaria y su relación con la morbilidad materna extrema en Medellín, Colombia. Rev Panam Salud Publica [sitio en Internet]. 2014. [Acceso 26 de junio de 2015]; 35(1): 15-22. Disponible en: http://www.scielosp.org/scielo.php?script=sci_serial&pid=1020-4989&lng=es&nrm=iso. [ Links ]
16. Morales- Osorno B, Martínez D, Cifuentes R. Morbilidad materna extrema en la clínica Rafael Uribe en Cali, Colombia, periodo 2003 - 2006. Rev Colomb Obstet Ginecol, 2007; 58 (3): 184 - 188. [ Links ]
17. Guerra C, Muñoz P, Ospino A, Varela A, Vega L. Morbilidad y mortalidad materna en una institución de salud en el año 2012. Revista Salud Uninorte. 2014; 30 (2): 217 - 226. [ Links ]
18. Soni-Trinidad C, Gutiérrez A, Santa Rosa F, Reyes A. Morbilidad y mortalidad materna y factores de riesgo asociados con una urgencia obstétrica. Ginecol Obstet Mex 2015; 83 (2):96-103 [ Links ]
19. Magalhães M, Bustamante- Teixeira, M. Morbidade materna extremamente grave: uso do Sistema de Informação Hospitalar. Saúde Pública [sitio en Internet]. 2012 [Acceso 28 de marzo de2015]; 46(3):472-478. Disponible en: http://www.scielo.br/scielo.php?pid=S0034-89102012000300009&script=sci_abstract&tlng=es [ Links ]
20. Reyes-Armas I, Villar A. Morbilidad materna extrema en el Hospital Nacional Docente Madre-Niño, San Bartolomé, Lima, 2007-2009. Rev peru ginecol obstet. 2012; 58 (4) : 273-284 [ Links ]
21. Mariño Martínez C, Vargas D. Caracterización de la morbilidad materna extrema en el instituto materno infantil - hospital la Victoria. Trabajo de grado para optar el título de especialista en obstetricia y ginecología, Universidad Nacional de Colombia. Bogotá [sitio en Internet]; 2010. [Acceso 18 de junio de 2015] Disponible en: http://www.bdigital.unal.edu.co/2519/1/597843.2010.pdf [ Links ]
22. Ministerio de Salud y Protección Social. Guías de práctica clínica para la prevención, detección temprana y tratamiento de las complicaciones del embarazo, parto o puerperio. Bogotá [sitio en Internet]; 2015. [Acceso 15 de mayo de 2015] Disponible en: https://www.minsalud.gov.co/sites/rid/Lists/BibliotecaDigital/RIDE/INEC/IETS/G.Corta.Embarazo.y.parto.Prof.Salud.2013%20(1).pdf [ Links ]
23. Cáceres F. El control prenatal: una reflexión urgente. Rev Colomb Obstet Ginecol, 2009; 60(2): 165 - 170 [ Links ]
24. Marín Blandón A, Dussán Lubert C, González J, Benjumea M, Arengas I. Mortalidad materna en el departamento de Caldas (Colombia), durante el quinquenio 2004-2008. Hacia la Promoción de la Salud, 15 (1); 2010:110 - 126 [ Links ]
25. Cárdenas L, Cotes K, Chaparro P, Fernández J, Paternina A, Castañeda C et al. Maternal Mortality in Colombia in 2011: A Two Level Ecological Study. PLoS ONE. 2015; 10 (3): e0118944. doi:10.1371/journal.pone.0118944 [ Links ]














