Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Reumatología
Print version ISSN 0121-8123
Rev.Colomb.Reumatol. vol.19 no.3 Bogotá July/Sept. 2012
INVESTIGACIÓN ORIGINAL
1Sección de Reumatología. Departamento de Medicina Interna. Facultad de Medicina. Universidad de Antioquia. Medellín, Colombia.
2Sección de Reumatología. Departamento de Medicina Interna. Hospital Universitario San Vicente Fundación. Medellín, Colombia.
Correspondencia: Myriam Lorena Martín Marín: lorecaliope@gmail.com
Los autores declaran no presentar ningún conflicto de interés al momento de la redacción del manuscrito.
Recibido: 28 de junio de 2012 - Aceptado: 7 de septiembre de 2012
Resumen
Introducción: La mayoría de los pacientes con nefropatía y patrón de inmunofluorescencia "full house" (definida como la detección simultánea de depósitos de IgA, IgM, IgG, C1q y C3) tienen lupus eritematoso sistémico (LES), sin embargo, otras enfermedades pueden manifestarse con nefritis "full house", principalmente: hepatopatías, diabetes mellitus, glomerulopatías primarias, nefropatía C1q, nefropatía IgA e infecciones.
Objetivo: Describir las características clínicas, histopatológicas y el comportamiento en el tiempo de la nefropatía "full house" no lúpica (NFHNL), en pacientes de dos centros hospitalarios de Medellín, Colombia.
Métodos: Estudio descriptivo de corte transversal. Se incluyeron 20 historias clínicas de pacientes con NFHNL, con 6 meses o más de seguimiento, evaluados entre 2004 y 2010, en dos centros especializados de Medellín, Colombia: Hospital Universitario San Vicente Fundación y Hospital Pablo Tobón Uribe. Se analizaron variables clínicas, de laboratorio e histopatológicas. Los resultados se muestran como medidas de resumen y dispersión.
Resultados: Se incluyeron 20 historias (12 niños y 8 adultos). Las edades oscilaron entre 10-54 años, (media: 23,2 ± 14,5 años), predominó el sexo femenino (80%). El diagnóstico histopatológico más frecuente fue la glomerulonefritis membranosa (50%). Durante el seguimiento, dos pacientes desarrollaron anticuerpos antinucleares (ANA), sin reunir criterios de clasificación para LES.
Conclusiones: La NFHNL puede relacionarse con otras enfermedades sistémicas, con nefropatías primarias o con infección, tiene una expresión clínica variable y los hallazgos histológicos son diversos. En el seguimiento siempre se debe estar atento al posible desarrollo de LES.
Palabras clave: Nefropatía "full house", nefropatía "full house" no-lúpica, lupus eritematoso sistémico.
Summary
Introduction: Most patients with "full house" nephropathy (defined as the simultaneous detection of deposits of IgA, IgM, IgG, C1q and C3) have systemic lupus erythematosus (SLE), however, there is a group of diseases that can manifest with "full house" nephropathy without lupus: liver disease, diabetes mellitus, primary glomerular diseases, C1q nephropathy, IgA nephropathy and infections.
Objective: To describe clinical characteristic, histological findings and evolution of non-lupus "full-house" nephropathy in patients from two institutions of Medellín, Colombia.
Methods: 20 patients were included with non-lupus "full-house" nephropathy, evaluated between 2004 y 2010 in two medical centers in Medellín, Colombia: Hospital Universitario San Vicente Fundación and Hospital Pablo Tobón Uribe, who had 6 months o more follow up. We analyzed Myriam L. Martín, et al. Nefropatía "full house" no lúpica, aspectos clínicos e histológicos clinical, laboratory and histology findings. The results are displayed as summary measures and dispersion, according to the type of variable.
Results: 20 records of patients were included (12 children and 8 adults). The ages ranged from 10-54 years (mean: 23.2 ± 14.5 years), female predominance (80%). The more frequent histological diagnoses was: membranous glomerulonephritis (50%), The average follow-up time was 40.9 months ± 24.8. Two patients developed antinuclear antibodies (ANA) without fulfilling the classification criteria for SLE.
Conclusions: "Full house" nephropathy is a diagnostic challenge, may be associated with other systemic diseases, with primary renal disease or infection, has a variable clinical expression and histologic findings are diverse. At follow-up should always be alert to the possible development of SLE.
Key words: "Full house" nephropathy, non-lupus "full house" nephropathy, systemic lupus erythematosus.
Introducción
La nefropatía con patrón de inmunofluorescencia "full house" (NFH) definida como la detección simultánea de depósitos de IgA, IgM, IgG, C1q y C31, típicamente se ha asociado a la presencia de nefritis lúpica (NL)2, sin embargo, algunos pacientes en quienes se encuentra este patrón en la inmunofluorescencia no tienen hallazgos serológicos de autoanticuerpos ni cumplen con los criterios propuestos por el Colegio Americano de Reumatología para clasificación de lupus eritematoso sistémico (LES)3. Algunos autores han empleado el término "NL seronegativa" para describir a los pacientes con hallazgos histológicos en biopsia renal característicos de LES como la NFH, pero sin otra evidencia de lupus. Aunque se ha pensado que los pacientes con NFH pueden desarrollar, en el transcurso de la enfermedad, criterios de clasificación de LES4, existe un grupo de enfermedades que pueden manifestarse con NFH sin LES (nefropatía "full house" no lúpica o NFHNL) y permanecer así durante el seguimiento: hepatopatías, diabetes mellitus, glomerulopatías primarias, nefropatía C1q, nefropatía por IgA e infecciones1,5.
En este reporte se describen las características clínicas e histológicas, así como la evolución en el tiempo, de los pacientes con NFHNL evaluados en los últimos 8 años, en dos centros de referencia de la ciudad de Medellín, con biopsias procesadas y leídas por el servicio de Nefropatología de la Universidad de Antioquia o diagnosticados por el servicio de Reumatología Infantil.
Métodos
Estudio descriptivo de corte transversal. Se revisaron las historias clínicas de los pacientes con diagnóstico histopatológico de nefropatía "full house", entre noviembre de 2004 y octubre de 2010, evaluados en el hospital Pablo Tobón Uribe por el servicio de Reumatología Infantil, y en el hospital Universitario San Vicente Fundación de Medellín por los servicios de reumatología (infantil o de adultos) o de nefrología, incluyendo en el estudio a los pacientes a quienes se les descartó lupus eritematoso sistémico como causa de enfermedad renal y que tuvieran un tiempo mínimo de seguimiento de 6 meses.
La recolección de los datos se hizo entre abril y mayo de 2011. La información se obtuvo al revisar las bases de datos de las biopsias renales evaluadas en el servicio de Patología de la Universidad de Antioquia y de los pacientes atendidos por el servicio de Reumatología Infantil del hospital Pablo Tobón Uribe; posteriormente, se revisaron las historias clínicas de los pacientes. Se excluyeron las historias clínicas mal codificadas y las que tenían datos incompletos que dificultaran su interpretación.
Los datos fueron consignados en un formulario sistematizado.
Se registraron las siguientes variables:
- Sociales y demográficas: edad al diagnóstico de la enfermedad, etnia, sexo.
- Clínicas basales: hipertensión arterial (HTA), presencia de criterios de clasificación ACR de LES (fotosensibilidad, eritema malar, úlceras orales, lupus discoide, artritis, serositis, psicosis, convulsiones) y fiebre.
- De laboratorio en el momento del diagnóstico: VSG, PCR, hemoglobina, recuento de leucocitos y de plaquetas, ANA, ENA (anticuerpos contra antígenos extractables del núcleo), Anti DNAds (anti DNA de doble cadena), anticardiolipinas y anticoagulante lúpico. Albúmina, colesterol total, depuración de creatinina, proteínas en orina de 24 horas, hematuria, leucocituria, cilindruria, creatinina, nitrógeno ureico, estudios microbiológicos (Strepto A Test, anticuerpos antiestreptolisinas O (AELOS), resultado de cultivos, serología para VIH, anticuerpos contra el virus de hepatitis C, antígeno de superficie de hepatitis B (AgSHB).
- Resultado de biopsia renal: descripción de microscopía de luz, clase o patrón histológico e inmunofluorescencia directa.
- De seguimiento: desarrollo de manifestaciones clínicas de LES a los 3, 6, 12, 24 y 48 meses. ANA, ENA, Anti DNAds, anticardiolipinas y anticoagulante lúpico.
- De tratamiento: uso de esteroide sistémico, de micofenolato mofetil, de azatioprina y de ciclofosfamida.
Los resultados se muestran como medidas de resumen y dispersión de acuerdo con la naturaleza de las variables. Todos los análisis se realizaron con el paquete estadístico SPSS (Statistical Product and Service Solutions) versión 18.
Resultados
Entre noviembre de 2004 y octubre de 2010, se obtuvieron 20 biopsias renales con NFHNL, en los hospitales Pablo Tobón Uribe y Universitario San Vicente Fundación de Medellín.
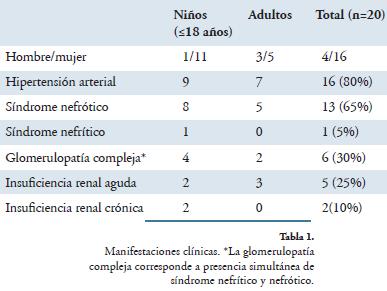
Las edades de los pacientes oscilaron entre 10 y 54 años, con una media de 23,2 ± 14,5 años, el 60% tenía menos de 18 años (12 niños y 8 adultos). Predominó el sexo femenino representando el 80%. La relación hombre mujer fue de 1:4.
Las principales manifestaciones clínicas fueron: síndrome nefrótico (65%) y glomerulopatía compleja (33%). El 25% de los pacientes presentó insuficiencia renal aguda (IRA), 10% insuficiencia renal crónica (IRC) y 80% HTA (Tabla 1).
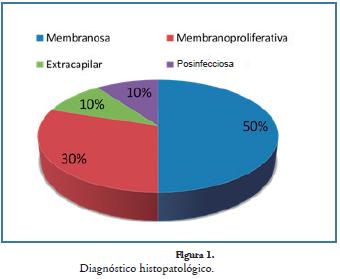
Los diagnósticos histopatológicos fueron: glomerulonefritis (GMN) membranosa (50%), GMN membrano-proliferativa (30%), GMN posinfecciosa (10%) y GMN extracapilar (10%) (Figura 1). En un paciente la NFHNL fue atribuible a síndrome antifosfolípido (SAF) y en dos pacientes a proceso infeccioso (posinfecciosa).
Se obtuvo información sobre el tratamiento recibido en 17 de los 20 pacientes (85%). De ellos, el 100% recibió esteroides como parte del tratamiento, siendo el único tratamiento en el 29% de los casos. Otras terapias recibidas fueron: Micofenolato mofetil (35%), Ciclofosfamida (35%) y Azatioprina (11%). La respuesta al tratamiento no se pudo establecer con el tipo de diseño del estudio.
El tiempo de seguimiento promedio fue de 40,9 meses ± 24,8, durante éste, dos pacientes desarrollaron positividad para ANA sin reunir criterios de clasificación para LES. Se presentó una muerte (5%), cuya causa fue sepsis.
Discusión
La NL incluye una amplia variedad de lesiones morfológicas e histológicas, la mayoría de las cuales no son patognomónicas de esta enfermedad; ciertas características histológicas han sido consideradas por algunos autores específicas de lupus como: la NFH, las inclusiones citoplasmáticas túbulo reticulares en la microscopía electrónica y la nefropatía membranosa con depósitos mesangiales6, no obstante, desde hace varios años se han publicado series de pacientes con presencia de estos hallazgos en otras enfermedades.
La NFH definida como la detección simultánea de depósitos de IgA, IgM, IgG, C1q y C3 en la inmunofluorescencia directa1 típicamente se ha asociado a la presencia NL2 sin relacionarse con significado pronóstico2, sin embargo, existe un grupo de pacientes con este patrón que no tiene hallazgos serológicos de autoanticuerpos ni cumplen con criterios de lupus; algunos autores han empleado el término "NL sero-negativa" para describir esta condición ya que durante su seguimiento pueden desarrollar marcadores inmunológicos o síntomas clínicos sugestivos de LES y, por lo tanto, son tratados con terapia inmunosupresora, la mayoría de las veces con una adecuada respuesta. Se ha descrito también el término "nefropatía lúpica sin lupus"7, en pacientes con NFH y ausencia de otros criterios para LES distintos al renal.
Las enfermedades que pueden manifestarse con NFHNL y permanecer así durante el seguimiento son: hepatopatías8 (incluyendo el déficit de α1 antitripsina), diabetes mellitus, glomerulopatías primarias5,9, nefropatía C1q10,11, nefropatía IgA12 e infecciones13 (glomerulonefritis posestreptocócica, endocarditis aguda, infección por virus de inmunodeficiencia humana (VIH), hepatitis B o C, CMV y virus BK)14.
A la fecha, alrededor de 90 pacientes con "NL seronegativa" han sido descritos en la literatura, 59 de ellos cumplen criterios de NFHNL, de éstos la mayoría no han desarrollado evidencia clínica o serológica de LES durante el seguimiento.
Wen y colaboradores describieron en el año 2010, 24 pacientes con NFHNL (la serie más grande publicada), 12 hombres y 12 mujeres, con promedio de edad de 47 años. En ellos el diagnóstico morfológico más frecuente fue la GMN membranosa (46%), seguido por la GMN proliferativa difusa (37%) y la mesangial focal (17%). El diagnóstico clínico final fue: nefropatía membranosa (46%), nefropatía por IgA (21%), GMN membranoproliferativa (12,5%), GMN posinfecciosa (12,5%), nefropatía C1q (4%) y mesangial no clasificable (4%). Luego de un promedio de 24 meses de seguimiento (6-84 meses) sólo dos pacientes evolucionaron a LES15.
Por su parte, Mii y colaboradores reportaron 14 pacientes con NFHNL (7 mujeres), en los cuales la forma clínica de presentación más frecuente fue el síndrome nefrótico (64,2%). Durante el seguimiento (1-13 años), ningún paciente desarrolló características de enfermedad sistémica14.
Giavanti y colaboradores revisaron 31 historias clínicas de niños con NFH, de éstas 17 cumplieron con criterios para LES desde el ingreso, y los 14 restantes, durante un seguimiento promedio de 5,8 años, permanecieron como NFHNL; adicionalmente, describieron 3 pacientes con distintas lesiones glomerulares y con patrón de NFH, 2 de los cuales tuvieron inclusiones túbulo reticulares en la microscopía electrónica, sin hallazgos clínicos ni serológicos de lupus al momento del diagnóstico de su glomerulopatía que durante el seguimiento a los 3,5 y 10 años desarrollaron ANA y AntiDNAds, de éstos sólo un paciente cumplió con los criterios de LES6. Así mismo, Cairns y colaboradores reportaron 11 pacientes con "NL seronegativa", 4 de ellos progresaron a LES en un periodo de seguimiento de entre 1-7 años16 y Jones y Magil reportaron 5 pacientes con NFHNL, de los cuales ninguno presentó LES en un periodo de seguimiento de 0,1-4,8 años9.
Finalmente, Adu y colaboradores describieron 17 pacientes con NFH, de éstos, 5 tuvieron diagnóstico definitivo, 4 diagnóstico probable de LES y 8 no desarrollaron la enfermedad17. Enríquez y colaboradores reportaron 3 pacientes sin progresión a LES en 2 años de seguimiento7.
Nuestro trabajo incluyó 20 pacientes con NFHNL, siendo una de las series con mayor número de casos; de forma similar a lo descrito por Wen y colaboradores el patrón histológico más frecuente fue la GMN membranosa (50%) y cerca de un tercio de los pacientes presentaron GMN membrano-proliferativa (30%). También, encontramos un 10% de GMN posinfecciosa, coincidiendo con lo reportado por otros autores, éstos debutaron con C3 bajo y síndrome nefrítico. A diferencia de lo que ocurre en NL, en la NFHNL no se ha descrito predominancia de género10,15, sin embargo, en nuestro trabajo las mujeres representaron el 80% de los casos. De forma concordante con los hallazgos histológicos la presentación clínica más frecuente fue el síndrome nefrótico (65%), como se observa en las otras series reportadas14,15.
El tiempo de seguimiento promedio fue de 40,9 meses ± 24,8, durante éste dos pacientes desarrollaron positividad para anticuerpos antinucleares sin reunir criterios de clasificación para LES. Se resalta la presencia de un caso de SAF primario como causa de NFHNL, el cual durante 30 meses de seguimiento no tuvo manifestaciones clínicas ni serológicas de LES (sin ANA, ENA, AntiDNAds ni hipocomplementemia).
La nefropatía por C1q fue inicialmente descrita por Jennette y Hipp en 1985, como una GMN caracterizada por depósito de C1q predominantemente a nivel mesangial con patrón granular en algunas asas capilares, con otras características histológicas muy similares a las del lupus, pero sin otro compromiso sistémico y sin autoanticuerpos14,18.
Sharmany colaboradores19 informaron de un grupo de 9 pacientes con características histológicas de NL dadas por evidencia de patrón de asas de alambre en el glomérulo y patrón de NFH en la inmunofluorescencia, sin características clínicas o serológicas de lupus, ninguno de los pacientes descritos desarrolló LES en un seguimiento promedio de 6 años, el autor propone evitar el término "NL seronegativa" y cambiarlo por nefropatía C1q cuando el depósito de C1q sea dominante y no haya inclusiones túbulo reticulares, sin embargo, existen otras enfermedades que pueden tener estos hallazgos (infección por VIH, por virus BK y por CMV). Así, la nefropatía C1q, hace parte del espectro de la NFHNL, pero no es la única enfermedad causante de este patrón histológico; en nuestro trabajo se evaluaron test serológicos para VIH, CMV, hepatitis B y C en la mayoría de los pacientes sin encontrar positividad para estas infecciones.
Por el tipo de estudio (descriptivo, retrospectivo) y dado que los pacientes no tenían evidencia serológica ni clínica de enfermedad autoinmune, en nuestro trabajo la mayoría de pacientes estuvieron en controles por otras especialidades, por lo anterior el seguimiento no fue homogéneo (tiempo, periodicidad, laboratorios de control) y no se pudo establecer la respuesta a la terapia en la totalidad de los casos. Desconocemos la razón por la cual ninguno de los pacientes reportados tenía diagnóstico clínico final de nefropatía por C1q, a pesar de que en algunas biopsias se observaba depósito predominante de C1q.
Dentro de las pruebas diagnósticas complementarias que pueden ayudar a diferenciar la presencia de NFHNL de la NFH asociada a lupus se encuentran las inclusiones túbulo reticulares y el test de banda lúpica.
Las inclusiones túbulo reticulares (ITR) consisten en una fina red de túbulos ramificados, con diámetros alrededor de 25 mm, localizados en la cisterna del retículo endoplasmático rugoso; su hallazgo en microscopía electrónica se ha propuesto como altamente sugestivo de nefritis lúpica, y la asociación de NFH e ITR aumenta la probabilidad de LES1,5,15,20. Este tipo de inclusiones se encuentran, comúnmente, en las células endoteliales glomerulares y de capilares peritubulares, así como en linfocitos. Niveles altos de interferón se han asociado experimentalmente a la inducción de estas estructuras en el retículo endoplasmático rugoso de linfoblastos20. No obstante, se debe resaltar que estas estructuras también pueden estar presentes en biopsias de pacientes con infección por VIH21,22. Una de las limitantes de nuestro trabajo fue la no disponibilidad de microscopía electrónica para análisis de biopsias, ya que el laboratorio de patología no cuenta con este recurso, por lo tanto desconocemos la presencia de ITR en nuestros pacientes.
Erario y colaboradores propusieron el test de banda lúpica23 como método útil para apoyar el diagnóstico de LES en pacientes con NFH, estos autores realizaron biopsias de piel no fotoexpuesta en 22 pacientes con lupus probable o definitivo y en 13 pacientes con NFH, de estos últimos, 6 no tenían evidencia clínica ni serológica sugestiva de lupus (NFHNL) y 7 fueron categorizados como casos dudosos de LES porque tenían hipocomplementemia o ITR en la microscopía electrónica, sin otros hallazgos sugestivos de LES. Ninguno, de los 6 pacientes con NFH aislada (NFHNL), tenía inmunofluorescencia de piel compatible con lupus, no obstante 5 de 7 pacientes de los casos dudosos y 16 de 22 pacientes con NL tenían positividad para IgM en el test de banda lúpica, con resultado similar para el depósito de C1q, sugiriendo la utilidad del test de banda lúpica para ayudar a distinguir la NL de la NFHNL, adicionalmente, en casos dudosos de NFH en los que hay compromiso sistémico pero que no cumplen criterios suficientes para LES éste nos puede ayudar a soportar el diagnóstico24. Por lo mencionado anteriormente, respecto a las dificultades con el seguimiento, a ninguno de los pacientes incluidos en nuestro trabajo se les realizó test de banda lúpica.
Se ha sugerido que pacientes con NFH, género femenino y presencia de ITR tienen una alta probabilidad de tener LES, por tanto estos pacientes deben tener un seguimiento estrecho y durante tiempo prolongado para vigilar la aparición de autoanticuerpos y síntomas clínicos de lupus6, adicionalmente, en pacientes con solo 2 criterios para LES, de los cuales uno sea la afección renal con patrón de NFH en la histología, no debería excluirse este diagnóstico, incluso cuando no se cumplan los 4 requeridos para la clasificación25.
Actualmente, existe una propuesta de nuevos criterios clasificatorios para LES realizada por la organización SLICC (Systemic Lupus International Collaborating Clinics); ésta incluye 17 criterios y la clasificación requiere: 1) Completar mínimo cuatro criterios (con al menos un criterio clínico y uno inmunológico) ó 2) Tener NL como único criterio clínico (con biopsia renal compatible con lupus) en presencia de autoanticuerpos para LES (ANA o AntiDNAds)26.
Conclusiones
- La NFHNL puede relacionarse con otras enfermedades sistémicas, con nefropatías primarias o con infección y su pronóstico depende de la condición patológica basal.
- Se debe estar atento al posible desarrollo de LES el cual se puede presentar incluso hasta 10 años después.
- Se ha propuesto que las inclusiones túbulo-reticulares y el test de banda lúpica positiva, en pacientes con NFHNL, podrían ser útiles para diferenciar cuáles pacientes tienen mayor probabilidad de progresar a LES.
- Esta serie muestra características similares a las reportadas en la literatura como son el hallazgo histológico más frecuente de GMN membranosa y la presentación clínica con síndrome nefrótico.
Referencias
1. Baskin E, Agras PI, Menekse N, Ozdemir H, Cengiz N. "Full house" nephropathy in a patient with negative serology for lupus. Rheumatol Int. 2007 Jan; 27(3):281-4. PubMed PMID: 16972085. Epub 2006/09/15. eng. [ Links ]
2. Nossent H, Berden J, Swaak T. Renal immunofuorescence and the prediction of renal outcome in patients with proliferative lupus nephritis. Lupus. 2000; 9(7):504-10. PubMed PMID: 11035415. Epub 2000/10/18. eng. [ Links ]
3. Hochberg MC. Updating the American College of Rheumatology revised criteria for the classification of systemic lupus erythematosus. Arthritis Rheum. 1997 Sep; 40(9):1725. PubMed PMID: 9324032. Epub 1997/10/27. eng. [ Links ]
4. Giannakakis K, Faraggiana T. Histopathology of lupus nephritis. Clin Rev Allergy Immunol. 2011 Jun; 40(3):170-80. PubMed PMID: 20514528. Epub 2010/06/02. eng. [ Links ]
5. Nakahara C, Hayashi D, Kinugasa H, Horigome H, Matsui A, Takagi A, et al. Delayed onset of systemic lupus erythematosus in a child with endothelial tubuloreticular inclusion. Clin Nephrol. 2001 Oct; 56(4):332-5. PubMed PMID: 11680664. Epub 2001/10/30. eng. [ Links ]
6. Gianviti A, Barsotti P, Barbera V, Faraggiana T, Rizzoni G. Delayed onset of systemic lupus erythematosus in patients with "full-house" nephropathy. Pediatr Nephrol. 13. Germany 1999. p. 683-7. [ Links ]
7. Enriquez JL, Rajaraman S, Kalia A, Brouhard BH, Travis LB. Isolated antinuclear antibody-negative lupus nephropathy in young children. Child Nephrol Urol. 1988; 9(6):340-6. PubMed PMID: 3272856. Epub 1988/01/01. eng. [ Links ]
8. Lhotta K. Beyond hepatorenal syndrome: glomerulonephritis in patients with liver disease. Semin Nephrol. 2002 Jul; 22(4):302-8. PubMed PMID: 12118395. Epub 2002/07/16. eng. [ Links ]
9. Jones E, Magil A. Nonsystemic mesangiopathic glome-rulonephritis with "full house" immunofuorescence. Pathological and clinical observation in fve patients. Am J Clin Pathol. 1982 Jul; 78(1):29-34. PubMed PMID: 7048894. Epub 1982/07/01. eng. [ Links ]
10. Kersnik Levart T, Kenda RB, Avgustin Cavic M, Ferluga D, Hvala A, Vizjak A. C1Q nephropathy in children. Pediatr Nephrol. 2005 Dec; 20(12):1756-61. PubMed PMID: 16247648. Epub 2005/10/26. eng. [ Links ]
11. Vizjak A, Ferluga D, Rozic M, Hvala A, Lindic J, Levart TK, et al. Pathology, clinical presentations, and outcomes of C1q nephropathy. J Am Soc Nephrol. 2008 Nov; 19(11):2237-44. PubMed PMID: 18650484. Pubmed Central PMCID: 2573004. Epub 2008/07/25. eng. [ Links ]
12. Miura M, Tomino Y, Nomoto Y, Endoh M, Suga T, Kaneshige H, et al. IgA nephropathy with "full house" immunofuorescence. Am J Clin Pathol. 1983 Feb; 79(2):273. PubMed PMID: 6337470. Epub 1983/02/01. eng. [ Links ]
13. Lee LC, Lam KK, Lee CT, Chen JB, Tsai TH, Huang SC. "Full house" proliferative glomerulonephritis: an unre-ported presentation of subacute infective endocarditis. J Nephrol. 2007 Nov-Dec; 20(6):745-9. PubMed PMID: 18046678. Epub 2007/11/30. eng. [ Links ]
14. Mii A, Shimizu A, Masuda Y, Fujita E, Aki K, Ishizaki M, et al. Current status and issues of C1q nephropathy. Clin Exp Nephrol. 2009 Aug; 13(4):263-74. PubMed PMID: 19373520. Epub 2009/04/18. eng. [ Links ]
15. Wen YK, Chen ML. Clinicopathological study of originally non-lupus "full house" nephropathy. Ren Fail. 2010; 32(9):1025-30. PubMed PMID: 20863204. Epub 2010/09/25. eng. [ Links ]
16. Cairns SA, Acheson EJ, Corbett CL, Dosa S, Mallick N P, Lawler W, et al. The delayed appearance of an antinuclear factor and the diagnosis of systemic lupus erythematosus in glomerulonephritis. Postgrad Med J. 1979 Oct; 55(648):723-7. PubMed PMID: 317153. Pubmed Central PMCID: 2425745. Epub 1979/10/01. eng. [ Links ]
17. Adu D, Williams DG, Taube D, Vilches AR, Turner DR, Cameron JS, et al. Late onset systemic lupus erythematosus and lupus-like disease in patients with apparent idiopathic glomerulonephritis. Q J Med. 1983 Autumn; 52(208):471-87. PubMed PMID: 6606818. Epub 1983/01/01. eng. [ Links ]
18. Wenderfer SE, Swinford RD, Braun MC. C1q nephropathy in the pediatric population: pathology and pathogenesis. Pediatr Nephrol. 2010 Aug; 25(8):1385-96. PubMed PMID: 20180137. Epub 2010/02/25. eng. [ Links ]
19. Sharman A, Furness P, Feehally J. Distinguishing C1q nephropathy from lupus nephritis. Nephrol Dial Transplant. 2004 Jun; 19(6):1420-6. PubMed PMID: 15004260. Epub 2004/03/09. eng. [ Links ]
20. Venkataseshan VS, Marquet E, Grishman E. Significance of cytoplasmic inclusions in lupus nephritis. Ultrastruct Pathol. 1991 Jan-Feb; 15(1):1-14. PubMed PMID: 1849326. Epub 1991/01/01. eng. [ Links ]
21. Chander P, Agarwal A, Soni A, Kim K, Treser G. Renal cytomembranous inclusions in idiopathic renal disease as predictive markers for the acquired immunodeficiency syndrome. Hum Pathol. 1988 Sep; 19(9):1060-4. PubMed PMID: 2843454. Epub 1988/09/01. eng. [ Links ]
22. Kostianovsky M, Kang YH, Grimley PM. Disseminated tubuloreticular inclusions in acquired immunodeficiency syndrome (AIDS). Ultrastruct Pathol. 1983 Jun; 4(4):331-6. PubMed PMID: 6316600. Epub 1983/06/01. eng. [ Links ]
23. Cardinali C, Caproni M, Fabbri P. The composition of the lupus band test (LBT) on the sun-protected non-lesional (SPNL) skin in patients with cutaneous lupus erythematosus (CLE). Lupus. 1999; 8(9):755-60. PubMed PMID: 10602449. Epub 1999/12/22. eng. [ Links ]
24. L'Erario I, Frezzolini A, Ruggiero B, De Pita O, Emma F, Gianviti A. Usefulness of skin immunofuorescence for distinguishing SLE from SLE-like renal lesions: a pilot study. Pediatr Nephrol. 2011 Jan; 26(1):77-83. PubMed PMID: 20938690. Epub 2010/10/13. eng. [ Links ]
25. Caltik A, Demircin G, Bulbul M, Erdogan O, Akyuz SG, Arda N. An unusual case of ANA negative systemic lupus erythematosus presented with vasculitis, long-standing serositis and "full house" nephropathy. Rheumatol Int. 2010 Jun 8. PubMed PMID: 20532511. Epub 2010/06/10. Eng. [ Links ]
26. Petri M, Orbai AM, Alarcon GS, Gordon C, Merrill JT, Fortin PR, et al. Derivation and validation of the Systemic Lupus International Collaborating Clinics classification criteria for systemic lupus erythematosus. Arthritis Rheum. 2012 Aug; 64(8):2677-86. PubMed PMID: 22553077. Pubmed Central PMCID: PMC3409311. Epub 2012/05/04. eng. [ Links ]













