Introducción
La vasculitis con compromiso del sistema nervioso central (SNC) es una enfermedad inflamatoria cerebral que, aunque rara, se ha empezado a reconocer más frecuentemente en niños como causa de accidente cerebro vascular (ACV)1. Está caracterizada por una inflamación angiocéntrica de la pared vascular o del espacio perivascular del vaso sanguíneo cerebral2 que no ocurre en el contexto de una enfermedad sistémica inflamatoria, ya que de ser así se clasificaría como vasculitis secundaria del SNC3. En 1988 Calabrese et al. propusieron unos criterios diagnósticos para vasculitis primaria del SNC (VPSNC) en adultos4 que incluían: 1) nuevo déficit neurológico, 2) características angiográficas o histológicas de vasculitis del SNC y 3) no evidencia de enfermedad sistémica asociada a los hallazgos; hasta la fecha, estos criterios se utilizan también en población pediátrica, con mínimas modificaciones3,5.
Se han descrito 3 tipos de VPSNC en niños6:1) enfermedad de grandes vasos o visible por angiografía en variante progresiva, 2) no progresiva, y 3) enfermedad de pequeño vaso o no visible por angiografía pero detectada en biopsia7.
La VPSNC en niños tiene una variada presentación clínica, incluyendo síntomas neurológicos (focales o difusos) o psiquiátricos, además de cefalea, rigidez nucal, convulsiones e incluso síntomas constitucionales como fiebre, náusea y fatiga8.
El diagnóstico de la enfermedad de vasos grandes o medianos está basado en los hallazgos sugestivos de vasculitis en angiorresonancia magnética nuclear (angio-RMN) o en angiografía convencional9, mientras que la enfermedad de pequeño vaso requiere realización de biopsia para su diagnóstico7.
Describiremos el caso de un adolescente de 14 años con convulsiones y posterior hemiplejía derecha, en quien se descartó enfermedad inflamatoria sistémica y a quien se realizó angio-RMN con hallazgos característicos de VPSNC.
Presentación de caso
Adolescente masculino de 14 años de edad, previamente sano, que consulta por cuadro clínico ocurrido 2 días antes del ingreso, consistente en posición tónica de hemicuerpo izquierdo que alternaba con clonías del mismo, supraversión de la mirada, relajación de esfínter vesical -se desconoce su duración-, posterior desorientación y disartria. Con TAC de cráneo inicial sin lesiones y TAC de cráneo tomado a las 24 h del primero que mostró lesión hipodensa en región temporooccipital izquierda con compromiso de núcleos basales.
Al ingreso, el paciente estaba con signos vitales estables, sin control de esfínteres, somnoliento, con parálisis facial central derecha y hemiplejía derecha, con afasia motora, sin otras alteraciones al examen físico, ni alteraciones en paraclínicos iniciales (hemograma, proteína C reactiva, electrólitos, glucemia, tiempos de coagulación). Se ampliaron los estudios con RMN cerebral simple y contrastada, que mostró lesión descrita hiperintensa en T2 e hipointensa en T1 con restricción en DWI y ADC que comprometía polo anterior temporal izquierdo, ínsula y labio temporal de opérculo ipsolateral, comprometido por edema, con irregularidad de la luz de M1, estenosis de carótida en porción supraclinoidea y del sifón cerebral anterior en porción proximal pero con comunicante competente y cerebral media en porción M1 con bifurcación temprana (fig. 1). No había efecto de masa significativo por el edema, ni cambios de transformación hemorrágica, ni lesiones anatómicas susceptibles de manejo por neurocirugía.
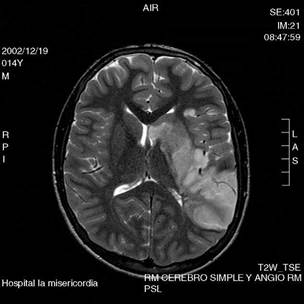
Figura 1 RMN en fase T2, con lesión hiperintensa que compromete polo anterior temporal izquierdo, ínsula y labio temporal del opérculo ipsolateral.
Se ampliaron estudios para trastorno de la coagulación (fibrinógeno, dímero D, proteína C, proteína S, antitrombina III, resistencia a la proteína C activada, factor V de Leiden, mutación de protrombina) y para enfermedad sistémica inflamatoria (anticuerpos antinucleares, anti-ADN, complemento, anticuerpos nucleares extractables, anticuerpos anti-02 glicoproteína, anticardiolipinas y anticoagulante lúpico), todos reportados negativos. Así mismo, se realizan azoados, perfil lipídico, doppler de vasos de cuello, angio-TAC, y electrocardiograma, todos reportados normales. Únicamente se encontró elevación de ácido úrico, que se corrigió tras una semana de manejo con alopurinol, y presencia de foramen oval permeable en ecocardiograma, con cortocircuito intermitente de izquierda a derecha, que no se considera causa del ACV por embolia paradójica debido al mecanismo fisiopatológico. Se decidió iniciar anticoagulación del paciente con heparina de bajo peso molecular (dalteparina 5.000 UI cada 12 h de aplicación subcutánea) ajustada por antifactor XA.
Se llevó al paciente a angio-RMN, que mostró infarto agudo en territorio cerebral en zona media izquierda, sin signos de transformación hemorrágica, con irregularidad de la pared y pérdida de la señal en territorio de arteria carótida interna izquierda en su porción cavernosa, supraclinoidea y con extensión a la emergencia de la arteria cerebral anterior y media del lado izquierdo, en relación con proceso inflamatorio-vasculítico (fig. 2). Por tal motivo se considera como primera posibilidad vasculitis aislada del SNC (del tipo arteriopatía focal transitoria), por lo que se iniciaron bolos de 1 g de metilprednisolona cada día por 3 días, seguido de 1 mg/kg de prednisona al día. Ante la imposibilidad de llevar a biopsia por localización de la lesión, decidieron inicio de ciclofosfamida (15 mg/kg). Previamente al inicio de terapia inmunosupresora se tomó perfil viral, con reportes de VIH, toxoplasma, citomegalovirus, herpes I y herpes II negativos, pero IgG e IgM para Epstein Barr positivos.

Figura 2 Irregularidad de la pared y pérdida de la serial de carótida interna izquierda con extensión a emergencia cerebral anterior y media ipsolateral (flecha blanca).
Durante la hospitalización presentó episodios aislados de cefalea que cedían a la analgesia convencional. Posterior al manejo instaurado, presentó mejoría progresiva del déficit neurológico; al egreso, presentaba uso de lenguaje coherente pero escaso para responder preguntas, persistencia de afasia nominal, hemiparesia derecha con mejoría de la fuerza respecto al ingreso y persistencia en facial central derecho, que únicamente era notorio al pedirle que sonriera, con adecuado sedente; lograba marcha, pero con apoyo. Por tal motivo se dio egreso con indicación de continuar corticoide, ciclofosfamida y realización de panangiografía de manera ambulatoria.
Discusión
La VPSNC se define en la población pediátrica como un déficit psiquiátrico o neurológico, focal o difuso, adquirido recientemente en un paciente <18 años, asociado a hallazgos característicos histopatológicos o en angiografía o angio-RMN, en ausencia de enfermedad subyacente que explique o imite el cuadro clínico1,3. Es una condición que debe tenerse en cuenta dentro de los diferenciales en pediatría de un ACV: las arterioías cerebrales son la causa de hasta el 80% de los eventos isquémicos cerebrales en niños10. Su incidencia actual es de aproximadamente 2-4 casos por millón de pacientes/año11, sin embargo, estos datos pueden estar sesgados debido a la heterogeneidad de las múltiples denominaciones de la enfermedad así como a la complejidad de su diagnóstico, para lo cual no existen criterios validados en pediatría12. De manera interesante, existe una leve predominancia de VPSNC de grandes vasos en niños, lo que coincide con una mayor prevalencia de eventos isquémicos en estos13.
Las VPSNC se pueden clasificar de acuerdo con los hallazgos angiográficos en compromiso de medianos y grandes vasos (angiografía+), y compromiso de pequeños vasos (angiografía-). El primer tipo es más común en hombres que en mujeres y se clasifica, a su vez, en variantes progresiva y no progresiva, que se distinguen por la aparición o no de nuevos segmentos de estenosis, respectivamente, en un control angiográfico hecho a los 3 meses de la primera imagen. El segundo tipo es, por el contrario, más común en mujeres que en hombres y, dado que aquí la angiografía o angio-RMN es normal, debe realizarse biopsia con demostración de infiltrados linfocíticos intramurales y perivasculares para el diagnóstico3,7. El término arteriopatía cerebral transitoria o arteriopatía focal transitoria corresponde a sinónimos de la VPSNC de vasos medianos y grandes: todas ellas son referidas como arteriopatías focales cerebrales unilaterales en la clasificación primaria de ACV en niños14.
La causa de la VPSNC se desconoce. Los factores genéticos no han sido estudiados de forma sistemática. Sin embargo, recientemente se ha propuesto que los pacientes con mutaciones en el gen DOCK8, que codifica para una proteína de linfocitos T y B y se asocia a inmunodeficiencia, pueden tener mayor riesgo de desarrollar VPSNC15. Hay infecciones virales comunes que pueden ser desencadenantes, asociadas a la variante no progresiva de VPSNC de vasos grandes o medianos16, principalmente el virus de varicela zóster, pero también se reportan el virus del herpes simple, citomegalovirus, virus de la inmunodeficiencia humana y virus de Epstein Barr, este último hallado en nuestro paciente17. La relación entre la presencia de anticuerpos contra estos virus y la presencia de cuadro clínico de VPSNC, sin embargo, aún no ha sido aclarada hasta la fecha. La infección, ya sea de naturaleza viral, bacteriana, fúngica o parasitaria, podría ser tanto un diagnóstico diferencial (infección directa de la pared arterial) como un desencadenante de la arteriopatía cerebral inflamatoria que presentan estos pacientes (arteriopatía posinfecciosa)18. También se han encontrado niveles elevados de ciertas citocinas como IL-1 e IL-6 en niños con la misma variante de VPSNC18,19. En el estudio patológico de biopsias realizadas en pacientes con VPSNC de pequeño vaso se ha observado un infiltrado linfocítico de predominio CD8+20.
Los niños con VPSNC pueden tener diversas manifestaciones neurológicas o psiquiátricas21. De manera general, la VPNSC que afecta vasos grandes y medianos se manifiesta con síntomas agudos como un ACV, una hemorragia subaracnoidea, un accidente isquémico transitorio o síntomas prodrómicos menores22-24. Por otro lado, la VPSNC que compromete los vasos de pequeño calibre presenta una sintomatología de instalación más gradual como cefaleas persistentes, déficits neurológicos focales progresivos, deterioro cognitivo, trastorno del carácter, cambios en la conducta o convulsiones focales, lo que constituye un verdadero reto diagnóstico para el pediatra25. Para el caso del paciente, los síntomas desde el principio fueron neurológicos focales de instauración súbita, lo cual es acorde con el tipo de VPNSC diagnosticada.
Actualmente, no existen pruebas de laboratorio específicas que permitan el diagnóstico de la VPSNC, que es un diagnóstico de exclusión26. La velocidad de eritrosedimentación, la proteína C reactiva, los leucocitos y las inmunoglobulinas pueden estar elevados; sin embargo, su normalidad así como otros marcadores de inflamación no excluyen la VPSNC25. Por su parte, los anticuerpos antinucleares, anticuerpos anticitoplasma de neutrófilos, anticardiolipinas, anticuerpos nucleares extractables, factor reumatoide y la enzima convertidora de angiotensina también son usualmente negativos9. Se deben estudiar enfermedades protrombóticas, sobre todo en pacientes que presentan un ACV isquémico. Tal es el caso de nuestro paciente, en el que todos los estudios para descartar enfermedad sistémica subyacente o cardioembolia fueron negativos. El análisis del líquido cefalorraquídeo puede evidenciar una leucocitosis en menos del 50% de los casos de VPSNC, que es más frecuente en la VPSNC de vaso pequeño, seguida de la forma progresiva de la VPSNC de vaso mediano y grande3,27.
Los estudios de imagen necesarios para el diagnóstico de VPSNC son la angiografía o angio-RMN28. Los estudios de RMN frecuentemente revelan lesiones isquémicas unilaterales en el territorio de grandes vasos en la VPSNC de medianos y grandes vasos29. En la forma no progresiva de la VPSNC, la angio-RMN revela un engrosamiento de la pared del vaso y realce al contraste con gadolinio debido a la inflamación del vaso sanguíneo. Es frecuente que se afecte, sobre todo, el territorio cerebral anterior y, mucho menos frecuentemente, el posterior30. La sensibilidad y especificidad de estos hallazgos es controversial y los diferentes estudios no han demostrado superioridad de la angiografía convencional hacia la angio-RMN en el diagnóstico de la VPSNC de grande y mediano calibre29. En la circulación anterior, se puede observar el compromiso selectivo del segmento distal de la arteria carótida interna, del segmento proximal de la arteria cerebral anterior, de la arteria cerebral media o combinación de estos31. El territorio arterial comprometido parece ser típico en los pacientes con VPSNC de vaso grande y mediano no progresiva, y explica la mayor frecuencia de afectación de los ganglios basales debido a su irrigación exclusiva por la arteria leucoestriada, rama del segmento proximal de la arteria cerebral media32. Para el caso del paciente, se encontraba área de isquemia en el territorio de la cerebral media izquierda, comprometiendo los ganglios basales.
El diagnóstico diferencial de las VPSNC en niños incluye las vasculitis secundarias del SNC, las enfermedades inflamatorias cerebrales no vasculíticas, las vasculopatías no inflamatorias y el vasopespasmo cerebral16. Debido a la diferencia clínica entre las 2 variantes de VPSNC de grandes y medianos vasos (progresiva y no progresiva) en niños, el diagnóstico diferencial es diferente para cada tipo. En el caso de las VPSNC de medianos y grandes vasos, el diagnóstico diferencial incluye las vasculopatías no inflamatorias y el vasoespasmo cerebral16. La displasia fibromuscular puede causar síntomas semejantes, sin embargo, es diagnosticada más frecuentemente en mujeres de mediana edad con hipertensión arterial. En niños esta enfermedad puede causar isquemias arteriales cerebrales fatales33. Los estudios contrastados con gadolinio pueden ser la mejor manera de diferenciar las VPSNC de la displasia fibromuscular34: en esta última se observa una disección intraluminal. La enfermedad de Moyamoya puede también causar síntomas semejantes. Sin embargo, esta ocurre en el contexto de la neurofibromatosis de tipo I y se caracteriza angiográficamente por la presencia de múltiples vasos sanguíneos colaterales (vasos de Moyamoya) que se forman en el sitio de la estenosis en los grandes vasos35. También hay alteraciones genéticas que pueden manifestarse con una vasculopatía cerebral36,37, como la enfermedad de Fabry, las miopatías metabólicas o la homocistinuria. Ciertas canalopatías o drogas pueden asociarse a vasoespasmo y producir un cuadro clínico semejante, en particular ciertas drogas recreacionales, como la cocaína o las anfetaminas, pueden producir una vasoconstricción prolongada que produce una vasculitis secundaria38. La historia clínica completa es muy importante para esclarecer la etiología, dado el amplio rango de diagnósticos diferenciales que incluyen enfermedad cerebral inflamatoria y sus simuladoras no inflamatorias39.
El tratamiento de las VPSNC tiene como objetivos: el control de la inflamación activa intramural, la prevención de eventos isquémicos secundarios, la mejoría en el remodelado del vaso sanguíneo, el control de los síntomas asociados (neurológicos o psiquiátricos) y la prevención de complicaciones derivadas de la propia enfermedad y de sus tratamientos16. Cada subtipo de VPSNC en los niños requiere una estrategia terapéutica distinta. En los niños con la variante no progresiva de VPSNC de grandes o medianos vasos usualmente se administran bolos de metilprednisolona por 3-5 días, seguidos de dosis altas de prednisolona con desescalonamiento de la dosis durante 3 meses hasta una dosis de 1 mg/kg/día. A este régimen se le asocia el tratamiento antitrombótico y la suplencia de calcio y vitamina D8,16. Usualmente se valora la eficacia del tratamiento realizando una neuroimagen a los 3 meses; en el caso de estabilización de la lesión (no nuevas zonas de estenosis) y de ausencia de nuevos síntomas neurológicos, se interrumpe el tratamiento inmunosupresor. Por otro lado, los niños que presentan nuevas lesiones o síntomas neurológicos se reclasifican a la variante progresiva y deben recibir tratamiento para esta entidad16.
Los niños que presentan VPSNC de vasos de grande y mediano calibre, variante progresiva, o VPSNC de pequeño vaso, tienen una enfermedad inflamatoria cerebral severa y requieren otro tipo de inmunosupresión además de los corticoides. El medicamento que se ha utilizado con relativo éxito es la ciclofosfamida, aunque no se cuenta con estudios prospectivos que confirmen los hallazgos en los reportes de caso3,40,41. El tratamiento actual para este tipo de VPSNC consiste en 6 meses de alta inmunosupresión con pulsos mensuales de ciclofosfamida, asociados a tratamiento profiláctico contra Pneumocystis jirovecci, dosis altas de prednisolona (2 mg/kg/día) por un mes (seguido de un desescalonamiento de dosis progresivo) asociado a un tratamiento antitrombótico, suplencia de calcio y vitamina D, además de control sintomático (por ejemplo, uso de anticonvulsivante)21. Se continúa con un tratamiento de mantenimiento que puede realizarse con micofenolato o azatioprina; la duración, en general, es de 18 meses tanto en la variante progresiva de grandes o medianos vasos como en la VPSNC de pequeños vasos21,42,43.
Conclusión
La VPSNC es una enfermedad que, aunque rara, debe considerarse dentro de los diagnósticos diferenciales en pacientes pediátricos que se presenten con compromiso focal o generalizado del SNC. Su diagnóstico es de exclusión, tras una adecuada historia clínica y posterior enfoque paraclínico que descarte otras entidades a las que puedan atribuirse los síntomas del paciente. Al sospechar el diagnóstico, debe ampliarse el estudio con angiografía o angio-RMN y recordar que solo deben ir a estudio histopatológico aquellos pacientes en quienes estas imágenes sean reportadas normales. El inicio oportuno de la terapia inmunosupresora asegura el impacto favorable en la recurrencia de nuevos episodios y en la mejoría de la sintomatología con la que se presente el niño, como es el caso de nuestro paciente.














