Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Reumatología
Print version ISSN 0121-8123
Rev.Colomb.Reumatol. vol.27 supl.1 Bogotá Dec. 2020 Epub Aug 21, 2021
https://doi.org/10.1016/j.rcreu.2020.03.005
Artículos de Revisión
Alteraciones renales en la esclerodermia
aUniversidad Nacional de Colombia, Colombia
La esclerosis sistémica es una enfermedad autoinmune generalizada que se caracteriza por vasculopatía, inflamación, depósito de colágeno y fibrosis en la piel y órganos internos.
Las complicaciones renales son comunes y con un amplio espectro e incluyen crisis renal esclerodérmica, función renal anormal, proteinuria, enfermedad vascular renal crónica, daño renal por fármacos nefrotóxicos, nefropatía por oxalato de calcio, glomerulonefritis y vasculitis asociadas a anticuerpos contra el citoplasma de los neutrófilos. La alteración renal permanece siendo una causa importante de morbilidad y mortalidad en la esclerodermia. El objetivo de esta revisión narrativa es describir las complicaciones renales de esta enfermedad.
Palabras clave: Esclerosis sistémica; Crisis renal esclerodérmica; Riñón; Función renal
Systemic sclerosis (SSc) is a systemic autoimmune disease characterized by vasculopathy, inflammation, collagen deposits and fibrosis in the skin and internal organs. Renal complications are common in SSc. The spectrum of renal complications in systemic sclerosis includes scleroderma renal crisis (SRC), abnormal renal function, proteinuria, renal chronic vascular disease, kidney injury from nephrotoxic drugs, oxalate calcium nephropathy, glomerulonephritis and vasculitis associated to anti-neutrophil cytoplasmic antibody. Renal involvement remains an important cause of morbidity and mortality in scleroderma. The objective of this review is to describe the renal complications of scleroderma.
Keywords: Systemic sclerosis; Scleroderma renal crisis; Kidney; Renal function
Introducción
La esclerosis sistémica (ES) es una enfermedad autoinmune sistémica caracterizada por vasculopatía, inflamación, depósitos de colágeno y fibrosis en la piel y en órganos internos tales como el corazón, los pulmones, el tracto gastrointestinal y los rinones1-3. Las complicaciones renales son comunes en la ES . La enfermedad renal crónica (ERC) puede ocurrir, paro también se encuentra hipertensión arterial, función renal anormal o proteinuria hasta en 60% de los pacientes5. Además, entre el 5 y el 15% de los pacientes presentan crisis renal esclerodérmica (CRE), que es la complicación más grave de la ES1. Antes del advenimiento de los inhibidores de la enzima convertidora de la angiotensina (IECA), la supervivencia de la CRE a corto plazo era inferior al 10%6. La CRE se define como la nueva aparición de hipertensión arterial acelerada o de insuficiencia renal oligúrica rápidamente progresiva durante la ES7.
El objetivo de esta revisión es describir las complicaciones renales de la esclerodermia. Se hizo una revisión de la literatura en las siguientes bases de datos: Medline (plataforma PubMed®), Library Science Database (plataforma ProQuest®), EMBASE (plataforma ProQuest®), con los términos de búsqueda en inglés: scleroderma, systemic sclerosis, systemic scleroderma, scleroderma renal, limited scleroderma, diffuse scleroderma, limited systemic scleroderma. Las búsquedas se realizaron hasta abril de 2019.
Crisis renal esclerodérmica
La CRE por lo general se presenta con hipertensión arterial severa a menudo descrita como acelerada o maligna, e insuficiencia renal aguda (IRA). Es una de las complicaciones más graves de la ES, ocurriendo aproximadamente en 5-15% de los casos, de los cuales el 2% se presenta en la variedad localizada (ESlc) y el 12% en la difusa (ESdc)8. Por otra parte, la hipertensión arterial no maligna sin uremia y anomalías en la orina o uremia leve atribuible a otros factores, en ausencia de CRE, son comunes en la ES y no deben confundirse con la CRE9.
Fisiopatología
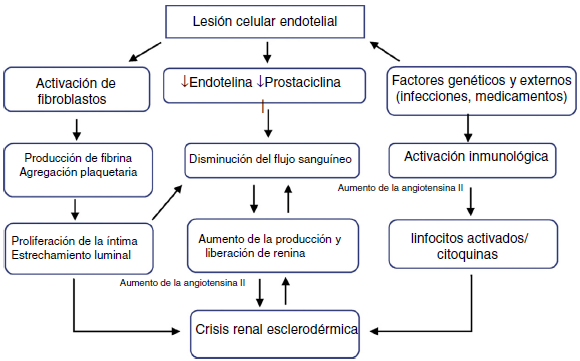
El proceso primario es la lesión de las células endoteliales, que produce engrosamiento de la íntima y proliferación de arterias arqueadas e interlobulares. El engrasamiento anormal de las paredes de los vasos permite la agregación y adhesión de las plaquetas. La liberación de factores plaquetarios aumenta la permeabilidad vascular y puede participar en la producción de un aumento de la deposición de colágeno y fibrina que contribuyen al estrechamiento luminal (fig. 1). Estos vasos arteriales estrechados generan una disminución de la perfusión renal, particularmente del flujo sanguíneo cortical, que sumada al vasoespasmo episódico denominado «el fenómeno de Raynaud renal», demostrado en los primeros estudios clásicos de Cannon et al.10, disminuye la perfusión del aparato yuxtaglomerular, generando su hiperplasia11, y promoviendo una marcada liberación de renina plasmática, con activación del sistema renina-angiotensina-aldosterona y producción de angiotensina II que es un potente vasoconstrictor directo del músculo liso vascular, induciendo hipertensión maligna e insuficiencia renal rápidamente progresiva12.
La evidencia reciente mostró que diferentes fragmentos derivados de la matriz extracelular desempeñan un papel en el proceso de remodelación vascular, ya que está estrictamente relacionado con la apoptosis de las células endoteliales13. También se ha demostrado que el aumento de los niveles de endotelina-11 , moléculas de adhesión vascular solubles y E-selectina soluble15 se asocia con la crisis renal.
Aunque se sospechaba que factores hormonales como las catecolaminas, las cininas y las prostaglandinas están involucrados en la patogénesis, solo unos pocos datos respaldan esta hipótesis, sugiriendo que la fisiopatología de la crisis renal se debe principalmente a la disfunción de los factores que controlan la circulación renal16, de modo que la CRE es el resultado de situaciones en las que el flujo sanguíneo renal está comprometido como en la disfunción cardíaca17,18, el embarazo y alteraciones del volumen y el flujo sanguíneo19.
Medicamentos como los corticoesteroides han estado implicados durante años en el desarrollo de la CRE20. Una revisión sistemática21 encontró una fuerte asociación entre altas dosis de prednisona y crisis renal, pero no se conoce la relación fisiopatológica exacta, aunque se sabe que hay un deterioro de la función endotelial e inhibición de la producción de prostaciclina, lo que aumenta la actividad de la enzima convertidora de angiotensina.
Los pacientes con mayor probabilidad de recibir esteroides son aquellos con enfermedad inflamatoria temprana que tienen un mayor riesgo de presentar CRE. La severidad de la enfermedad y las intervenciones concomitantes pueden ser confusas. Pero se recomienda actuar con precaución al comenzar los corticoesteroides, especialmente a dosis altas y en pacientes con esclerodermia difusa temprana. Otros medicamentos que causan vasoespasmo y que se han asociado con crisis renales son la ciclosporina22 y el tacrolimus23.
Predictores de crisis renal esclerodérmica
Los factores predictivos de una futura CRE incluyen el compromiso difuso de la piel, enfermedad temprana con síntomas durante menos de cuatro años, progresión rápida del engrasamiento de la piel, presencia de anticuerpos anti-ARN polimerasa III, nuevos eventos cardíacos (derrame pericárdico, insuficiencia cardíaca congestiva o arritmias), anemia de inicio reciente y una historia de altas dosis de corticoesteroides (más de 15 mg de prednisona diarios)7, como el principal factor modificable10,24. Las razones de probabilidad (odds ratio) para el desarrollo de CRE asociadas con exposición a corticosteroides en los últimos uno o tres meses se han estimado en 24 (IC 95% 3,0-193,8) y 17 (IC 95% 2,1-144,0), respectivamente25.
Por el contrario, la historia de hipertensión arterial no suele asociarse con el desarrollo de CRE26.
Manifestaciones clínicas
La CRE se caracteriza por el inicio agudo de hipertensión arterial severa, a menudo descrita como acelerada o maligna con IRA13. Los pacientes presentan características que se ven en la hipertensión acelerada por cualquier causa: cefalea, retinopatía hipertensiva con visión borrosa, u otros síntomas encefalopáticos, incluyendo convulsiones. Otras manifestaciones clínicas son la anemia hemolítica microangiopática (aproximadamente 50% de los casos), insuficiencia cardíaca, edema pulmonar (debido a un aumento de la postcarga) y oliguria que puede dar lugar a retención de sal y agua. La presencia de pericarditis, miocarditis y arritmias condiciona un peor pronóstico27. Cerca del 10% de estos pacientes pueden tener una presión arterial normal. Sin embargo, la presión arterial es probablemente alta en comparación con su presión arterial basal28. Además, se ha estimado que en 20% de los pacientes, la CRE precede al diagnóstico de ES29.
Las anomalías de laboratorio frecuentes incluyen un aumento de la creatinina sérica (aunque en los individuos con creatinina basal baja, los niveles séricos pueden permanecer en el rango normal de referencia), anemia hemolítica microangiopática, trombocitopenia (por lo general no menos de 50.000/mm3), y altos niveles de renina (30-40 veces más alta que la normal). El uroanálisis puede mostrar hematuria microscópica y cilindros granulosos con proteinuria en rango no nefrótico (por lo general menos de 1 g/24 h)2,30.
Macroscópica
A menudo están presentes múltiples hemorragias petequiales sobre la superficie de los riñones afectados. El corte seccional revela infartos pequenos en forma de cuna y focos de necrosis cortical. Estos cambios son inespecíficos y se pueden observar en otros trastornos microangiopáticos trombóticos, síndrome urémico hemolítico, púrpura trombocitopénica trombótica, hipertensión maligna idiopática o en asociación con algunos medicamentos31.
Microscópica
Las manifestaciones histológicas pueden variar durante el curso de la enfermedad y los cambios vasculares tempranos se pueden manifestar como exceso de material mixoide en la íntima, trombosis o necrosis fibrinoide. Más tarde se desarrollan lesiones «en piel de cebolla», mientras que la esclerosis fibroíntima, con o sin fibrosis de la adventicia, puede ser la única manifestación de dano crónico o el resultado de episodios previos de IRA32. A menudo se desarrollan cambios glomerulares agudos como resultado de la lesión vascular y la reducción de la perfusión renal. Los cambios glomerulares primarios están relacionados con la lesión endotelial glomerular y pueden manifestarse como edema endotelial y trombosis capilar glomerular, aunque esta última es relativamente poco frecuente33. En contraste con el síndrome urémico hemolítico y la púrpura trombocitopénica trombótica, los cambios primarios de los vasos pequenos predominan sobre las alteraciones glomerulares34. Los trombos en los vasos pequenos superan a los trombos glomerulares, mientras que en el síndrome urémico hemolítico y la microangiopatía trombótica se encuentra lo contrario35.
Inmunofluorescencia
Se puede observar una tinción no específica para inmunoglobulina M y C3. La tinción de fibrinógeno puede estar presente en los glomérulos y las arterias asociadas con necrosis fibrinoide o microangiopatía trombótica aguda36.
Microscopía electrónica
Hay edema endotelial y expansión de la lámina rara interna. La duplicación de la membrana basal glomerular con interposición celular está presente en las etapas crónicas36.
Pronóstico
El uso de los IECA ha cambiado dramáticamente la supervivencia de los pacientes con CRE, ya que antes del uso de estos medicamentos los pacientes casi siempre fallecían y solo un 10% sobrevivía el primer año7. Un estudio que incluyó 145 pacientes tratados con un inhibidor de la ECA encontró que 89 pacientes (61%) tuvieron buenos resultados que se definieron como no requerir diálisis o solo requerir diálisis temporal, 55 (38%) no requirieron diálisis y 34 (23%) requirieron diálisis transitoria; 56 (38%) pacientes experimentaron malos desenlaces, 28 (19%) sobrevivieron con diálisis y 28 (19%) fallecieron en los primeros seis meses27.
Los factores asociados con un mal desenlace son la edad avanzada, sexo masculino, insuficiencia cardíaca congestiva, presión arterial controlada en forma inadecuada y un nivel inicial de creatinina sérica mayor a 270 mmol/L37. La exposición a la prednisona al inicio de la CRE se asoció con un aumento significativo del riesgo de muerte. Hudson et al. estimaron un riesgo de muerte 4% mayor por cada miligramo de prednisona recibido por el paciente38. El tratamiento oportuno y apropiado es esencial para evitar la diálisis y mejora significativamente el pronóstico de estos pacientes39.
El pronóstico de la CRE normotensiva es peor que en pacientes hipertensos con altas tasas de mortalidad e insuficiencia renal. La ausencia de hipertensión arterial es un mensaje de alerta en la crisis renal, ya que puede retardar el diagnóstico y el tratamiento, dando lugar a una progresión de la enfermedad40.
Trasplante renal
La enfermedad renal terminal se puede desarrollar hasta en 45-55% de los pacientes, incluso cuando la CRE es reconocida y tratada rápidamente29,41,42. El trasplante renal es una opción razonable para estos pacientes y puede ofrecer una ventaja de supervivencia sobre la diálisis crónica43. Los pacientes con enfermedad renal terminal debida a CRE tienen una peor supervivencia en comparación con los pacientes con otras patologías. El registro ANZDATA informó que solo el 10% de estos pacientes pudieron interrumpir la diálisis después de un período promedio de 14 meses43.
Existen reportes de recurrencia de CRE en trasplantes de Riñón (estimada en alrededor del 20-50%) de donantes cadavéricos o vivos, incluyendo gemelos44. El trasplante renal con aloinjerto se puede asociar con la aparición temprana de insuficiencia renal debida a CRE, que puede ser anunciada por algunos marcadores de empeoramiento de la esclerodermia tales como engrosamiento progresivo de la piel, anemia y complicaciones cardíacas2.
Otras complicaciones renales en esclerodermia
En 50% de los pacientes asintomáticos se encontraron marcadores clínicos sugestivos de enfermedad renal, tales como proteinuria, elevación de la creatinina e hipertensión arterial. También se encontró enfermedad vascular renal crónica, dan o renal por medicamentos nefrotóxicos (incluyendo la ciclosporina y la D-penicilamina), nefropatía por oxalato de calcio, glomerulonefritis y vasculitis asociada a anticuerpos anticitoplasma de neutrófilos (tabla 1)5,13.
Nefropatía por oxalato de calcio
La nefropatía por oxalato en ES es una causa de lesión tubular renal aguda que se asocia comúnmente con situaciones que afectan la absorción en el intestino delgado45-47. La fisiopatología común requiere una malabsorción crónica de las grasas de la dieta en el intestino delgado, con una absorción colónica relativamente conservada. El aumento de los ácidos grasos luminales en el intestino delgado desplaza el calcio del oxalato dejándolo libre para ser absorbido fácilmente a nivel del colon. Este oxalato es filtrado posteriormente en el glomérulo e intercambiado en los túbulos proximales, se precipita, e induce una mayor inflamación o necrosis de las células epiteliales tubulares48-50.
El pronóstico es malo en los pacientes que desarrollan nefropatía por oxalato; sin embargo, la duración de la lesión renal, el grado de enfermedad intestinal, y el estado funcional y nutricional de los pacientes también definen los desenlaces clínicos. El reconocimiento temprano de los pacientes en riesgo es crítico ya que el establecimiento de una dieta baja en oxalato puede ayudar a prevenir esta complicación. Las funciones del uso temprano de agentes procinéticos, antibióticos para el SBID (sobrecrecimiento bacteriano en el intestino delgado), suplementos de calcio y magnesio y probióticos todavía están por definirse en futuros estudios prospectivos de pacientes en riesgo con esclerosis sistémica45.
Hipertensión arterial aislada
Los pacientes con ES también presentan hipertensión arterial asociada. No está claro si la hipertensión es una comorbilidad o una manifestación de vasculopatía renal. En un estudio que incluyó a 561 pacientes con ES (de los cuales el 60% tenía ESlc) y una duración media de la enfermedad de 10,9 ± 8,8 años, 23% de quienes tenían una función renal normal y 43% de aquellos que tenían una función renal anormal al inicio del estudio, presentaron hipertensión después de más de dos años de seguimiento. En contraste, en la cohorte de la Universidad de Pittsburgh, solo el 12% de los 675 pacientes con ESdc, a quienes se les hizo seguimiento entre 1972 y 1993, tenían hipertensión51. La mitad de estos pacientes desarrollaron hipertensión en un promedio de 6,9 años antes de ser diagnosticados con ES, mientras que los demás pacientes desarrollaron hipertensión en un promedio de 4,7 años después del diagnóstico de ES; sin embargo, el 61% de estos pacientes recibieron glucocorticoides antes de la aparición de la hipertensión, lo que sugiere que este tratamiento podría ocasionar hipertensión. Por lo tanto, en estos estudios no hay evidencia de que la hipertensión per se esté asociada con el desarrollo de la CRE1.
Glomerulonefritis asociada a anticuerpos anticitoplasma de neutrófilos en esclerodermia
A diferencia de la CRE, esta manifestación se desarrolla en pacientes con ESlc prolongada. No se conoce la prevalencia, pero se han reportado aproximadamente 40 casos en la literatura en inglés52-57. La vasculitis asociada a ANCA (VAA) en el contexto de la ES es más frecuente en la quinta y sexta década de la vida (edad promedio 57 años, rango 19-82) y la proporción hombre mujer es 1:4, similar a la distribución general por sexos en pacientes con ES. La duración promedio de la ES hasta el inicio de la vasculitis asociada con ANCA es de aproximadamente nueve años. La mayoría de los pacientes sufrían de la variante difusa (57%), mientras que aproximadamente 38% tenían la variante limitada.
Se ha postulado que la vasculopatía esclerodérmica exacerba la interacción de los anticuerpos anticitoplasma de neutrófilos (ANCA) con el endotelio cercano al polo vascular y la consecuente activación de neutrófilos en el glomérulo5.
Típicamente, los pacientes presentan glomerulonefritis crescéntica, insuficiencia renal progresiva, hipertensión leve y proteinuria. Además, se ha reportado hemorragia pulmonar asociada24.
En algunos casos se identifica la reactividad clásica contra la proteinasa-3 (PR3) o la mieloperoxidasa (MPO), mientras que en otros, la reactividad atípica de los ANCA se demuestra únicamente mediante tinción con inmunofluorescencia55. Se ha sugerido que se deben realizar pruebas de ANCA en todos los pacientes con sospecha de CRE, ya que la vasculitis puede ser un diagnóstico diferencial importante para la CRE normotensiva56.
Estudios sobre la incidencia de anticuerpos ANCA en pacientes no seleccionados con ES han demostrado que es de 0-12%, pero en estos pacientes tanto la MPO como la PR3 se pueden identificar mediante ELISA57. Hasta el 13% de los pacientes con ES fueron positivos para MPO por ELISA, pero fueron negativos para ANCA por inmunofluorescencia. La manifestación clínica más frecuente (83%) de la VAA fue la glomerulonefritis rápidamente progresiva (GNRP), 28% sufrieron de hemorragia alveolar, 13% de vasculitis necrosante que dio lugar a isquemia de extremidades y 10% de erupción cutánea vasculítica57. De manera similar a la vasculitis asociada con ANCA en los pacientes con esclerodermia, esta complicación requiere terapia con altas dosis de esteroides del tipo de la metilprednisolona, 500-1.000 mg intravenosos diarios por tres dosis, seguida de prednisona oral 1 mg/kg/día (máximo 80 mg), con una reducción progresiva hasta suspenderla en 34 meses, más ciclofosfamida a una dosis de 15 mg/kg (máximo 1,2 g) cada dos semanas para los tres primeros pulsos, seguida de infusiones cada tres semanas para los siguientes 3-6 pulsos. En algunos casos refractarios se agregó la plasmaféresis. Hay informes de casos que sugieren la efectividad del rituximab para la glomerulonefritis asociada con ANCA en la esclerodermia57.
Proteinuria aislada
La excreción urinaria de albúmina es por lo general reconocida como un marcador de dano vascular renal y un predictor de morbimortalidad cardiovascular independiente de otras comorbilidades, tales como diabetes e hipertensión58. La albuminuria o proteinuria clínicamente relevante se detecta en casi un tercio de los pacientes con ES e indica no solo enfermedad vascular renal, sino también enfermedad vascular sistémica que se asocia con una mayor morbimortalidad. Se presentó microalbuminuria y proteinuria tubular en 50 (45%) de 112 pacientes evaluados, pero muchos de estos pacientes tenían insuficiencia renal, por lo tanto, no se encontró asociación entre la función renal y la proteinuria microscópica29. Se requieren estudios adicionales para determinar si la intervención, por ejemplo con inhibidores de la ECA, mejora los desenlaces1.
Reducción de la tasa de filtración glomerular
En un estudio longitudinal canadiense en más de 400 pacientes con ES seguido de una mediana de dos años con medición de la función mediante la tasa de filtración glomerular (TFG), se observó una ligera disminución asociada con comorbilidades tales como hipertensión y diabetes mellitus, comparable a la de la población general. La reducción de la TFG no parece ser progresiva en la mayoría de los pacientes con ES y no predice el inicio de la CRE51.
Enfermedad renal crónica en esclerodermia
Los pacientes sin crisis renal previa pueden presentar una reduplicación de fibras elásticas, glomérulos esclerosados, atrofia tubular y fibrosis intersticial, lo que probablemente refleja cambios crónicos en la esclerodermia. Kingdon et al. mostraron una reducción de la TFG en casos de esclerosis sistémica sin crisis renal59. La enfermedad renal crónica, por lo tanto, parece tener un pronóstico benigno en la ESdc. Es probable que existan otras causas de insuficiencia renal en los casos de ES, incluyendo las causas prerrenales (asociadas con compromiso arterial pulmonar y cardíaco) y medicamentos29. Aunque la D-penicilamina rara vez se utiliza en ES en la actualidad, aproximadamente 20% de los pacientes desarrollan glomerulonefritis membranosa y proteinuria que mejoran con la suspensión de la medicación. Sin embargo, en los casos severos se requieren esteroides, plasmaféresis e inmunosupresión. De acuerdo a los casos reportados en la literatura, esta complicación tiene una tasa de mortalidad de aproximadamente 40%5.
Reducción de la reserva funcional renal
En 21 pacientes con ES se describió una marcada reducción de la reserva funcional renal (RFR) comparada con los controles sanos (1,9 ± 18,6% vs. 34,8 ± 13,9%, p < 0,00)60. En un estudio posterior de 28 pacientes con ES, 13 de 19 pacientes con RFR de menos del 10% al inicio del estudio experimentaron una disminución de la depuración de creatinina mayor de 2 mL/min/1,73 m2 por año en cinco años de seguimiento, con una depuración final de creatinina de menos de 70 mL/min/1,73 m2 en ocho pacientes. Diez pacientes desarrollaron hipertensión sistémica (grado 1 o 2) y dos desarrollaron albuminuria. Ningún paciente con RFR basal normal (n = 9) desarrolló proteinuria o hipertensión60.
Conclusión
La enfermedad renal es una causa importante de morbimortalidad en la ES. A pesar de que la CRE ha sido una de las complicaciones más temidas de la esclerodermia, es posible que se presenten muchas otras afecciones renales diferentes incluyendo función renal anormal, enfermedad vascular renal crónica, lesión renal por medicamentos nefrotóxicos, nefropatía por oxalato de calcio, glomerulonefritis y vasculitis asociadas a anticuerpos anticitoplasma de neutrófilos.
REFERENCIAS
1. Woodworth TG, Suliman YA, Li W, Furst DE, Clements P. Scleroderma renal crisis and renal involvement in systemic sclerosis. Nat Rev Nephrol. 2016;12:678. [ Links ]
2. Bose N, Chiesa-Vottero A, Chatterjee S. Scleroderma renal crisis. Semin Arthritis Rheum. 2015;45:315-20. [ Links ]
3. Denton CP, Khanna D. Systemic sclerosis. The Lancet. 2017;390:1685-99. [ Links ]
4. Denton C. Renal manifestations of systemic sclerosis - clinical features and outcome assessment. Rheumatology. 2008;47:54-6. [ Links ]
5. Shanmugam VK, Steen VD. Renal manifestations in scleroderma: evidence for subclinical renal disease as a marker of vasculopathy. Int J Rheumatol. 2010:2010. [ Links ]
6. Cavoli G, Bono L, Tortorici C, Giammarresi C, Cavoli T. Scleroderma renal crisis. J Rheum Dis Treat. 2017;3:046. [ Links ]
7. Steen VD. Kidney involvement in systemic sclerosis. La Presse Medicale. 2014;43:e305-14. [ Links ]
8. Denton CP, Hughes M, Gak N, Vila J, Buch MH, Chakravarty K, et al. BSR and BHPR guideline for the treatment of systemic sclerosis. Rheumatology. 2016;55:1906-10. [ Links ]
9. Hoa S, Stern EP, Denton CP, Hudson M, Baron M, Frech T, et al. Towards developing criteria for scleroderma renal crisis: a scoping review. Autoimmun Rev. 2017;16:407-15. [ Links ]
10. Rosato E, Gigante A, Barbano B, Gasperini ML, Cianci R, Muscaritoli M. Prognostic factors of renal involvement in systemic sclerosis. Kidney Blood Press Res. 2018;43:682-9. [ Links ]
11. Stern EP, Steen VD, Denton CP. Management of renal involvement in scleroderma. Curr Treat Options Rheumatol. 2015;1:106-18. [ Links ]
12. Cannon PJ, Hassar M, Case DB, Casarella WJ, Sommers SC, LeROY EC. The relationship of hypertension and rena failure in scleroderma (progressive systemi sclerosis) to structural and functional abnormalities of the renal cortical circulation. Medicine. 1974;53:1-46. [ Links ]
13. Bruni C, Cuomo G, Rossi FW, Praino E, Bellando-Randone S. Kidney involvement in systemic sclerosis: from pathogenesis to treatment. J Scleroderma Rela Disord. 2018;3:43-52. [ Links ]
14. Kobayashi H, Nishimaki T, Kaise S, Suzuki T, Watanabe K, Kasukawa R. Immunohistological study of endothelin-1 and endothelin-A and B receptors in two patients with scleroderma renal crisis. Clin Rheumatol. 1999;18:425-7. [ Links ]
15. Stratton R, Coghlan J, Pearson J, Burns A, Sweny P, Abraham D, et al. Different patterns of endothelial cell activation in renal and pulmonary vascular disease in scleroderma. QJM. 1998;91:561-6. [ Links ]
16. Guillevin L, Mouthon L. Scleroderma renal crisis. Rheum Dis Clin North Am. 2015;41:475-88. [ Links ]
17. Steen VD, Medsger TA Jr, Osial TA Jr, Ziegler GL, Shapiro AP, Rodnan GP. Factors predicting development of renal involvement in progressive systemic sclerosis. Am J Med. 1984;76:779-86. [ Links ]
18. McWhorter JE IV, LeRoy EC. Pericardial disease in scleroderma (systemic sclerosis). Am J Med. 1974;57:566-75. [ Links ]
19. Karlen JR, Cook WA. Renal scleroderma and pregnancy. Obstet Gynecol. 1974;44:349-54. [ Links ]
20. Lunseth JH, Baker LA, Shifrin A. Chronic scleroderma with acute exacerbation during corticotropin therapy: report of a case with autopsy observations. AMA Arch Int Med. 1951;88:783-92. [ Links ]
21. Trang G, Steele R, Baron M, Hudson M. Corticosteroids and the risk of scleroderma renal crisis: a systematic review. Rheumatol Int. 2012;32:645-53. [ Links ]
22. Denton C, Sweny P, Abdulla A, Black C. Acute renal failure occurring in scleroderma treated with cyclosporin A: a report of three cases. Rheumatology. 1994;33:90-2. [ Links ]
23. Nunokawa T, Akazawa M, Yokogawa N, Shimada K, Hiramatsu K, Nishio Y, et al. Late-onset scleroderma renal crisis induced by tacrolimus and prednisolone: a case report. Am J Ther. 2014;21:e130-3. [ Links ]
24. Shanmugam VK, Steen VD. Renal disease in scleroderma: an update on evaluation, risk stratification, pathogenesis and management. Curr Opin Rheumatol. 2012;24:669. [ Links ]
25. Teixeira L, Mouthon L, Mahr A, Bérezné A, Agard C, Mehrenberger M, et al. Mortality and risk factors of scleroderma renal crisis: a French retrospective study of 50 patients. Ann Rheum Dis. 2008;67:110-6. [ Links ]
26. Traub YM, Shapiro AP, Rodnan GP, Medsger TA, McDonald JR, Steen VD, et al. Hypertension and renal failure (scleroderma renal crisis) in progressive systemic sclerosis. Review of a 25-year experience with 68 cases. Medicine. 1983;62:335-52. [ Links ]
27. Steen VD, Medsger TA. Long-term outcomes of scleroderma renal crisis. Ann Int Med. 2000;133:600-3. [ Links ]
28. Steen VD. Scleroderma renal crisis. Rheum Dis Clin N Am. 2003;29:315-33. [ Links ]
29. Penn H, Howie A, Kingdon E, Bunn C, Stratton R, Black C, et al. Scleroderma renal crisis: patient characteristics and long-term outcomes. QJM. 2007;100:485-94. [ Links ]
30. Ghossein C, Varga J, Fenves AZ. Recent developments in the classification, evaluation, pathophysiology, and management of scleroderma renal crisis. Curr Rheumatol Rep. 2016;18:5. [ Links ]
31. Fisher E, Rodnan G. Pathologic observations concerning the kidney in progressive systemic sclerosis. AMA Arch Pathol. 1958;65:29. [ Links ]
32. Batal I, Domsic RT, Medsger TA, Bastacky S. Scleroderma renal crisis: a pathology perspective. Int J Rheumatol. 2010:2010. [ Links ]
33. Batal I, Domsic RT, Shafer A, Medsger TA Jr, Kiss LP, Randhawa P,et al. Renal biopsy findings predicting outcome in scleroderma renal crisis. Hum Pathol. 2009;40:332-40. [ Links ]
34. Mouthon L, Bérezné A, Bussone G, Noël L-H, Villiger PM, Guillevin L. Scleroderma renal crisis: a rare but severe complication of systemic sclerosis. Clin Rev Allergy Immunol. 2011;40:84-91. [ Links ]
35. Tostivint I, Mougenot B, Flahault A, Vigneau C, Costa MA, Haymann JP, et al. Adult haemolytic and uraemic syndrome: causes and prognostic factors in the last decade. Nephrol Dial Transplant. 2002;17:1228-34. [ Links ]
36. Lusco MA, Najafian B, Alpers CE, Fogo AB. AJKD atlas of renal pathology: systemic sclerosis. Am J Kidney Dis. 2016;67:e19-20. [ Links ]
37. DeMarco PJ, Weisman MH, Seibold JR, Furst DE, Wong WK, Hurwitz EL, et al. Predictors and outcomes of scleroderma renal crisis: the high-dose versu low-dose D-penicillamine in early diffuse systemic sclerosis trial. Arthritis Rheum. 2002;46:2983-9. [ Links ]
38. Hudson M, Baron M, Tatibouet S, Furst DE, Khanna D, International Scleroderma Renal Crisis Study Investigators. Exposure to ACE inhibitors prior to the onset of scleroderma renal crisis - results from the International Scleroderma Renal Crisis Survey. Semin Arthritis Rheum. 2014;43:666-72. [ Links ]
39. Zanatta E, Polito P, Favaro M, Larosa M, Marson P, Cozzi F, et al. Therapy of scleroderma renal crisis: state of the art. Autoimmun Rev. 2018;17:882-9. [ Links ]
40. Akoglu H, Atilgan GK, Ozturk R, Yenigun EC, Gonul II, Odabas AR. A "silent" course of normotensive scleroderma renal crisis: case report and review of the literature. Rheumatol Int. 2009;29:1223-9. [ Links ]
41. Cozzi F, Marson P, Cardarelli S, Favaro M, Tison T, Tonello M, et al. Prognosis of scleroderma renal crisis: a long-term observational study. Nephrol Dial Transplant. 2012;27:4398-403. [ Links ]
42. Guillevin L, Bérezné A, Seror R, Teixeira L, Pourrat J, Mahr A, et al. Scleroderma renal crisis: a retrospective multicentre study on 91 patients and 427 controls. Rheumatology. 2011;51:460-7. [ Links ]
43. Pham PTT, Pham PCT, Danovitch GM, Gritsch HA, Singer J, Wallace WD, et al. Predictors and risk factors for recurrent scleroderma renal crisis in the kidney allograft: case report and review of the literature. Am J Transplant. 2005;5: 2565-9. [ Links ]
44. Cheung WY, Gibson IW, Rush D, Jeffery J, Karpinski M. Late recurrence of scleroderma renal crisis in a renal transplant recipient despite angiotensin II blockade. Am J Kidney Dis. 2005;45:930-4. [ Links ]
45. Ligon CB, Hummers LK, McMahan ZH. Oxalate nephropathy in systemic sclerosis: case series and review of the literature. Semin Arthritis Rheum. 2015;45:315-20. [ Links ]
46. Dobbins JW, Binder HJ. Importance of the colon in enteric hyperoxaluria. N Engl J Med. 1977;296:298-301. [ Links ]
47. Hylander E, Jarnum S, Jensen HJ, Thale M. Enteric hyperoxaluria: dependence on small intestinal resection, colectomy, and steatorrhoea in chronic inflammatory bowel disease. Scand J Gastroenterol. 1978;13:577-88. [ Links ]
48. Khan S, Finlayson B, Hackett R. Histologic study of the early events in oxalate induced intranephronic calculosis. Invest Urol. 1979;17:199-202. [ Links ]
49. Lieske JC, Spargo BH, Toback FG. Endocytosis of calcium oxalate crystals and proliferation of renal tubular epithelial cells in a patient with type 1 primary hyperoxaluria. J Urol. 1992;148:1517-9. [ Links ]
50. Marengo SR, Romani AM. Oxalate in renal stone disease: the terminal metabolite that just won't go away. Nat Rev Nephrol. 2008;4:368. [ Links ]
51. Caron M, Hudson M, Baron M, Nessim S, Steele R, Group CSR. Longitudinal study of renal function in systemic sclerosis. J Rheumatol. 2012;39:1829-34. [ Links ]
52. Anders H-J, Wiebecke B, Haedecke C, Sanden S, Combe C, Schlõndorff D. MPO-ANCA-positive crescentic glomerulonephritis: a distinct entity of scleroderma renal disease? Am J Kidney Dis. 1999;33, e3. [ Links ]
53. Mimura I, Hori Y, Matsukawa T, Uozaki H, Tojo A, Fujita T. Noncrescentic ANCA-associated renal crisis in systemic sclerosis. Clin Nephrol. 2008;70:183-5. [ Links ]
54. Endo H, Hosono T, Kondo H. Antineutrophil cytoplasmic autoantibodies in 6 patients with renal failure and systemic sclerosis. J Rheumatol. 1994;21:864-70. [ Links ]
55. Casari S, Haeney M, Farrand S, Herrick A. Antineutrophil cytoplasmic antibodies a' Red Flag" in patients with systemic. J Rheumatol. 2002;29:2666-7. [ Links ]
56. Kamen DL, Wigley FM, Brown AN. Antineutrophil cytoplasmic antibody-positive crescentic glomerulonephritis in scleroderma a different kind of renal crisis. J Rheumatol. 2006;33:1886-8. [ Links ]
57. Arad U, Balbir-Gurman A, Doenyas-Barak K, Amit-Vazina M, Caspi D, Elkayam O. Anti-neutrophil antibody associated vasculitis in systemic sclerosis. Semin Arthritis Rheum. 2011;45:223-9. [ Links ]
58. Anavekar NS, McMurray JJ, Velazquez EJ, Solomon SD, Kober L, Rouleau J-L, et al. Relation between renal dysfunction and cardiovascular outcomes after myocardial infarction. N Engl J Med. 2004;351(13):1285-95. [ Links ]
59. Kingdon E, Knight C, Dustan K, Irwin A, Thomas M, Powis S, et al. Calculated glomerular filtration rate is a useful screening tool to identify scleroderma patients with renal impairment. Rheumatology. 2003;42(1):26-33. [ Links ]
60. Livi R, Teghini L, Pignone A, Generini S, Matucci-Cerinic M, Cagnoni M. Renal functional reserve is impaired in patients with systemic sclerosis without clinical signs of kidney involvement. Ann Rheum Dis. 2002;61(8):682-6. [ Links ]
Recibido: 31 de Julio de 2019; Aprobado: 26 de Marzo de 2020











 text in
text in