Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Reumatología
Print version ISSN 0121-8123
Rev.Colomb.Reumatol. vol.28 no.4 Bogotá Oct./Dec. 2021 Epub Dec 01, 2022
Informe de caso
Stroke-mimic y esclerodermia en «coup de sabre»: reporte de caso*
a Unidad de Reumatología, Hospital Universitario del Tajo, Aranjuez, Madrid, España
b Unidad de Neurología, Hospital Universitario del Tajo, Aranjuez, Madrid, España
c Servicio de Medina Interna, Hospital Universitario del Tajo, Aranjuez, Madrid, España
A continuación, presentamos el caso de una paciente con una manifestación atípica para esclerodermia localizada. Mujer de 30 an˜ os con esclerodermia localizada facial en sabré», con estabilidad clínica de las lesiones durante an˜ os. En el 2017 acude al servicio de urgencias por un cuadro de alteración sensitiva en hemicuerpo izquierdo que fue tratada como un ictus. En los estudios complementarios se objetivaron lesiones parenquimatosas finalmente atribuibles a la esclerodermia localizada. Tras revisar la literatura, este tipo de lesiones es más frecuente de lo esperado, por lo que parece obligatorio dedicar más atención a los síntomas neurológicos en los pacientes con esclerodermia localizada. Este es el primer caso de stroke-mimic reportado.
Keywords: Localized scleroderma; Central nervous system and scleroderma; "Stroke mimic" and scleroderma
A case is presented of an atypical manifestation of localized scleroderma. The patient is a 30-year-old Caucasian women with localized facial scleroderma "coup de sabre", with clinical stability foryears. She was seen in the Emergency Department due to a sudden lack of sensitivity in her left side, and was treated as a stroke. Complementary tests showed intracranial parenchymal images that were finally attributed to the localized scleroderma. After a comprehensive literature review, this presentation was more frequent than expected. This is why neurological symptoms should be carefully evaluated in these patients. This is the first stroke-mimic case reported.
Keywords: Localized scleroderma; Central nervous system and scleroderma; "Stroke mimic" and scleroderma
Introducción
La esclerodermia localizada (EL) es una enfermedad autoinmune caracterizada por fibrosis de piel y tejido subyacente1. La esclerodermia en «coup de sabre» es un tipo de EL en forma de surco que afecta al área frontoparietal, como una banda esclerótica con atrofia y adelgazamiento de las capas externas de la piel. Raramente puede asociarse con lesiones en el sistema nervioso central2, aunque en los últimos años se han descrito diferentes manifestaciones neurológicas que van desde alteraciones sensitivas a crisis epilépticas o manifestaciones neuropsiquiátricas3),(4. En las pruebas complementarias se ha demostrado un aumento de la incidencia de lesiones en la sustancia blanca5)-(7. Su significado clínico es incierto ya que en la mayoría de las ocasiones son subclínicas. Si bien la fisiopatología es desconocida, su presencia puede tener implicaciones terapéuticas5)-(7. Hasta la fecha no se han descrito casos de stroke-mimic relacionados con EL.
Caso clínico
Se trata de una mujer de 30 años, caucásica, sin hábitos tóxicos ni factores de riesgo cardiovasculares asociados. Como antecedentes relevantes presentaba migraña episódica sin auras y escoliosis. Fue diagnosticada de EL en «coup de sabre» frontal derecha (fig. 1) en el año 2012. Para ello había recibido varios tratamientos, incluyendo metotrexato con dosis máxima de 7,5 mg semanales que fue suspendido por intolerancia digestiva, incluso por vía subcutánea, y prednisona a dosis de 5 mg/cada 24 h. En el 2016 se inició tratamiento con ácido micofenólico 180 mg, con buena tolerancia y control de la clínica cutánea.
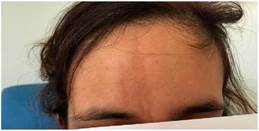
Figura 1 Imagen con lesión hiperpigmentada en hemifrente derecha correspondiente con esclerodermia en «coup de sabre».
En octubre del 2017 la paciente acudió al hospital por un cuadro brusco de parestesias y acorchamiento de extremidades izquierdas (miembro inferior izquierdo distal y progresión ascendente a brazo y hemicara) y sensación de debilidad (cojeaba, el brazo pesaba), que se interpretó como perfil vascular, y fue remitida al hospital de referencia de ictus y tratada con fibrinólisis intravenosa. Los síntomas neurológicos fueron mejorando en los días siguientes, con mejoría completa en la actualidad.
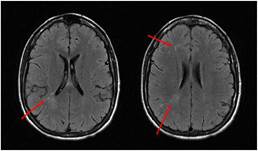
El estudio vascular, el electroencefalograma y el líquido cefalorraquídeo (LCR) fueron normales. La resonancia magnética nuclear (RMN) mostraba lesiones hiperintensas en T2 en sustancia blanca de hemisferio derecho sin restricción en difusión ni captación de contraste (fig. 2). Analíticamente destacaba PCR 13,3mg/dl, ANA 1/160 patrón moteado y negatividad de otros anticuerpos.
Evolución
Fue tratada con metilprednisolona 1 mg/kg/día/durante 3 días y luego prednisona 1 mg/kg/día en pauta descendente y aumento del micofenolato a 180 mg/cada 12 h. Ha permanecido asintomática y la RMN no ha cambiado tras 18 meses de seguimiento.
Discusión
La esclerodermia es una enfermedad inmunomediada que se caracteriza por inflamación, daño vascular y fibrosis. El término esclerodermia engloba diferentes subtipos de enfermedades, desde la EL, con afección predominantemente cutánea, hasta la esclerodermia sistémica (ES), con mayor frecuencia de afección de órganos internos8. La incidencia de la EL se estima entre 0,4 y 2,7 casos por cada 100.000 habitantes/año. Tiene predominio en mujeres (2-3:1) y en pacientes caucásicos3.
Considerada una forma cutánea con pronóstico benigno, en los últimos años se han descrito complicaciones neurológicas como déficits neurológicos focales, crisis epilépticas, neuralgia del trigémino, síntomas extrapiramidales, cefaleas y alteraciones neuropsiquiátricas3),(4. Visto en perspectiva, esto podría haber estado en relación con las cefaleas que la paciente presentaba previamente.
El tiempo de desarrollo de la clínica neurológica oscila entre 2 y 24 años desde la aparición de la lesión cutánea4.
En las pruebas complementarias destacan las de imagen con hallazgos anormales en el 83% de las tomografías computarizadas (TC) craneales y el 84% de las RMN6. En estos casos, la RMN muestra calcificaciones, atrofia o hiperintensidades en T2 en sustancia blanca subcortical, cuerpo calloso, ganglios basales y tronco, habitualmente ipsilaterales a la lesión cutánea, con frecuencia subclínicas. Las lesiones fueron generalmente unilaterales e ipsilaterales a la lesión cutánea, sin embargo, se han descrito casos con lesiones bilaterales en la imagen7. No se han descrito modificaciones de las lesiones a lo largo del tiempo con estas técnicas de imagen9. El electroencefalograma se mostró anormal en el 67,7% de los casos6. Se ha descrito la anatomía patológica de un caso que precisó lobectomía por mal control de la actividad epiléptica10. En las muestras se describe daño endotelial de la microvasculatura mediado por complemento, aunque su fisiopatología no ha sido determinada5)-(7.
No existe consenso sobre el tratamiento ni sobre la necesidad de inmunosupresión en estos casos. En publicaciones previas, la mayoría de los pacientes fue tratada con corticoides, metotrexato, azatioprina, micofenolato o tocilizumab, con resultados favorables3),(9),(10.
En resumen, la afectación neurológica en la esclerodermia es más frecuente de lo que cabe esperar. Por ello, es conveniente tenerlo en cuenta ante la aparición de síntomas que nos alerten ya que su existencia podría condicionar un tratamiento diferente.
REFERENCIAS
1. Takehara K, Sato S. Localized scleroderma is an autoimmune disorder. Rheumatol (Oxford). 2005;44:274-9, http://dx.doi.org/10.1093/rheumatology/keh487. [ Links ]
2. Untergerber I, Trinka E, Engelhardt K, Muigg A, Eller P, Wagner M, et al. Linear Scleroderma "en coup de sabre" coexisting with plaque-morphea: neuroradiological manifestation and response to corticosteroids. J Neurol Neurosurg Psychiatry. 2003;74:661-4, http://dx.doi.org/10.1136/jnnp.74.5.661. [ Links ]
3. Fett N, Werth VP. Update on morphea: part I. Epidemiology, clinical presentation, and pathogenesis. J Am Acad Dermatol. 2011;64:217-28, http://dx.doi.org/10.1016/j.jaad.2010.05.045. [ Links ]
4. Sommer A, GambichlerT, Bacharach-Buhles M, von Rothenburg T, Altmeyer P, Kreuter A. Clinical and serological characteristics of progressive facial hemiatrophy: a case series of 12 patients. J Am Acad Dermatol. 2006;54:227-33, http://dx.doi.org/10.1016/j.jaad.2005.10.020. [ Links ]
5. Pinho J, Rocha J, Sousa F, Macedo C, Soares-Fernandes J, Cerquerira J, et al. Localized scleroderma en coup de sabre in the neurology clinic. Mult Scler Relat Disord. 2016;71:96-8, http://dx.doi.org/10.1016/j.msard.2016.05.013. [ Links ]
6. Kister I, Inglese M, Laxer RM, Herbert J. Neurological manifestations of localised scleroderma. Neurology. 2008;71:1538-45, http://dx.doi.org/10.1212/01.wnl.0000334474.88923.e3. [ Links ]
7. Amaral TN, Peres FA, Lapa AT, Marques-Neto JF, Appenzeller S. Neurologic involvement in scleroderma: a systematic review. Semin Arthritis Rheum. 2013;43:335-47, http://dx.doi.org/10.1016/j.semarthrit.2013.05.002. [ Links ]
8. Doolittle AD, Lehman VT, Schwarts KM, Wong-Kissel LC, Lehman JS, Tollefsen MM. CNS imaging findings associated with Parry-Romberg syndrome and en coup de sabre: correlation to dermatologic and neurologic abnormalities. Neuroradiology. 2015;57:21-34, http://dx.doi.org/10.1007/s00234-014-1448-6. [ Links ]
9. Careta MF, Leite C, Cresta F, Albino J, Tsumani M, Romiti R. Prospective study to evaluate the clinical and radiological outcome of patients with scleroderma of the face. Autoimmun Rev. 2013;12:1064-9, http://dx.doi.org/10.1016/j.autrev.2013.05.005. [ Links ]
10. Magro CM, Halteh P, Olson LC, Kister I, Shapiro L. Linear scleroderma "en coup de sabre" with extensive brain involvement - Clinicopathologic correlations and response to anti-interleukin-6 therapy. Orphanet J Rare Dis. 2019;14:110, http://dx.doi.org/10.1186/s13023-019-1015-7 [ Links ]
Recibido: 25 de Diciembre de 2019; Aprobado: 21 de Mayo de 2020











 text in
text in