Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Persona y Bioética
Print version ISSN 0123-3122
pers.bioét. vol.13 no.1 Chia Jan./June 2009
CONSENTIMIENTO INFORMADO EN CIRUGÍA ORTOPÉDICA
Juan Guillermo Ortiz-Martínez*
* Ortopedista. Director de Programa, Facultad de Medicina, Universidad de La Sabana.
juan.ortiz1@unisabana.edu.co
FECHA DE RECEPCIÓN: 10-02-2008 - FECHA DE ACEPTACIÓN: 31-03-2009
RESUMEN
Esta revisión pretende ser un alto en el camino para quienes ejercen la ortopedia y el trauma en Colombia -y en otras latitudes-, un espacio de reflexión para afrontar el diario vivir, con estudiantes y residentes, pacientes y familiares, colegas y administradores de la salud, al establecer y hacer vida una cultura ética desde la cirugía ortopédica, de tal manera que no se estén recordando principios éticos fundamentales solo cuando aparezcan las quejas de los pacientes o los requerimientos judiciales. Con el hilo central del Consentimiento Informado, su historia, su sentido y momento apropiado de aplicación, se repasan conceptos bioéticos nucleares, partiendo de la buena comunicación, pilar de la relación médico-paciente, que deriva en la necesaria confianza que perfecciona dicha relación. Se ofrecen comentarios, principalmente en el campo de los conflictos de intereses, a la reglamentación que la Asociación Americana de Cirujanos Ortopedistas tiene para regular la práctica profesional de sus asociados.
PALABRAS CLAVE: consentimiento informado, relación médico paciente, cirugía en ortopedia, verdad, complicaciones inherentes, riesgo médico-legal, seguridad del paciente, ortopedia, cirugía de urgencia, cirugía experimental.
ABSTRACT
The present review is intended as a wake-up call for those who work with orthopedics and trauma in Colombia and in other parts of the world. It is an opportunity to reflect on daily practice with students and residents, patients and their families, colleagues and health administrators by establishing and making life an ethical culture from the standpoint of orthopedic surgery, so that we are reminded of fundamental ethical principles at all times, not just when complaints from patients or injunctions arise. Informed consent, its history, meaning and appropriate moment of application are the basis on which nuclear bioethical concepts are reviewed, beginning with good communication, which is the backbone of the physician-patient relationship and from which the confidence necessary to perfect that relationship is derived. Comments are put forth, primarily with respect to conflicts of interest in light of the regulations adopted by the American Association of Orthopedic Surgeons to standardize the professional practice of its members.
KEY WORDS: Informed consent, physical-patient relationship, orthopedic surgery, truth, inherent complications, medical-legal risk, patient safety, orthopedics, emergency surgery, experimental surgery.
RESUMO
Esta revisão deseja ser um alto no caminho dos que exercem a ortopedia e o trauma em Colômbia (e nos outros países), um sitio de reflexão para afrontar o diário viver com estudantes y residentes, pacientes e familiares, colegas e administradores da saúde, ao fixar e fazer viva uma cultura ética desde a cirurgia ortopédica; assim, os princípios éticos básicos no somente se recordarão quando cheguem as queixas dos pacientes ou os requerimentos judiciais. Neste artigo, repassam-se conceitos bioéticos fundamentais -tindo como eixo o consentimento informado, a sua história e o momento apropriado de aplicação- partindo da adequada comunicação, apoio da relação médico-paciente, que leva à confiança necessária que aperfeiçoa esta relação. No campo dos conflitos de interesse, fazem-se comentários à regulamentação da Associação Americana de Cirurgiões Ortopedistas.
PALAVRAS-CHAVE: consentimento informado, relação médico-paciente, cirurgia ortopédica, verdade, complicações inerentes, risco médico-legal, seguridade do paciente, ortopedia, cirurgia de urgência, cirurgia experimental.
Como todas las reglas muy esenciales, ésta que acabo de proponer pide mucho y dice poco. ¿Qué es, en rigor, el bien del enfermo? En una situación determinada, ¿en qué deberá consistir este bien? El bien del enfermo que el médico ha de tener ante sus ojos ¿debe ser, sin más lo que el enfermo mismo considere: su bien, lo que sobre el caso dictamine la sociedad a que médico y enfermo pertenecen o lo que allende las diversas convenciones sociales establezcan la ciencia o una religión supranacional y supratempóranea? El bien de una persona, ¿puede ser querido y procurado sin conflicto? Si el acto virtuoso debe buscar, salvo en las situaciones límite, ese término medio, que la ética más tradicional viene pre-escribiendo desde Aristóteles, ¿a qué normas habrá de atenerse su ejecutor para conseguirlo? Procurar el bien del enfermo es, como vemos, empeño bastante más fácil de formular y enunciar que de configurar y cumplir.
Pedro Laín Entralgo, 1964.
¿Cuántas veces como ortopedistas hemos entrado a un quirófano y tenido experiencias complejas sobre el desarrollo de una técnica quirúrgica con respecto a sus resultados, a sus complicaciones, que retrospectivamente nos hacen cuestionar sus indicaciones? ¿Cuántas veces esas experiencias complejas nos llevan a experimentar la "soledad del cirujano"?
Esa soledad se alimenta muchas veces por la improvisación de una técnica, por la complejidad de la patología, de las variables cambiantes del contexto propias del paciente, o por la presión de un sistema de salud que, en su infraestructura, en lugar de favorecer la práctica médica, la complica.
Con el advenimiento de la Medicina Basada en la Evidencia, ¿cuántos procedimientos de los que hacemos a veces en forma inconsciente están adecuadamente indicados en nuestros pacientes?, ¿cuántas veces al salir de una sala de cirugía creemos que hemos descubierto una nueva técnica digna de ser publicada y llevada en un congreso expresada en porcentajes de satisfacción frente a complicaciones?
El proceso deontológico de la praxis médica a veces genera confusiones, se termina accediendo a las necesidades de las aseguradoras, se maltrata la relación médico-paciente, y es entonces el momento en que la ortopedia en lugar de ser un "arte" se vuelve en una "técnica".
¿QUÉ ES EL CONSENTIMIENTO INFORMADO?
"Informed consent" es un término que se acuñó en los tribunales de Norteamérica y que no surge como una respuesta a un evento clínico o a un problema científico; surge en Inglaterra (1), en 1767, como un documento médico-legal cuando Baker y Stapleton asistían a un paciente con una fractura que cursaba con no unión y venía siendo tratada con vendajes que procedieron a retirar, le refracturaron la pierna y utilizaron un aparato experimental para alinearla y estirarla. El paciente interpone una acción legal contra estos ortopedistas, y la Corte falla a favor del paciente diciendo: "es razonable que un paciente debería ser informado de lo que se le va a realizar, para que se arme de valor y se haga cargo de la situación, de modo que pueda afrontar la operación".
Desde un punto de vista filosófico el consentimiento informado es el resultado, en forma de trípode, de la interacción entre la beneficencia, la autonomía y la justicia, donde ésta es la mediadora en este proceso (2).
Al abrir cualquier libro o revista sobre bioética que tenga una orientación norteamericana, los conceptos de autonomía, beneficencia, justicia y no maleficencia aparecen por doquier. Esto principios en ocasiones facilitan el abordaje de algún problema, pero también a veces favorecen los dilemas por la dificultad en su desarrollo y análisis. Ayuda conocer la orientación de los padres del principialismo: Tom Beauchamp, utilitarista, considera que los actos no se pueden valorar como buenos o malos, más que por sus consecuencias. James Childress, deontologista kantiano, cree posible que la razón puede establecer a priori unos principios éticos. Unos principios asumibles por todos porque son racionales y la razón los impone como objetivos. Pero en ocasiones esa razón con objetividad puede fluctuar desde el paciente o desde el médico haciendo difícil la conclusión del problema (3).
Beauchamp, en 1986, sostenía que "Todo ha cambiado y nada ha cambiado". El cambio lo explicaba haciendo referencia al proceso cultural y a las cambiantes estructuras sociales que amparaban el paternalismo tradicional -que para ese momento había desaparecido-, emergiendo otras estructuras que favorecían la toma de decisiones por parte del paciente. Pero, por otro lado, nada había cambiado porque en el fondo la mayoría de personas ahora esgrimían los principios por motivos legales y no por asumir postulados éticos (4, 5).
Al revisar la historia contemporánea del Consentimiento Informado hay que remitirse necesariamente a Norteamérica, donde aparece entre 1914 y 1957 en diferentes casos que generarían jurisprudencia en el ámbito de la responsabilidad médica ante el manejo de la información. El caso Schloendorff vs. Society of New Cork Hospitals es de los más conocidos (6).
Pero vale la pena detenerse en cómo Beauchamp describe las etapas históricas en ese proceso jurídico. Una primera donde lo que se establece es una ley del "todo o nada" en la que solo había dos caminos: consentir o no consentir, los términos medios no existían.
La siguiente etapa va desde 1957 a 1972, donde la calidad de la información marcará las características de ese consentimiento informado: qué tanto se le explicó al paciente y él autorizó su realización.
Posterior a 1972, el manejo de la información es aún más complejo y pone contra la pared al médico, quién debe satisfacer lo evidente y las complicaciones posibles de su eventual omisión, en el fondo o en la forma, que puedan afectar el resultado de la acción médica. Acá se esboza el que dicho documento se va transformando en derecho para el paciente y deber para el médico, y se puede discutir la frontera entre la libertad del médico y la del paciente ante un problema común (7).
La Asociación Médica Americana define el Consentimiento Informado como:
...la explicación, a un paciente atento y mentalmente competente, de la naturaleza y la enfermedad, así como del balance entre los efectos de la misma, y los riesgos y beneficios de los procedimientos recomendados, para a continuación solicitarle su consentimiento para ser sometido a esos procedimientos. La presentación de la información al paciente debe ser comprensible y no sesgada; la colaboración del paciente debe ser conseguida sin coerción; el médico no debe sacar partido de su potencial dominancia psicológica sobre el paciente (8).
En esta definición el médico asume per se a su estado un nivel de ventaja sobre el paciente, antes que otra cosa aclarada por su nivel de manejo de la información y la manera de utilizarla. Establece entonces el respeto a esas posibilidades de tener o no cierto conocimiento, y evitar hacer ganancia al ser el poseedor del concepto técnico o científico (9).
El Consentimiento Informado, entonces, deberá tener claridad, ser completo, poseer veracidad, dar los pro y los contra del tratamiento, y ofrecer alternativas en caso de elegir otro tratamiento (10).
En la práctica de la ortopedia aparecen diferentes posibilidades ante la elección de un tratamiento ortopédico quirúrgico o un tratamiento ortopédico no quirúrgico. Un ejemplo entre muchos es el siguiente:
Paciente de 40 años, empleado de una oficina pública, sin antecedentes patológicos de importancia, presenta caída de su altura con trauma en el brazo izquierdo (no dominante), presenta clínica y radiológicamente fractura diafisiaria oblicua corta, no desplazada del tercio medio de la diáfisis humeral. Se le puede ofrecer al paciente un manejo no quirúrgico o una posibilidad de osteosíntesis, con algún sistema conocido.
Se sabe que más del 80% de estos casos consolidan sin cirugía, que al ofrecer un procedimiento quirúrgico se pueden generar diferentes efectos adversos: no unión, mal unión, infección, lesión iatrogénica del nervio radial, etc.
Para lo anterior debería existir claridad de la decisión que se debe tomar, y evitar una presión innecesaria por escoger un manejo quirúrgico, tal vez por el gusto del cirujano de utilizar material de osteosíntesis.
El Consentimiento Informado, por su origen y su utilidad ante un sistema legal que busca en forma permanente resultados, efectos adversos, etc., es un procedimiento eminentemente jurídico; pero desde la visión de la praxis médica es definitivamente una herramienta deontológica pues se funda en la relación médico-paciente.
En la actualidad el Consentimiento Informado es un ejercicio ético del acto médico ejercido en su totalidad, y termina formando un resumen de ese quehacer cotidiano del médico, independiente de las latitudes y los diferentes países que lo han ido estructurando y asimilando en su realidad (11).
EL PORQUÉ DEL CONSENTIMIENTO INFORMADO
MacCullough (12), en la Universidad de Texas, comenta que en cirugía el Consentimiento Informado debe tener tres elementos:
-
Revelación por parte del cirujano del procedimiento, su técnica y la relación entre los beneficios y las posibles complicaciones.
-
Entendimiento por parte del paciente del aspecto clínico.
-
Procesamiento por parte del paciente de los elementos expuestos, y la toma de decisión basada en lo dicho por el cirujano que puede ser discutido con su familia o por otras opiniones médicas diferentes.
Los anteriores elementos permiten entonces que el proceso para la elaboración del documento final que exprese el Consentimiento Informado esté lleno de coherencia y claridad, de tal manera que permita al paciente tomar una decisión adecuada.
En un estudio (13) realizado en 2000, en México, con 246 pacientes de ortopedia que tenían cirugía, en quienes se evaluó la calidad del entendimiento del procedimiento explicado con respecto al consentimiento informado, se obtuvo:
Comprensión integra: 4%
Parcial: 66%
Pobre: 29%
Por esta razón, la comunicación debe ser clara, directa y eficaz, a pesar de que se pierda la posibilidad de realizar el procedimiento quirúrgico en el paciente. Esto favorece la relación médico-paciente, y da un halo protector al acto médico en caso de presentarse complicaciones inherentes al procedimiento (14).
Para analizar qué tanto se le debe decir al paciente entran en juego dos conceptos: el paternalismo fuerte y el paternalismo débil. Pero independientemente de qué tipo de relación se dé, lo que debe tenerse en cuenta, antes que cualquier consejo metodológico, es el prodigar confianza en forma racional, veraz y eficiente. De lo contrario, todo termina convirtiéndose en un acto jurídico, sin una repercusión ética del ejercicio de la cirugía ortopédica. Cada especialidad tiene un desarrollo diferente, pues su fisonomía es diferente (15 - 17).
Por otro lado, la alteración en la comunicación va en detrimento de la percepción de seguridad por parte del paciente, y favorece sus quejas o demandas; así lo describe un artículo donde la ortopedia hace parte de las especialidades demandadas (18). En esa revisión se muestra la casuística responsable de la mayoría de quejas o demandas y se recomienda aquello que se debe poner en conocimiento del paciente y aquello que no hace falta:
Siempre se debe advertir:
-
Falla diagnóstica
-
Falla técnico-quirúrgica
-
No unión
-
Infección
-
Luxación
-
Necrosis avascular
No se deben advertir porque van en contra de la confianza:
-
Equivocación al lado de operar.
-
Caída desde la mesa de operación.
La única forma de generar estructuras legales de defensa en el médico es contar con documentos, evidencias objetivas de que el acto se ha desarrollado conforme a lo esperado por el poderío de la ciencia y la tecnología (19).
Por todo esto se puede afirmar que, contrario a lo que menciona Fiori (20), el Consentimiento Informado no es un proceso deontológico tan purista como lo describe, es un mal necesario que se establece desde el principialismo norteamericano, impuesto por una jurisprudencia que termina siendo obligante para el desempeño de la medicina actual, pero tiene la posibilidad de convertirse en un procedimiento ético por medio del cual se respeta la autonomía del paciente.
Se utiliza la expresión "mal necesario" porque en ese enfoque la relación médico-paciente se altera desde el principio: el médico tratante estará pendiente de conseguir la firma del paciente para legitimar a futuro su práctica, estará apoyado por el conocimiento de su medicina y también de los términos legales presentes en un formato de consentimiento informado (21). Esto, quiérase o no, desvirtúa y altera el buen desarrollo de la relación médico-paciente.
ELEMENTOS DEL CONSENTIMIENTO INFORMADO
-
En general, en la redacción de un texto de Consentimiento Informado se tienen en cuenta:
-
Descripción de la intervención y de los objetivos que se persiguen.
-
Molestias y riesgos más importantes por su frecuencia o gravedad.
-
Beneficios esperables con su grado aproximado de probabilidad.
-
Alternativas factibles (excluyendo los tratamientos inútiles).
-
Curso espontáneo del padecimiento sin tratamiento y consecuencias de ello.
-
Opiniones y recomendaciones del médico.
Si se delimitan todos estos apartes dentro del texto del Consentimiento Informado, lo que se hace es un ejercicio jurídico: se aclara el procedimiento que se va a realizar, sus límites, complicaciones inherentes previstas, resultados a favor o en contra, y con la firma de las dos partes se cierra un contrato. Visto así no hay un ejercicio superior de la relación médico-paciente, sino un seguimiento jurídico y protector del acto médico.
En la actualidad es necesario el Consentimiento Informado porque sería imposible realizar procedimientos a la luz de la libertad del paciente -de su autonomía-, del conocimiento científico del problema, y por la presencia constante del riesgo de las demandas contra el médico (22).
¿CÓMO SE HACE?
En ortopedia y traumatología deben existir algunos elementos que no pueden faltar en todo Consentimiento Informado en lo que se refiere a posibles complicaciones:
-
Infección
-
No unión
-
Mal unión
-
Necrosis avascular
-
Compromiso funcional
-
Discapacidad asociada a lesiones
-
Discrepancias longitudinales o deformidades angulares
-
Lesiones neurológicas
-
Lesiones vasculares
-
Enfermedad trombo-embólica
-
Muerte
Revelación por parte del cirujano del procedimiento, su técnica y la relación entre los beneficios y las posibles complicaciones.
Durante la primera fase que se enumeró el cirujano debe descubrir y explicar su obligación en el procedimiento, de tal manera que no sesgue el concepto del paciente valiéndose de su experiencia o casuísticas favorables; debe lograr llevar al paciente a un punto en el que al entender el beneficio del procedimiento ofrecido y las posibles complicaciones, el continuo del constructo salud-enfermedad, el paciente termine otorgando su consentimiento a partir de una posición racional y de una relación medico-paciente cordial, basada en la sinceridad y el respeto por la dignidad de la persona humana.
Es pertinente citar un aparte de las palabras pronunciadas por el doctor Félix Marti Ibáñez dirigido a sus alumnos de medicina en 1960:
Al paciente deberéis llevar la curación cuando se pueda; el alivio, a veces; la esperanza, siempre. Recordad que el protocolo de laboratorio no es una sentencia irrevocable. Una determinación hematológica, una radiografía, un electroencefalograma pueden proporcionar informes vitales sobre la función orgánica del cuerpo humano, pero aún más vital es no olvidar jamás que detrás de todos los informes hay un ser humano angustiado con el que se precisa entablar comunicación.
En el diario vivir de la práctica de la medicina en Colombia, el proceso coherente, responsable y metódico de elaborar un Consentimiento Informado probablemente no se podría realizar en una consulta de 20 minutos autorizada por las aseguradoras; donde en ocasiones quien hace el diagnóstico no es quien realiza el procedimiento, y termina siendo otro profesional quien luego continúa el seguimiento posoperatorio.
El paciente debería poder analizar adecuadamente sus posibilidades, elaborar sus expectativas, conocer su enfermedad y las alternativas ofrecidas, con las subsecuentes complicaciones potenciales a que se pueda someter.
ENTENDIMIENTO POR PARTE DEL PACIENTE DEL ASPECTO CLÍNICO
El ortopedista debe mostrar sus actitudes comunicativas, el conocimiento a fondo de la enfermedad, el perfecto manejo de la técnica quirúrgica y su capacidad para manejar una comunicación asertiva. Ha de tener capacidad docente, pues se enfrenta a diferentes culturas, edades, sexos, ocupaciones, aseguradoras distintas y, finalmente, a diversos intereses.
Se gana una batalla decisiva cuando el paciente logra mostrar interés por la enfermedad y posteriormente cuestiona elementos con su médico tratante en forma de dudas, aclaraciones, alternativas, etc.; una batalla en el terreno de la relación médico-paciente que en último término será la principal protectora ante las demandas legales.
El documento que el paciente diligencie debe ser claro y, sobre todo, le debe generar tranquilidad al encontrar en el texto lo discutido durante el proceso de su elaboración teórica.
PROCESAMIENTO POR PARTE DEL PACIENTE DE LOS ELEMENTOS EXPUESTOS
Al llegar a esta fase el paciente habrá tenido el tiempo, el espacio y el lugar suficientes para entender su proceso. En esta parte final debe existir claridad sobre los principios de beneficencia y autonomía descritos por Beauchamp y Childress (23).
En ese momento el médico debe dar su recomendación final y evaluar la decisión del paciente frente a la mejor opción terapéutica.
Así se cierra el ciclo del Consentimiento Informado que, como se ha visto, va más allá del diligenciamiento de un documento.
Se puede afirmar que (24):
Cuando el médico, sin renunciar a su papel de monarca, olvida el más divino de los paradigmas, el de padre, cae en lo peor de los procederes posibles, el de tirano. Si en el primer caso se hace del enfermo un hijo, en el segundo se le convierte en esclavo.
¿CUÁNDO APLICAR EL CONSENTIMIENTO INFORMADO?
Los pacientes pueden llegar desde diferentes vías a la práctica ortopédica: por el servicio de consulta externa, como una solicitud de otra especialidad estando el paciente hospitalizado o, finalmente, por el servicio de urgencias con patologías agudas que pueden comprometer la vida del paciente (25, 26). Cada una de estas vías genera diferentes procedimientos, manejos especiales y, por las características particulares, posibles complicaciones proporcionales a la gravedad.
PACIENTES EN SERVICIOS DE URGENCIAS
Los pacientes que llegan a los servicios de urgencias podrán tener diferentes posibilidades terapéuticas y, al mismo tiempo, un pronóstico individual y diferente, de acuerdo con el triage en que sean clasificados.
El dramatismo cuando el paciente ingresa en una ambulancia, que avisa su llegada con luces, sirenas y pitos, puede generar una apreciación errónea; si adicionalmente los pacientes ingresan en grupo la priorización de atención en ocasiones se descuida o genera confusión, y esto puede derivar en complicaciones irreversibles e incluso en la muerte.
Sin embargo, hay que tener en cuenta que las lesiones mortales en los servicios de urgencias, o las que generan lesión anatómica o funcional, no sobrepasan el 1% (27). En ortopedia las urgencias absolutas se pueden enumerar en una lista corta, que hace percibir que todo puede ser diferido, que nada es urgente (28): luxaciones, fracturas abiertas, síndrome compartimental, fracturas inestables de pelvis, politraumatismo.
El cirujano deberá entonces tener la posibilidad de clasificar la gravedad y evitar confundirse por el volumen que llega al servicio de urgencias, pues al equivocarse en establecer una prioridad se puede favorecer el error médico (29).
El cirujano deberá definir varios momentos de verdad respecto al contexto en que se elabora un Consentimiento Informado:
-
Cuando se está ante un paciente con una patología del tal gravedad que requiere en forma inmediata un procedimiento inaplazable. En estos casos un tratamiento fútil puede representar la muerte del paciente, y un tratamiento con un cirujano inexperto puede acarrear lesiones irreversibles o terminar con la vida del paciente, con las consecuentes repercusiones legales personales o institucionales.
-
Cuando al conocer la historia natural de una enfermedad se sabe de antemano que un procedimiento va a generar severa discapacidad (mal unión, infección o lesiones neurológicas).
-
En el paciente de urgencias, si las circunstancias lo permiten, hay que intentar, con sencillez y oportunidad, definir el problema, explicar muy rápidamente el beneficio antes de proceder a la intervención, sin caer en explicaciones pormenorizadas del tratamiento o del pronóstico que en ese momento de emergencia muchas veces sobran. El cirujano debe determinar rápidamente en el paciente: la edad, la competencia, el estado legal y la información suficiente para tomar una decisión.
Es fundamental poder elegir la conducta que se debe seguir sin caer en principialismos que deformen la razón de ser del ortopedista que atiende un paciente. El respeto por la dignidad de la persona permitirá una toma de decisiones que se ajuste a cada caso específico, sin lesionar al paciente o ir en contra de los principios elementales de ética.
En los pacientes del servicio de urgencias aparecen otras variables con relevancia ética: por la premura en su atención en ocasiones se olvida el cuidado de la confidencialidad y la guarda de la privacidad. La siguiente lista resume los momentos en los que el personal de salud puede romper la confidencialidad y divulgar la historia clínica: requerimiento de la ley; enfermedades de obligatorio registro con implicaciones en la salud pública; abuso, negligencia o violencia doméstica; inspecciones, auditorías; deceso de personas o requerimientos médico-legales; propósitos de donación; protocolos de investigación que pongan en riesgo la vida de los sujetos de investigación o de la comunidad; seguridad y orden público.
El cirujano debe tener claro si está en peligro la vida, una extremidad o el compromiso serio de la salud. En urgencias no hay necesidad de generar discusiones o demoras en la toma de decisiones, pero se deben evitar los falsos positivos donde se produce confusión sobre el estado real del paciente, lo que perjudica entonces el buen desarrollo del manejo terapéutico.
Otro punto que se debe tener en cuenta en esos casos es la relación con la familia del paciente dado que, cuando éste se encuentra inconsciente o en estado de indefensión, podrá dar apoyo al grupo tratante con información y autorización para procedimientos especiales. La familia muchas veces allega documentos firmados y autorizaciones del paciente, como escritos sobre voluntades anticipadas, donación de órganos, órdenes de no reanimación en casos específicos de enfermedades terminales.
PACIENTES PROGRAMADOS
El asunto es muy diferente cuando se trata de un paciente programado, en el que su vida no corre riesgo, o de lesiones asociadas que generen grados importantes de discapacidad. En este grupo estarían los procedimientos que permiten programar sin riesgos, pues la alteración fisiológica no compromete la vida del paciente en forma inmediata: genu varo, hallux valgus, mal unión, no unión, etc.
Quizá lo más importante es el conocimiento del cirujano del diagnóstico, el pronóstico y las alternativas específicas que le permitan al paciente tomar una decisión. Según Lusting y Scardino (30) en el manejo de la cirugía electiva se pueden encontrar tres situaciones que tienen implicaciones éticas: cuando el paciente hace requerimientos en forma inapropiada o rechaza en forma inadecuada un procedimiento quirúrgico; cuando hay cuestionamientos éticos que hacen que el cirujano rechace una cirugía electiva; cuando se presentan elementos religiosos que generen objeción de conciencia ante momentos de verdad específicos como el uso de hemoderivados en pacientes que son Testigos de Jehová.
También en este caso de cirugía electiva la comunicación es fundamental y permite que el cirujano fluctúe con inteligencia entre un paternalismo débil o un paternalismo fuerte; de esta manera podrá mostrar al paciente las características de su enfermedad, la historia natural de la misma, y las alternativas posibles y existentes en la actualidad dentro de las cuales estará el procedimiento propuesto.
Al analizar los modelos de atención basados en los principios de beneficencia y de autonomía se encuentra una relación directa entre el bien del paciente y su libertad. El paternalismo fuerte desconoce la autonomía del paciente, apelando a motivos de beneficencia. Lo contrario sucede con el paternalismo débil: se asume que ante un análisis previo, donde exista una duda razonable, por carecer el paciente de conocimiento su consentimiento no será libre en forma absoluta y se debe entrar a suplir esa falencia.
En cualquier caso se tenderá a evitar que el paciente presente un desenlace fatal o efectos adversos generados por la alteración del ejercicio de su autonomía.
No se le impondrá nada al paciente; pero sí se le darán todos los elementos posibles a in de que preste su consentimiento para realizar un procedimiento específico. El centro gravitatorio en el desarrollo y la estructuración del Consentimiento Informado debe ser la verdad, que va a fundamentar una relación estable médico-paciente y permitirá entonces que los resultados favorables o desfavorables hagan parte del proceso terapéutico.
El doctor Pablo Arango dice con respecto a la verdad:
El trato con el paciente debe ser veraz, si algo salió mal en una cirugía debe conocerlo el paciente. Un paciente está dispuesto a perdonarle al cirujano un error, pero no un engaño. Engañar es dar a la mentira apariencia de verdad, es inducir a otro a creer y tener por cierto lo que no es. Un engaño y una estafa es decirle a un paciente que se le hizo determinada cirugía que no se hizo. Otro campo en el que hay que ser muy cuidadosos es en las publicaciones de trabajos e investigaciones, algunos por el afán de publicar lo hacen falseando estudios, alterando resultados1.
INVESTIGACIÓN E INNOVACIÓN EN CIRUGÍA ORTOPÉDICA
El Consentimiento Informado debe ser siempre un elemento de respeto cuando se utilizan pacientes para investigar, porque además de las implicaciones propias de un procedimiento quirúrgico aparecen las inherentes a un proceso de experimentación, manipulación y divulgación.
Si bien es cierto que la cirugía ortopédica sigue unos procedimientos que incluyen una pregunta de investigación y buscan una solución, la mayoría de las veces su desarrollo se da en un proceso de ensayo-error, que en general no cumple con parámetros o procesos ajustados a una metodología de investigación en humanos, que cubra y dé soporte a todo lo que genera un procedimiento quirúrgico en un paciente (31).
Los famosos ensayos clínicos que han sido la fortaleza y el baluarte de la industria farmacéutica han tenido no pocos desaciertos: casos como el de Tuskegee, Alabama, en 1933, y su réplica contemporánea en Nairobi, Kenya, en 2004 (32).
El conocimiento previo de tantas actividades, procedimientos, protocolos, abordajes quirúrgicos, uso de instrumentales específicos y sistemas protésicos2 se puede comparar con los famosos estudios clínicos referidos, que en ocasiones hacen rasgar las vestiduras a la comunidad académica y científica.
Existe un término anglosajón utilizado para matizar un concepto y minimizar en apariencia su repercusión: "Innovación en cirugía". Una técnica quirúrgica puede ser: clásica, nueva, renovada, modificada, con elementos de complementación. Cuando el ortopedista decide pasar de una técnica a otra -algunas veces de forma impulsiva o autoritaria- utilizando al paciente como modelo de experimentación ocurre algo con profunda repercusión ética. Este fenómeno también se presenta cuando se asume que un cambio singular en un corte o en una fijación lleva a pensar en que se produce un mejor resultado pero por una percepción propia y sin una metodología seria de investigación.
Definitivamente, al revisar y leer la historia de la ortopedia se sabe que gracias a esas modificaciones y cambios en el camino se lograron ofrecer nuevos resultados. La pregunta que surge es si se están realizando dichas variantes en forma juiciosa, disciplinada, ética y científica, de tal manera que transmitan tranquilidad a la comunidad científica al presentarse esos resultados en congreso especializados. Otras preguntas pueden plantearse: ¿Cómo son los seguimientos a esas variantes? ¿Cuál es el proceso para describir una técnica y probarla en pacientes con patologías específicas? O, ¿cómo hacer modificaciones sobre la marcha para lograr un mejor resultado?
Una respuesta aportada por la bioética sería la siguiente: la modificación de una técnica o una innovación debe estar enmarcada en un método científico, que empiece en cadáveres, luego en animales de experimentación y finalmente, casi como ocurre en una fase IV de un estudio clínico controlado en farmacología, se realice en voluntarios humanos quienes a satisfacción y entendimiento de la técnica lo acepten de conformidad, con los inherentes riesgos de dicha neotécnica.
Durante la Segunda Guerra Mundial la manipulación de los gitanos y de los judíos desencadenó un sinnúmero de pruebas, análisis, experimentos en contra del derecho a la libertad, la dignidad de la persona humana y el respeto propio a la vida; sin embargo, Rudolph Hess concluiría ante las discusiones sobre la eugenesia: "El nazismo es biología aplicada" (33). El objetivo de toda esta locura de sucesos y procedimientos estaba encaminado a justificar políticamente un ideal, fundamentándose en una visión biomédica de la purificación de una raza, que después derivaría en la macabra "solución final". Los nacionalsocialistas tuvieron, por decirlo así, dos etapas en su "progreso de investigación": una experimentación injustificada donde se perseguían resultados a toda costa y, al final de la guerra, la utilización del arma letal de los campos de concentración, bautizada como la "solución final".
Otro ejemplo histórico: cuando Enrique II, rey de Francia, participó en unas justas de caballería sufrió un grave accidente con su contrincante, quien le clavó una lanza en la órbita derecha. Catalina de Médicis mandó llamar en forma prioritaria al cirujano de la corte, Ambroise Paré, quien después de hacer un interrogatorio minucioso con los testigos presentes y examinar en forma metódica al rey herido, pidió a la reina ejecutar cuatro prisioneros de la Conciergerie, hizo traer sus cabezas únicamente para reproducir con lanzas la lesión del monarca y así poder entender, a través de la experimentación, la naturaleza de la herida y sus posibles opciones terapéuticas; ni con el concurso de Vesalio -que acudió a la junta médica- se logró conjurar el final del rey, quien murió pocos días después con una antesala de fiebres altísimas, convulsiones y delirios (34).
En este caso la realidad cambia diametralmente con respecto al primer ejemplo: están ubicados en épocas diferentes, con sistemas políticos distintos. En el segundo caso la motivación de la experimentación fue absolutamente coherente y lógica, mas no justa y respetuosa: se debía salvar literalmente la cabeza del rey como fuera necesario; cuatro desdichados condenados de las mazmorras pasarían de su situación de reos, a ser quienes ayudarían a la noble causa de explicar la fisiopatología de la lesión generada por la punta de lanza al reconocido pionero de la cirugía Ambroise Paré.
Sobre un sonado caso de investigación clínica en Kenya patrocinado por una multinacional farmacéutica comenta el doctor Carlos Gómez F.:
Es un estudio de "casos y controles", como lo exigen los cánones racionalistas. A la vez que se hace el seguimiento de enfermedades de transmisión sexual diferentes al ominoso SIDA, se promueve la política de la distribución masiva de preservativos. Se ofrecen drogas contra enfermedades infecciosas (antibióticos), pero a la vez, se detectan casos de SIDA, sin que estos se incluyan en el estudio para su tratamiento. No basta con que le distribuyan condones a la población. Imaginarán que así se les promueve el "libre desarrollo de su personalidad"3.
Algunos puntos más relevantes del código de Nuremberg4 sirven para ver cómo es esta declaración mundial clásica sobre investigación y su relación con el problema metodológico de la investigación en cirugía ortopédica, para de esa manera establecer un marco conceptual más cercano y apreciar mejor el trabajo de los comités de ética en investigación (35).
-
El consentimiento voluntario del sujeto humano es absolutamente esencial. ¿Cuántas veces estos documentos son diligenciados por un auxiliar sanitario, el mismo día del procedimiento y sin un seguimiento previo adecuado?
-
El experimento deberá diseñarse y basarse sobre los datos de la experimentación animal previa y sobre el conocimiento de la historia natural de la enfermedad y de otros problemas en estudio que puedan prometer resultados que justifiquen la realización del experimento. ¿Cuántas veces se realizan procedimientos que apenas se han visto ejecutar una o dos veces?
-
El experimento deberá llevarse a cabo de modo que evite todo sufrimiento o daño físico o mental innecesario. La subjetividad o los límites de la palabra "innecesario" pueden marcar la diferencia entre lo que para alguien es sufrimiento y para otro no lo es. ¿Cuántas variaciones a una técnica se dan en pacientes diferentes con resultados a veces impredecibles?
-
El experimento debería ser tal que prometiera dar resultados beneficiosos para el bienestar de la sociedad, y que no pudieran ser obtenidos por otros medios de estudio. No podrán ser de naturaleza caprichosa o innecesaria. La motivación de los estudios en ortopedia a veces responde a caprichos específicos de docentes o residentes que requieren un estudio para lograr promocionarse de nivel o ingresar a una sociedad científica.
-
No se podrán realizar experimentos de los que haya razones a priori para creer que puedan producir la muerte o daños incapacitantes graves; excepto, quizás, en aquellos experimentos en los que los mismos experimentadores sirvan como sujetos. En ocasiones se puede predecir la casi totalidad de los resultados en el desenlace de cirugías complejas, pero en algunos casos el resultado funcional es nulo, por la difícil rehabilitación del pacientes. Por ejemplo, una cirugía de Ganz en un paciente sin posibilidades de rehabilitación asumiendo riesgos innecesarios, cuando el paciente presenta grados avanzados de artrosis.
-
El grado de riesgo que se corre nunca podrá exceder el determinado por la importancia humanitaria del problema que el experimento pretende resolver. Al hablar de grado de riesgo se está asumiendo una franja de duda ante la posibilidad de un efecto colateral o una lesión asociada al experimento. Una cirugía donde la técnica quirúrgica es dudosa e irrepetible no puede ser segura.
-
Deben tomarse las medidas apropiadas y se proporcionarán los dispositivos adecuados para proteger al sujeto de las posibilidades, aun de las más remotas, de lesión, incapacidad o muerte. ¿Qué pasa con pacientes oncológicos donde el desenlace será la muerte con o sin tratamientos en experimentación?
-
Los experimentos deberían ser realizados sólo por personas cualificadas científicamente. Deberá exigirse a quienes dirigen o participan en un experimento el grado más alto de competencia y solicitud. Sin embargo, hay que tener en cuenta que la competencia no garantiza la ética del acto. ¿En qué momento un residente pasa en corto tiempo de ser personal en entrenamiento a ser idóneo? ¿Cuántas veces los métodos de enseñanza consisten en que el residente asuma la soledad del turno, la impericia de su actos y se lance a mostrar sus capacidades artísticas en un ser humano, al que mostrará con orgullo en la revista de ortopedia del día siguiente, al haber aplicado una técnica quirúrgica leída horas antes de la intervención?
-
En el curso del experimento el sujeto será libre de hacer terminar el mismo si considera que ha llegado a un estado físico o mental en que le parece imposible continuar en él. Se contradice con el numeral 5 donde se supone no habrán riesgos asociados al experimento; pero si el sujeto lo termina, se tendría una razón para declarar que se asumieron riesgos innecesarios.
-
En el curso del experimento el científico responsable debe estar dispuesto a ponerle fin en cualquier momento, si tiene razones para creer, en el ejercicio de su buena fe, de su habilidad comprobada y de su juicio clínico, que la continuación del experimento puede probablemente dar como resultado la lesión, la incapacidad o la muerte del sujeto experimental. ¿Qué pasa con un procedimiento quirúrgico ya realizado en el marco de una técnica experimental en el que el desenlace puede ser de daños?, ¿cómo detener las consecuencias?
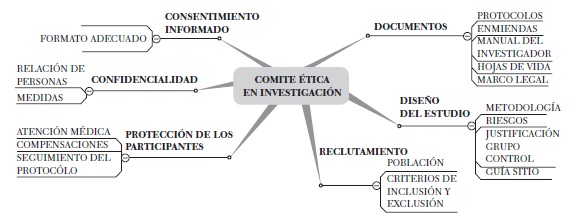
¿Cuántos ortopedistas, antes de realizar un procedimiento donde decidan innovar, han sometido su técnica o su concepto académico a un Comité de Ética en Investigación (36, 37).
Si se observa la figura, donde se trata de resumir todo lo que debe tener un Comité de Investigación, se puede colegir lo que implica para cualquier innovación en técnica quirúrgica pasar por ese filtro.
Se debe ir a un comité para definir una técnica quirúrgica cuando haya dudas sobre la misma por ser nueva y no tenerse experiencia en su desarrollo y aplicación; cuando hay necesidad de un procedimiento nuevo del que la literatura no da claridad en su éxito, pero que la patología del paciente lo puede necesitar; cuando se tiene una idea de investigación que debe enmarcar un protocolo de innovación en cirugía.
Se debe buscar apoyo sobre cómo debe redactarse el texto del Consentimiento Informado que aclare a los sujetos en investigación los alcances de someterse a un nuevo procedimiento quirúrgico.
Se debe realizar antes una aplicación de la técnica quirúrgica en animales siguiendo un protocolo específico. Es curioso ver en congresos nacionales cómo los participantes -pareciera ser siguiendo una tendencia de la moda- deciden acabar momentáneamente con las poblaciones de perros, conejos y ratones (38).
La Asociación Médica Mundial (39) establece los siguientes principios:
-
El uso de animales en la investigación biomédica es esencial para un progreso médico continuo.
-
La declaración de la AMM de Helsinki requiere que la investigación biomédica realizada en seres humanos tenga por base la experimentación con animales, pero también requiere que se respete el bienestar de los animales usados en la investigación.
-
Es esencial brindar un trato humano a los animales usados en la investigación biomédica.
-
Debe exigirse que todos los establecimientos de investigación cumplan con las normas requeridas para el trato humano de los animales.
-
Las sociedades médicas deben oponerse a cualquier intento de negarse a usar debidamente animales en la investigación médica porque esa negativa arriesgaría la salud del paciente.
-
Aunque la libertad de palabra no debe ser infringida, deben condenarse los elementos anarquistas entre los activistas a favor de los animales.
-
Debe condenarse internacionalmente el uso de amenazas, intimidación, violencia, y presión personal sobre los científicos y sus familias.
-
Debe procurarse un esfuerzo máximo coordinado de las agencias internacionales de protección de la ley para amparar a los investigadores y los establecimientos de investigación contra las actividades terroristas.
Pero, ¿cómo es entonces un proceso de investigación en cirugía? ¿Qué problemas puede producir la investigación en esta área? (40)
-
Trabajos de baja calidad
-
Trabajos sin interés social
-
Falta de ética
-
Evitar la falsa investigación que es comercialización de material quirúrgico o farmacológico, con el objetivo de ganar dinero y a veces conseguir publicaciones
-
Evitar caer en defectos éticos, como:
- Falsificar los resultados.
- Ajustar los resultados obtenidos a los esperados.
- Ampliar el número de casos matemáticamente.
- Esconder defectos en la realización del trabajo.
-
Consentimiento "desinformado" del paciente: información que genere confusión o presione respuestas de parte del paciente.
-
Randomización de pacientes que suponga tratamientos peores a algunos de ellos.
-
Aplicación de técnicas novedosas por primera vez con un cociente riesgo/beneficio alto.
-
La curva de aprendizaje de toda nueva técnica puede hacer parecer que no es ventajosa cuando en realidad no se está realizando con la habilidad adecuada debido a la falta de experiencia. Existen varios métodos para sortear este problema, como extrapolar matemáticamente los resultados o realizar la nueva técnica en varios centros transmitiéndose constantemente los avances y los errores para no repetirlos, usando además las videoteleconferencias.
En la innovación en cirugía se deben analizar muchas variables que conforman el acto médico-quirúrgico; sin embargo, la FDA no ha llegado a un acuerdo al respecto (41).
Existen categorías de innovación que deben ser diferenciadas como:
Variación de la rutina
Innovación no formal
Investigación detallada y formal para modificar una técnica
Pero para tomar una posición ética frente a esta discusión es necesario tener una visión antropológica adecuada, de lo contrario se está ad portas de contribuir en una confusión generalizada que lleve irremisiblemente a una "modorra ética". ¿Cuál ha de ser el concepto de persona? ¿Cómo es la identificación del personal de salud con el prójimo sufriente al que se tiene que intervenir con un procedimiento quirúrgico?
Algunas nociones básicas se deben tener como marco conceptual para captar quién es la persona humana:
Las potencias del alma (inteligencia y voluntad) son propiedades que fluyen naturalmente de su esencia por la fuerza constituyente del acto único de ser (42).
Al reflexionar sobre esta definición es sencillo entender ante qué realidad se está al efectuar un procedimiento quirúrgico: una persona titular de dignidad. Cuando se logra descubrir en otro ser humano su dignidad inalienable, se encuentran siempre motivos suficientes para amarlo, porque se le reconoce como un don para los demás, una perfección que enriquece al universo dado que es una realidad no sólo biológica sino espiritual.
Cuando se analizan posturas eminentemente laicistas se puede entrever que caen en el error de negar la existencia de un absoluto, con trascendencia sobrenatural. Para comprender esta y otras posturas hay que hacer un ejercicio planteado por la razón, desde la metafísica: tratar de entender la relación entre ser y esencia lleva a la conclusión de que primero es el principio y luego, en segundo lugar, está el límite del ser.
Esta brevísima introducción sirve para ver si definitivamente ese ser humano tiene un origen trascendente, no físico, y que a la luz de la razón, y en el curso de la historia se han presentado intentos interesantes, como las cinco vías de Tomás de Aquino, para probar la existencia de Dios partiendo de argumentos puramente racionales, sin apelar a la fe religiosa.
La teología cristiana explica además que cada persona humana es creada a imagen y semejanza de Dios, lo que enaltece a cada miembro de la especie humana por la dignidad que le confiere su relación con el Eterno.
Una diferenciación entre persona e individuo también tiene su importancia: el hombre posee dos dimensiones complementarias, pero diferentes: "Todo yo soy individuo en razón de lo que poseo por materia y todo entero persona por lo que me viene del espíritu" (43).
Con esta aclaración antropológica se puede quizás entender por qué la persona humana no puede ser víctima de instrumentalización; merece irrestricto respeto y como tal ejerce una sacralidad que supera lo eminentemente legal.
Como resumen, se presenta innovación cuando el cirujano hace desviaciones a una técnica quirúrgica establecida, y cuando se utilizan técnicas nuevas buscando la solución de un problema clínico específico, como hipótesis de investigación. Esto va a permitir o puede favorecer la aparición de errores definitivamente asociados a la vana innovación, que plantean problemas éticos en los que las probabilidades de éxito se reducen y crece la incertidumbre frente a esas acciones médicas. Parecería que se le da la razón a Osler cuando afirmaba que "La medicina es un arte de probabilidades y una ciencia de incertidumbres" (44).
¿Cómo se puede mejorar la claridad en cirugía ortopédica al momento de utilizar una nueva técnica, innovar o modificar? ¿Qué camino tomar, o por lo menos aportar algunos elementos de juicio y seguridad ante la situación de trabajar experimentalmente con personas? Algunas posibilidades para fortalecer ese proceso pueden ser las siguientes (45):
-
Talleres de cirugía experimental o de actividades que motivan el desarrollo psicomotor.
-
Procesos como el implementado en Estados Unidos con los Institucional Review Boards (IRB).
-
Seguimiento juicioso de la metodología de investigación, y apoyo real en la epidemiología clínica como herramienta.
-
Fortalecer la historia clínica, que no es otra cosa que una fuerte relación médico-paciente.
-
Aprender a estructurar un Consentimiento Informado que le permita al paciente entender su enfermedad, su historia natural y, finalmente, escoger junto con el médico tratante la mejor opción terapéutica.
LOS CONFLICTOS DE INTERÉS
Uno de los temas que no se puede soslayar cuando se trabaja utilizando el Consentimiento Informado es el que tiene que ver con los conflictos de interés. Lamentablemente, esta problemática afecta a los cirujanos ya que están en la mira de grandes empresas de tecnología que pretenden forzar la utilización de sus productos en forma masiva en los pacientes. Algunas veces estas corruptelas tienen una fachada de investigación, pero también se presentan en forma de dádivas, dinero y presiones comerciales que hacen que la práctica quirúrgica en la ortopedia sea compleja y genere problemas éticos con alguna frecuencia.
El desarrollo de la ortopedia y de la traumatología se ha nutrido de la evolución de las técnicas quirúrgicas y de los biomateriales que han permitido obtener buenos resultados en lo referente a estabilidad, consolidación, ductilidad, resistencia, etc., en las diferentes patologías que requieren módulos de resistencia.
Sin embargo, los millones de dólares que mueve esa industria hacen que la relación de ella con la especialidad mantenga una zona gris que puede afectar por un lado la relación médico-paciente y, por otro, los resultados que se quieren buscar.
Pero mantener una relación ética y transparente con la industria en ocasiones hace difícil el desarrollo de la práctica. Estas empresas, que se han convertido en transnacionales por la cobertura mundial que tienen por la representación, el mercadeo y el servicio en diferentes países, han constituido verdaderos monopolios que en muchos sitios las hacen fuertes, circunstancia que se incrementa al no encontrar competidor de peso.
Pero al mismo tiempo esa fuerza produce en el mercado pautas de competitividad que se traducen en regalos, dádivas, patrocinios y, en ocasiones, desembolsos directos para estimular la utilización de productos y la ejecución de maniobras que a veces persiguen un fin financiero, dejando a un lado la indicación médica.
Hay empresas que por medio de la educación o el entrenamiento se logran meter en el mercado y esto genera una fuerza de empuje que favorece el uso de dichos instrumentales, prótesis o materiales de osteosíntesis.
No es fácil asumir estos problemas en un medio donde los recursos para la asistencia en salud, los ingresos de los profesionales de la salud y los fondos para investigación son escasos. Estas circunstancias constituyen un nicho ideal donde estas empresas progresan fácilmente, y donde sus estrategias comerciales se pueden confundir o camuflar con elementos de manipulación en algunos casos sutilmente desarrollados o, en otros, descaradamente obvios.
El país donde probablemente hay un mayor movimiento de la industria, por los volúmenes que maneja, es Estados Unidos. Esto ha hecho que la Academia Americana de Cirujanos Ortopedistas (46) haya emitido un Código de ética que se cita a continuación, al que se añaden al final unos breves comentarios relacionados con la problemática que genera la industria farmacéutica.
CÓDIGO DE ÉTICA DE LA ACADEMIA AMERICANA DE CIRUJANOS ORTOPEDISTAS
Relación médico-paciente
1A. La profesión ortopédica tiene como propósito primario el cuidado del paciente. La relación médico-paciente es el foco central de todas las consideraciones éticas.
1B. La relación médico-paciente tiene bases contractuales y está basada en el secreto, la confianza y la honradez. Tanto el paciente como el cirujano ortopedista son libres de iniciar o suspender la relación, si existe cualquier coacción en un contrato por una tercera parte interesada. Un ortopedista tiene la obligación de brindar cuidado sólo para las condiciones para las cuales él o ella están capacitados para tratar. El ortopedista no debe rechazar pacientes solamente con base en su raza, color, sexo, religión o nacionalidad o cualquier otra base que pueda constituir discriminación ilegal.
1C. El cirujano ortopedista puede escoger a quienes él o ella atenderán, aunque los pacientes y los cirujanos ortopedistas pueden aceptar limitaciones en la libre escogencia, al participar en un sistema de cuidado manejado. En una emergencia, un cirujano ortopedista debe brindar sus servicios al mejor nivel de su capacidad. Habiendo tomado a su cargo a un paciente, el cirujano ortopedista no puede abandonarlo. A menos que sea despedido por el paciente, el cirujano ortopedista solo puede suspender sus servicios después de notificar adecuadamente al paciente, de manera que éste pueda asegurarse un cuidado alternativo.
1D. Al obtener el consentimiento del paciente después de informarle sobre el tratamiento, el cirujano ortopedista está obligado a presentar al paciente o a la persona responsable del mismo, en términos entendibles, los hechos médicos relacionados y las recomendaciones compatibles con una buena práctica médica. Esta información debe incluir las alternativas de tratamiento, las posibles complicaciones de tal tratamiento, y las complicaciones y consecuencias de no tratarse. La explicación debe describir los riesgos y los resultados anticipados que se esperan con cada posible escogencia.
Conducta personal
2A. El cirujano ortopedista debe mantener una reputación de honradez y seriedad en la comunidad. En todas las conductas profesionales se espera que el cirujano ortopedista provea un cuidado competente y compasivo al paciente, ejercite el respeto apropiado hacia los demás profesionales de la salud, y cuide de los intereses del paciente.
2B. El cirujano ortopedista debe comportarse moral y éticamente, de manera tal que merezca la confianza de los pacientes dejados a su cuidado, brindando a cada cual la medida completa de su servicio y dedicación.
2C. El cirujano ortopedista debe ser fiel cumplidor de todas las leyes, elevar la dignidad y el honor de la profesión, y aceptar su disciplina autoimpuesta. Dentro del marco legal, si el cirujano ortopedista tiene bases razonables para creer que otro cirujano ortopedista u otros profesionales de la salud están envueltos en cualquier actividad ilegal o antiética, él o ella deben intentar prevenir la continuación de esta actividad, comunicándose con esa persona o identificándola a las autoridades correspondientes. Además, el cirujano ortopedista debe cooperar con las autoridades en sus esfuerzos por prevenir la continuidad de una conducta ilegal o antiética.
3D. A causa de la responsabilidad del cirujano ortopedista con la vida y el futuro bienestar de su paciente, la dependencia química es una amenaza que debe ser reconocida y tratada. El cirujano ortopedista debe evitar el abuso personal de estas sustancias, y cuando sea necesario, buscar rehabilitación para sí mismo o para los colegas que sean químicamente dependientes.
Conflictos de interés
3A. La práctica de la medicina inherentemente presenta conflictos potenciales de interés. Si se presenta un conflicto de interés, éste debe resolverse siempre en favor del paciente y, si no puede resolverse, el cirujano ortopedista debe retirarse del cuidado del paciente.
3B. Cuando hay intereses financieros envueltos como en la propiedad de una farmacia, centros de rehabilitación, equipos de imagenología, centro quirúrgico o facilidades de cuidados de salud donde el interés financiero del médico no es inmediatamente obvio, el cirujano ortopedista debe revelar este interés financiero a sus pacientes y sus colegas.
3C. Cuando un cirujano ortopedista reciba cualquier cosa de valor, incluyendo regalías, de un fabricante, debe revelar este hecho a sus pacientes y colegas. Es antiético para un cirujano ortopedista recibir compensaciones (excluyendo regalías) de un fabricante por utilizar una medicación o un aparato. Sin embargo, sí es aceptable recibir reembolsos por costos administrativos al dirigir o participar en un ensayo o investigación científica.
3D. Un cirujano ortopedista que informa sobre una experiencia o investigación clínica con un determinado procedimiento o aparato, debe revelar cualquier interés financiero en aquel procedimiento o aparato, si el cirujano ortopedista o cualquier institución con la cual esté conectado, ha recibido cualquier cosa de valor del inventor o del fabricante.
3E. El cirujano ortopedista tiene el derecho de prescribir medicamentos, dispositivos de ayuda, aparatos ortopédicos, y artículos similares relacionados con el cuidado del paciente, mientras no tome ventaja financiera sobre el paciente. Finalmente, el paciente debe tener la oportunidad de aceptar los medicamentos o artículos dispensados para su cuidado, u obtenerlos fuera del consultorio médico.
Mantenerse competente
4A. El cirujano ortopedista debe esforzarse continuamente por mantenerse actualizado, mejorar sus conocimientos, destrezas médicas y mantener asequible la información relevante a los pacientes y colegas. Cada cirujano ortopedista debe desarrollar una manera organizada y explícita de mantenerse actualizado para asegurarse de que el conocimiento está actualizado y dirigido a todas las áreas en las cuales provee cuidado a los pacientes. Él o ella deben hacerlo asistiendo a congresos científicos, estudiando revistas y textos, haciendo la auditoría de su práctica, completando autoevaluaciones periódicas y participando en cursos de instrucción y otros cursos educativos.
Relaciones entre profesionales
5A. El vínculo primario entre médicos, enfermeras y otros profesionales de la salud es una mutua preocupación por el paciente. El cirujano ortopedista debe promover el desarrollo de un equipo de salud experto, que debe trabajar en conjunto, armoniosamente, para proveer el cuidado óptimo del paciente.
5B. La conducta profesional de los cirujanos ortopedistas debe ser investigada preferiblemente por las asociaciones profesionales y los comités de revisión de los hospitales. Estos grupos deben obtener la colaboración plena de los cirujanos ortopedistas.
5C. Los cirujanos ortopedistas son llamados frecuentemente para dar testimonio médico experto en cortes legales. Al proporcionar testimonio, el cirujano ortopedista debe ejercer extrema precaución para asegurarse que el testimonio proporcionado no sea parcializado, sino científicamente correcto y clínicamente exacto. El cirujano ortopedista no debe testificar sobre temas en los cuales no sea experto. No es ético para el cirujano ortopedista aceptar compensación cuando el litigio ha tenido éxito.
Relaciones con el público
6A. El cirujano ortopedista no debe publicitarse a sí mismo a través de cualquier medio o forma de comunicación pública, en forma engañosa, errónea o mentirosa. La competencia entre cirujanos y otros proveedores de salud es ética y aceptable.
6B. Los honorarios por servicios ortopédicos deben ser comparables a los servicios prestados. No es ético para los cirujanos ortopedistas cobrar individualmente por servicios que se consideren parte de un paquete de "servicio global", por ejemplo, servicios que son parte necesaria del procedimiento quirúrgico. Es antiético para los cirujanos ortopedistas enviar códigos de cobro que reflejen niveles más altos de servicio o de complejidad de los que realmente se requirieron. No es ético para cirujanos ortopedistas cobrar servicios no suministrados. Los cobros ilegales son antiéticos.
6C. Los médicos deben dedicar algún tiempo y esfuerzo para suministrar cuidado a los pacientes que no tienen medios para pagar.
6D. El cirujano ortopedista puede entrar en una relación contractual con un grupo, plan de práctica prepagada o con un hospital. Sin embargo, las decisiones médicas profesionales no deben estar sujetas a interferencias profanas o interferencias con otros profesionales de la salud. El médico tiene la obligación de servir como abogado del paciente y asegurarse de que el bienestar del paciente sea el objetivo primordial.
Principios generales de cuidado
7A. Un cirujano ortopedista debe practicar dentro del ámbito de la educación, entrenamiento y experiencia del cirujano ortopedista.
7B. Es antiético prescribir, suministrar o buscar compensación por servicios innecesarios, es antiético prescribir sustancias controladas cuando no están médicamente indicadas. Es también antiético prescribir sustancias por el sólo propósito de realzar el desempeño atlético.
7C. El cirujano ortopedista no debe realizar una operación quirúrgica bajo circunstancias en las cuales la responsabilidad del diagnóstico o el cuidado de un paciente es delegado a otro que no esté calificado para realizarla.
7D. Cuando un paciente presenta una solicitud apropiada para un resumen de la historia médica, se le debe dar una copia de tal historia ya que pertenece a éste como individuo. No deben cobrarse costos distintos al de la copia. Alguna correspondencia de los corredores de seguros o abogados al solicitar conclusiones de parte de cirujanos ortopedistas permite el cobro de estipendios razonables por los servicios profesionales.
Responsabilidades académicas e investigativas
8A. Toda actividad académica y de investigación debe conducirse bajo condiciones de completa sumisión a las pautas gubernamentales, institucionales y éticas. Los pacientes que participan en programas de investigación deben haber dado su consentimiento, previa información completa, y retener el derecho de salirse del protocolo de investigación en cualquier momento.
8B. Los cirujanos ortopedistas no deben reclamar como propiedad intelectual lo que no les pertenece. El plagio o el uso del trabajo de otros, sin atributos, es antiético.
8C. El principal investigador de un proyecto de investigación científica o proyecto de investigación clínica, es el responsable de proponer, diseñar e informar sobre la investigación. El investigador principal puede delegar partes del trabajo a otros individuos, pero esto no libera al investigador principal de la responsabilidad del trabajo realizado por ellos.
8D. El investigador principal o el autor más antiguo de un informe científico, es el responsable de dar el crédito apropiado a las contribuciones de la investigación descrita.
Responsabilidad ante la comunidad
9A. Los honrosos ideales de la profesión médica implican que la responsabilidad del cirujano ortopedista no solo se extiende al individuo sino también a la sociedad. Las actividades que tienen propósito de mejorar tanto la salud como el bienestar del individuo y de la comunidad, merecen el interés, el apoyo y la participación del cirujano ortopedista.
Si se analiza el fondo de este Código de ética llama la atención que se percibe una orientación que podría denominarse "calvinista", en la que la relación práctica médica-industria está determinada por conceptos como: "Mientras la ética de la medicina y la ética de los negocios a veces divergen, las dos son legítimas, y una colaboración consciente de los médicos y la industria puede resultar en una mejor atención al paciente" (47). Este enunciado puede favorecer en ocasiones el uso inadecuado de fondos para supuestas investigaciones que terminan deformadas por el movimiento de los mercados.
El numeral 3A, donde se contempla la posibilidad de resolver o no el conflicto de intereses y pedir la salida del ortopedista en caso de no resolverse dicho conflicto a favor del paciente, parecería orientar a que en hospitales del Estado, donde la adquisición de materiales está supeditada a descuentos comerciales, presupuestos efímeros y cortos, muchos ortopedistas deberían declararse impedidos o renunciar ante estos fenómenos de inequidad.
¿Cuál debe ser la actitud del cuerpo médico ante estas presiones? En el año 2000 la Sociedad Americana de Ortopedia y Traumatología (48) dio algunas recomendaciones al respecto con base en una amplia encuesta a sus asociados. Estas recomendaciones pueden servir de pautas de acción en casos análogos:
Principios generales
-
La meta final de un obsequio o una beca debe beneficiar al paciente.
-
El receptor debe querer descubrir algo, es decir, debe realmente investigar.
-
Los obsequios deben ser dados con propósitos educativos.
-
No deben existir restricciones escritas o implícitas para la práctica, investigación o publicación. Este principio sólo lo comparte 62% de los encuestados.
-
Los regalos o las becas deben ser hechos al departamento, no al individuo5.
Obsequios aceptables
Libros de texto.
Conferencistas financiados por la industria en temas no relacionados con el patrocinador. Fondos para equipos de laboratorio. Becas educacionales para residentes del departamento.
Investigaciones sin contratos restrictivos. Financiación de congresos o cursos programados6.
Obsequios inaceptables
Esta fue la lista más difícil de hacer entre los panelistas y los encuestados, por lo cual se incluye el porcentaje total de acuerdo:
Contratos de investigación bajo cláusulas restrictivas (80%).
Entrenamientos locales y comidas sin actividades educativas (71%).
Obsequios no educativos (no empleados en el cuidado de los pacientes, en educación o en investigación, como tazas de café, tiquetes para eventos deportivos, botellas de vino) (62%).
Objetos de alto valor educativo como computadores, oficina o biblioteca a título personal (62%). Regalos en los que no hubo consenso entre los miembros del comité.
Viajes patrocinados al Congreso Americano de la AAOS u a otros congresos, para residentes, fellows o docentes.
Conferencistas patrocinados por la industria y que tienen relación con ella.
Viajes a las fábricas, de residentes, fellows o docentes.
Viajes patrocinados a congresos de la industria.
Demostraciones patrocinadas por la industria con su propio equipo.
Definición de conflicto de intereses: "Existe conflicto de intereses cuando a causa de una ganancia personal, un individuo tiene la posibilidad de ser menos objetivo cuando es llamado a emitir un juicio o a interpretar un resultado". Reglas aceptadas para programas de investigación patrocinados por la industria:
-
El investigador debe determinar dónde, cuándo y qué información debe suministrar para su publicación.
-
La investigación debe poderse escudriñar periódicamente.
-
La investigación debe ceñirse a las regulaciones sobre el cuidado de los animales de experimentación.
-
El bienestar del paciente es fundamental.
-
El investigador debe mostrar el descubrimiento completo en las presentaciones y publicaciones.
-
No deben existir cambios en el protocolo sin mutuo consentimiento.
-
No deben existir restricciones sobre otras actividades del investigador, el laboratorio o el departamento.
-
Los fondos deben garantizarse para todo el periodo de soporte.
-
Los fondos deben llegar al departamento, nunca al individuo.
-
No debe existir ganancia personal para el investigador.
-
Informar si se presenta una deficiencia del producto.
-
No se debe usar o escoger un tratamiento menos eficiente para poder comparar el producto.
-
No revelar interés financiero en una presentación o publicación.
-
Evitar que la corporación edite o controle el manuscrito que describe la investigación.
CONCLUSIÓN
El Consentimiento Informado traspasa las barreras puramente legales o jurídicas, se convierte en un monitor de la realidad en la relación médico-paciente, se transforma en un predictor del proceso deontológico real del cirujano ortopedista, es una herramienta para mejorar en muchos campos y favorecer la toma de decisiones.
Es entonces un elemento de radical trascendencia en la práctica médica y engloba cualquier procedimiento, tratamiento, procesos investigativos, etc.
Al entender su importancia, se ha de transmitir a los pacientes, y se ha de enseñar a los residentes e internos con quienes se comparte la tarea docente en el día a día. Así se logra enaltecer aún más la ortopedia como ciencia y arte.
El ortopedista debe tener claro que todos sus esfuerzos han de estar enfocados en lograr el bien y la mejoría de su paciente, han de estar apoyados en el "ethos" de su profesión, y no solo en lo legal o jurídico; es decir, ha de tener la madurez y la responsabilidad de asumir conductas éticas y, subsecuentemente, ha de estar en capacidad de recibir críticas de las sociedades científicas o incluso sanciones legales. En ese momento el acto médico podrá ser transparente y el acto de libertad del ejercicio de la ortopedia podrá ser declarado como ético.
1 Notas tomadas en clase. Especialización en Bioética, Universidad de La Sabana, 2007.
2 Que se han utilizado, en mi opinión, con más liberalidad y sin cortapisas.
3 Apuntes de clase. Especialización en Bioética, Universidad de La Sabana, 2007.
4 El texto completo del Código de Nuremberg se puede consultar en: http://www.uchile.cl/bioetica/doc/nurem.htm
5 Obviamente este principio sólo encontró apoyo en 38% de los encuestados.
6 El 62-78% de los encuestados estaban de acuerdo con este último obsequio como aceptable.
REFERENCIAS
1. Asociación para la formación continuada. Bioética en las Ciencias de la Salud. Alcalá; 2000. [ Links ]
2. Elosegui M. Fundamentos de Bioética y necesidades actuales. Disponible en http://www.uninet.edu/bioetica/elosegui.pdf [Fecha de consulta: 25 de junio, 2008] [ Links ].
3. Albrecht T, Franks M, Ruckdeschel J. Communication and informed consent. Current Opinion in Oncology 2005; 17 (4): 336-339. [ Links ]
4. Simón P. El consentimiento informado. Historia, teoría y práctica. Madrid: Tricastela; 2000. [ Links ]
5. De Melo M. Beyond informed consent: the therapeutic misconception and trust. Journal of Medical Ethics 2008; 34 (3): 202-205. [ Links ]
6. Nelson-Marten P, Rich BA. A historical perspective of consent in clinical practice and research. Semin Oncol Nurs 1998; 15: 81-88. [ Links ]
7. Delany C. Making a difference: incorporating theories of autonomy into models of informed consent. Journal of Medical Ethics 2008; 34 (9): e3. [ Links ]
8. Informed consent. Disponible en http://www.ama-assn.org/ama/pub/category/4608.html [Fecha de consulta: 25 de junio, 2008] [ Links ].
9. Paterick T, Carson G, Allen M, Paterick T. Medical Informed Consent: General Considerations for Physicians. Mayo Clinic Proceedings 2008; 83 (3): 313-319. [ Links ]
10. Corrigan O. Empty ethics: the problem with informed consent. Sociology of Health & Illness 2003; 25 (7): 768-792. [ Links ]
11. Krizova E, Simek J. Theory and practice of informed consent in the Czech Republic. Journal of Medical Ethics 2007; 33 (5): 273-277. [ Links ]
12. McCulloough. Surgical Ethics. Oxford: Oxford University Press; 1998. [ Links ]
13. El valor del consentimiento informado en el Hospital de Ortopedia Victorio de la Fuente Narváez. Rev Mex Ortop Traum 2000; 14 (1): 3-8. [ Links ]
14. Paterick T, Carson G, Allen M, Paterick T. Medical Informed Consent: General Considerations for Physicians. Mayo Clinic Proceedings 2008; 83 (3): 313-319. [ Links ]
15. Moseley T, Wiggins M, O'Sullivan P. Effects of presentation method on the understanding of informed consent. British Journal of Ophthalmology 2006; 90 (8): 990-993. [ Links ]
16. Quallich S. The Practice of Informed Consent. Dermatology Nursing 2005; 17(1): 49-51. [ Links ]
17. Van Norman G, Jackson S, Waisel D. Informed consent: ethical implications in clinical practice. Current Opinion in Anaesthesiology 2004; 17 (2): 177-181. [ Links ]
18. Manrique J. La responsabilidad medico-legal en ortopedia. Revista Colombiana para los profesionales de la salud 2002; 16 (3):59-61. [ Links ]
19. Kondziolka D, Pirris S, Lunsford L. Improving the Informed Consent Process for Surgery. Neurosurgery 2006; 58 (6): 1184-1189. [ Links ]
20. Fiori A. Problemas actuales del consentimiento informado. Medicina y Ética 1995; 6 (2): 195-211. [ Links ]
21. Terry P. Informed Consent in Clinical Medicine. Chest. 2007; 131 (2): 563-568. [ Links ]
22. Bhattacharyya T, Yeon H, Harris M. The medical-legal aspects of informed consent in orthopaedic surgery. Journal of Bone & Joint Surgery - American 2005; 87-A (11): 2395-2400. [ Links ]
23. Beauchamp T, Childress J. Principles of Biomedical Ethics. Oxford: Oxford University Press; 2001. [ Links ]
24. Gracia D. Citado por: Córdoba R. Consentimiento Informado. Aspectos Éticos. Medellín: UPB; 2005. p. 115-137. [ Links ]
25. Bunch W. Informed Consent. Clinical Orthopaedics & Related Research 2000; 378: 71-77. [ Links ]
26. Singh S, Mayahi R. Consent in orthopaedic surgery. Annals of the Royal College of Surgeons of England 2004; 86 (5): 339-341. [ Links ]
27. Foex B. The problem of informed consent in emergency medicine research. Emergency Medicine Journal 2001; 18 (3): 198-204. [ Links ]
28. Dutton R, Stansbury L, Hemlock B, Hess J, Scalea T. Impediments to Obtaining Informed Consent for Clinical Research in Trauma Patients. Journal of Trauma-Injury Infection & Critical Care 2008; 64 (4): 1106-1112. [ Links ]
29. From Hipocrates to HIPAA: Privacy and confidentitality in emergency medicine-Part I: Conceptual, moral and legal foundations. Annals of emergency medicine 2005; 45 (1): 53-59. [ Links ]
30. Lusting A, Scardino P. Citados por: McCulloough M. Surgical Ethics. Oxford: Oxford University Press; 1998. p. 133-152. [ Links ]
31. Rivera R, Borasky D, Rice R, Carayon F, Wong E. Informed Consent: An International Researchers' Perspective. American Journal of Public Health. National Health Surveys Examining Disparities 2007; 97 (1): 25-30. [ Links ]
32. Kaul R, Kimani J et ál. Monthly Antibiotic Chemoprophylaxis and Incidence of Sexually Transmitted Infections and HIV-1 Infection in Kenyan Sex Workers. JAMA 2004; 291: 2555-2562. [ Links ]
33. Hernández J. Breve historia de la Segunda Guerra Mundial. Madrid: Nowtilus; 2007. [ Links ]
34. Restrepo G. Las historias clínicas de la corte de Francia. Bogotá: Planeta; 1997. [ Links ]
35. Yank V, Rennie D. Reporting of Informed Consent and Ethics Committee Approval in Clinical Trials. Peer Review Congress IV JAMA 2002; 287 (21): 2835-2838. Disponible en http://www.jama.com [Fecha de consulta: 25-III-2008] [ Links ].
36. Kluge E. Informed Consent in Health Research: A Practical Guide for the Global Setting. International Journal of Pharmaceutical Medicine 2007; 21 (6): 405-414. [ Links ]
37. Evans J, Beck P. Informed consent in medical research. Clinical Medicine 2002; 2 (3): 267-272. [ Links ]
38. Thomas M. Impediments to Obtaining Informed Consent for Clinical Research in Trauma Patients. Journal of Trauma-Injury Infection & Critical Care 2008; 64 (4): 1106-1112. [ Links ]
39. Proposición sobre el uso de animales en la investigación biomédica. 41a Asamblea Médica Mundial, Hong Kong; 1989. [ Links ]
40. Investigación en especialidades quirúrgicas. Educ Méd 2004; 7 (1): 61-65. [ Links ]
41. Ethics of innovative surgery: US surgeons' definitions, knowledge, and attitudes. Journal of the American College of Surgenos, 2005; 200(1):103-110. [ Links ]
42. Cardona C. Metafísica del bien y del mal. Pamplona: Eunsa; 1987. [ Links ]
43. Issacson J. La revolución de la persona. Texas: Ed. Marymar; 1980. [ Links ]
44. León A. Fundamentos de seguridad al paciente para reducir errores. Cali: Universidad del Valle; 2006. [ Links ]
45. Gerstner J. Los errores médicos. Revista Colombiana de ortopedia y traumatología 2004; 18 (4): 9-10. [ Links ]
46. Código de Ética Médica para Cirujanos Ortopedistas. Asociación Americana de Cirujanos Ortopedistas. Disponible en: http://www.encolombia.com/ortopedia7193codigo.htm#RELACION [Fecha de consulta: 1 de febrero de 2008] [ Links ].
47. American College of Physicians-American Society of Internal Medicine. Position Paper: Physician-industry Relations. Part 1: Individual Physicians. Ann Intern Med. 2002; 136: 396-402. [ Links ]
48. Lubahn JD, Mankin CJ, Mankin HJ, Kuhn PJ. Ethics and Industry Ortopaedics 2000; 371: 256-263. [ Links ]