Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Estudios Gerenciales
Print version ISSN 0123-5923
estud.gerenc. vol.29 no.128 Cali July/Sept. 2013
ARTÍCULOS
Teoría de costos de transacción, formas de gobernación y los incentivos en Colombia: un estudio de caso
Transaction costs theory, governance modes and incentives in Colombia: a case study
Teoria de custos de transacção, formas de gestão e os incentivos na Colômbia: um estudo de caso
Yuri Gorbaneffa*, Ariel Cortesa, Sergio Torresb, Francisco J. Yepesc
aProfesor, Pontificia Universidad Javeriana, Cali, Colombia
*Autor para correspondencia. Calle 18 N.º 118-250, Cali, Colombia. Correo electrónico: yurigor@javeriana.edu.co (Yuri Gorbaneff).
bDirector del Departamento de Administracion, Pontificia Universidad Javeriana, Cali, Colombia
cDirector de Posgrados en Administración de Salud, Pontificia Universidad Javeriana, Cali, Colombia
Historial del artículo:
Recibido el 30 de junio de 2011
Aceptado el 16 de septiembre de 2013
Resumen
En el presente artículo se revisa la capacidad de la teoría de costos de transacción para explicar los incentivos en la cadena de salud. Para lo anterior, se realiza a través de un estudio de caso de CPS, una aseguradora de salud en Bogotá. La CPS se mueve en el ambiente de altos costos de transacción y utiliza la forma híbrida de gobernación en el nivel ambulatorio, lo que está de acuerdo con la teoría. En el ámbito hospitalario, a pesar de alta incertidumbre, se utiliza el mercado como forma de gobernación, lo que dificulta a CPS relacionar el pago con el desempeño hospitalario. Se concluye que la teoría de costos de transacción explica parcialmente la configuración de incentivos.
Palabras Clave: Costos de transacción, Pago por desempeño, Incentivos, Formas de gobernación.
Clasificación JEL:M21.
Abstract
The paper examines the ability of the transaction cost theory to explain the incentives in the health chain. A case study was conducted on CPS, a health insurer in Bogota. CPS moves in the environment of high transaction costs, and uses the hybrid form of governance at outpatient level, which is according to the theory. At hospital level, despite high uncertainty, the market is used as a form of governance, which makes it difficult to relate payments to hospital performance. The paper concludes that the transaction costs theory partially explains the configuration of incentives.
Keywords: Transaction costs, Pay for performance, Incentives, Governance mode.
JEL Clasification: M21.
Resumo
No presente artigo analisa-se a capacidade da teoria de custos de transacção para explicar os incentivos da rede de saúde. Essa análise é realiza da através de um estudo de caso pela CPS, uma seguradora de saúde em Bogotá. A CPS move-se num ambiente de altos custos de transacção e utiliza a forma híbrida de gestão a nível de ambulatório, o que está de acordo com a teoria. A nível hospitalar, apesar da grande incerteza, utiliza-se o mercado como forma de gestão. Este facto dificulta o trabalho da CPS, no que diz respeito a relacionar o pagamento com o desempenho hospitalar. Conclui-se que a teoria de custos de transacção explica parcialmente a configuração de incentivos.
Palavras-Chave: Custos de transacção, Pagamento por desempenho, Incentivos, Formas de gestão.
Classificação JEL: M21
1. Introducción
El presente artículo comprende un estudio del caso del pago por desempeño en la cadena de salud colombiana desde la óptica de la teoría de los costos de transacción.
El pago por desempeño sirve para alinear los intereses de las aseguradoras y prestadoras en la cadena de salud. Sin embargo, esta alineación presenta una serie de paradojas. En Colombia, por ejemplo, las aseguradoras y prestadoras del servicio de saludo no aplican el concepto del pago por desempeño, cuando se aplica, se observa solo en el ámbito ambulatorio, donde ni la complejidad del servicio ni el gasto son altos.
La literatura internacional reporta unas consecuencias no intencionales, o las externalidades negativas del pago por desempeño. En este sentido, el hospital contratado con base en el pago por desempeño tendrá incentivos para evitar a los usuarios crónicos. El médico que atiende a la población de bajos ingresos tendrá unos modestos indicadores de calidad porque sus usuarios no se preocupan por hacer los controles preventivos e interrumpen el tratamiento (Casalino, Elster, Eisenberg, Lewis, Montgomery y Ramos, 2007). El enfermo de bajos ingresos exige un mayor esfuerzo de comunicación por parte del médico. De esta manera, el pago por desempeño pone a la prestadora de salud ''entre la espada y la pared'', invitando a discriminar por estrato social, la edad o la situación de salud de los usuarios.
Si se aplica el programa de pago por desempeño, el médico, consciente o inconscientemente, se va a concentrar en los aspectos del servicio que están monitoreados por la aseguradora, y descuidará otros aspectos del servicio que pueden ser importantes para el usuario pero no están monitoreados (Gibbons, 2005).
Finalmente, el pago por desempeño puede, en vez de ahorrar, desperdiciar recursos. Algunos usuarios necesitan más recursos que otros. Sin embargo, el programa de pago por desempeño va a aplicar los mismos estándares de calidad a todos los usuarios, lo que puede conducir al gasto innecesario de recursos (Snyder y Neubauer, 2007).
Varias teorías tratan de explicar el pago por desempeño. Al revisarlas, se llega a la conclusión de que la teoría de los costos de transacción ofrece una mirada integral al incentivo y explica lo que para otros enfoques es inexplicable. La teoría de costos de transacción (TCT) no es fuerte a la hora de operacionalizar sus variables y construir modelos gerenciales aplicados (Williamson, 1991).
Dado lo anterior, surge la siguiente pregunta: ¿cuál es la capacidad de la TCT para explicar los incentivos en la cadena de salud? Para contestarla, se hace un estudio de caso de CPS, una aseguradora de salud en Bogotá (Colombia) que prefirió no publicar su nombre. El estudio de caso hace evidente que la TCT explica satisfactoriamente los incentivos y ayuda a ajustarlos. Este hallazgo constituye un aporte a la literatura porque permite utilizar la TCT para crear un modelo de incentivos aplicable en la práctica gerencial.
Otro aporte a la literatura sobre las formas de gobernación lo constituye la siguiente proposición: para el mercado, son característicos incentivos discretos tipo (1,0) mientras que para el híbrido son los incentivos continuos tipo comisión.
El artículo está dividido en 4 secciones. La primera presenta la revisión de la literatura; la segunda describe la metodología utilizada; la tercera muestra los hallazgos del caso y en la cuarta se presenta la conclusión.
2. Marco teórico
El incentivo es la promesa de compensación por realizar cierta acción que quiere el que lo ofrece; ha existido desde siempre, por lo menos desde la división de trabajo y el mercado.
La discusión sobre el incentivo fue iniciada por el filósofo Mozi (siglo V a. C.) y la escuela legalista china que formularon el concepto y ofrecieron la tipología de los mismos (Craig, 1998).
Adam Smith estudió los incentivos del mercado y encontró sus límites. Por ejemplo, el contrato de arrendamiento de la tierra que establece la división de lo producido en partes iguales entre el dueño y el trabajador-arrendatario no funciona como incentivo. De esta forma, ''El trabajador-arrendatario no está interesado en invertir nada en el mejoramiento de la tierra porque el dueño de la tierra va a disfrutar de la mitad del producto sin hacer nada'' (Smith, 1994, p. 499).
La inquietud de Smith respecto a la ineficiencia de los contratos de arriendo en el agro fue respondida desde diferentes ópticas por Marx, quien explicó el fenómeno por la alienación. Él identificó 4 tipos de alienación que pueden darse en la relación laboral. La persona puede estar alienada de su propia actividad de trabajo, del producto o servicio que produce, de sus compañeros en el trabajo, de su propia naturaleza humana (Craig, 1998). La persona alienada no se siente comprometida y no entrega toda su capacidad de trabajo a la organización.
Continuando la reflexión sobre los incentivos, Taylor propuso establecer el estándar de la productividad y aislar el esfuerzo individual del trabajador. La cuadrilla trabaja al ritmo del peor obrero, observó Taylor. De esta forma, para funcionar como incentivo, el pago por pieza debe estar individualizado (Taylor, 1976). Dado lo anterior, se observa que para los clásicos, el incentivo no se limita al dinero e incluye la forma organizacional bajo la cual se efectúa el trabajo.
Respecto a la teoría de la agencia, la cual es la teoría económica de los incentivos, en cualquier interacción económica se pueden identificar 2 partes, al principal y al agente. El principal contrata al agente para realizar un trabajo por cuenta del principal. Para facilitar la tarea, el principal le delega una parte de su autoridad de decisión al agente. En este punto, empiezan las dificultades. La primera de ellas se refiere a que la información entre el principal y el agente es asimétrica porque el agente sabe más sobre la tarea que realiza que el principal. Lo anterior se refiere al problema de información oculta (hidden information), o la selección adversa (adverse selection). La segunda dificultad está relacionada con la acción del agente, es decir, su nivel de esfuerzo, no es directamente observado por el principal porque a este le resulta costoso monitorear al agente. La teoría caracteriza esta situación como el problema tipo acción oculta (hidden action), o riesgo moral (moral hazard). La tercera dificultad implica que el resultado de las acciones del agente no depende solo de él, sino también de los choques externos (cambios en la demanda, acciones de la competencia, moda). Aislar el efecto del choque externo es costoso. Por eso, el agente siempre puede argumentar que el resultado deficiente se debe a las condiciones ambientales adversas. La cuarta dificultad señala que el principal y el agente son racionales y buscan maximizar sus funciones de utilidad que no coinciden.
Dados los problemas que se presentan en la relación entre el agente y el principal, la solución consiste en alinear los intereses del primero con los del segundo por medio de los incentivos que establece el balance (trade off) entre el riesgo y el incentivo. Si el agente recibe solo el pago fijo, no corre ningún riesgo pero tampoco tiene incentivos. Si el agente recibe solo el pago variable según su desempeño, tiene el incentivo pero queda expuesto al riesgo. El contrato eficiente esta en un punto entre estos 2 extremos (Prendergast, 1999).
Referente al instrumental matemático creado por los teóricos de la agencia, este tiene sus límites en la complejidad del trabajo. Cuando el resultado de trabajo del agente es tangible y cuantificable, es fácil relacionar el incentivo con el resultado. Cuando esto no es posible, el principal tiene que contentarse con monitorear la acción del agente y entregar el incentivo cada vez que el agente la ejecuta correctamente (Ouchi, 1979) . La situación se hace compleja cuando el agente es responsable de varias tareas, lo que impide especificar el problema contractual como el balance entre el riesgo y el incentivo. Ahora, el principal tiene que preocuparse de cómo el incentivo, diseñado para realizar una tarea, afecta a otras (Boulton y Dewatriport, 2005). Dado lo anterior, en el caso de la atención medica, se observa que ''Los indicadores de desempeño pueden ser contradictorios y causar daño al usuario. Se reconoce la necesidad de perseguir 3 objetivos en la atención médica: la calidad clínica, la atención centrada en el usuario, la eficiencia. El énfasis en la calidad clínica puede aumentar los costos. El énfasis en la eficiencia puede dañar la calidad clínica. El énfasis en la calidad y eficiencia hará que la atención no va a estar centrada en el usuario'' (Institute of Medicine, 2007, p. 51).
La literatura identifica numerosas situaciones donde el incentivo monetario no produce un efecto positivo. En este sentido, Fehr y Rockenbach (2006) reportan el efecto dañino del incentivo negativo (castigo) sobre la cooperación altruista. El incentivo crea la dependencia y puede causar el daño al desempeño cuando es retirado (Benabou y Tirole, 2006).
De esta forma, se detectó que el efecto del incentivo depende de una serie de factores que no pertenecen al menú tradicional de incentivos, por ejemplo, el grado de la integración vertical entre el proveedor y comprador del servicio, las economías de escala, si los proveedores (en este caso, médicos) funcionan como independientes o en grupos, las relaciones de propiedad, el monitoreo, la capacidad administrativa (Douglas y Christianson, 2004). Flamholtz (1996) indica que el mismo hecho de que una actividad está sujeta a la medición influye sobre la conducta de la persona que la ejecuta. Grossman y Hart (1986) demostraron que la asignación de la propiedad y la decisión sobre la integración vertical no es indiferente para la motivación. Gorbaneff y Restrepo (2007) hacen explícito el mecanismo por medio del cual la posibilidad de la integración vertical, por parte de las empresas petroleras mayoristas en Colombia, afecta a los incentivos de los distribuidores minoristas y los obliga a reducir su oportunismo.
A pesar de que el objetivo del incentivo es legítimo, las consecuencias de su aplicación pueden ser problemáticas. Por ejemplo, las aseguradoras en salud crearon el incentivo para contener los costos. Este incentivo está incrustado en la forma de pago por capitación. Bajo este esquema, la aseguradora ''entrega'' sus afiliados a la prestadora y le paga una tarifa fija por usuario. La prestadora gana la diferencia entre el pago fijo por persona y los costos de prestación del servicio. El incentivo apunta a un objetivo legítimo pero el afán de reducir los costos puede llevar a la prestadora a elevar las barreras de acceso para los usuarios (Grant, 2006).
La literatura organizacional moderna hace evidente que es difícil tratar de explicar el incentivo de manera aislada de otros aspectos de la transacción. Lo que causa la motivación, no es solo el pago por desempeño, sino el marco institucional de transacción que incluye el contrato y la intensidad del control administrativo.
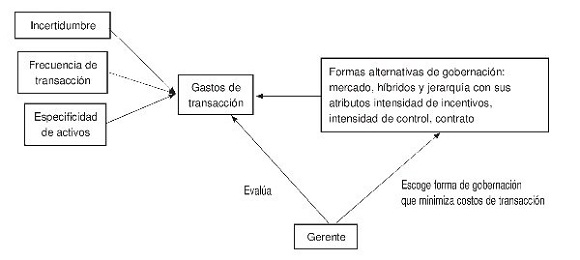
La teoría que permite entender el pago por desempeño es la de los costos de transacción. Según esta, las transacciones se realizan en el ambiente de incertidumbre porque los participantes son oportunistas y tienen la racionalidad limitada. La incertidumbre, frecuencia y especificidad de activos, juntas determinan la naturaleza de la transacción. Las transacciones no son gratuitas. Para realizarlas, los actores incurren en los costos de transacción. Para reducir los costos de transacción, los participantes diseñan la forma de gobernación de la transacción. Hay 3 formas genéricas de gobernación: el mercado, la jerarquía (organización), y los híbridos (alianzas estratégicas). La forma de gobernación se describe por medio de sus atributos: contrato, intensidad de controles administrativos, intensidad de incentivos, como se observa en la figura 1.
Figura 1 Costos de transacción y formas de gobernación. Fuente: elaboración propia.
El mercado ofrece los incentivos de alta potencia; en cambio, la jerarquía utiliza los incentivos de baja potencia porque son los que mejor garantizan la cooperación entre los empleados, mientras que los efectos indeseables de los incentivos débiles se neutralizan por medio de los controles administrativos que tienen como objetivo eliminar el oportunismo (Williamson, 1991). El mercado presenta un bajo nivel de control administrativo, mientras que la jerarquía se caracteriza por un fuerte control que incluye el monitoreo y la perspectiva de la carrera en la organización. Las alianzas y redes están en una posición intermedia entre el mercado y la jerarquía.
Según la proposición y siguiendo a Yin (2003), se puede decir que la incertidumbre, la especificidad de activos y la frecuencia de la transacción determinan la forma de gobernación, que no es otra cosa que la combinación de la intensidad de los incentivos, la intensidad del control administrativo y cierto tipo de contrato. De esta forma, lo que configura el incentivo total no es la intensidad de los incentivos solamente, sino todo el paquete de atributos de la forma de gobernación.
3. Metodología
Para resolver la pregunta planteada en la sección introductoria, se seleccionó el método de caso porque los datos son cualitativos, provienen de distintas fuentes como entrevistas, encuestas, documentos de la empresa, sitios en Internet, y porque el estudio tiene la naturaleza inductiva (Yin, 1981). Un estudio de caso tiene la ventaja de profundidad de análisis (Gerring, 2004), y es útil para construir el conocimiento que tiene la relevancia gerencial.
Siguiendo a Yin (2003), una vez planteada la pregunta de investigación y la proposición, se determina la relación entre la aseguradora de salud CPS (en adelante, CPS) y sus prestadoras como la unidad de análisis. Si bien no está garantizado que el caso de CPS sea típico, tiene mejor poder explicativo que otros casos documentados por los investigadores (Smith, 1990). La lógica que va a unir los datos con la proposición es el modelo de costos de transacción y las formas de gobernación. Como criterio para interpretar los resultados se va a usar la capacidad de explicar la práctica de uso de los incentivos por la CPS.
Durante 2009, con base en la literatura (Cannon, Achrol, y Gundlach, 2000; Merchant y Van der Stede, 2007; Zhang, 2006; Hodge, Anthony y Gales, 2003; Frey, 1993) se elaboró la guía de entrevista en 2 etapas. En la primera etapa, se identificaron aseguradoras que utilizaban pago por desempeño. En la segunda, se hizo una entrevista en profundidad con la gerencia de las aseguradoras que usaban este método.
La guía estaba compuesta por las secciones de tangibilidad del bien o servicio; incertidumbre ambiental, tecnológica, clínica y conductual; especificidad de activos; intensidad de incentivos; contrato; control y confianza.
Inicialmente, la sección de tangibilidad preguntaba sobre si el indicador de desempeño escogido medía el desempeño de la prestadora con precisión, sin sesgos y oportunamente, si los objetivos eran fáciles de cuantificar, y el desempeño, fácil de comprobar. La sección de incertidumbre ambiental preguntaba si los servicios, contratados bajo el esquema de pago por desempeño, estaban sujetos al cambio técnico y a la competencia de otros proveedores. La sección de incertidumbre tecnológica y clínica preguntaba sobre si las tareas contratadas bajo el esquema de pago por desempeño estaban documentadas con guías y protocolos médicos, si era fácil aislar el efecto de la conducta del paciente y atribuir resultados de tratamiento al esfuerzo del prestador. La sección de incertidumbre conductual (oportunismo) se enfocaba en el uso de poder negociador y la capacidad del proveedor de ocultar sus posibles fallas, en lo justa que era la revisión de las factura de la prestadora por la aseguradora, en qué medida la aseguradora mantenía informada a la prestadora sobre las características de la población que iba a atender la misma. La sección de especificidad de activos preguntaba sobre los posibles ajustes en las características del producto, capacitación del personal, infraestructura, sistema de información que tuviera que hacer la prestadora para satisfacer la demanda de la aseguradora. En la sección de intensidad de incentivos se preguntaba sobre el posible aumento del volumen de compra de servicios o acciones para mejorar la imagen de la prestadora cuando la aseguradora estaba contenta con el desempeño de la prestadora. La sección de contrato exploraba el grado de flexibilidad del contrato entre la prestadora y la aseguradora, métodos de solución de conflictos y la voluntad de las partes de cooperar entre sí. La sección de control y confianza se enfocaba en el ambiente de confianza y mecanismos de negociación, auditoría y control que se utilizaban en la relación contractual entre la aseguradora y la prestadora. Las dimensiones encontradas en la literatura y las formuladas por los autores sirvieron de base para elaborar una encuesta y una guía de entrevista con las aseguradoras. El objetivo de la encuesta era determinar las aseguradoras que utilizan el pago por desempeño, el de la entrevista era detectar factores transaccionales y organizacionales que ayudaron a configurar su política de incentivos.
Durante 2009-2010, fueron contactadas por correo y telefónicamente 11 aseguradoras cuyas sedes se encuentran en Bogotá, de las cuales 4 aceptaron participar en el estudio y concedieron entrevistas. Los investigadores fueron recibidos por los directores médicos. Una de las 4 aseguradoras, que no quiso ser identificada por su nombre, CPS, demostró tener su sistema de incentivos más sofisticado que las otras 3, por lo cual fue escogida para el estudio de caso.
Los datos fueron constantemente comparados con la teoría. Para garantizar que los datos fueran registrados de manera correcta, los investigadores apuntaban sus versiones de entrevistas, así como su comprensión de otros datos y luego verificaban su interpretación con los entrevistados.
4. El caso de la aseguradora de salud CPS
La CPS fue creada en 1993, cuando se aprobó la ley 100. Es una aseguradora mediana que tiene 700.000 usuarios, principalmente en Bogotá.
La red de servicios está compuesta por 15 prestadoras ambulatorias y 7 hospitalarias que concentran el 80% del servicio en 2010. La red de prestadoras ambulatorias de CPS está conformada por 10 prestadoras integradas que prestan servicios exclusivamente a CPS y por 5 prestadoras externas que prestan sus servicios a varias aseguradoras, además de CPS. Las prestadoras ambulatorias se encargan del primer y segundo nivel de atención, promoción y prevención, consulta externa en medicina general y la medicina especializada básica que comprende ginecobstetricia, pediatría, medicina interna, odontología, nutrición y el nivel correspondiente de laboratorio. Las prestadoras hospitalarias se encargan de los usuarios que requieren hospitalización en todos los niveles de complejidad. Los usuarios adscritos a una de las prestadoras ambulatorias no necesitan autorización para pedir cita con los médicos generales de esta prestadora pero sí pedir autorización para consultar médicos especialistas que forman parte de la red hospitalaria de CPS. En la mayoría de los casos, el médico general de la prestadora ambulatoria tiene autoridad para remitir a usuarios al siguiente nivel de atención. Sin embargo, hay casos en los que solo un médico especialista tiene tal autoridad.
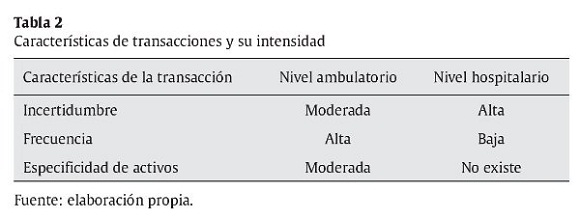
Para caracterizar la transacción en el ámbito ambulatorio, a continuación se analiza la incertidumbre, frecuencia y especificidad de activos. Por una parte, la incertidumbre es moderada. De esta forma, si bien la complejidad de los tratamientos en el ámbito ambulatorio no es alta, el médico que atiende al usuario está en una situación incierta en cuanto al efecto que sus decisiones producirán sobre la salud del usuario. Por ejemplo, la decisión de remitir o no al usuario al siguiente nivel de atención siempre es costosa porque involucra el gasto de recursos, e incierta porque el beneficio para la salud no es evidente en una etapa tan temprana del tratamiento. El médico tampoco sabe si el usuario va a seguir sus indicaciones y no está seguro sobre cómo va a evaluar la aseguradora su productividad tomando en cuenta los medicamentos, procedimientos y consultas especializadas que ordena. La CPS, por su lado, experimenta incertidumbre porque no sabe si las decisiones del médico son correctas, por lo cual trata de implantar guías y practica la auditoria para reducir la incertidumbre.
Referente a la frecuencia de la transacción, esta es alta porque cada prestadora ambulatoria tiene una lista relativamente estable de los usuarios adscritos a ella, y la CPS se compromete de antemano al pago de cierta suma de dinero por cada usuario asignado a cada prestadora ambulatoria. Si bien los usuarios pueden cambiar de prestadora, estos no son significativos y las prestadoras, a corto plazo, tienen asegurado el volumen de consulta.
En cuanto a la especificidad de los activos, esta es moderada porque la prestadora ambulatoria debe cumplir requisitos impuestos por la aseguradora en cuanto a la ubicación física y el diseño del local. La especificidad de activos no se observa en el tema de los equipos médicos porque estos son estándares y, en el caso de las prestadoras independientes, se utilizan para atender no solo a los usuarios de CPS, sino también de otras aseguradoras.
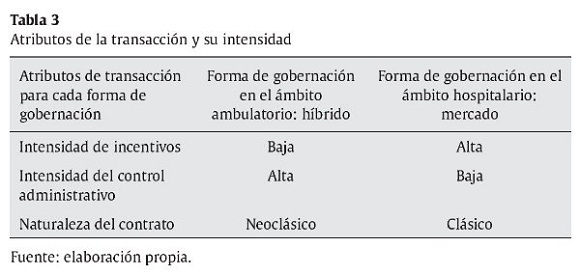
La forma de gobernación aconsejada para el nivel ambulatorio es híbrida. En la realidad, CPS utiliza la forma híbrida, lo que comprueba los atributos de la forma de gobernación (intensidad de incentivos, intensidad de control administrativo y contrato).
La intensidad de incentivos no es alta. El modelo de atención de CPS está centrado en la promoción, prevención y en el control de la puerta de entrada al sistema. Para interesar a las prestadoras en elevar el estado de salud de la población, la CPS paga a las prestadoras con base en la capitación. Pero bajo este sistema de pago, las prestadoras tienen incentivos contradictorios. Por un lado, les conviene controlar los costos; por otro lado, interesa garantizar alta calidad de servicio. Si bien estos 2 objetivos están alineados a largo plazo, se contradicen a corto plazo. Si la prestadora apunta a la buena oportunidad y alta calidad, debe aumentar sus gastos. Evidentemente, las prestadoras ambulatorias sacrifican el modelo de atención y hacen énfasis en la eficiencia. Esta tendencia es más marcada en las prestadoras externas que en las integradas, pues están menos expuestas a las presiones del mercado.
Sintiendo que los incentivos propios de la forma de pago no permiten garantizar alta calidad de atención, CPS diseñó un sistema de pago por desempeño que se paga a la prestadora (no al médico) y abarca toda la gama de servicios ambulatorios. El incentivo está condicionado al logro de indicadores: lograr menos de 15% de solicitudes de exámenes de laboratorio en consultas de medicina general, menos de 8 días en la oportunidad de atención a los pacientes de medicina general, más de 90% de satisfacción del usuario, menos de 0,35% de hospitalización, menos de 10% de remisión a especialistas entre la población asignada. Todos los indicadores son de proceso, no de resultados en salud.
El énfasis se hace en la reducción de visitas injustificadas a urgencias. La prestadora debe garantizar menos del 4% de consultas por urgencias entre la población asignada. Para lograr el último objetivo, la CPS promueve la consulta sin cita previa. Lo anterior es resultado de que solo una parte de las visitas a las urgencias son justificadas. De esta forma, gran parte de los usuarios acuden a las urgencias no porque su salud este en peligro, sino como atajo para evitar pedir citas y autorizaciones. La prestadora, cuya consulta sin cita previa funciona bien y logra el objetivo de 1,9% de la consulta prioritaria entre la población asignada, obtiene el derecho al incentivo.
La CPS presta atención a programas de enfermos crónicos y plantea ante las prestadoras una serie de objetivos concretos y numéricos como: lograr 75% de personas cubiertas y 75% de adheridas a programas de enfermos crónicos y menos de 5% de hospitalización por hipertensión y diabetes entre el total de usuarios crónicos.
La gerencia de CPS presta especial atención al ámbito ambulatorio porque observa una correlación entre la actividad en este y el gasto total anual por persona (tabla 1).
El pago se hace por el esquema de bonificación variable. Si el pago por capitación es 100 pesos, CPS paga 95 pesos por adelantado. Al finalizar el año, se analiza el desempeño de la prestadora y se ajustan las cuentas. Si el desempeño está dentro del intervalo establecido, CPS paga 5 pesos, lo que completa 100 pesos. Si el desempeño fue insatisfactorio, CPS pide a la prestadora la devolución de hasta 5 pesos. En el peor caso, la prestadora ganará solo 90 pesos. Es un incentivo positivo relacionado con la multa. El tamaño de la bonificación y multa es 5%. La CPS considera el 5% como algo representativo pensando en que la rentabilidad típica de una prestadora ambulatoria es de 5-10%. Por eso, ofrecer el 5% en bonificación es atractivo. Por otro lado, si el desempeño pactado no se logra, la prestadora recibe una señal pero no estará en peligro de quiebra. La intensidad del incentivo, por lo visto, depende del nivel de exigencia del objetivo de desempeño. Si el objetivo es muy exigente, el incentivo se hace pequeño. Si el objetivo es fácil de alcanzar, la intensidad del mismo puede ser grande.
La intensidad del control administrativo en una transacción ambulatoria es alta cuando se trata de las prestadoras integradas que pertenecen a los mismos dueños que la propia CPS. La gerencia de CPS participa en los consejos directivos de las prestadoras integradas, lo cual implica que existe una planeación estratégica conjunta, un sistema común de medición de desempeño basado en el cuadro integral de mando y se realizan actividades conjuntas de mercadeo. La solución de controversias es fácil, porque la CPS que responde por el aseguramiento y la jefatura de prestación que agrupa a las prestadoras están ubicadas en el mismo piso, y las 2 reportan a la subdirección de salud de la Caja de compensación, que es dueña tanto de la CPS como de las prestadoras integradas.
La CPS practica la auditoria del servicio, mientras que cada prestadora audita a sus médicos. Para las prestadoras integradas, estas 2 auditorías están trabajando mano a mano, lo que permite evaluar como alto el control administrativo ejercido por la CPS. El control administrativo es débil en el caso de las prestadoras ambulatorias externas porque se limita a la auditoria de servicio prestado y no tiene voz en el control de los médicos.
La misma situación se observa en la construcción del sistema de gestión de calidad, que se hace de manera conjunta solo en el caso de las prestadoras integradas.
Para la CPS, uno de los criterios que deben satisfacer las prestadoras para pertenecer a su red es la similitud de la cultura organizacional. La CPS practica y exige de las prestadoras los valores como la honestidad y la transparencia en la información, y se compromete a no demorarse más de 30 días en el pago de las facturas, lo que debe conducir a reforzar la confianza, la cual es considerada por las directivas de CPS como una condición necesaria para el funcionamiento exitoso de su red. La CPS espera que las prestadoras se preocupen por la calidad del servicio, implanten el sistema de gestión de calidad y busquen la acreditación. Si la prestadora no está sintonizada con estos valores, no entra en la red de la CPS.
La sincronización de la cultura organizacional permite a la CPS mantener altos niveles de satisfacción de los usuarios. Las encuestas muestran que los usuarios están más contentos con las prestadoras integradas, probablemente porque ofrecen sensación de exclusividad y facultan el trámite de autorizaciones para consulta especializada y ciertos procedimientos. Sin embargo, la gerencia prefiere mantener prestadoras externas en la red de CPS porque permite hacer comparaciones de desempeño y precios, escuchar otras opiniones, y porque es una forma de evitar hacer inversiones en activos fijos.
El contrato con las prestadoras ambulatorias integradas no existe. De esta forma, la relación se regula por la nota técnica que establece cuántas personas se van a atender y cuánto se va a pagar. Por lo tanto, se pagan los precios de transferencia, los cuales son menores que las tarifas del mercado. Esta nota técnica se ajusta mensualmente.
El contrato con las prestadoras externas sí existe y consiste en un documento jurídico de forma estándar acompañado por la nota técnica también estándar de 2 o 3 páginas que enumera los servicios, plazos, tarifas y obligaciones mutuas de la CPS y la prestadora. Es un documento concreto que no pretende prever futuras contingencias, dejándolas para la renegociación. El documento se ajusta cada año cuando se renegocia la tarifa de acuerdo con las tendencias en el mercado.
La red hospitalaria de CPS está compuesta principalmente por 7 prestadoras de mediana y alta complejidad. Las características de la transacción se describen a continuación.
La transacción se caracteriza por una alta complejidad e incertidumbre. La prestadora hospitalaria conoce la demanda histórica de cada aseguradora pero no tiene certeza en cuanto a la cantidad ni el grado de complejidad de los usuarios que va a atender. La prestadora tiene que absorber el riesgo de devolución total o parcial de sus facturas y posibles demoras en el pago. La aseguradora, en su turno, no puede prever qué procedimientos se van a aplicar y a cuánto ascenderá el costo de tratamiento en cada caso. La incertidumbre tecnológica es significativa aunque no inmanejable porque los procedimientos clínicos están establecidos en el Plan Obligatorio de Salud. Finalmente, la incertidumbre clínica es grande debido a la complejidad de los procedimientos y falta de control del médico sobre el comportamiento del usuario y su modo de vida. En general, se puede evaluar el nivel de incertidumbre en el ámbito hospitalario como alta.
Respecto a la frecuencia de la transacción, esta es baja. El usuario no está adscrito a ningún hospital, sino que lo escoge de la lista que ofrece la CPS. Los criterios pueden ser variados, empezando por la ubicación y terminando por la reputación del centro hospitalario. La CPS no puede garantizar a los hospitales de su red un determinado nivel de consulta. Por el lado del hospital, la situación es aún más clara. Para un hospital importante como San Ignacio, la demanda de la CPS es significativa pero no constituye más del 15% de su capacidad. Tal vez por esta razón la especificidad de activos no existe. Un hospital importante en cuyo portafolio de la CPS ocupa un pequeño porcentaje no tiene interés en hacer inversiones específicas para adaptarse a las posibles sugerencias de la aseguradora.
Si bien la forma de gobernación teóricamente aconsejada es un híbrido, en la realidad se aplica el mercado. Efectivamente, la intensidad de incentivos es alta. La CPS estimula a las prestadoras hospitalarias con el aumento del volumen de compra. Una vez al semestre, la CPS evalúa el desempeño de sus prestadoras hospitalarias. Se utilizan los indicadores de satisfacción del usuario, ausencia de complicaciones, la disposición de servir, o el grado en que la prestadora apoya a la CPS. Todos los indicadores reflejan los procesos de la prestación del servicio, no sus resultados. Los indicadores se combinan y se genera un indicador de desempeño. Luego, la CPS trata de direccionar a los usuarios hacia las prestadoras de mejor desempeño. Sin embargo, la capacidad de direccionar el flujo de usuarios hacia ciertas prestadoras hospitalarias en general es limitada, y es nula en el caso de las urgencias.
Para el mercado, la teoría aconseja una intensidad baja en el control administrativo. Efectivamente, la CPS no tiene instrumentos administrativos para influir en sus hospitales. Tampoco existen mecanismos de solución de controversias por fuera de la figura del auditor concurrente que está presente en el hospital para realizar una aprobación previa del procedimiento, lo que facilita que se apruebe la factura del hospital.
La CPS utiliza en el ámbito hospitalario el contrato clásico de compraventa. Son contratos especialmente diseñados para cada caso, voluminosos, acompañados por extensos anexos técnicos que describen los procedimientos, establecen tarifas y pretenden prever las posibles contingencias. Si se presentan patologías no establecidas en el contrato, las partes acuden a la negociación y mutuos ajustes, pero la intención es preverlo todo de antemano.
5. Conclusiones
A través del estudio de caso de CPS se puede ver que la TCT permite identificar las características de las transacciones en el ámbito ambulatorio y hospitalario y los atributos de las formas de gobernación. En las tablas 2 y 3 se resumen los hallazgos.
La transacción de CPS con sus prestadoras ambulatorias se caracteriza por una moderada incertidumbre e intangibilidad, lo que dificulta la adquisición de este servicio en el mercado. La alta frecuencia también hace preferir la forma híbrida de gobernación, igual que la moderada especificidad de activos. Efectivamente, CPS construye sus relaciones con las prestadoras ambulatorias como unas alianzas estratégicas o híbrido, que le permiten a CPS asegurar la calidad por medio de un alto control administrativo combinado con un bajo nivel de incentivos atados a las actividades. Este esquema funciona bien incluso cuando se trata de las prestadoras externas. Según la gerencia de una prestadora externa que prefirió no publicar su nombre, el tamaño del bono es poco representativo y CPS lo calcula unilateralmente. Por eso, la gerencia de la prestadora considera el pago por desempeño no como una parte esencial de la relación, sino como una lotería que se gana o se pierde sin explicación. Con todo esto, la TCT explica bien la relación porque predice el híbrido para el ámbito ambulatorio.
El cuadro es distinto en el ámbito hospitalario. Para el ambiente de alta incertidumbre, la TCT sugiere el híbrido. Pero la baja frecuencia de la transacción disuade a los actores de hacer las inversiones específicas, lo que configura el mercado como forma de gobernación. Utilizar el mercado en el ámbito hospitalario representa cierto desajuste estratégico porque la transacción hospitalaria es más compleja de lo que el mercado puede soportar. Los mismos actores se dan cuenta de este desajuste. Para controlar los hospitales, CPS no puede utilizar indicadores de resultado que son los apropiados para el mercado, y se ve obligada a emplear los indicadores de proceso que son adecuados para el híbrido. El no uso del pago por desempeño es otro desajuste. El pago por desempeño no se usa en el ámbito hospitalario porque, según la gerencia, CPS está más preocupada por el servicio ambulatorio que controla la puerta de entrada al sistema. La preocupación por la puerta no impide pensar en lo que ocurre detrás de ella porque en el ámbito hospitalario la aseguradora gasta 7 o 9 veces más que en el ambulatorio. La CPS no intenta aplicar el pago por desempeño con los hospitales por otra razón. El mercado como forma de gobernación no ofrece a CPS la posibilidad de controlar ni de incentivar la calidad en los hospitales. La única herramienta que le queda es la amenaza de interrumpir la relación. Pero según lo anterior, esta herramienta no es operativa por 3 razones. Primero, no está atada a ningún indicador de calidad legítimo mutuamente aceptado. Segundo, la naturaleza discreta (tipo si-no) de la decisión impide el ajuste mutuo y hace imposible para CPS influenciar en la conducta del hospital. Tercero, en caso de llevar a cabo la amenaza, CPS no tiene alternativas para reubicar a sus usuarios. Además, es oportuno recordar que la amenaza no es un buen incentivo (Fehr y Rockenbach, 2006).
Esta situación recuerda a Procrustes, protagonista de mitos griegos, quien tempranamente intentó encajar por fuerza la realidad en un molde preestablecido. También hace plantear la cuestión del peso específico de cada 1 de los 3 atributos de la transacción (incertidumbre, frecuencia y la especificidad de activos) en la selección de la forma de gobernación adecuada. El caso hace pensar que la frecuencia de la transacción, y no la especificidad de activos, como se considera actualmente (Williamson, 1991), juega el papel determinante cuando el gerente escoge la forma de gobernación.
El caso permite plantear criterios para delimitar el mercado e híbrido. Por ahora, la literatura se limita a indicar que mientras se cruza la frontera entre el mercado e híbrido, la intensidad de control aumenta y la de incentivo disminuye. Esta descripción es poco útil para un gerente. Observando a la CPS, se puede proponer que el mercado se caracteriza por los incentivos fuertes y discretos (si-no). El híbrido se caracteriza por los incentivos débiles y continuos, del tipo porcentaje sobre un pago fijo. En el momento en que el incentivo cambia del discreto al continuo o al revés, se puede hablar del cambio de la forma de gobernación. Se necesita una nueva investigación para demostrar o negar esta proposición.
Dado lo anterior, los resultados del estudio de caso se pueden resumir:
1. La TCT explica la forma de gobernación y los incentivos utilizados en el ámbito ambulatorio.
2. La TCT no explica la forma de gobernación ni los incentivos utilizados en el ámbito hospitalario. La diferencia entre la predicción teórica y la práctica gerencial se debe a la incomprensión del papel diferenciado que los atributos de la transacción juegan cuando el gerente escoge la forma de gobernación y los incentivos.
3. Entre los 3 atributos de la transacción, la frecuencia juega el papel determinante a la hora de escoger la forma de gobernación y los incentivos.
4. El mercado se caracteriza por los incentivos fuertes y discretos (si-no). El híbrido se caracteriza por los incentivos débiles y continuos tipo porcentaje sobre un pago fijo. En el momento en que el incentivo cambia del discreto al continuo o al revés, se puede hablar del cambio de la forma de gobernación.
El trabajo tiene las limitaciones típicas de un estudio de caso que consisten en la imposibilidad de generalizar sus resultados. Se necesita una futura investigación para falsear las hipótesis propuestas.
Referencias
Benabou, R. y Tirole, J. (2006). Intrinsic and extrinsic motivation. En: Dewatripont, M. (2006). The economics of contracting: foundations, applications and empirical investigations. Paris: DeBoeck. [ Links ]
Boulton, P. y Dewatriport, M. (2005). Theory of incentives, information, economic institutions. Cambridge: MIT Press. [ Links ]
Cannon, J., Achrol, R. y Gundlach, G. (2000). Contracts, norms and plural form governance. Journal of Academy of Marketing Science, 28, 180-196. [ Links ]
Casalino, L., Elster, A., Eisenberg, A., Lewis, E., Montgomery, J. y Ramos, D. (2007). Will pay for performance and quality reporting affect health care disparities?. Health Affairs, 26, 465-476. [ Links ]
Craig, E. (1998). Routledge encyclopedia of philosophy. Londres: Routledge. [ Links ]
Douglas, C. y Christianson, J. (2004). Penetrating the ''black box''. Financial incentives for enhancing the quality of physician services. Medical Care Research Review, 61, 37-70. [ Links ]
Fehr, E. y Rockenbach, B. (2006). Detrimental effects of sanctions on human altruism. En: Dewatripont, M. (2006). The economics of contracting: foundations, applications and empirical investigations. Paris: DeBoeck, 233-243. [ Links ]
Flamholtz, E. (1996). Effective management control. Theory and practice. Boston: Kluwer. [ Links ] Frey, B. (1993). Does monitoring increase work effort? The rivalry with trust and loyalty. Economic Inquiry, 31, 663-671. [ Links ]
Gerring, J. (2004). What is a Case Study and What is it Good for? The American Political Science Review, 98, 341-354. [ Links ]
Gibbons, R. (2005). Incentives between firms (and within). Management Science, 51, 2-17. [ Links ]
Gorbaneff, Y. y Restrepo, A. (2007). Determinantes de la integración vertical en la cadena de distribución de combustible en Colombia. Cuadernos de Administración, 20, 125-146. [ Links ]
Grant, R. (2006). Ethics and incentives: a political approach. The American Political Science Review, 100, 29-39. [ Links ]
Grossman, S. y Hart, O. (1986). The costs and benefits of ownership: a theory of vertical and lateral integration. The Journal of Political Economy, 91, 907-929. [ Links ]
Hodge, B., Anthony, W. y Gales, L. (2003). Teoría de la organización, un enfoque estratégico. Ciudad de México: Pearson. [ Links ]
Institute of Medicine. (2007). Rewarding provider performance. Washington: National Academies Press. [ Links ]
Merchant, K. y Van der Stede, W. (2007). Management control Systems. Londres: Prentice Hall. [ Links ]
Ouchi, W. (1979). A conceptual framework for the design of organizational control mechanisms. Management Science, 25, 833-848. [ Links ]
Prendergast, C. (1999). The provision of incentives in firms. Journal of Economic Literature, 37, 7-63. [ Links ]
Smith, A. (1994). Riqueza de las naciones. Madrid: Alianza. [ Links ]
Smith, C. (1990). The case study: a useful research method for information management. Journal of Information Technology, 5, 123-133. [ Links ]
Snyder, L. y Neubauer, R. (2007). Pay - for - performance principles that promote patient - centered care: an ethics manifesto. Annals of Internal Medicine, 147, 792-797. [ Links ]
Taylor, F. (1976). Principios de la administración científica. Ciudad de México: Herrero. [ Links ] Williamson, O. (1991). Comparative economic organization. The analysis of discrete structural alternatives. Administrative Science Quarterly, 36, 169-296. [ Links ]
Yin, R. (1981). The case study crisis: some answers. Administrative Science Quarterly, 26, 56-65. [ Links ]
Yin, R. (2003). Case study research: design y method. Thousand Oaks: Sage. [ Links ]
Zhang, A. (2006). Transaction governance structure: theories, empirical studies and instrument design. International. Journal of Commerce and Management, 16, 59-85. [ Links ]