Introducción
El cáncer de vulva representa el 2% al 5% de todos los cánceres ginecológicos a nivel mundial, dentro de los cuales, el más frecuente es el carcinoma escamocelular seguido por el melanoma 1. En Colombia, el cáncer de vulva presenta una incidencia de 1,1 por 100.000 mujeres y una mortalidad de 0,22 por 100.000 mujeres 2.
La cirugía es la piedra angular en el tratamiento de la neoplasia vulvar, y la evaluación del estado ganglionar es un poderoso predictor de supervivencia 3. En estadios tempranos del carcinoma escamocelular de vulva, está indicado la realización del ganglio centinela 4. Adicionalmente, en estos estadios se debe realizar linfadenectomía inguino-femoral unilateral ipsilateral si el ganglio centinela no es detectado, y considerar radioterapia o linfadenectomía inguino-femoral bilateral si el ganglio centinela es positivo 5,6. Para estadios avanzados se puede realizar linfadenectomía inguino-femoral bilateral si no hay ganglios clínicamente sospechosos 1,6.
En los casos de melanoma vulvar, el ganglio centinela se realiza en estadios tempranos y avanzados de forma bilateral. Si el ganglio ipsilateral es positivo se debe realizar linfadenectomía inguino-femoral unilateral. Si el ganglio centinela es positivo en ambos lados se debe realizar linfadenectomía inguinofemoral bilateral 7.
Teniendo en cuenta lo anterior, la linfadenectomía inguino-femoral es un pilar del tratamiento del cáncer de vulva, y la aproximación quirúrgica por VEIL es una alternativa a la vía abierta que disminuye la morbilidad postoperatoria como dehiscencia de la herida quirúrgica, linfocele, linfedema, infección y deterioro psicosexual 8.
Respecto a la evidencia de esta técnica en cáncer vulvar, a la fecha no se ha publicado ensayos clínicos controlados o estudios prospectivos con gran número de pacientes, sin embargo, su uso es creciente y reportado por varios autores de forma retrospectiva. Zhang et al.9 compararon los resultados oncológicos, complicaciones y calidad de vida entre la técnica abierta con 27 pacientes y el VEIL con 21 pacientes, con un seguimiento promedio de 73 meses para la técnica abierta y de 28 meses para VEIL. El recuento ganglionar obtenido para las dos técnicas fue similar en ambos grupos (15 +/- 5 vs. 18 +/- 6, P = 0,058). La tasa de recurrencia a 2 años (10,5% vs. 10%, P = 0,957) y la tasa de supervivencia específica para la enfermedad a dos años fueron similares (95,5% vs. 93,3%; P = 0,724). Las complicaciones por herida quirúrgica fueron menores para el grupo de VEIL y reportaron mejor calidad de vida este grupo de pacientes.
Liu et al. 10 describieron en una revisión sistemática de 9 estudios que con 249 VEIL de 138 pacientes, hubo 0,4% de conversión del VEIL, con una tasa de complicaciones del 6% en casos VEIL, incluyendo linfoquiste en 9 casos (3,6%), linforrea en 2 (0,8%), infección de la herida sin dehiscencia en 3 (1,2%), y linfedema en 1 paciente (0,4%).El tiempo operatorio fue entre 62 a 110 minutos, la pérdida sanguínea de 5,5 ml a 22 ml, la estancia hospitalaria entre 7 a 13 días. El recuento ganglionar fue entre 7,3 a 16, y la tasa de recurrencia fue de 4,3% con un seguimiento de 3 a 41 meses.
En el Instituto Nacional de Cancerología (INC) se comenzó a realizar este abordaje quirúrgico para casos seleccionados a partir de 2019. El objetivo de este artículo es describir la técnica quirúrgica de la linfadenectomía inguinal por video endoscopia (VEIL) como abordaje novedoso en el país para el manejo de la neoplasia vulvar que requiere evaluación ganglionar
Descripción de la técnica (ver video).
En posición decúbito supino con miembros inferiores en rotación externa, se coloca una bolsa de compresión abdominal para evitar la difusión del gas a enfisema subcutáneo.
Se procede a marcación de la ingle de la siguiente manera: se dibuja un rectángulo trazando una línea que se dirige desde la espina ilíaca anterosuperior hasta el pubis, luego se dibuja una línea perpendicular de 20 cm de longitud en cada extremo de la línea previamente trazada y se cierra el rectángulo con una línea que una las últimas dos líneas realizadas. Se miden 15 cm desde el pubis hacia caudal sobre la línea interna del rectángulo y se marca una línea desde este punto al ángulo superior externo del rectángulo (figura 1). El triángulo superior e interno (triángulo de Scarpa) del diagrama es la región donde se efectuará la linfadenectomía.
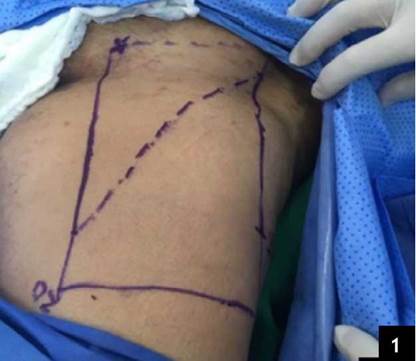
Figura 1 Marcación del área quirúrgica. 1a. Aplicación de azul de metileno para detección de ganglio centinela. 1b. Marcación de la ingle.
Se realiza una incisión de 10 mm en la mitad del borde inferior del rectángulo, disecando el tejido celular subcutáneo con una tijera (fig. 2a). Se completa la disección en forma roma superior y hacia los lados introduciendo un dedo, con posterior ingreso del trócar con balón de disección (tipo Space maker) de 10 mm. La disección roma en la fascia de Camper es la que permite formar el espacio inicial para el ingreso del gas.
Se hace la incisión de los trócares accesorios de 5 mm en el punto comprendido entre el borde inferior del rectángulo y 2 cm en dirección craneal sobre los bordes laterales del rectángulo (figs. 2by2c). Luego se introducen los trócares (fig. 2d).
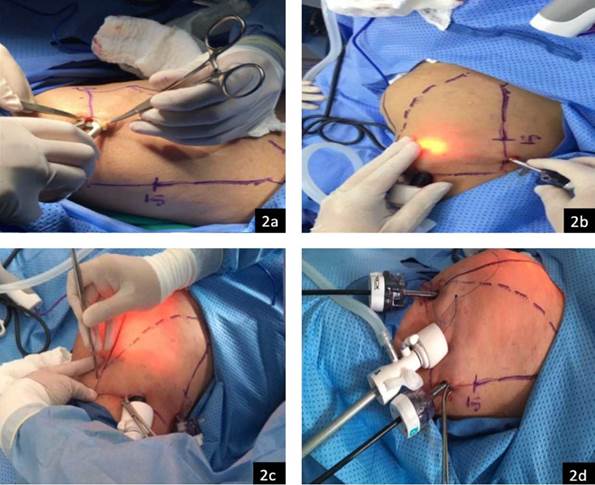
Figura 2 Tiempo de trócares. 2a. Disección del tejido celular subcutáneo para introducir trocar con balón de disección. 2b. Incisión para trocar accesorio. 2c. Incisión para trocar accesorio. 2d. Introducción de los trócares.
Se hace insuflación con CO2 hasta 8-10 mmHg, con paso de lente de 0 grados a través del puerto central, evitando escape del mismo con el trocar Space maker. En el puerto interno se presentan las pinzas. Una vez colocados los trócares, se diseca el espacio subcutáneo en sentido craneal, hasta llegar al ligamento inguinal. Después se identifica la vena safena que debe seguirse hasta el cayado y foramen oval, teniendo en cuenta que pueden encontrarse ramas accesorias, las cuales si es posible, se deben conservar. Debe tenerse en cuenta que el cayado es fácil de visualizar siguiendo la vena safena. Se hace una disección lateral y medial teniendo como límite el músculo aductor largo (medial) y el músculo sartorio (lateral). En este paso es posible identificar las ramas del nervio femoral que deben conservarse. Se realiza linfadenectomía inguinal superficial en los distintos cuadrantes inferiores y superiores del cayado de la safena (fig. 3).
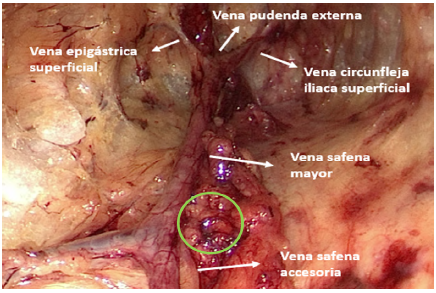
Figura 3 Visualización de puntos de reparo anatómicos. Se marca con un círculo el paquete linfograso superficial.
Posteriormente, se accede al plano del triángulo de Scarpa para realizar la linfadenectomía inguinal profunda, abriendo la fascia lata cerca al cayado de la safena. Se identifican la arteria y la vena femoral, para realizar la liberación de los ganglios linfáticos por encima del piso femoral. Es más seguro este paso sobre la arteria, y no lateral para evitar lesiones de la vena o el nervio femoral. El objetivo es esqueletizar las venas femorales al resecar todo el tejido linfático local. El rendimiento ganglionar en este nivel es bajo y en ocasiones suelen encontrarse vasos perforantes, pero la energía bipolar avanzada es suficiente para el control de los mismos sin el uso de clips.
Por último, se hace la liberación final del espécimen medialmente a la vena safena larga, ligando la porción proximal de los ganglios linfáticos en la región profunda del canal femoral. La muestra quirúrgica se extrae por el trocar óptico de 10 mm, siempre con endobolsa y guía para orientar la extracción. No se hace transposición de músculo sartorio como se hace habitualmente en la técnica abierta.
Se deja drenaje a través del orificio de 5 mm, el cual debe contar con sistema cerrado de presión. Se colocan puntos de afrontamiento de plano graso y de piel en los ingresos de trocares. Por último, se coloca un vendaje compresivo en el área qurúrgica.
De esta manera se describe un procedimiento factible que permite la eliminación radical de los ganglios linfáticos en cáncer vulvar, sin aumentar las tasas de morbilidad ni comprometer los resultados oncológicos.
Las principales reparaciones anatómicas de la cirugía abierta se pueden identificar en una vista endoscópica. Se requiere de evidencia prospectiva para estandarizar su uso.














