Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Infectio
versão impressa ISSN 0123-9392
Infect. vol.18 no.4 Bogotá set./dez. 2014
https://doi.org/10.1016/j.infect.2014.09.002
ORIGINAL
http://dx.doi.org/10.1016/j.infect.2014.09.002
Costo-efectividad de linezolid comparado con vancomicina en el manejo de la neumonía asociada a ventilación mecánica en Colombia
Fabio Varóna, Darío Londoño b, Carlos Álvarezc, Alejandra Taborda d y Victor Prieto e, *
aFundación Neumológica Colombiana, Bogotá, ColombiabHospital Universitario San Ignacio, Facultad de Medicina, Pontificia Universidad Javeriana, Bogotá, Colombia
cClínica Universitaria Colombia, Clínicas Colsanitas S.A. Facultad de Medicina, Universidad Nacional de Colombia, Bogotá, Colombia
dPontificia Universidad Javeriana, Bogotá, Colombia e Pfizer, Bogotá, Colombia
Recibido el 16 de junio de 2014; aceptado el 12 de septiembre de 2014
Disponible en Internet el 22 de octubre de 2014
Resumen
Objetivo: Estimar la costo-efectividad de linezolid versus vancomicina en el manejo de neumonía asociada a ventilación mecánica (NAV) causada por Staphylococcus aureus resistente a meticilina (SARM) en Colombia.
Materiales y métodos: Se construyó un árbol de decisión para determinar la razón de costo-efectividad incremental de linezolid (600 mg iv/12 h) comparado con vancomicina (15 mg/kg iv/12 h) en el tratamiento de NAV por SARM. La perspectiva fue la del sistema de salud incluyendo solo costos directos. Todas las unidades monetarias se expresan en pesos colombianos del 2013 sin descuento (1 USD =$ 1.876,22). Se empleó un horizonte temporal de 30 días. Los resultados se midieron en proporción de pacientes curados. Los datos de eficacia y seguridad se tomaron de la literatura. Los costos de los procedimientos se obtuvieron del manual tarifario ISS del 2001, para medicamentos se utilizó el SISMED y la regulación de precios vigente. Se realizaron análisis de sensibilidad univariados y probabilísticos.
Resultados: Los costos totales esperados por paciente curado fueron: $ 2.600.094 para linezolid y $ 1.992.753 para vancomicina. La proporción de pacientes curados fue: 53% con linezolid y 41%.con vancomicina. La razón de costo-efectividad de linezolid comparado con vancomicina fue $ 5.061.173 por paciente curado. Para cada alternativa, los resultados fueron sensibles a la probabilidad de éxito del tratamiento, a la probabilidad de presentar eventos adversos y al costo del tratamiento.
Conclusión: En Colombia, linezolid sería una alternativa costo-efectiva en el tratamiento de NAV por SARM, para disponibilidades a pagar superiores a $ 5.061.173 por paciente curado.
PALABRAS CLAVE
Análisis costo-efectividad; Neumonía asociada a ventilación mecánica; Linezolid; Vancomicina; Colombia
© 2014 ACIN. Publicado por Elsevier España, S.L.U. Todos los derechos reservados.
Cost effectiveness of linezolid compared with vancomycin in the management of ventilator-associated pneumonia in Colombia
Abstract
Objective: To estimate the cost-effectiveness of linezolid versus vancomycin in the management of ventilator-associated pneumonia (VAP) caused by methicillin-resistant Staphylococcus aureus (MRSA) in Colombia.
Materials and methods: We constructed a decision tree to determine the incremental cost effectiveness ratio (ICER) of linezolid (600 mg iv /12 h) compared to vancomycin (15 mg/kg iv/12 h) for the treatment of VAP caused for MRSA. The perspective is that of the Colombian health system, including only direct costs. All currency units are in Colombian pesos (COP, 2013) with no discount. (1 USD = $1,876.22). We used a time horizon of 30 days. The results were measured in the proportion of patients cured. The efficacy and safety data were taken from the literature. The costs of procedures were obtained of ISS tariff manual of 2001 and for drugs current price regulations and the SISMED database were used. Univariate and probabilistic sensitivity analyses were performed.
Results: The total costs expected per patient cured were COP 2,600,094 for linezolid and COP 1,992,753 for vancomycin. The proportion of cured patients was 53% with linezolid and 41% with vancomycin. The ICER of linezolid compared with vancomycin was COP 5,061,173 per patient cured. For each alternative, the results were sensitive to the probability of the success of treatment, the probability of adverse events and the cost of treatment.
Conclusion: Linezolid would be a cost-effective alternative in the treatment of VAP for MRSA in Colombia for willingness to pay above COP 5,061,173 per patient cured.
KEYWORDS
Cost-effectiveness analysis; Mechanical ventilator Associated pneumonia; Linezolid; Vancomycin; Colombia
© 2014 ACIN. Published by Elsevier España, S.L.U. All rights reserved.
0123-9392/© 2014 ACIN. Publicado por Elsevier España, S.L.U. Todos los derechos reservados.
Introducción
La neumonía nosocomial (NN) es una de las principales causas de muerte por infecciones adquiridas en el hospital y la segunda causa más frecuente de infección asociada a la atención en salud 1,2. Este evento genera altos costos de atención: una pequeña proporción de casos, cercana al 5%, absorbe entre el 30 y el 40% de los costos directos de atención3, con incrementos hasta de USD $ 40,000 por paciente y aumento de la estancia, tanto en la unidad de cuidados intensivos (UCI) como en los servicios de hospitalización (aproximadamente entre 8 y 24 días respectivamente)4-7, generando un impacto importante en el desarrollo de resistencia a los antibióticos en los centros hospitalarios8.
Dentro de la NN se encuentra la neumonía asociada a ventilación mecánica (NAV). En Colombia se estima una incidencia entre 7 y 29 casos por cada 1.000 días de intubación orotraqueal, de acuerdo a diversos estudios8-10. Sin embargo, existen importantes diferencias entre los países y aun entre las diferentes ciudades: datos del sistema de vigilancia en Estados Unidos (US National Health Care Safety Network [NHSN]) reporta una tasa menor de 3 por cada 1.000 días de intubación orotraqueal10. En el sistema de vigilancia de infecciones intrahospitalarias de la Secretaría de Salud de Bogotá, en el año 2010, se notificaron 15.065 casos en las instituciones de tercer nivel, de los cuales el 11% correspondieron a neumonía hospitalaria, con una incidencia de NAV de 4,0 (RIQ: 1,3-6) por 1.000 días de uso de intubación orotraqueal11.
El incremento en la incidencia de infecciones respiratorias asociadas con la atención hospitalaria genera un aumento en el consumo de antibióticos y la aparición de gérmenes multirresistentes como Pseudomonas aeruginosa, Acinetobacter baumanii, Staphylococus aureus (S. aureus) y más recientemente Klebsiella spp.10-12.
El S. aureus resistente a oxacilina (SARM) como agente etiológico de NAV es variable, dependiendo de cada UCI. Se han descrito tasas de SARM de hasta el 73% en los casos causados por este germen6,12.
En el manejo de los pacientes con NAV se recomienda un inicio de tratamiento antibiótico temprano, incluyendo un doble cubrimiento contra gérmenes gramnegativos y S. aureus13. En Colombia, el protocolo usual del manejo de NAV se centra en el uso de vancomicina debido al alto riesgo de SARM6,12. Adicionalmente, esta tecnología se encuentra en el plan de beneficios. Otro medicamento disponible en el país con eficacia demostrada es linezolid, antibiótico del grupo de las oxazolidinonas, que cuenta con un mejor perfil de seguridad y mayor penetración en el tejido pulmonar14. No se incluyeron otras alternativas terapéuticas en el presente estudio debido a que no están indicadas para el manejo de la enfermedad o porque no cuentan con registro sanitario15.
La comparación entre vancomicina y linezolid ha sido objeto de varios estudios clínicos14,16-19. Los resultados de 2 estudios prospectivos19,20 y sus análisis post-hoc establecieron una mejor sobrevida para los pacientes tratados con linezolid (80 vs. 64%) y una mayor tasa clínica de curación (59 vs. 36%; p < 0,01), sin embargo estos datos son limitados por las dosis de vancomicina utilizadas, que no correspondieron a las establecidas en las guías (dosis optimizadas por peso y niveles séricos). Wunderink14 publicó un estudio similar pero ajustando las dosis de vancomicina a 15 mg/kg cada 12 h y optimizándolas de acuerdo a los niveles séricos, en un rango de 15-20 mg/ml. La respuesta clínica y la erradicación fueron un 10% mejores en el grupo de linezolid y la toxicidad renal fue mayor en el grupo de vancomicina.
Debido al incremento del SARM en el ámbito intrahospitalario21 y al reporte de casos a nivel ambulatorio en Colombia22, es importante considerar otras alternativas más eficaces y seguras comparadas con vancomicina. Lo anterior motiva evaluar si el uso de un medicamento aparentemente más costoso como linezolid puede ser costo-efectivo en Colombia. Existen diversas publicaciones internacionales 23-25 con costos o información que no incluyen los datos de las investigaciones clínicas recientes14 y adicionalmente no son de fácil adaptación al sistema de salud colombiano.
Materiales y métodos
Población objetivo
Pacientes hospitalizados, =18 años de edad, con neumonía intrahospitalaria o neumonía asociada a la atención en salud, confirmada radiográficamente y con signos y síntomas relevantes14. Se asumió que los pacientes colombianos son similares en características físicas y de respuesta a tratamiento a los pacientes de los estudios clínicos. No obstante, los parámetros tomados de los experimentos clínicos14 fueron objeto de análisis de sensibilidad.
Perspectiva
El estudio se realizó desde la perspectiva del sistema de salud colombiano26. Se tomaron solo los costos médicos directos.
Comparadores
Se comparó el uso de linezolid (600 mg iv/12 Se comparó el uso de linezolid (600 mg iv/12 h) vs. Vancomicina (15 mg/kg iv/12 h) por 7 días en el tratamiento de la NAV por SARM.
Horizonte temporal
El horizonte fueron 30 días, siguiendo el diseño de los estudios clínicos, en donde se consideraron eventos tanto de eficacia como de seguridad posterior al finalizar el tratamiento14,17,19,20.
Tasa de descuento
Debido a que el horizonte es inferior a un año no se aplicó descuento sobre los costos ni los resultados en salud.
Unidad de resultado
Los costos se expresaron en pesos colombianos de 2013 (1 USD =$ 1.876,22 )27 y los resultados en salud en proporción de pacientes curados (individuos con resolución del cuadro infeccioso y sin efectos secundarios atribuibles al antibiótico recibido).
Se realizó una evaluación económica de costo efectividad y se estimó la razón de costo-efectividad incremental por paciente curado.
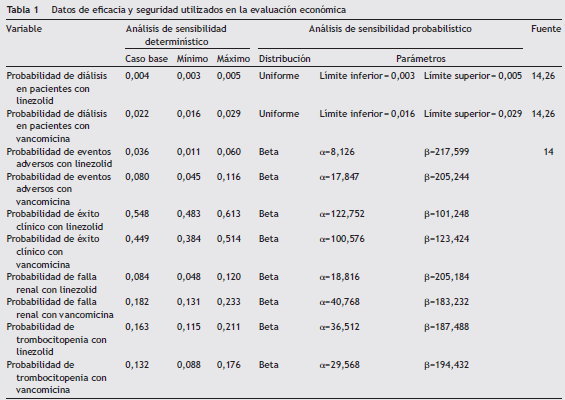
Datos de efectividad y seguridad
Se partió de una revisión de la literatura, de la cual se extrajeron datos de eficacia y seguridad asociados con las alternativas evaluadas en eltratamiento de la NAV por SARM. No se encontraron estudios en población colombiana, por lo tanto se recurrió a estudios clínicos aleatorizados que se ajustaban al manejo estos pacientes14. Para el cálculo de los límites mínimo y máximo se utilizó la fórmula de estimación del intervalo de confianza para una proporción que se muestra a continuación:
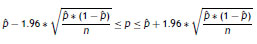
En la tabla 1 se presentan los datos usados en el análisis.
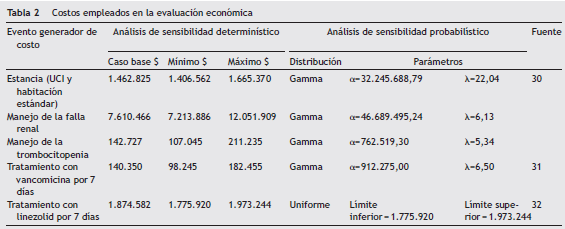
Uso de recursos y costos
Para calcular los costos se utilizó un caso tipo siguiendo la metodología bottom up28. Los eventos generadores de los costos se identificaron a través de protocolos de manejo y de la literatura. La cantidad y frecuencia de uso fueron estimados a partir de la opinión de expertos, a través del método grupo nominal, para lo cual se conformó un panel en el que participaron: 5 intensivistas y 5 infectólogos, algunos de ellos con formación en epidemiología y farmacoeconomía. Los expertos reportaron la cantidad y frecuencia de uso con respecto a los recursos identificados y se llegó a un consenso sobre estas medidas.
La valoración monetaria se realizó utilizando el manual de tarifas ISS 2001 para procedimientos29 con un incremento del 30%, cifra que en el análisis de sensibilidad tomó valores de 25 a 48%: estos valores abarcan el rango de negociación en la prestación de servicios de salud en el país.
Los precios de medicamentos fueron tomados del SISMED (reporte enero-diciembre de 2013)30. En Colombia, hay diferentes laboratorios con registro aprobado por la agencia regulatoria para la comercialización de vancomicina en su presentación de vial para uso intrahospitalario15. Para cubrir el espectro de precios y realizar una mejor estimación del costo de tratamiento con vancomicina se realizó un promedio ponderado entre las unidades vendidas y el precio reportado por los laboratorios en el canal comercial, dado que no se encontró información de buena calidad en el canal institucional. Los valores mínimo y máximo se tuvieron en cuenta para los análisis de sensibilidad. Se consideró un peso promedio por paciente de 77,3 kg14 y se aproximó a unidades completas de la forma farmacéutica (viales). Dado que linezolid (molécula innovadora) se encuentra bajo control de precios, se empleó la regulación vigente (circular 04 de 2013)31 para estimar el costo de tratamiento.
En la tabla 2 se presentan los costos utilizados en la evaluación económica.
Estructura del modelo
Se construyó un árbol de decisión32,33 (fig. 1) utilizando TreeAge Pro 2014 (Williamstown, MA: TreeAge Software, Inc) para simular los resultados en términos de la proporción de pacientes curados. En la simulación, los pacientes pueden recibir tratamiento antibiótico con linezolid (600 mg iv/12 h) o vancomicina (15 mg/kg iv/12 h) por 7 días, los pacientes pueden experimentar eventos adversos. Se consideraron la falla renal y la trombocitopenia por su mayor frecuencia14,34 e impacto económico para el sistema de salud. En el ejercicio se midió el éxito clínico después de finalizar el tratamiento14. Si el tratamiento fallara o provocara un evento adverso, el paciente pasaría a una segunda línea de tratamiento con una duración aproximada de 7 días.
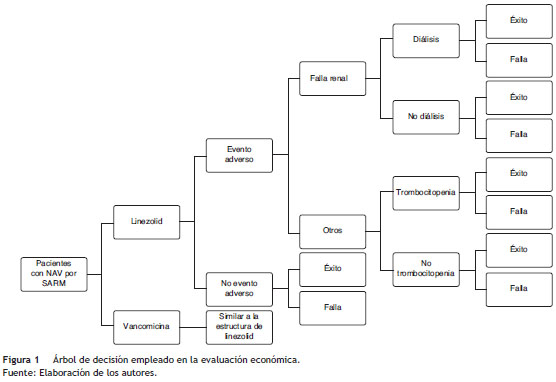
Supuestos del modelo
Los supuestos considerados para la construcción del modelo son los siguientes:
Se supone que el paciente sobrevive al tratamiento antibiótico durante el horizonte temporal determinado para la evaluación económica.
No se incluyó la muerte como desenlace, por no demostrar diferencias apreciables en los diferentes estudios14,16-19.
Por simplicidad se asumió que la segunda línea de tratamiento solo tendrá un impacto en los costos esperados, debido a que el objetivo de la evaluación económica es estimar la proporción de pacientes curados con la primera línea de tratamiento.
Se asumió que, ante la falla de linezolid, el paciente recibiría una segunda línea de tratamiento con vancomicina y viceversa.
Acorde con el horizonte temporal de la evaluación económica, se asumió que los pacientes con terapia de reemplazo renal, los cuales requieren manejo inicial con hemodiafiltración o hemodiálisis aguda, tendrán un mes de diálisis.
Análisis
Se calculó la razón de costo-efectividad incremental, definida como el cociente entre la diferencia de costos sobre la diferencia de resultados en salud. Se realizaron análisis de sensibilidad para los costos, resultados en salud y supuestos del modelo.
Resultados
Bajo los supuestos del modelo, la simulación mostró que se logaría una mayor proporción de pacientes curados cuando se tratan con linezolid comparado con vancomicina (53 vs. 41%). El costo incremental entre estas 2 alternativas fue $ 607.341. La razón de costo-efectividad incremental de linezolid comparado con vancomicina fue de $ 5.061.173 por paciente curado. Si la disponibilidad a pagar por paciente curado adicional es superior a dicha razón, linezolid sería la mejor alternativa en términos de costo-efectividad.
La síntesis de los resultados se presenta en la tabla 3.

Análisis de sensibilidad
Se realizaron análisis de sensibilidad univariados y probabilísticos. Para el análisis de sensibilidad probabilístico se realizó una simulación de Montecarlo con 10.000 iteraciones, se utilizaron las distribuciones de probabilidad uniforme o beta para los datos de eficacia y seguridad. Los costos siguieron una distribución de probabilidad uniforme o gamma35. Se presentan el diagrama de tornado, el diagrama de dispersión y la curva de aceptabilidad.
Análisis de sensibilidad univariado
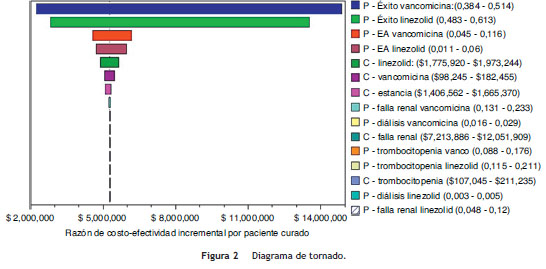
El diagrama de tornado (fig. 2) muestra que la razón de costo-efectividad incremental es afectada principalmente por la probabilidad de éxito del tratamiento, la probabilidad de presentar eventos adversos y al costo del tratamiento, tanto para linezolid como para vancomicina. Estas variables determinan el 99,9% del impacto de la incertidumbre sobre los resultados de la evaluación económica.
Análisis de sensibilidad probabilístico
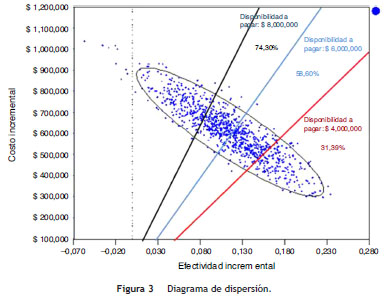
Para determinar la costo-efectividad de las alternativas en evaluación por paciente curado, en ausencia de un umbral para Colombia con respecto a este desenlace, se asumieron posibles disponibilidades a pagar que se representan en el análisis a través de la pendiente de las rectas (líneas roja, azul y negra) en el diagrama de dispersión (fig. 3). El ejercicio indica que si la disponibilidad a pagar es $ 4.000.000 por paciente curado, linezolid sería la mejor alternativa en términos de costo-efectividad en el 31,39% de las iteraciones. Para disponibilidades a pagar entre $ 6.000.000 y 8.000.000 la costo-efectividad de esta alternativa estaría alrededor del 58,60 y 74,30% de las iteraciones, respectivamente.
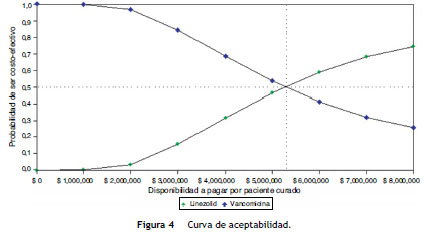
La curva de aceptabilidad (fig. 4) muestra que linezolid es costo-efectivo con una probabilidad mayor del 50% para disponibilidades a pagar superiores a $ 5.300.000 por paciente curado.
Discusión
En Colombia, a la mayor incidencia de NAV8-10 se suma la aparición de gérmenes resistentes, entre ellos el SARM como uno de los agentes etiológicos causales más frecuentes6,12. Adicionalmente, los pacientes con esta condición requieren manejo en UCI36 lo cual incrementa los costos de atención para el sistema de salud.
Específicamente en la NAV causada por SARM, existen publicaciones recientes que sustentan el uso de linezolid como primera opción terapéutica, dado que es más eficaz y seguro comparado con vancomicina14; sin embargo, su costo es mayor y no se encuentra en el plan de beneficios, razón por la cual es relevante la evaluación económica para el contexto colombiano.
En 2 estudios multicéntricos, aleatorizados, doble ciego, con un total de 1.019 pacientes, tanto linezolid como vancomicina fueron eficaces en el tratamiento de pacientes con NAV causadas por SARM, pero hubo mayor sobrevida16,17,20 en el grupo de pacientes tratados con linezolid. Sin embargo, estos resultados han sido criticados por no haber ajustado la dosis de vancomicina de acuerdo con las recomendaciones actuales (dosis inicial de 15 mg/kg y optimizando los niveles séricos en un rango entre 15-20 mg/l37).
El estudio realizado por Wunderink incluyó esta variable en pacientes con NN y los resultados mostraron mejoría clínica y microbiológica con menor toxicidad en el grupo de linezolid14. Es de anotar que en la práctica clínica la toxicidad renal de la vancomicina puede ser menor si se tiene en cuenta que la dosis usualmente administrada es de 2 g/día y que para obtener los niveles séricos recomendados, se requieren dosis de 3-4 g/día y muy pocas instituciones en Colombia evalúan niveles de vancomicina para posterior ajuste de la dosis. En la actualidad se sabe que la toxicidad renal con vancomicina es dependiente del tiempo de tratamiento, del uso concomitante de nefrotóxicos y principalmente de la dosis administrada con niveles séricos superiores a 15 mcg/l38,39.
Otro dato relevante en la interpretación de la información es el menor precio que tiene un día de hospitalización, tanto en las UCI como en las áreas de hospitalización, al comparar los datos de Colombia con otros países, incluso latinoamericanos. En este análisis se encontró que los costos de la terapia con linezolid son mayores, pero al incluir los costos de los eventos adversos las diferencias entre una y otra terapia se diluyen, por ejemplo en Estados Unidos un estudio cuya duración media de tratamiento fue de 11,3 días para linezolid y 10,7 días para vancomicina, mostró que los gastos totales de hospitalización fueron de USD $ 32,636 (IC del 95%; USD $ 30,182-35,098) para el tratamiento con linezolid comparado con USD $ 32,024 (IC del 95%; USD $ 27,978-36,078) para el tratamiento con vancomicina. Adicionalmente la razón de costo-efectividad incremental fue de USD $ 3,600 por año de vida ganado (AVG)40.
Los costos asociados con la terapia dialítica posterior a los 30 días y otros desenlaces como la mortalidad pueden ser importantes, si se tiene en cuenta que hasta el 3% de los pacientes que hacen falla renal la requieren y puede haber un aumento en morbimortalidad a largo plazo34.
En Alemania24 no se reportó gran diferencia en costos, pero el resultado también estuvo a favor de linezolid, aunque el costo promedio por episodio de tratamiento fue de 12.829 € comparado con 12.409 € para vancomicina, los costos incrementales por muerte evitada y por paciente curado fueron 3.171 y 4.813 € , para linezolid y vancomicina, respectivamente.
En Latinoamérica 3 publicaciones han estimado la costoefectividad de la terapia para NAV por SARM23,25,41. En Brasil41 a pesar del mayor costo de tratamiento de linezolid comparado con vancomicina ($ 4.829,66 reales con linezolid, $ 2.805,11 reales con la vancomicina innovadora y $ 2.390,85 reales con la genérica), los resultados de costo efectividad estuvieron a favor de linezolid. El costo por paciente curado fue menor para linezolid debido a la mayor eficacia y seguridad del mismo.
Contreras-Hernández et al.23 encontraron que linezolid para el manejo de NAV en el contexto del Instituto Mexicano de Seguros Sociales (IMSS) fue la mejor alternativa en términos de costo-efectividad, ya que en la evaluación económica, se observó un ahorro para el IMSS superior a los 102 € por paciente, así como una disminución de casi 4 días en la estancia hospitalaria.
Un estudio previamente realizado en Colombia25 demostró una efectividad mayor, medida en AVG a favor de linezolid frente a vancomicina (7,13 vs. 5 AVG) en un horizonte de 12 semanas.
La fortaleza del presente estudio radica en que se basó primordialmente en los resultados del estudio de Wunderik14 y en la realización de un análisis de seguridad que permite conocer con mayor certeza el impacto de los eventos adversos en el costo esperado de las terapias. El ejercicio reveló que el costo incremental disminuye debido a la mayor frecuencia de eventos adversos con vancomicina14,34. Probablemente, si el horizonte fuese más extenso o se hubiese empleado la perspectiva de la sociedad, el beneficio observado con linezolid aumentaría, al incluir los costos indirectos y el impacto en la calidad de vida asociado con los efectos adversos y la morbilidad que se presentan con menor frecuencia con linezolid comparativamente con vancomicina y con la mayor probabilidad de éxito clínico14,34.
Una de las limitaciones del presente estudio es que no incluyó la situación local de resistencia en cada UCI y en cada hospital, teniendo en cuenta el incremento gradual observado en la concentración mínima inhibitoria (MIC, por sus siglas en inglés) de vancomicina para el tratamiento del SARM. Es de anotar, que a mayor MIC (especialmente si es mayor a 1) se requerirán mayores dosis de vancomicina para lograr el efecto terapéutico, pero aumentando el riesgo de toxicidad renal y requiriendo niveles séricos del antibiótico para orientar adecuadamente la terapia. Otra de las limitaciones es que algunos de los supuestos sobre los que descansa el modelo podrían no ser aceptados de manera global, pero tienden a reflejar la práctica clínica en Colombia. No obstante, se realizaron análisis de sensibilidad univariados y probabilísticos sobre las variables con mayor incertidumbre en la evaluación económica.
En la actualidad existen recomendaciones sobre emplear como unidad de resultado para las evaluaciones económicas en el escenario colombiano los años de vida ajustados por calidad (AVAC)26. En el presente estudio los resultados se expresan en un desenlace intermedio (proporción de pacientes curados) debido a que los experimentos clínicos14,16-19 que se tuvieron en cuenta para el desarrollo del estudio no demuestran variaciones en la mortalidad con el uso de uno u otro antibiótico, razón por la cual se dificulta la estimación de AVG.
De acuerdo a lo anterior, la razón de costo-efectividad incremental estimada por paciente curado no es comparable con disponibilidades a pagar comprendidas entre 1 y 3 veces el producto interno bruto per cápita, que es el umbral recomendado cuando la unidad de resultado son los AVAC26. En consecuencia, la costo-efectividad de linezolid en Colombia dependerá de la disponibilidad a pagar por paciente curado adicional. La disponibilidad a pagar debería tomar en cuenta la probabilidad de éxito del tratamiento y los costos evitados para el sistema de salud derivados de la menor frecuencia de eventos adversos con linezolid comparado con vancomicina.
Responsabiidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Financiación
Este trabajo fue financiado por Pfizer Colombia. Adicionalmente proporcionó material bibliográfico para la realización del estudio.
Conflicto de intereses
Fabio Varón, Darío Londoño, Carlos Álvarez y Alejandra Taborda manifiestan no tener conflictos de interés. Victor Prieto declara un posible conflicto de interés al desempeñarse como Coordinador de Economía de la Salud en Pfizer Colombia, sin embargo, su participación fue académica y no compromete los métodos empleados en la evaluación económica, ni los resultados y conclusiones derivados del estudio.
Correo electrónico: victoralfonso.prieto@pfizer.com (V. Prieto).
* Autor para correspondencia: Victor Prieto. Economista. Pfizer Colombia. Móvil: (57) 3213136227. Dirección: Avenida Suba # 95-66. Bogotá. Colombia.
Bibliografía
1. Ducel G, Fabry J, Nicolle L. Prevención de las infecciones nosocomiales. Guía práctica. 2.a edición Organización Mundial de la Salud; 2003. [ Links ]
2. León C, Gomez Mateos JM, Catalá R, Vázquez MJ, Álvarez Rocha L, Nájera MD. Coste-efectividad del tratamiento empírico de la neumonía nosocomial por Staphylococcus aureus resistente a meticilina con linezolid y vancomicina. Pharmaco Economics -Spanish Research Articles. 2009;6:67-81. [ Links ]
3. Severiche D, Prada G, Dueñas C, Sussman O, Álvarez C, Buitrago R, et al. Primer consenso nacional para la prevención, el diagnóstico y el tratamiento de la neumonía hospitalaria. Infect. 2006;10:37-48. [ Links ]
4. Orsi GB, di Stefano L, Noah ND. Hospital-acquired, laboratory confirmed bloodstream infection: Increased hospital stay and direct costs. Infect Control Hosp Epidemiol. 2002;23: 190-7. [ Links ]
5. Pittet D, Tarara D, Wenzel RP. Nosocomial bloodstream infection in critically ill patients: Excess length of stay, extra costs and attributable mortality. JAMA. 1994;271:1598-601. [ Links ]
6. Rosenthal VD, Guzman S, Migone O, Safdar N. The attributable cost and length of hospital stay because of nosocomial pneumonia in intensive care units in 3 hospitals in Argentina: A prospective, matched analysis. Am J Infect Control. 2005;33:157-61. [ Links ]
7. Arabi Y, Al-Shiwari N, Memish Z, Anzueto A. Ventilator associated pneumonia in adults in developing countries: A sistematic review. Int J Infect Dis. 2008;12:505-12. [ Links ]
8. Alvarez CA, Rosenthal VD, Olarte N, Gomez WV, Sussmann O, Agudelo JG, et al. Device-associated infection rate and mortality in intensive care units of 9 Colombian hospitals: Findings of the International Nosocomial Infection Control Consortium. Infec Control Hosp Epidemiol. 2006;27:349-56. [ Links ]
9. Cáceres F, Díaz L. Incidencia de infección nosocomial, ESE Hospital Universitario Ramón González Valencia, 1995-2000. Med UNAB. 2002;5:5-13. [ Links ]
10. Rosenthal VD, Bijie H, Maki DG, Mehta Y, Apisarnthanarak A, Medeiros EA, et al. International Nosocomial Infection Control Consortium (INICC) report, data summary of 36 countries, for 2004-2009. Am J Infect Control. 2012;40(5):396-407. [ Links ]
11. Henriquez DE. Rodriguez ME. Boletín epidemiológico de infecciones intrahospitalarias. Año 2010 [consultado diciembre de 2012]. Disponible en: http://saludcapital.gov.co/sitios/VigilanciaSaludPublica/Todo%20IIH/Bolet%C3%ADn%20IIH%202010.pdf [ Links ]
12. Molina FJ, Díaz CA, Barrera L, De La Rosa G, Dennis R, Dueñas C. [Microbiological profile of infections in the Intensive Care Units of Colombia EPISEPSIS Colombia]. Med Intensiva. 2011;35:75-83. Español. [ Links ]
13. American Thoracic Society; Infectious Diseases Society of America. Guidelines for the management of adults with hospitalacquired, ventilator-associated, and healthcare-associated pneumonia. J Respir Crit Care Med. 2005;171:388-416. [ Links ]
14. Wunderink R, Niederman M, Kollef M, Shorr AF, Kunkel MJ, Baruch A. Linezolid in methicillin-resistant Staphylococcus aureus nosocomial pneumonia: A randomized controlled study. Clin Infect Dis. 2012;54:621-9. [ Links ]
15. Instituto Nacional de Vigilancia de Medicamentos y Alimentos. Consulta de registro sanitario [consultado agosto de 2014]. Disponible en: http://web.sivicos.gov.co:8080/consultas/consultas/consreg encabcum.jsp [ Links ]
16. Wunderink RG, Cammarata SK, Oliphant TH, Kollef MH. Continuation of a randomized, double-blind, multicenter study of linezolid versus vancomycin in the treatment of patients with nosocomial pneumonia. Clin Ther. 2003;25:980-92. [ Links ]
17. Rubinstein E, Cammarata SK, Oliphant TH, Wunderink R. Linezolid versus vancomycin in the treatment of hospitalized patients with nosocomial pneumonia: A randomized, double-blind, multicenter study. Clin Infect Dis. 2001;32:402-12. [ Links ]
18. Kalil AC, Murthy MH, Hermsen ED, Neto FK, Sun J, Rupp ME. Linezolid versus vancomycin orteicoplanin for nosocomial pneumonia: A systematic review and meta-analysis. Crit Care Med. 2010;38:1802-8. [ Links ]
19. Wunderink RG, Rello J, Cammarata SK, Croos-Dabrera RV, Kollef MH. Linezolid vs. vancomycin: Analysis of two double-blind studies of patients with methicillin-resistant Staphylococcus aureus nosocomial pneumonia. Chest. 2003;124:1789-97. [ Links ]
20. Kollef MH, Rello J, Cammarata SK, Croos-Dabrera RV, Wunderink RG. Clinical cure and survival in Gram-positive ventilator-associated pneumonia: Retrospective analysis of two double-blind studies comparing linezolid with vancomycin. Intensive Care Med. 2004;30:388-94. [ Links ]
21. Cortes JA, Gómez CA, Cuervo SI, Leal AL. Implicaciones en salud pública de Staphylococcus aureus meticilino resistente adquirido en la comunidad en Bogotá, Colombia. Rev Salud Pública (Bogotá). 2007;9(3):448-54 [ consultado agosto de 2014]. Disponible en: http://www.scielosp.org/scielo.php?script=sciarttext&pid=S0124-00642007000300013&lng=en&nrm=iso [ Links ]
22. Lujan Roca, D.Á. Staphylococcus aureus resistente a meticilina asociado a la comunidad: aspectos epidemiológicos y moleculares. An Fac Med Lima. 2013; 74(1):57-62 [ consultado agosto de 2014]]. Disponible en: http://www.scielo.org.pe/scielo.php?script=sci arttext&pid=S1025-55832013000100011&lng=es&nrm=iso [ Links ]
23. Contreras-Hernández I, Mould-Quevedo J, Martínez-Soto JC, Suárez-Núñez JF, Mejía-Aranguré JM, Garduno-Espinosa J. Análisis de coste-efectividad del tratamiento empírico antimicrobiano de pacientes con neumonía asociada a la ventilación mecánica en unidades de cuidados intensivos del Instituto Mexicano del Seguro Social. Pharmacoeconomics - Spanish Research Articles. 2010;7:151-62. [ Links ]
24. De Cock E, Krueger WA, Sorensen S, Baker T, Hardewig J, Duttagupta S, et al. Cost-effectiveness of linezolid vs. vancomycin in suspected methicillin-resistant Staphylococcus aureus nosocomial pneumonia in Germany. Infection. 2009;37(2):123-32. [ Links ]
25. Molina F, Izquierdo C, Cáceres H, Cortes JA, Soto R. Análisis de costo efectividad de linezolid vs. vancomicina en pacientes con sospecha de Staphylococcus aureus resistente a la meticilina en neumonía asociada a respiración mecánica asistida en Colombia. Infectio. 2010;14 (S1-S86). [ Links ]
26. Instituto de Evaluación Tecnológica en Salud. Manual para la elaboración de evaluaciones económicas en salud. Bogotá D.C.: IETS; 201 [ consultado agosto de 2014]. Disponible en: http://www.iets.org.co/manuales/Manuales/Manual%20Evaluacion%20economica.pdf [ Links ]
27. Banco de la República de Colombia. Series estadísticas. Tasa representativa del mercado. Serie histórica por año [ consultado agosto de 2014]. Disponible en: http://www.banrep.gov.co/es/trm [ Links ]
28. Canadian Agency for Drugs and Technologies in Health. 3rd edition. 2006). Guidelines for the economic evaluation of health technologies. Ottawa: CADTH [ consultado enero de 2013]. Disponible en: http://www.cadth.ca/en/products/healthtechnology-assessment/publication/953 [ Links ]
29. Consejo Directivo del Instituto de Seguros Sociales. Acuerdo 256 de 2001, Por el cual se aprueba el «Manual de tarifas» de la Entidad Promotora de Salud del Seguro Social «EPSISS». 2001 Dic [ consultado enero de 2012]. Disponible en: http://lexsaludcolombia.files.wordpress.com/2010/10/tarifas-iss-2001.pdf [ Links ]
30. Sistema de información de precios de medicamentos, SISMED - [enero a diciembre de 2013] [ consultado enero de 2014]. Disponible en: http://www.sispro.gov.co/recursosapp/app/Pages/SISMED.aspxrecursosapp/app/Pages/SISMED.aspx [ Links ]
31. Comisión Nacional de Precios de Medicamentos y Dispositivos Médicos. Circular 07 de 2013 [ consultado enero de 2014]. Disponible en: http://actualisalud.com/images/stories/circular007de2013.pdf [ Links ]
32. Detsky AS, Naglie G, Krahn MD, Naimark D, Redelmeier DA. Primer on medical decision analysis: Part 1–Getting started. Med Decis Making. 1997;17(2):123-5. [ Links ]
33. Detsky AS, Naglie G, Krahn MD, Redelmeier DA, Naimark D. Primer on medical decision analysis: Part 2–Building a tree. Med Decis Making. 1997;17(2):126-35. [ Links ]
34. Niederman J, Chastre J, Solem CT, Wan Y, Gao X, Myers DE. Frequency of renal failure and associated economic burden among patients with nosocomial pneumonia caused by methicillin-resistant Staphylococcus aureus (MRSANP) treated with linezolid or vancomycin: A secondary descriptive analysis of a multicenter randomized doubleblind clinical trial [ consultado octubre de 2014]. Disponible en: http://congress-download.pfizer.com/IDSA2012zyvoxNiederman.htlm [ Links ]
35. Briggs A, Claxton K, Sculpher M. Decision modelling for health economic evaluation. Oxford: Oxford University Press; 2006. [ Links ]
36. Gómez CH, Perilla AM, González C, Vanegas N, Chavarro B, Triana LC. [Necrotizing pneumonia by community-acquired, methicillin-resistant Staphylococcus aureus in Colombia]. Biomedica 2009;29:523-30. Español. [ Links ]
37. Rybak M, Lomaestro B, Rotschafer JC, Moellering R Jr, Craig W, Billeter M, et al. Therapeutic monitoring of vancomycin in adult patients: A consensus review of the American Society of Health System Pharmacists, the Infectious Diseases Society of America, and the Society of Infectious Diseases Pharmacists. Am J Health Syst Pharm. 2009;66:82-98. [ Links ]
38. Cano EL, Haque NZ, Welch VL, Cely CM, Peyrani P, Scerpella EG, Improving medicine through pathway assessment of critical therapy of Hospital-Acquired Pneumonia (IMPACT-HAP) study group. Incidence of nephrotoxicity and association with vancomycin use in intensive care unit patients with pneumonia: Retrospective analysis of the IMPACT-HAP Database. Clin Ther. 2012;34:149-57, http://dx.doi.org/10.1016/j.clinthera.2011.12.013. [ Links ]
39. Van Hal SJ, Paterson DL, Lodise TP. Systematic review and metaanalysis of vancomycin-induced nephrotoxicity associated with dosing schedules that maintain troughs between 15 and 20 milligrams per liter. Antimicrob Agents Chemother. 2013;57:734-44, http://dx.doi.org/10.1128/AAC.01568-12. [ Links ]
40. Mullins CD, Kuznik A, Shaya FT, Obeidat NA, Levine AR, Liu LZ. Cost-effectiveness analysis of linezolid compared with vancomycin for the treatment of nosocomial pneumonia caused by methicillin-resistant Staphylococcus aureus. Clin Ther. 2006;28:1184-98. [ Links ]
41. Machado Adao, da Cuna C, Follador W, Guerra A. Costeffectiveness of linezolid in mechanical ventilation-associated nosocomial pneumonia caused by methicillin-resistant Staphylococcus aureus. Braz J Infect Dis. 2005;9:191-200. [ Links ]













