Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Infectio
Print version ISSN 0123-9392
Infect. vol.19 no.1 Bogotá Jan./Mar. 2015
https://doi.org/10.1016/j.infect.2014.04.003
REPORTE DE CASO
http://dx.doi.org/10.1016/j.infect.2014.04.003
Infección por VIH posterior a exposición ocupacional de riesgo biológico en trabajadores de la salud
Franco E. Montufar Andrade a, b, c, d, *, Juan P. Villa Franco b, c, d, Camilo A. Madrid Muñoz b, c, d, Laura M. Díaz Correa b, c, d, Juliana Vega Miranda b, c, d, Juan D. Vélez Rivera b, c, d, John J. Zuleta c y Grupo de Investigación GIERI
a Servicio de Medicina Interna, Hospital Pablo Tobón Uribe, Medellín, Colombia
b Departamento de Medicina Interna, Facultad de Medicina, Universidad Pontificia Bolivariana, Medellín, Colombia
c Unidad de Investigación de Epidemiología, Clínica del Hospital Pablo Tobón Uribe, Medellín, Colombia
d Grupo de Investigación en Enfermedades Respiratorias e Infecciosas (GIERI), Medellín, Colombia
Recibido el 18 de diciembre de 2013; aceptado el 30 de abril de 2014
Disponible en Internet el 1 de septiembre de 2014
Resumen Se describe el caso de una mujer auxiliar de enfermería quien sufrió accidente de riesgo biológico luego de punción con aguja, al canalizar una vena periférica. La auxiliar de enfermería era residente en área rural y fue atendida en urgencias de su hospital local. El origen de la exposición (fuente) fue positivo para VIH y negativo para VHB y VHC. La trabajadora de la salud accidentada fue negativa para VIH, VHB y VHC y no recibió profilaxis antirretroviral (ARV) postexposición y luego fue remitida a nuestra institución. Este es el primer reporte en Colombia de seroconversión al VIH luego de exposición ocupacional.
PALABRAS CLAVE
Riesgo biológico; Accidentes ocupacionales; Profilaxis postexposición; Infección por VIH; Seroconversión a VIH
© 2013 ACIN. Publicado por Elsevier España, S.L.U. Todos los derechos reservados.
HIV infection after biohazard occupational exposure to HIV in health care
Abstract We report a postexposure HIV infection in a woman nursing assistant, resident in rural area. She suffered biohazard exposure after needlestick incident during channeling of peripheral vein. She was attended at their local hospital emergency room. The serostatus on the patient's exposure source (source) was HIV positive and negative for HBV and HCV. The health worker was negative for HIV, HBV and HCV and she did not receive antiretroviral (ARV) prophylaxis at the initial consultation. Thereafter she was referred to our institution. This is the first report of HIV infection after occupational exposure in Colombia.
KEYWORDS
Biohazard; Occupational accidents; Post-exposure prophylaxis; HIV infections; HIV seroconversión
© 2013 ACIN. Published by Elsevier España, S.L.U. All rights reserved.
0123-9392/© 2013 ACIN. Publicado por Elsevier España, S.L.U. Todos los derechos reservados.
Descripción del caso
Paciente femenina de 52 años de edad, auxiliar de enfermería, residente en el área rural del departamento de Antioquia (Colombia). En mayo de 2008 durante su jornada laboral al canalizar una vena periférica y portando los elementos de protección pertinentes para esta tarea, sufrió punción accidental con aguja hueca en quinto dedo de mano izquierda, presentando sangrado en el sitio de la lesión. Inmediatamente se realizó lavado con agua y jabón quirúrgico y acudió al servicio de urgencias del hospital local para reportar la exposición. De acuerdo al protocolo de esa institución, se solicitaron estudios para la trabajadora de la salud expuesta y para el paciente origen de la exposición (fuente). El estado serológico de la trabajadora de la salud expuesta fue negativo para VIH y VHC. Dado que tenía historia de vacunación para VHB, se realizó medición de anticuerpos contra el antígeno de superficie de hepatitis B (AcsAgsHB), los cuales fueron determinados como no protectores (<10). En los estudios realizados a la fuente, los anticuerpos para VHC y el antígeno de superficie de hepatitis B (AgsHB) fueron negativos, pero los anticuerpos contra VIH fueron positivos. Desafortunadamente, el accidente ocupacional ocurrió durante un día de fin de semana, circunstancia que dificultó la disponibilidad de medicamentos antirretrovirales en algunas zonas rurales del departamento y, adicionalmente, el personal que atendió el accidente subestimó el riesgo del accidente posiblemente por desconocimiento de las guías de manejo, situaciones que conllevaron que la trabajadora de la salud no recibiera profilaxis postexposición.
Diez días después del evento la paciente fue remitida a consulta externa de infectología de nuestra institución, momento en el cual, dado que había pasado ya el tiempo oportuno para el inicio de antirretrovirales (ARV), se explicó a la paciente su situación y se programó para los seguimientos establecidos en el protocolo.
En la 6. a semana postexposición, la paciente consulta al servicio de urgencias por síndrome febril asociado a síntomas respiratorios inespecíficos, otitis media y linfadenopatías generalizadas. Se solicita nuevamente medición de anticuerpos contra VIH los cuales son negativos, pero, ante la sospecha de un síndrome retroviral agudo, se solicitó carga viral para VIH que demostró >100.000 copias/ml, confirmando la sospecha diagnóstica de síndrome retroviral agudo por VIH postexposición. En la semana 8 postexposición, se documentó ya seroconversión con anticuerpos VIH positivos y con un recuento de CD4 de 309 por mm 3 , sin cambios en la carga viral previamente reportada (de muestra >100.000 copias/ml).
Se analizó por el grupo de infectología, evaluando posiciones a favor y en contra del inicio del tratamiento ARV en infección aguda, y se decidió seguimiento clínico y de laboratorio. Luego de 11 meses de seguimiento, se documentó descenso progresivo del recuento de CD4 con ascenso de la carga viral, razón por la cual se decidió inicio de la terapia ARV (lopinavir/ritotanavir más lamivudina/zidovudina) (tabla 1).
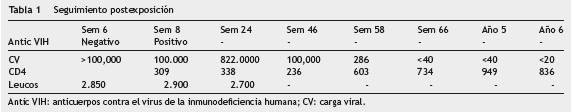
Posterior al inicio de la terapia ARV se logra recuperación inmunológica con ascenso progresivo del recuento de CD4 y supresión virológica. El efecto adverso predominante fue dislipidemia con valor de triglicéridos (Tg) de 349 mg/dl, colesterol total (CT) 303 mg/dl, razones por las cuales se definió tratamiento con fenofibrato más atorvastatina, con adecuada respuesta y logrando descenso de los valores hasta la normalidad al sexto mes de tratamiento (CT 229 mg/dl y Tg 129 mg/dl).
En el momento, 6 años después de la exposición, la paciente continúa en seguimiento en el programa de riesgo biológico con último seguimiento en enero de 2014, durante el cual se encuentra asintomática. La carga viral para este momento es indetectable y el recuento de CD4 está en rango, por lo cual se mantiene el mismo esquema de ARV, sin evidencia de progresión de la enfermedad. En el seguimiento realizado en enero de 2014, el conteo de CD4 fue 836 y la carga viral <20 copias, con un perfil lipídico en metas (CT 188 mg/dl y Tg 110 mg/dl).
Por enfermedad asociada a accidente laboral la paciente fue valorada por medicina laboral, quien decidió indemnizar y pensionar.
Discusión
El accidente de riesgo biológico se define como accidente laboral u ocupacional, en el que sangre, tejidos o líquidos corporales potencialmente infectantes (líquidos contaminados con sangre, semen y secreciones vaginales, líquido cefalorraquídeo, sinovial, pleural o peritoneal), provenientes de una fuente, entran en contacto con el trabajador accidentado ya sea a través de una lesión percutánea o con mucosas o piel no intacta, generando riesgo de transmisión de agentes infecciosos. En este contexto no se consideran potencialmente infectantes las heces, las secreciones nasales, la saliva, el esputo, las lágrimas, orina ni vómito, a menos que estos estén visiblemente contaminados con sangre.
Existe mayor riesgo de transmisión en accidentes asociados a contactos con grandes cantidades de sangre, agujas visiblemente contaminadas con sangre, procedimientos relacionados con agujas en espacio intravascular y lesiones profundas 1,2.
El accidente de riesgo biológico es una entidad clínica que debe considerarse como una urgencia médica en las instituciones destinadas a atender estos casos. El personal médico debe contar con un entrenamiento adecuado que le permita identificar los casos de alto riesgo.
Los pacientes con accidente de riesgo biológico deben seguirse por 6 meses. Realizar controles al momento del accidente, 6. a semana, 3. er mes y 6.o mes postexposición. Al momento del accidente tanto la fuente como el trabajador accidentado deben evaluarse para VIH, VHC, VHB y, si hay antecedentes de vacunación para VHB en el trabajador accidentado, realizar determinación de anticuerpos contra el AgsHB (Acs contra AgsHB) 1,3.
En cada control se deben medir los niveles de anticuerpos para VIH y durante el tiempo de seguimiento se debe recomendar relaciones sexuales protegidas, utilizar anticoncepción y evitar lactancia; todo esto, con el fin de minimizar la transmisión de una posible infección de VIH 1 .
El resultado de los exámenes no debe retrasar el inicio de la terapia de profilaxis si se considera fuente de alto riesgo por el interrogatorio o la fuente se niega a realizarse exámenes.
En aquellos con indicación de profilaxis ARV, esta debe iniciarse en las primeras horas del accidente, idealmente menos de 24 h y máximo hasta 72 h. Después de este tiempo no se ha demostrado efectividad en su inicio 4.
En los pacientes con fuente positiva para VIH, es de vital importancia poder establecer si se trata de una infección de novo o si es un paciente ya experimentado (viene en tratamiento o ha recibido tratamientos previos). En pacientes experimentados debemos determinar el tipo de tratamiento que recibe y el estado inmunovirológico actual (recuento de CD4 y carga viral). Estas situaciones nos permitirán establecer una profilaxis diferencial.
La terapia ARV iniciada como profilaxis postexposición debe administrarse por 4 semanas 5 . Nuevos medicamentos ARV han permitido la disposición de nuevos esquemas mejor tolerados, aumentado la adherencia a la terapia preventiva. El régimen de elección según la última guía del servicio de salud de Estados Unidos es raltegravir 400 mg 2 veces al día asociado a tenofovir/emtricitabina (300 mg/200 mg) una vez al día o un inhibidor de proteasa asociado a tenofovir/ emtricitabina (300 mg/200 mg) una vez al día 1 .
Según información del Centro de Control y Prevención de Enfermedades (CDC) se han confirmado 57 casos de seroconversión a VIH en trabajadores de la salud después de una exposición ocupacional de riesgo alto para VIH y 143 casos de posible transmisión en pacientes sin otro factor de riesgo conocido 6 . Sin embargo, en Colombia y en otros países de Latinoamérica, como Chile en donde se han hecho seguimientos de hasta 5 años, no se han documentado casos de seroconversión 7 . Diferentes factores asociados a la exposición pueden modificar el nivel de riesgo, siendo las lesiones percutáneas con agujas provenientes del torrente sanguíneo de una fuente positiva para VIH el principal factor de riesgo para desarrollar seroconversión durante el seguimiento para esta entidad.
Estudios sobre la patogénesis del VIH han demostrado que la infección sistémica no ocurre inmediatamente después de la exposición al virus, por lo que existe un periodo de tiempo valioso para realizar intervenciones preventivas.
Generalmente los virus pueden ser encontrados en células presentadoras de antígenos aproximadamente 24 h después de la adquisición del virus y en nódulos linfáticos regionales en las primeras 48 a 72 h 4 siendo esta la razón del porqué el único beneficio de la terapia ARV se ha demostrado cuando se inicia en las primeras horas luego de la exposición, extendiéndola hasta completar los 28 días.
Estas recomendaciones surgen de un estudio realizado en animales, donde 24 macacos fueron inoculados con virus de inmunodeficiencia de simio. En aquellos animales a los que se les inició tenofovir durante las primeras 24 h y se les administró la molécula por 3 días se evidenció seroconversión en el 50%; con 10 días de tratamiento una seroconversión del 25%, y 0% de seroconversión en los que se sostuvo el tratamiento por 28 días 8 .
La paciente descrita presentó una exposición de alto riesgo, dado por el tipo de fuente y el mecanismo de la lesión. A pesar de esto no recibió la terapia ARV necesaria posterior al accidente. Cuando acude a nuestra consulta ya habían transcurrido 10 días desde la exposición, tiempo en el cual no existe ningún beneficio de iniciar ningún tipo de tratamiento. Se inició entonces el seguimiento clínico y de laboratorio para vigilar su evolución.
Durante las primeras semanas de seguimiento la paciente presentó un cuadro clínico sugestivo de síndrome retroviral agudo el cual se documenta por clínica y por detección de carga viral >100.000 copias, sin tener un factor de riesgo adicional para la infección por VIH. Los exámenes realizados a su pareja también fueron negativos al momento del accidente y han permanecido negativos en el seguimiento.
Una de las limitaciones para corroborar la infección postexposición es realizar las pruebas de biología molecular que permitan comparar el virus de la fuente con el del paciente y documentar que son idénticos genéticamente, limitación aplicable también a nuestro caso.
El objetivo del grupo en publicar este caso es evitar que se subestime el riesgo de transmisión del VIH postexposición: debemos implementar estrategias que nos ayuden en el mejor entendimiento y conocimiento de los protocolos de riesgo biológico y mejorar las estrategias de prevención primaria 9 .
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de datos. Confidencialidad de los datos.
Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de intereses
Los autores declaran que no tienen conflictos de intereses ni recibieron dinero de ninguna institución. El Hospital Pablo Tobón Uribe ofreció al grupo investigador todo el apoyo logístico necesario para llevar a cabo la recolección de datos y elaboración del artículo de investigación. El trabajo fue aprobado por el Comité de Ética e Investigación del Hospital Pablo Tobón Uribe.
* Autor para correspondencia.
Correo electrónico: frmontufar@yahoo.com (F.E. Montufar Andrade).
Bibliografía
1. Kuhar D, Henderson D, Struble K, Heneine W, Thomas V, Cheever L, et al. Updated US Public Health Service Guidelines for the management of occupational exposures to human immunodeficiency virus and recommendations for postexposure prophylaxis. Infect Control Hosp Epidemiol. 2013;34(9):875-92. [ Links ]
2. Bell DM. Occupational risk of human immunodeficiency virus infection in healthcare workers: An overview. Am J Med. 1997;102(5B):9-15, 19. [ Links ]
3. Cardo DM, Culver DH, Ciesielski CA, Srivastava PU, Marcus R, Abiteboul D, et al. A case-control study of HIV seroconversion in health care workers after percutaneous exposure. Centers for Disease Control and Prevention Needlestick Surveillance Group. N Engl J Med. 1997;337(21):1485-90, 20. [ Links ]
4. Landovitz RJ. Occupational and nonoccupational postexposure prophylaxis for HIV in 2009. Top HIV Med. 2009;17(3):104-8. Review. [ Links ]
5. Panlilio AL, Cardo DM, Grohskopf LA, Heneine W, Ross CS. Updated U.S. Public Health Service guidelines for the management of occupational exposures to HIV and recommendations for postexposure prophylaxis. MMWR Recomm Rep. 2005;54(RR-9):1-17, 30. [ Links ]
6. CDC - Surveillance of Occupationally Acquired HIV/AIDS - HAI [consultado 15 Feb 2013]. Disponible en: http://www.cdc.gov/HAI/organisms/hiv/Surveillance-Occupationally-Acquired-HIVAIDS.html. [ Links ]
7. Fica A, Jemenao MI, Ruiz G. Biological risk accidents among undergraduate healthcare students. Five years experience. Rev Chil Infect. 2010;27(1):34-9. [ Links ]
8. Tsai CC, Emau P, Follis KE, Beck TW, Benveniste RE, Bischofberger N, et al. Effectiveness of postinoculation (R)-9- (2-phosphonylmethoxypropyl) adenine treatment for prevention of persistent simian immunodeficiency virus SIVmne infection depends critically on timing of initiation and duration of treatment. J Virol. 1998;72(5):4265-73. [ Links ]
9. Davenport A, Myers F. How to protect yourself after body fluid exposure. Nursing. 2009;39(5):22-8. [ Links ]













