Introducción
La neutropenia febril es una complicación frecuente de la quimioterapia antineoplásica, principalmente en pacientes con neoplasias hematológicas, que implica el inicio temprano de antimicrobianos de amplio espectro en busca de disminuir el riesgo de complicaciones, como fue instaurado desde los años 60. Clásicamente se ha considerado que aproximadamente el 50 a 60% de estos pacientes tienen un foco infeccioso establecido u oculto y que aproximadamente 10 a 20% de los pacientes con recuentos absolutos de neutrófilos menores a 100 cels/mm3 desarrollan bacteriemias1. Sin embargo, estos datos varían de una región a otra, en estudios provenientes de EEUU no se encuentra foco infeccioso en la mayoría de los casos (según la guía IDSA solo se documenta foco en 20 a 30% de los casos) (2) a diferencia de los publicados hasta la fecha en América Latina, en los cuales se encuentra foco y/o microorganismos causales en alrededor de la mitad de los pacientes7-12, estos incluyen algunos trabajos publicados en Colombia, especialmente en Bogotá y Medellin.
Los patrones epidemiológicos de las infecciones bacterianas en los pacientes con neutropenia presentan cambios periódicos y están influenciados por varios factores, incluyendo la gravedad y la duración de la neutropenia, la naturaleza e intensidad de la terapia antineoplásica, factores relacionados con el hospedero, la presión selectiva creada por el uso de antibacterianos profilácticos o terapia antimicrobiana empírica, el uso de catéteres centrales y otros dispositivos medicos externos, factores ambientales, geográficos y la duración de la estancia hospitalaria3. Es probable que de la mano de estos cambios también se presenten variaciones en la expresión de mecanismos de resistencia antibiótica, lo cual puede ser muy importante para definir el mejor esquema antimicrobiano empírico de cada institución.
El objetivo de este trabajo es describir el comportamiento epidemiológico y los patrones de resistencia, en pacientes que presentaron neutropenia febril como complicación tanto de quimioterapia como de trasplante de médula ósea como tratamiento de neoplasias hematológicas en nuestra institución.
Materiales y métodos
El presente es un estudio descriptivo observacional realizado en el Hospital Universitario de San Ignacio, en Bogotá, Colombia. Se tomaron datos de historias clínicas de los pacientes mayores de 18 años con diagnóstico de neoplasias hematológicas de los registros de Estadística de la institución y se incluyeron quienes cumplieron criterios de neutropenia febril, definida como temperatura única mayor a 38.3 grados centígrados o sostenida de 38 grados por más de 1 hora con recuento de neutrófilos inferior a 500 cels/mm3, tras haber recibido quimioterapia o trasplante de médula como tratamiento de neoplasias hematológicas, entre el primero de enero de 2013 y el 31 de diciembre de 2014. Los posibles focos infecciosos fueron definidos por los médicos tratantes según la presencia de hallazgos clínicos compatibles y en este trabajo solo se incluyeron según los diagnósticos encontrados en las historias clínicas. La mortalidad se consider asociada a neutropenia febril si al momento del fallecimiento había diagnóstico de sepsis o choque séptico. La guía institucional recomienda el uso de betalactámicos con cubrimiento anti Pseudomonas como Cefepime, Piperacilina/Tazobactam o Meropenem. Se incluyeron los casos por episodio y no por paciente teniendo en cuenta que un solo paciente puede presentar varias veces neutropenia febril, con distintos aislamientos microbiológicos. Los pacientes fueron incluidos por muestreo por conveniencia.
Para la identificación de los microorganismos y sensibilidad antimicrobiana se utilizó un equipo Microscan walkaway. Los mecanismos de resistencia fueron determinados fenotípicamente según los patrones encontrados en los antibiogramas. El estudio fue aprobado por el Comité de Investigaciones y Ética de la Facultad de Medicina de la Universidad Javeriana, Acta 03/2017. El análisis fue realizado utilizando el software Stata 14 by Stata Corp (College Station, TX, Estados Unidos).
Resultados
En total se recolectaron 345 episodios, correspondientes a 193 pacientes. La mediana de edad fue 50 años. Las enfermedades de base más frecuentes fueron leucemia mieloide aguda, leucemia linfoide aguda, linfoma B difuso de célula grande y mieloma múltiple. Los esquemas de quimioterapia más utilizados fueron HyperCVAD, RCHOP, HIDAC y 7x3. Adicionalmente se incluyeron 49 pacientes post trasplante de precursores hematopoyéticos (36 autólogos, 13 alogénicos de donante relacionado). Fallecieron 32 pacientes en relación con Neutropenia Febril, lo cual corresponde al 16.6% de los casos. En la tabla 1 se muestran los datos demográficos completos, incluyendo las comorbilidades adicionales de los pacientes.
Tabla 1 Datos demográficos
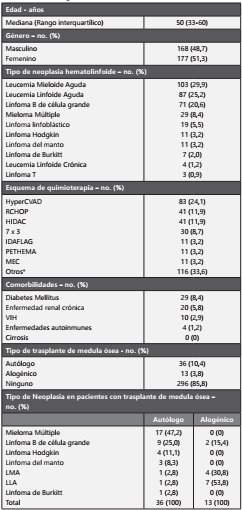
Otros esquemas*: BEAM, Bortezomib/Doxorrubicina, CODOX-M, R VIP, IVAC, ACHOP, RE ICE, FRALLE
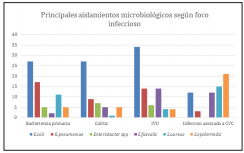
Se documentó foco infeccioso en el 68.1% de los episodios, en el 9.5% de pacientes se encontró más de un foco. Los focos más frecuentes fueron bacteriemia primaria (42.9%), gastrointestinal (15.6%), pulmonar (11.6%), urinario (11.3%), asociado a dispositivo intravascular (8%) y piel y tejidos blandos (6.9%).
Se encontró microorganismo causante en el 62.9% de los episodios, con infección polimicrobiana en 21.8%. La gran mayoría de aislamientos fueron en sangre (67.6%), seguido de orina (12.7%) y materia fecal (4.1%). En la gráfica 1 se describen los principales aislamientos microbiológicos según el foco documentado.
Los principales microorganismos aislados fueron Escherichia coli (28.6%), Klebsiella pneumoniae (13%), Staphylococcus aureus (10.5%), Staphylococcus epidermidis (5.8%), Enterococcus faecalis (5.1%), Enterobacter spp (4.7%), Candida spp (4.3%) y Pseudomonas aeruginosa (3.3%). Se encontró predominio de los bacilos gram negativos, aislados en 63,7% de los casos, seguido por los cocos gram positivos en 27,9% y hongos en 4.9%. Tabla 2.
Entre los pacientes post trasplante de precursores se encontró foco infeccioso en el 47,2% post trasplante autólogo y 61,5% post trasplante alogénico, el principal foco fue bacteriemia primaria. El microorganismo más frecuentemente aislado post trasplante autólogo fue E. coli en 58.9% de los casos y en alogénico fue K. pneumoniae en el 33%. Gráfica 2. En este grupo se registró un caso de mortalidad en un paciente post trasplante alogénico, ninguno post trasplante autólogo.
En cuanto a los mecanismos de resistencia determinados fenotípicamente, en E.coli,y K.peumoniae se encontró patrón usual de resistencia en el 35 y 69,4%; hiperpoducción de penicilinasas en 41,2 y 8,3%, BLEEs en 17,5 y 13,8%; Carbapenemasas tipo KPC en 1,25 y 2,77% de los aislamientos respectivamente. La mayoría de aislamientos de P.aeruginosa tuvieron patrón usual de resistencia (77,7%), un aislamiento fue resistente a carbapenémicos. En cuanto a S.aureus, se encontró resistencia a meticilina en 6.8% de los aislamientos. Entre los aislamientos de Enterococcus se encontró resistencia a ampicilina en 7,1% de E.faecalis y 40% de E.faecium, resistencia a vancomicina en 20% de E.faecium. En la Gráfica 3 se comparan los principales patrones de resistencia en bacilos gram negativos.
Discusión
La neutropenia febril es una complicación frecuente y compleja de los pacientes que reciben quimioterapia, con un espectro etiológico muy amplio, que incluye desde infecciones bacterianas, fúngicas y virales, hasta casos en que no se documentan procesos infecciosos y podrían estar explicados únicamente por la mucositis asociada a la quimioterapia4. En las décadas de los 60 y 70, la mayor parte de las infecciones eran debidas predominantemente a bacilos gram negativos, especialmente Pseudomonas aeruginosa, Klebsiella pneumoniae y Escherichia coli, las cuales se asociaban a elevada mortalidad (superior a 50%) de no ser tratadas dentro de las primeras 48 horas. Estos hallazgos llevaron a la utilización de la terapia empírica, lo cual ha causado una dramática disminución en la tasa de mortalidad de los pacientes neutropénicos con cáncer. En la década de los 80 se observe un cambio en el tipo de microorganismos, con predominio de los cocos gram positivos. En los años 90 se observó un aumento de infecciones graves por Streptococcus del grupo viridans en pacientes neutropénicos con leucemia aguda y sometidos a trasplante de precursores hematopoyéticos o tratamiento poliquimioterápico5,6. Sin embargo, al igual que lo encontrado en nuestro estudio, en los últimos años se han incrementado nuevamente las infecciones por bacilos gramnegativos. En el presente estudio encontramos predominio de los bacilos gram negativos en un 63,7% de las infecciones, seguido por los cocos gram positivos en 27.9% y hongos en 4.9%, lo cual concuerda con la mayoría de estudios publicados en Latino América7,8,9,10,11,12, con excepción de un trabajo Chileno publicado en 201413 y uno Colombiano, publicado en 200314 en los cuales encontraron predominio de cocos gram positivos. En Europa se realizó una encuesta en 39 centros distribuidos en 18 países encontrando predominio de enterobacterias en 30% de los casos, seguido de Staphylococci coagulasa negativos en 24%15
En nuestro estudio se encontró foco infeccioso en 68,1% de pacientes y se obtuvo aislamiento microbiológico, considerado como etiología de la neutropenia febril en 62,9% de pacientes. Lo cual nuevamente es muy similar a lo encontrado en estudios Latino Americanos con hallazgo de foco infeccioso entre 51 y 76% de los casos7,9,11,12,13 y que difiere con los datos Norte Americanos, en donde se encuentra con mucha menor frecuencia infección establecida.
Nuestros aislamientos corresponden principalmente a bacteriemias en el 42,9% de los casos por Enterobacterias, lo cual sugiere traslocación desde el tracto gastrointestinal como principal foco infeccioso. El tercer microorganismo más frecuentemente aislado fue S. aureus, situación que podría preocupar, teniendo en cuenta que nuestra terapia de primera línea, al igual que en la mayoría de centros, son betalactámicos con espectro anti Pseudomonas, sin embargo, la gran mayoría de estos aislamientos fueron sensibles a meticilina (93,2%)
En pacientes post trasplante de precursores hematopoyéticos en la fase neutropénica (pre injerto) se ha documentado en estudios previos predominio de Staphylococci coagulase negativos y Streptococcus viridans16. En nuestro estudio se encontraron características muy similares a los pacientes con neutropenia febril post quimioterapia, con documentación de foco infeccioso en la mitad de los casos y predominio de enterobacterias en ambos tipos de trasplante. Consideramos muy importante esta información ya que en pacientes post trasplante son muy pocos los datos publicados en la región.
En diferentes estudios, se ha estimado mortalidad atribuible a neutropenia febril en 6 a 35% de los casos7,17,18,19), en nuestro estudio fallecieron el 16,5% de los pacientes en relación con la neutropenia febril, similar a lo encontrado en esta misma institución en un estudio previo de pacientes tratados con cefepime, en el cual fallecieron 14,4% de los pacientes20.
Consideramos importante describir la resistencia antimicrobiana, teniendo en cuenta el problema creciente de este fenómeno a nivel mundial. Dentro de los mecanismos más relevantes encontramos expresión de BLEEs en 17,5 y 13,8%; Carbapenemasas tipo KPC en 1,25 y 2,8% de los aislamientos de E. coli y K. pneumoniae respectivamente. La mayoría de aislamientos de P. aeruginosa tuvieron patrón usual de resistencia. En estudios previos se ha encontrado expression de BLEEs hasta en 50% de aislamientos de K. pneumoniae, en E. coli ha variado entre 11 y 69%21,22,23,24,25. La expresión de Carbapenemasas en diferentes estudios ha variado entre 0,4 y 57%26,27.
Las principales limitaciones de este trabajo son su carácter descriptivo, por lo cual no se incluyen análisis sobre factores de riesgo de mortalidad o resistencia bacteriana; el haberse realizado en un solo centro y que solo se incluyeron microorganismos bacterianos y fúngicos, por lo cual no Podemos ofrecer información en cuanto al papel de las infecciones virales en este grupo de pacientes.
Conclusiones
En pacientes con neutropenia febril post quimioterapia con Neoplasias Hematológicas en el Hospital Universitario de San Ignacio, encontramos alta probabilidad de confirmer foco infeccioso, con predominio de bacilos gram negativos, especialmente enterobacterias, con hallazgos similares en pacientes post trasplante de precursores hematopoyéticos. La tasa de mortalidad fue similar a la encontrada en estudios previos y en especial muy parecida a la registrada previamente en este mismo centro. En cuanto a los mecanismos de resistencia, que podrían eventualmente comprometer la terapia empírica con beta lactámicos con cubrimiento anti Pseudomonas, encontramos frecuencia relativamente baja de BLEEs, muy baja de Carbapenemasas y de resistencia a meticilina en S. aureus, lo cual avala el uso de betalactámicos con actividad anti Pseudomonas como terapia de primera línea.