Introducción
La pandemia por SARS-COV-2 ha tenido una expansión mun dial rápida, con más de 210 millones de contagios y 4.4 millo nes de muertes reportadas hasta el mes de agosto de 20211. La tasa de mortalidad varia significativamente según el tipo de denominador utilizado, desde 0.6 % para la población general2; 20% para pacientes que requieren manejo intrahospitalario3; hasta 50% para pacientes en unidad de cuidado intensivo4. Si bien las tasas de mortalidad se han utilizado para evaluar la gravedad de una enfermedad, su estimación puede estar afec tada por múltiples factores lo que limita su interpretación5.
A lo largo de la evolución de la pandemia se han reporta do cambios en las tasas de mortalidad en diferentes países2. Guihong, et al., describieron el comportamiento de la tasa de mortalidad en las dos primeras olas de la pandemia, al com parar el primer con el segundo pico encontraron que la tasa de mortalidad disminuyo un 38.3% en 43 de los 53 países incluidos en el estudio6. Vahidy et al. reportaron algo similar en 8 hospitales en Houston, Texas, EE.UU., donde hubo una mortalidad hospitalaria en la primera ola de 12.1 % versus 5.1 % en la segunda7.
Se han propuesto diferentes teorías para explicar este cambio en las tasas de mortalidad, incluyendo disminución en la virulencia del SARS CoV-28,9, cambios en las características de la población afectada7,10, factores dependientes de la respuesta del sistema de salud11,12, y factores dependientes del tratamiento13,14.
En Colombia, se ha descrito una disminución de la tasa de mortalidad general desde un 3.1 % en el primer pico de la pandemia, hasta 2.7 % posterior al mismo15,16, pero no es claro si existe también un cambio en la tasa de mortalidad intrahospitalaria, o si los cambios en las tasas pueden estar asociados a cambios en las características de la población que ha sido infectada o a los tratamientos utilizados17-19.
El objetivo del estudio es comparar las tasas de mortalidad intrahospitalaria antes y después del 21 de agosto, día con mayor número de casos de mortalidad durante el primer pico de la pandemia, controlado por factores dependientes de los pacientes, incluyendo edad, sexo, comorbilidades, severidad al momento del ingreso y tratamientos utilizados, con base en el registro de una cohorte de pacientes atendidos en un hospital de alta complejidad en Bogotá, Colombia.
Metodología
Se realizó un estudio observacional, basado en una cohorte retrospectiva, a partir del registro institucional de los pacien tes con SARS-COV-2 atendidos en el Hospital Universitario San Ignacio (HUSI), en Bogotá, Colombia, desde el 19 de marzo hasta el 12 de noviembre de 2020. Se incluyeron todos los pacientes mayores de 18 años, hospitalizados durante al menos 24 horas, por infección por SARS-COV-2 confirmada por prueba de PCR. Se excluyeron pacientes con remisión a otro hospital o con alta voluntaria. El comité de Ética e Inves tigación de la Pontificia Universidad Javeriana y del Hospital Universitario San Ignacio, aprobaron el estudio (Código de aprobación: FM-CIE-0125-21).
La información de las variables sociodemográficas, tiempo de síntomas hasta el momento de consulta, comorbilidades, labo ratorios de ingreso, tratamiento utilizado y desenlaces, fueron registrados de forma sistemática en RedCapÒ. Para garantizar la calidad de los datos se vigiló la tasa de datos perdidos y se verificó la información cuando se encontraron datos extremos.
Para el análisis, se dividió la población en dos grupos: el primero incluyendo pacientes dados de alta entre el 19 de marzo hasta el 21 de agosto de 2020 (por ser el primer pico de mortalidad reportado en Colombia) y el segundo grupo con aquellos egresados entre el 22 de agosto hasta el 12 de noviembre de 2020.
Para la descripción de las variables continuas se reportó me dia y desviación estándar (DE), o mediana y rango intercuartílico (RIQ) según la distribución de los datos. Para evaluar el supuesto de normalidad se utilizó la prueba de Shappiro-Wi lk. Se calcularon las tasas de mortalidad en cada uno de los grupos utilizando como numerador las muertes intrahospita larias, y como denominador el número de hospitalizaciones por SARS-COV-2 dentro del mismo período de tiempo. La comparación entre las características de los grupos se realizó utilizando una prueba t, U de Mann Whitney o Chi-cuadrado según las características de las variables.
Finalmente se realizó un análisis de regresión logística to mando como desenlace mortalidad. Inicialmente, se realizó un análisis bivariado, y posteriormente un análisis multiva riado. Se evaluó el momento de tiempo como una variable dummy, y se incluyeron en el modelo multivariado todas las variables que fueron significativas en el análisis bivariado (p < 0.1), y aquellas que se han descrito asociadas a mortali dad en estudios previos, como edad, sexo, y comorbilidades, incluyendo cirrosis, hipertensión arterial, enfermedad renal crónica y diabetes. El análisis se realizó utilizando un paquete estadístico StataCorp. 2019. Stata Statistical Software: Relea se 16. College Station, TX: StataCorp LLC.
Resultados
Se incluyeron 1399 pacientes con indicación de hospitaliza ción por SARS-COV-2, 944 atendidos antes y 455 después del primer pico de mor talidad en Colombia. El (Cuadro 1 ), resume las características demográficas y clínicas al momento de ingreso, comparando los grupos por el momento de la pandemia. El grupo de pa cientes atendidos en el segundo lapso de tiempo fue signi ficativamente mayor con una mediana de edad de 61 años (RIQ 48 - 73) vs 57.5 años (RIQ 42 - 69) (p < 0.001).
Cuadro 1 Características clínicas y demográficas en los pacientes incluidos.
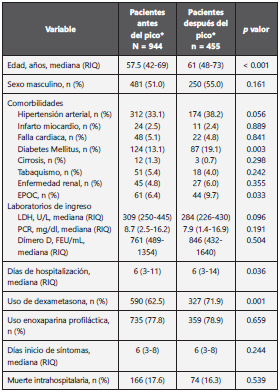
*Primer pico de muertes en Colombia: 22 de agosto de 2020
Abreviaciones: DE, desviación estándar; RIQ, rango intercuartílico; EPOC, Enfermedad pulmonar obstructiva crónica; U/L, unidades por litro; mg/dl, miligramo por decilitro; FEU/mL, Unidades equivalentes de fibrina por mililitro.
En cuanto a las comorbilidades de los pacientes incluidos, la hipertensión arterial fue la más frecuente, seguida de dia betes y enfermedad pulmonar obstructiva crónica (EPOC) (Cuadro 1 ). Se encontró una mayor frecuencia de diabetes mellitus (19.1 % vs 13.1 %, p = 0.003) y EPOC (9.7 % vs 6.4%, p = 0.033) en los pacientes manejados en el segundo periodo. Se administró dexametasona, a dosis de 6 miligramos día du rante 10 días 14, en 62.5 % de los pacientes antes del pico y 71.9 % después del pico de la pandemia (p = 0.001). La tasa de uso de anticoagulación profiláctica no fue diferente en los dos periodos de tiempo. La tasa bruta de mortalidad hospi talaria fue similar antes y después del 21 de agosto de 2020 (17.6 % vs 16.3 %, p = 0.374).
El análisis bivariado (Cuadro 2), mostró un aumento signi ficativo de la mortalidad asociado a la edad (OR 1.07 IC 95 % 1.06; 1.08 p < 0.001) y sexo masculino (OR 1.55 IC 95 % 1.17; 2.07, p = 0.002). Las comorbilidades que se asociaron con aumento de la mortalidad fueron: hipertensión arterial (OR 2.89 IC 95 % 2.18; 3.85 p = < 0.001), falla cardiaca (OR 2.51 IC 95 % 1.49; 4.2 p = 0.001), diabetes mellitus (OR 2.16 IC 95 % 1.54; 3.03 p = < 0.001), cirrosis (OR 2.16 IC 95 % 1.50; 3.09 p = < 0.001), enfermedad renal (OR 2.01 IC 95 % 1.57, 2.57 p = < 0.001) y EPOC (OR 3.06 IC 95 % 2.00; 4.69 p = < 0.001). Adicionalmente también se encontró asociación entre mortalidad y el uso de dexametasona (OR 2.01 IC 95 % 1.46; 2.79 p = < 0.001).
Cuadro 2 Análisis univariado y multivariado de todos los pacientes incluidos.

Abreviaciones: OR, Odds ratio; IC, intervalo de confianza.
En el análisis multivariado (Cuadro 2), hubo una diferencia significativa con una reducción en la tasa de mortalidad en el segundo periodo de tiempo (OR 0.66 IC 95%: 0.47; 0.93 p = 0.018), después de controlar por la edad (OR 1.06 IC 95 % 1.05; 1.07 p = < 0.001), sexo masculino (OR 1.84 IC 95 % 1.33; 2.54 p < 0.001), cirrosis (OR 1.89 IC 95 % 1.24; 2.88 p = 0.003), enfermedad renal crónica (OR 1.36 IC 95 % 1.00; 1.83 p = 0.043) y administración de dexametasona (OR 1.53 IC 95 % 1.03; 2.28 p = 0.031). Las demás variables incluidas no mostraron significancia estadística en el análisis multivariado.
Discusión
Nuestro estudio es el primero que evalúa los cambios en la tasa de mortalidad intrahospitalaria en Colombia, en dos diferentes momentos la pandemia. Encontramos que, si bien la tasa de mortalidad intrahospitalaria bruta no cambió sig nificativamente antes y después del 21 de agosto, si existió una reducción significativa, cercana a uno de cada tres pa cientes, durante la segunda mitad de la primera ola de la pandemia, después de controlar por las comorbilidades, se veridad al ingreso y tratamientos utilizados. Estos resultados podrían cambiar con la saturación del sistema de salud en las siguientes olas.
Nuestros resultados son similares a los reportados por Gui hong, et al., quienes describieron que la tasa de mortalidad disminuyo un 38.3 % en 43 de 53 países incluidos en su es tudio6. Igualmente, Vahidy, et al., reportan disminución del 7 % de la mortalidad en 8 hospitales en Houston, Texas, en la segunda ola de pandemia en EE.UU., (12.1 % vs 5.1 %), sin embargo, ellos reportan que en la segunda fase de la pan demia los pacientes fueron más jóvenes, y tenían una car ga significativamente menor de comorbilidades, incluyendo diabetes, hipertensión arterial y obesidad7, a diferencia de nuestro estudio donde los pacientes fueron mayores y con más comorbilidades después del primer periodo evaluado.
En nuestro estudio los pacientes hospitalizados por SARS-COV-2 tuvieron una tasa de mortalidad de 17.1 %, porcentaje que es relativamente bajo comparado con otros países como México donde esta misma tasa se encuentra entre el 36.7 % y el 39.5 %20. En Italia, Bellan et al., reportan una tasa de mor talidad mayor del 30 % en pacientes hospitalizados durante la fase ascendente de la pandemia21. Esto podría ser explicado por una menor disponibilidad de pruebas diagnósticas al inicio de la pandemia, pero también, por diferencias poblacionales en Co lombia como una población más joven y con menor frecuencia de comorbilidades, la presencia de características medioam bientales asociadas a regiones tropicales que reducen la veloci dad de transmisión del virus y la implementación más temprana de las políticas de salud preventiva22.
Nosotros encontramos en el análisis bivariado que la tasa de mortalidad hospitalaria estuvo asociada a mayor edad, sexo masculino, hipertensión arterial, insuficiencia cardíaca, diabetes mellitus, enfermedad renal crónica, EPOC y cirrosis, hallazgos que fueron igualmente significativos en el análi sis multivariado para edad, sexo, cirrosis y enfermedad renal crónica. Esto fue similar a lo reportado por Motta et al., en un estudio también conducido en Bogotá, Colombia23. De igual forma, Harrison et al., reportan relación entre mortalidad y comorbilidades como infarto al miocardio (OR 1.97 IC 95% 1.64; 2.35 p < 0.001), falla cardiaca (OR 1.4 IC 95 % 1.21; 1.6 p < 0.001), EPOC (OR 1.24 IC 95% 1.08; 1.43 p = 0.003), enfer medad renal crónica (OR 2.13 IC 95% 1.84; 2.46 p < 0.001) y cirrosis (OR 2.62 IC 95% 1.53; 4.47 p < 0.001) (24.
Nuestros resultados sugieren que la disminución de la tasa de mortalidad entre los dos momentos de la primera ola de la pan demia, no estuvo asociada a la presencia de comorbilidades, momento de consulta, severidad de los pacientes al momen to del ingreso, ni a los tratamientos utilizados, lo que sugiere que también han existido otros factores como las diferencias en la capacidad de respuesta del sistema de salud durante los diferentes momentos de la epidemia. El impacto de la satura ción del sistema ya ha sido documentado por autores como Rossman25 quien demostró que la tasa de mortalidad en Israel cambio significativamente entre un periodo de tiempo con alta carga de pacientes (27.2%) comparado con un periodo de tiempo con una menor carga (22.1%) .Así pues, la mejoría de la mortalidad observada podría asociarse con el aumento en el número de camas de cuidado intensivo disponibles para el ma nejo de pacientes con COVID 19 en nuestra institución, lo que es similar a lo reportado para la ciudad de Bogotá, en donde se incrementaron desde cerca de 480 hasta 1650 entre abril y noviembre de 2020. A pesar de ello, la capacidad de respuesta del sistema puede verse limitada con aumentos significativos en el número de casos, y por tanto la tasa de mortalidad podría incrementarse nuevamente con la saturación del sistema.
Otra posible teoría para explicar la reducción de la mortalidad observada, es el descenso en la carga viral al momento del contagio de los pacientes infectados en el segundo periodo de tiempo analizado. El uso masivo de elementos de protec ción personal ha sido asociado a una reducción en la dosis viral en el momento del contagio9, y esto, con un compromiso más leve de la enfermedad25. En Italia, Piubelli et al., reporta ron una reducción en la carga viral y en la proporción de y mayo de 2020, hallazgo asociado a una reducción en la me diana de DCt (variabilidad del umbral de ciclo) = 10, indican do una disminución de las dianas virales de aproximadamen te 100 veces11. De hecho, algunos autores han propuesto que la medición de los DCt tiene el potencial de ser utilizados más ampliamente en programas de pruebas públicas como un sis tema de “alerta temprana” para detectar cambios en la carga infecciosa y por tanto en la probabilidad de transmisión.
Otro hallazgo interesante es que al controlar por las comorbi lidades descritas, el uso de dexametasona según la estrategia descrita en el estudio RECOVERY14, se asoció con aumento en la mortalidad, sin embargo, esto podría ser un factor de con fusión, ya que el uso de esteroides se indicó principalmente en pacientes que tenían factores de mal pronóstico y mayor com promiso clínico. Budhathoki et al., realizaron un metaanálisis y reportaron que los pacientes críticamente enfermos por SARS-COV-2 tienen una probabilidad de casi 5 veces mayor de recibir corticoides durante su tratamiento, y adicionalmente reportan un riesgo de mortalidad aumentado con el uso de corticoides26.
Las fortalezas de este estudio son que contamos con un ta maño de muestra significativo, tomado de la base de datos más grande por SARS-COV-2 reportada hasta el momento en Colombia y su realización en un hospital de referencia, en donde se atienden pacientes con diferentes niveles de gravedad y de zonas diversas de la ciudad y del país. Adicio nalmente, la base de datos tiene información completa, sin datos perdidos. Nuestra principal limitación es que el perio do de observación limitado, no nos permitió evaluar nuevas olas de la pandemia, por lo que no es posible evaluar si la tendencia en la disminución de la mortalidad se mantiene a través del tiempo, o si se incrementara nuevamente con la saturación del sistema de salud. Adicionalmente, tenemos limitaciones asociadas a la fuente de la información, conside rando que la historia clínica electrónica, de la cual depende la base de datos analizada, incluye el auto-reporte de las co morbilidades, lo que podría subestimar su frecuencia en esta población. Sin embargo, si existe un sesgo de mala clasifica ción, este sería no diferencial lo que podría diluir el tamaño del efecto más que incrementarlo. Otra limitación, es que el registro de datos para evaluar obesidad, comorbilidad que se ha visto fuertemente relacionada con mortalidad27, fue insufi ciente, por lo que no fue incluida en el análisis.
Conclusiones
Encontramos que la tasa de mortalidad se redujo después del 21 de agosto durante la primera ola de la pandemia en Bogotá- Colombia, después de controlar por comorbilidades, severidad al ingreso y tratamiento médico utilizado, hallazgo posiblemente asociado a la mejoría en la capacidad de res puesta del sistema de salud, o a un menor inoculo viral de los pacientes infectados. Sin embargo, estos hallazgos pueden cambiar con la saturación del sistema de salud.














