Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de Salud Pública
versão impressa ISSN 0124-0064
Rev. salud pública v.8 n.2 Bogotá jul. 2006
ARTÍCULOS/InVESTIGACIÓn
María E. Delgado-Gallego1 y Luisa Vázquez-Navarrete2
1 Psicóloga, M. Sc. Psicología Social. Instituto de Psicología, Universidad del Valle, Cali, Colombia. E-mail: mariedel@andinet.com
2 Médica, Ph D., M. Sc. Health Policy, Planning and Financing. Servei d’Estudis del Consorci Hospitalari de Catalunya, Barcelona, España. E-mail: mlvazquez@chc.esp
RESUMEN
Objetivo Analizar los obstáculos y oportunidades para la participación percibidos por los actores implicados en la política de participación social en salud en Colombia.
Métodos Estudio cualitativo exploratorio, en los municipios de Tulua y Palmira, entre 2000 y 2001, a través de grupos focales a usuarios y líderes (260); entrevistas individuales semi-estructuradas a personal de salud (36) y formuladores de políticas (3). Se realizó un análisis de contenido, con generación mixta de categorías y segmentación de los datos por informantes y temas.
Resultados Usuarios y líderes identificaron como obstáculos a participar: su falta de conocimiento, apatía y temor a represalias; también, factores institucionales como la falta de claridad, limitada apertura y respuesta institucional en los procesos participativos; opinión que compartían los formuladores de políticas. La mayoría del personal de salud atribuía las barreras a los conocimientos y actitudes de los usuarios; sólo algunos mencionaban barreras institucionales, como el comportamiento del personal, la limitada capacidad o recursos institucionales para impulsar el trabajo comunitario. Las oportunidades para participar eran descritas como escenarios deseados y posibles. La alta capacidad percibida por los usuarios para conseguir cambios a través de su participación surge como importante oportunidad.
Conclusiones Las percepciones de usuarios y líderes sobre las barreras y oportunidades parecen indicar que son actores críticos de su realidad y se constituyen en importante potencial para configurarse en interlocutores clave con las instituciones y el Estado. Una actitud semejante por parte de instituciones sería necesaria para construir una auténtica y duradera cultura participativa.
Palabras Clave: Participación comunitaria, políticas, salud pública, control interno-externo, análisis cualitativo, Colombia, América Latina (fuente: DeCS, BIREME).
ABSTRACT
Objective Analysing barriers to and opportunities for user involvement as perceived by the social actors involved in implementing Colombian policy regarding social participation in health.
Methods An exploratory qualitative study was carried out in the Colombian towns of Tuluá and Palmira between 2000 and 2001. There were 10 focus groups having 260 users and leaders. Semi-structured individual interviews were given to health personnel (36) and policy-makers (3). Narrative content, mixed categories and data segmentation by informants and topics were then analysed.
Results Users and leaders considered their own lack of knowledge, apathy and fear of revenge as barriers for participation. However, there were institutional factors such as lack of institutional transparency, limited receptiveness and responsiveness regarding participation. These opinions were shared by policy-makers. Most health personnel identified users’ knowledge and attitudes as barriers for participation; few mentioned any institutional barriers such as the behaviour of personnel, institutional opacity and the lack of resources for fostering work in the community. Opportunities for participation were described in terms of suitable and possible scenarios. Users perceived their great ability to achieve change through their direct participation appeared to them as presenting an important opportunity.
Conclusions Users’ and leaders’ perceptions of the current barriers and opportunities seemed to show that they are critical of their own reality and constitute important potential actors for becoming key interlocutors with institutions and the state. A similar attitude would be necessary on the part of institutional actors to build a real and permanent participatory culture.
Key Words: Community participation, public health policy, enabling factor, internal-external control, qualitative research, Colombia, Latin-America (source: MeSH, NLM).
Las reformas al sector salud en la gran mayoría de países incluyen políticas de fortalecimiento de la participación de la población en la toma de decisiones(1-3). En Colombia, la reforma se inició en la década de los ochenta y se consolidó con la Constitución de 1991, que proporcionó el marco político a la Ley 100 de 1993 que creó el Sistema General de Seguridad Social en Salud (SGSSS) e introdujo la participación social en la organización y control de las funciones del sistema. Esta participación fue concebida a la luz de la nueva racionalidad política, que organizaba la provisión de la atención en salud siguiendo el modelo de mercado y promovía el control de la calidad de los servicios por los usuarios. Para tal fin, y por medio del decreto 1757, se definieron distintos tipos de participación: ciudadana o individual y colectiva, de carácter comunitario o institucional, así como los mecanismos institucionales para ejercerla.
La atribución causal entonces es un proceso cognitivo mediador, a partir del cual se intenta explicar en la vida cotidiana, la causa del comportamiento propio o el de los demás (4). También se utiliza para analizar fenómenos sociales complejos, como la participación social. La atribución causal de un fenómeno dirige, en gran medida, los pensamientos y comportamientos de quien lo percibe y su orientación dependerá según ubique o atribuya a causas internas o externas, a factores estables o inestables, controlables o incontrolables, etc. De aquí la importancia de estudios que analicen, desde la perspectiva del actor (5), las subjetividades e intersubjetividades que prefiguran las interacciones cotidianas para explicar, desde una perspectiva psicosocial, el comportamiento en salud (6-8). Conocer el tipo de atribución que individuos y grupos implicados en la política otorgan a su comportamiento participativo, constituye, por tanto, una pieza clave para el diseño de estrategias para mejorar la participación.
A pesar de que la participación en salud se ha promovido como política pública, son escasos los estudios que evalúan los diferentes elementos que influyen sobre la efectividad de la implantación de las políticas(3,9) y entre ellos, la visión de los diversos actores implicados en dichas políticas.
Por todo ello, se realizó una investigación destinada a evaluar la eficacia de la política actual de reforma del sector salud en fortalecer la participación de los usuarios en los servicios de salud en Colombia y examinar aspectos relativos al contenido, proceso, contexto y agentes principales (10-13). El objetivo de éste artículo es analizar las atribuciones causales del comportamiento participativo, en términos de barreras y oportunidades, según los principales actores sociales implicados en la implementación de la política participación en salud en Colombia; así como, la capacidad percibida por los usuarios y líderes de lograr cambios en los servicios de salud a través de su participación
METODOLOGÍA
Área de estudio. El estudio se realizó en dos municipios del Valle del Cauca en el suroccidente Colombiano: Palmira con 283 431 habitantes, del que se tomó la población rural; y Tuluá con 184 725, del que se tomó la población urbana. Los criterios de selección de estos municipios fueron: haber implementado la reforma del sector salud; contar con habitantes en todos los estratos socioeconómicos; disponer de infraestructura en todos los niveles de atención; y contar con porcentajes altos de afiliación al SGSSS distribuidos entre los regímenes contributivo y subsidiado.
Métodos. Se llevó a cabo un estudio cualitativo descriptivo, de tipo exploratorio, fenomenológico, mediante entrevistas individuales semiestructuradas (E) y grupos focales (GF) (14,15). Se utilizó una guía de entrevista que poseía una parte común y una específica para cada grupo de informantes. Las entrevistas y grupos focales, con una duración entre 60 y 90 minutos, fueron grabados y, posteriormente, transcritos textualmente. Este trabajo de campo se realizó entre el 2000 y el 2001.
Muestra. Se realizó una muestra teórica (16,17), en la que se definieron aquellos grupos de informantes que representan los diversos actores sociales que pueden afectar o verse afectados por la política: actores comunitarios e institucionales.
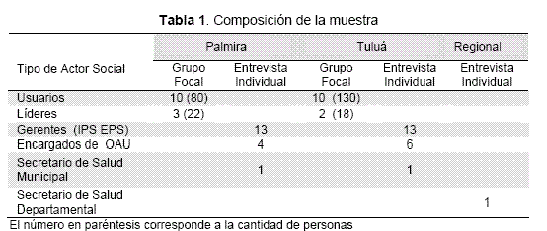
Actores comunitarios. Se seleccionó una muestra de variación máxima(16,17) siguiendo criterios de edad (jóvenes: de 18 a 35 años; adultos de 36 a 55 años, mayores: mayores de 55 años), tipo de régimen (vinculados, subsidiados, contributivos), estrato social (estrato bajo -1 y 2-, medio -3 y 4- y alto -5 y 6-) y sexo. Se consideró líderes a los representantes de los usuarios en las ligas de usuarios de las IPS, así como a los representantes de la comunidad ante las Juntas de Acción Comunal (JAC). En total se entrevistaron a 210 usuarios (80 en los 10 GF de Palmira y 130 en los 10 G.F de Tuluá) y 40 líderes (5 GF) (Tabla 1).
Actores institucionales.
Se consideraron tres categorías: gerentes, encargados de la oficina de atención al usuario (OAU) y formuladores de políticas. Para la selección de los gerentes y encargados de OAU se aplicaron los criterios: titularidad pública/privada y tipo de servicio aseguradoras (EPS) / prestadora de servicios (IPS). Como formuladores de políticas se seleccionaron a los secretarios de salud municipales y departamentales. Se entrevistaron 26 gerentes, 10 encargados OAU y 3 formuladores de políticas (Tabla 1).
Análisis y calidad de los datos. Se hizo un análisis narrativo de contenido, con una generación mixta de categorías, es decir, a partir de los guiones de las entrevistas y de las categorías emergentes del discurso de los diferentes actores entrevistados (18). Los datos se segmentaron por municipio y grupos de informantes. Este procedimiento se hizo por medio del Ethnograph v5.8. Para garantizar el rigor y la calidad de los datos se aplicaron las siguientes estrategias: triangulación de diferentes fuentes de datos, diferentes lugares, diferentes investigadores en la recogida y análisis de datos, descripciones amplias, contrastación de los datos con los entrevistados y auditoria de un investigador externo (15,19).
RESULTADOS
Se observó, como era de esperar, una gran variedad de atribuciones causales con respecto a los factores obstaculizadores y facilitadores de la participación social en salud. De las respuestas de los informantes emergieron dos grandes categorías de factores: los atribuidos a los usuarios o población en general y los atribuidos a lo institucional.
Obstáculos para la participación atribuidos a la población
Usuarios y líderes. La gran mayoría de actores comunitarios atribuyen la escasa participación a factores que se ubican en ellos mismos y que se relacionan con los conocimientos, las actitudes y su grado de organización y cohesión. Así refieren, por ejemplo, el limitado conocimiento de la legislación y de los mecanismos de participación existentes. “Para mi lo fundamental es la falta de conocimiento” (GF 18-35 contributivo y vinculados. Alto, Tuluá). Entre las actitudes destacan la apatía y el temor ante la participación “… la verdad, nosotros somos desmotivados para todo, como que nada nos motiva y menos a participar” (GF 18-35. Contributivo. Medio, Tuluá). Muchos usuarios de estratos medios y bajos, perciben como obstáculo, el temor a represalias por parte de las instituciones de salud: “Por miedo a represalias, uno no dice lo que verdaderamente esta fallando”, “Por no tener problemas” (GF 18-35. Medio y bajo, Tuluá). Además, los usuarios del régimen contributivo y en edades económicamente productivas perciben la falta de tiempo como un obstáculo “…no nos queda tiempo para participar porque estamos trabajando….solo los pensionados lo pueden hacer…” (GF 18-35. Contributivo. Bajo, Tuluá). Otro factor considerado con mucha frecuencia como obstáculo para la participación, es la falta de cohesión de la población, la carencia de organizaciones propias y de líderes que los orienten. “Hace falta cohesión en la gente, que la gente se agrupe en juntas de participación comunitaria u organizaciones nuestras” (GF 36-55. Contributivo, medio. Tuluá) “Que haya líderes que nos orienten”.(GF 36-55. Subsidiado. Bajo, Palmira). También la mayoría de los líderes de ambos municipios, refiere la falta de cohesión social y sentido de pertenencia, como obstáculos. Además algunos líderes atribuyen la falta de participación a la politización que de esa actividad hacen algunas personas.
Personal de salud. Opinan que diversos factores actúan al tiempo pero atribuyen mayor peso a los relacionados a la población, principalmente su falta de información y de conocimiento de los mecanismos. También mencionaron con mucha frecuencia las actitudes de los usuarios, como el temor a las represalias o a estigmatizaciones por parte de la Instituciones y la apatía “Les da miedo que el funcionario los siga tratando mal o se las vaya a montar” (Gerente de EPS Tuluá). Asimismo, fueron señalados factores como falta de una cultura participativa de la gente, la falta de redes, grupos o comunidades organizadas. Algunos informantes, percibían la escasa disponibilidad de tiempo como limitante a la participación.
Formuladores de políticas. Solamente uno identificó como barrera para la participación, el limitado compromiso de los usuarios con esos procesos y su falta de conocimiento e información; pero lo atribuía, en última instancia, a las instituciones, que son las encargadas de capacitar e informar al usuario. “Yo veo, y en la experiencia que tengo, que la dificultad que tiene la comunidad en usar estos mecanismos es falta de capacitación y orientación que se les debe dar, y creo que también un poco de compromiso de la ciudadanía” (Secretario de Salud).
Obstáculos para la participación atribuidos a las instituciones
Usuarios y líderes también atribuyen su falta de participación a factores institucionales, refiriéndose principalmente a la falta de credibilidad de los procedimientos y mecanismos institucionales porque no perciben ni claridad, ni respuestas oportunas y satisfactorias “Nosotros lo que necesitamos es un objetivo más claro, que nosotros tengamos a quien reclamar, porque desafortunadamente nosotros reclamamos pero esto no se va a ninguna parte….”(GF mayores 55, Tuluá) “una persona me manda donde otra y me enredan y a lo último uno se cansa de andar de lugar en lugar y deja las cosas así”. (GF. Contributivo y vinculados mayores de 55, Tuluá), “…porque uno no ve respuestas….porque no se ven resultados... ” Otros atribuyen la falta de participación a las actitudes del personal médico y administrativo: “…las actitudes de los médicos y de los funcionarios de las instituciones porque ponen una barrera al paciente, el médico ve al paciente como una cosa chiquita...”. (GF. 36 a 55. Contributivos y vinculados, Palmira).
La falta de claridad en los procesos participativos, también aparece en la respuestas de los líderes, quienes además identifican una carencia de espacios para la participación en salud de la comunidad “uno quiere participar a nivel de salud, pero uno no ve como se va a organizar, cual va a ser el ente al cual uno debe de entrar a apoyar. Cuando la comunidad no participa es porque a veces hace falta de que los mismos realizadores, las mismas administraciones creen esos espacios, porque aquí en la comunidad hay gente muy inquieta que dicen ’ uno como hace para ayudarles a ustedes a que eso se mejore’; hay recursos humanos en la comunidad, existe gente de mucho carisma, de deseo de desarrollar las cosas. La verdad es que yo digo que si la gente no participa es por que no se le ha dado esa posibilidad de participación”.(GF Líderes de Palmira). Un grupo de líderes de Palmira señaló que en estos momentos no hay condiciones para la participación “..se han ido como cerrando esos espacios, no se si es que la comunidad no asume algunos controles, alguna participación directa con relación a los manejos, pero no se está favoreciendo ese comité en su participación”.
Personal de Salud. Son escasos los factores instituciones que estos actores reconocen como obstaculizadores de la participación. Algunos mencionan la falta de voluntad y cultura de las instituciones para promover ese comportamiento en los usuarios: “… muchas veces puede ser que la institución no les permite a los usuarios que cumplan con esas herramientas tan importantes como la participación ciudadana que cumplan activamente, porque hay problemas institucionales que muchas veces les cierra la información, no los invitan a participar de las reuniones” (Gerente de IPS Palmira). “... pienso que mientras no haya una cultura de entender que es la asociación de usuarios, cual es su función frente a la misma organización de la cual depende esa asociación, entonces es un poco complejo, esa barrera va a existir siempre”(Gerente IPS pública Tuluá). Otros mencionan como barrera la interacción entre actores en desigualdad de poder, es decir, el individuo y la institución: “Tal vez el enfrentarse a la organización misma: no es lo mismo el usuario que está libre, que no depende de nadie, al que está en una institución donde hace parte de la organización, de unas normas que tiene que cumplir. Siempre existe esa barrera entre los funcionarios y la comunidad, la cual tiene que enfrentarse a una institución con poder, la que además los puede estigmatizar” (Gerente IPS pública, Tuluá). Además, también se refirieron a la falta de comunicación con los usuarios y las actitudes del personal de salud y administrativo como barreras para la participación social:“la arrogancia de los profesionales, creíamos que nosotros éramos los del poder y los que teníamos la ciencia en nuestras manos, sin contar con el cliente que nos necesita” (Gerente IPS pública Tuluá). Algunos funcionarios de instituciones públicas atribuyeron la falta de participación a la dificultad en implementación de la normatividad, por su complejidad, o la escasez de recursos. “La complejidad de la ley, que fue hecha para que la gente no la entienda tan fácil, de modo que mucha gente, hoy por hoy, no se ha enterado ni desde la academia ni de los espacios políticos, ni el que la aplica de todos sus alcances”(Gerente de EPS pública Tuluá). “la escasez de recursos económicos es un problema”(Gerente IPS pública Tuluá).
Formuladores de Políticas. Los formuladores de políticas entrevistados atribuyen la falta de participación, sobre todo, a factores relacionados con las instituciones, como son: el temor del personal, tanto público como privado, a responder a las críticas de la comunidad; la limitada capacitación e información que las instituciones proporcionan a los usuarios; y la ausencia de voluntad para abrir espacios participativos, especialmente, en la toma de decisiones: “El temor, por incapacidad de las personas al cargo de estas instituciones para afrontar la critica de la comunidad y de los diferentes organismos sociales que vienen hacer verdadera participación y veeduría y a cuestionar…. el temor es de los funcionarios públicos, y privados también, que son reacios a permitir que la comunidad y las diferentes personas participen en el control”. (Secretario de Salud Municipal). “Falta de voluntad, voluntad,.....hay que involucrar a la comunidad en el sentido de que sea mas participativa y deliberativa y beligerante que hagan valer sus derechos que por constitución y la ley les ha sido dado...pero se necesita que el sector público no se le convierta a la comunidad como una piedra en el zapato en la toma de decisiones…se le tiene que abrir el espacio para una verdadera participación y decisión... ” (Secretario de Salud).
Factores facilitadores de la participación atribuidos a la población
De los discursos de los informantes emergen factores facilitadores, en parte como escenarios posibles y deseados y, en general, coherente con los obstáculos identificados, aunque menos numerosos. Usuarios y líderes, refieren la presencia de mayor y mejor conocimiento e información para participar conciente y eficazmente. “...es que el nivel de participación va de acuerdo al nivel de conocimiento que tiene la gente, de los derechos que tiene, yo participo en la medida en que conozco, si yo no conozco, especulo y digo una cantidad de bobadas, no lo importante” (GF 18-35, medio, Tuluá). También consideran que constituir sus asociaciones y colaborar en las actividades relacionadas con salud, serían factores facilitadores: “sería asociarse entre los afiliados y nombrar un representante”. “Asistiendo a reuniones para mejorar, participar en todo lo que se trate de salud ”. El personal de salud muy pocas veces atribuye a la población factores que ayuden a la participación; sólo uno de los entrevistados mencionó el trabajo de los líderes: “Otro factor que facilita la participación de la gente es la parte de la voluntad de algunos gerentes, pero yo creo que es más la voluntad de los líderes que están liderando diferentes procesos” (Gerente IPS pública. Palmira). Por su parte, los formuladores de políticas consideran que lo deseable sería que la población se mantenga informada para defender sus derechos: “Tienen todas las facilidades, lo importante es que se preocupen los ciudadanos para informarse bien de esta participación y de esa manera vean mejorar no solo la calidad en salud, sino también que van a aprender muchas cosas y a defender sus derechos” (Secretario de Salud).
Factores facilitadores de la participación atribuidos a las instituciones
La mayoría de los informantes refirieron los factores institucionales facilitadores como escenarios posibles y deseables. Los usuarios y líderes consideran la necesidad de recibir de las instituciones la capacitación e información pertinente para participar: “que las mismas entidades, saquen información y promuevan la capacitación” (G.F 18-35-Contributivo. Alto Tuluá). También consideran que facilitaría la participación el recibir respuestas oportunas a las quejas: “Que haya una respuesta que uno sepa que le van a responder, porque precisamente lo que hemos hablado que uno sepa que le van a responder así le digan a uno que no, pero hay mucha gente que se queja porque yo voy allá y no pasa nada, me deja esperando”. (G.F Contributivo. Alto Tuluá). Algunos mencionan como factor facilitador, la existencia de mecanismos de participación en las empresas donde están afiliados o los servicios de salud; mientras otros señalan el acceso directo al personal de salud: “una oficina que se me escapa el nombre, pero recibe las quejas. En mi empresa tenemos los comités regionales de salud, para garantizar que haya buen funcionamiento” (GF, 36-50 años. Medio, Tuluá). Por su parte, el personal de salud considera como factores facilitadores, la existencia de una legislación y de los mecanismos para la participación “Los buzones de sugerencias, las encuesta, la relación personal, las llamadas telefónicas que se realizan a las casas de los paciente posquirúrgicos…” (Gerente IPS privada Tuluá); así como, sus propias acciones de comunicación directa con los usuarios, el capital humano de sus instituciones y las relaciones cordiales con la comunidad: “Yo pienso primero que todo es el factor humano que atiende en ésta EPS regional Tuluá…… yo pienso que las personas que directamente le damos la confianza a la gente”. Los formuladores de políticas, atribuyen el peso principal a factores institucionales. Señalan que primero sería el compromiso de parte de los entes estatales y de las empresas a prestar cada día un servicio mejor y más humanizado. Por otra parte consideran que es necesario que las instituciones concienticen a la comunidad, los capacite y establezcan mejores formas de comunicación “Primero concienciar a la comunidad para que se organice en los Comités de Veeduría, y luego, capacitar a estos Comités para que a través de ellos, hablemos el mismo idioma y tengan un mejor entendimiento de cuáles son sus funciones. A través de la comunicación, es importantísimo que se dé” (Secretario de salud).
Capacidad percibida por los usuarios para influir en la calidad de los servicios de salud
La gran mayoría de usuarios y líderes se perciben con capacidad de lograr cambios en los servicios de salud, que atribuyen al trabajo organizado de las comunidades, al conocimiento de los mecanismos para hacerlo, así como, a sus acciones individuales como quejas y denuncias: “Si, asociándose, porque para mí es más fácil que nos reunamos aquí todos los afiliados a cualquier institución y nombremos un vocero, nos organicemos para poder reclamar, pero individualmente, no creo que se consiga nada” (G.F Régimen Contributivo y Vinculado.50 años estratos medio y medio alto Palmira). Algunos usuarios del sector rural no se percibían con capacidad para lograr cambios, y lo atribuían a factores propios (conformismo y falta de organización y acción); mientras que representantes a las AU esto lo atribuían a sus con capacidad de alcanzar cambios, basados en la propia experiencia con sus organizaciones comunitarias y en sus conocimientos de los mecanismos de participación. Resultados similares fueron reportados en un estudio reciente en Colombia (9). b) En contraste con los usuarios, muchos entre el personal de salud, ubican los obstáculos para la participación en la población y la legislación, es decir, hacen una atribución externa del problema. Esto indicaría que se autoperciben como actores con poca capacidad de cambio y control para promover la participación de los usuarios, pues no dependería de ellos, sino de terceros. Indicaría un limitado compromiso y credibilidad de estos actores con estos procesos, como se ha observado en investigaciones similares que muestran una atribución causal externa de estos actores sociales para la limitada participación en salud (9,11). c) Los formuladores de políticas, por su parte, ubican los obstáculos a la participación principalmente en las instituciones de salud, indicando su confianza en la legislación, que en la lógica de la participación tutelada que propone, proporciona el rol de promotor y facilitador de la participación a las instituciones de salud.
Con relación a los obstáculos percibidos, casi todos los actores entrevistados identifican la falta de conocimiento e información de los usuarios, como principal obstáculo para la participación. A pesar de que muchos usuarios atribuyen este desconocimiento a su falta de motivación y compromiso, algunos lo atribuyen a la falta de un trabajo informativo y formativo por parte de las instituciones. Opinión que comparten los formuladores de políticas, pero escasamente las instituciones de salud. La identificación de una ausencia de líderes y organizaciones propias como obstáculo percibido por muchos usuarios, parecería indicar el reclamo de una participación de abajo hacia arriba, es decir desde y con sus propias organizaciones y, por tanto, un escaso reconocimiento de mecanismos comunitarios diseñados por las instituciones, las AU, como organización propia. Llama la atención, que el personal de salud y muchos usuarios, sobre todo los de estratos bajos y campesinos, es decir la población más excluida, atribuyen la falta de participación en salud al temor de perder los servicios de salud. Quizás se podría explicar por la falta de una conciencia crítica, debido entre otras al limitado acceso a la educación de estos sectores de la población. No obstante, también podría reflejar un acceso muy limitado a la atención en salud. Resultados similares se observaron en un estudio en Brasil (11,12).
Cobra especial relevancia observar que usuarios y formuladores de políticas, atribuyen numerosos obstáculos para la participación a las instituciones de salud. Esto evidentemente iría en contravía de la política de participación que busca la apertura del sistema de salud y una descentralización de poderes. Podría reflejar el temor de las instituciones a afrontar la evaluación y la crítica de sectores externos, como plantean los formuladores de políticas y, por tanto, un escaso convencimiento de las potencialidades de la política (22). Por otra parte, si bien es cierto que muchos obstáculos se ubican en las instituciones de salud y en la población, es importante tener en cuenta que para que una política pueda ser considerada como tal, debería ir acompañada por los recursos técnicos y económicos necesarios para ponerla en práctica (23). En caso contrario, se genera una barrera importante para su efectiva implementación, en este caso para su eficacia en promover la participación, como manifiestan algunos informantes y como fue observado también en un estudio reciente en Colombia (3).
En conclusión, para la promoción de la participación social en el sistema de salud sería conveniente considerar y poner en práctica las propuestas de todos los actores: una mayor y mejor información acerca de los mecanismos de participación; mantener y promover comportamientos y actitudes de confianza y tolerancia entre instituciones y usuarios, así como respeto, diálogo y respuestas frente a las propuestas y demandas de la población. Los resultados del estudio evidenciaron además un facilitador muy importante para la participación por parte de los usuarios, la capacidad de logro percibida por muchos de ellos, basada en sus experiencias, en el trabajo organizado y el conocimiento de los mecanismos de participación. Indicaría un enorme potencial para impulsar la participación, pues no cabe duda que el locus de control interno (20,24), la capacidad de logro y la autocrítica, serán piedra angular para lograr una involucración efectiva de los usuarios en la gestión en salud. Sería necesario promover actitudes semejantes por parte de los actores institucionales
Agradecimientos. Estos resultados son parte de la investigación realizada en asociación entre el Institute for Health Sector Development (Reino Unido), GEMA-Universidad del Valle (Colombia), Universidad Federal de Pernambuco y el Instituto Materno Infantil de Pernambuco (Brasil), EASP (España), con el apoyo del Consorci Hospitalari de Catalunya y las Secretarías de Salud de los municipios de Tuluá y Palmira y del Departamento del Valle del Cauca, en Colombia. Agradecemos a las personas entrevistadas en estos municipios que aceptaron compartir sus opiniones, ideas e inquietudes; y a la Comisión Europea DG XII por su ayuda financiera. (Contrato: IC18-CT98-0340).
REFERENCIAS
1. Broomberg, J. Managing the health care market in developing countries: prospects and problems. Health policy and planning 1994; 9(3): 237-251. [ Links ]
2. Isaza P. La Reforma del Sector salud.Edu Med Salud 1995; 29: 270-285 [ Links ]
3. Arévalo DA. Participación comunitaria y control social en el sistema de salud. Rev Salud pública 2004; 6(2):107-139. [ Links ]
4. Jaspars J y Hewstone M. La Teoría de la Atribución. Moscovici S, (Comp)En Psicología social. Pensamiento y vida social. Barcelona: Paidos; 1986. [ Links ]
5. Focault, M. The subject and power. In: Dreyfus HL, Rabinow P. (Eds). Michael Foucault. Beyond structuralism and hermeneutics. Brighton: Harvester; 1982. [ Links ]
6. Vega R. Evaluación de políticas en salud en relación con justicia social. Rev de Salud Pública 2001; 3(2): 97- 135. [ Links ]
7. Magalhaes ML, Bosi; K, de Carvalho Affonso. Cidadania, participação popular e saúde: com a palabra, os usuários da Rede Pública de Serviços. Cad Sáude Pública 1998; 14 (Sup 2): 59- 68. [ Links ]
8. Bronfman M, Castro R; Zúñiga E; Miranda C y Oviedo J. Del cuanto al por qué: la utilización de los servicios de salud desde la perspectiva de los usuarios. Salud pública México 1997; 39 (5): 442-450. [ Links ]
9. Mosquera M, Zapata Y, Lee K, Arango C, Varela A. Strengthening user participation through health sector reform in Colombia: a study of institutional change and social representation. Health Policy and Planning 2001; 16(2):52-60. [ Links ]
10. Delgado ME, Vázquez ML, Zapata Y, Hernán M. Participación social en salud: conceptos de usuarios, líderes comunitarios, gestores y formuladores de políticas en Colombia. Una mirada cualitativa. Rev Esp. de Salud Pública 2005; 79 (6):695-705. [ Links ]
11. Vázquez ML, da Silva MRF, Siqueira E, Pereira AP, Diniz A, Leite I, Kruze I. Visión de los diferentes agentes Sociales sobre la participación social en el sistema de salud en el Nordeste de Brasil. Una aproximación cualitativa. Rev Esp de Salud Pública 2002; 76(5): 585-594. [ Links ]
12. Vázquez ML, da Silva MRF, Siqueira E, Kruze I, Diniz A, Veras I, Pereira A.P. Participação social nos serviços de saúde: concepções dos usuários e líderes comunitários em dois municípios do Nordeste do Brasil. Cad de Saúde Pública, 2003; 19(2): 109-118. [ Links ]
13. Vázquez ML, da Silva MRF, Siqueira E, Pereira APC, Diniz AS, Veras IL, Kruze I. Nível de informação da população e utilização dos mecanismos institucionais de participação social em saúde em dois municípios do Nordeste do Brasil. Ciência & Saúde Coletiva 2005; 10 (Supl.):561-575 [ Links ]
14. Mogollón AS, Vázquez ML. Técnicas cualitativas aplicadas en salud. En: Vázquez ML, da Silva MRF, Mogollón AS, Fernández de Sanmamed MJ, Delgado, ME, Vargas I. Introducción a las técnicas cualitativas aplicadas en salud. Barcelona: Universitat Autònoma de Barcelona. Servei de Publicacions; 2006, p. 55. [ Links ]
15. Patton MQ. Qualitative evaluation and research methods. London: Sage Publications; 1990. [ Links ]
16. Fernández de Sanmamed MJ. Diseño de estudio y diseños muestrales en investigación cualitativa. En: Vázquez ML, da Silva MRF, Mogollón A, Fernández de Sanmamed MJ, Delgado, ME y Vargas I. Introducción a las técnicas cualitativas aplicadas en salud. Barcelona: Universitat Autònoma de Barcelona. Servei de Publicacions; 2006, p. 44 [ Links ]
17. Valles MS. Técnicas cualitativas de investigación social. Madrid: Síntesis; 1999. [ Links ]
18. Andrés JD. El análisis de estudios cualitativos. Atención Primaria 2000; 25(1): 42-46. [ Links ]
19. Ruiz JI. Metodología cualitativa. Bilbao: Universidad de Deusto; 1999. [ Links ]
20. Rotter J. Generalized expectancies for internal versus external control of reinforcement. Psychological Monographs 1966; 80 (609): 1-28. [ Links ]
21. Seligman ME. Helpssness: on depression development and death. San Fco: Freeman; 1975. [ Links ]
22. Celedón C, Noé M. Reformas del sector de la salud y participación social. Revista Panamericana de Salud Pública 2000;8(1/2):99-104. [ Links ]
23. Walt G. Health policy. An introduction to process and power. London: Zed Books; 1994. [ Links ]
24. Rapapport J. Swift C, Hess R (eds). Studies in Empowerment. Binghamton, N.Y: Haworth; 1984. [ Links ]














