Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de Salud Pública
Print version ISSN 0124-0064
Rev. salud pública vol.12 no.3 Bogotá May/June 2010
Nelson E. Herrera Medina1, María E. Gutierrez-Malaver2, Magnolia Ballesteros-Cabrera2, Romina Izzedin-Bouquet3, Angela P. Gómez-Sotelo4 y Lilián M. Sánchez-Martínez5
1 Universidad Antonio Nariño. Bogotá, Colombia. nehm21@hotmail.com
2 Universidad Nacional de Colombia. Bogotá. megutierrezd@unal.edu.co, dballesterosc@unal.edu.co
3 Facultad de Psicología, Fundación Universitaria Los Libertadores. Bogotá, Colombia. izzedinb@libertadores.edu.co
4 Instituto Nacional de Salud. Bogotá, Colombia. apgomez@ins.gov.co
5 Universidad Antonio Nariño. Neiva, Colombia. lilisamar@gmail.com
Recibido 12 Noviembre 2009/Enviado para Modificación 6 Julio 2010/Aceptado 11 Julio 2010
RESUMEN
Objetivos El presente estudio tuvo como objetivo analizar las representaciones sociales de la relación médico paciente en una población de médicos y pacientes de la ciudad de Bogotá.
Métodos La muestra estuvo compuesta por 34 participantes, 17 médicos generales (10 hombres y 7 mujeres) y 17 pacientes (9 hombres y 8 mujeres) que asistían o trabajaban bajo el plan obligatorio de salud-POS. Se trata de un estudio cualitativo, que utilizó como instrumentos de obtención de la información, la red de asociaciones y la entrevista en profundidad.
Resultados Los resultados muestran que la representación social de los médicos se centra en brindar un servicio profesional y humano, en constante peligro por las barreras que impone el paciente y la falta de capacidad del sistema de salud. Por su parte, los pacientes centran su representación social en la capacidad de los profesionales de la salud de brindar un servicio profesional y humano que les permita mejorar su calidad de vida.
Conclusiones Las representaciones sociales de los médicos y los pacientes son similares en cuanto a lo que desean dar y recibir de la relación médico paciente y opuestas en cuanto a quién perciben como responsable de no poder cumplir con dichos objetivos.
Palabras Clave: Atención médica, atención paciente, investigación cualitativa, sistema de salud, Bogotá (fuente: DeCS, BIREME).
ABSTRACT
Objective The present study intended to examine the social representation of the doctor-patient relationship in a sample of patients and doctors in Bogota.
Methods The sample consisted of 34 subjects: 17 patients (9 male and 8 female) and 17 general practitioners (10 male and 7 female) who were attended or worked, respectively, under the states obligatory health plan. The techniques used for collecting information were in-depth interview and association web; these were applied to all subjects in the study.
Results The results showed that the doctors social representation was centred on offering a professional and human service which is in constant danger due to patientimposed barriers and health system capacity. Patients centred their social representation on the doctors ability to offer a professional and human service allowing them to improve their quality of life. Patients perceived that doctors who were negligent or dehumanised presented the greatest barrier to them obtaining the necessary implements to manage and improve their quality of life.
Conclusions Doctors and patients social representation were similar regarding what they wanted to give and obtain; however, they conflicted regarding whom they perceived as being responsible for not being able to succeed in accomplishing their objectives.
Key Words: Medical care, patient care, qualitative research, health system, Bogotá (source: MeSH, NLM).
Los sistemas de salud se han transformado significativamente pasando de sistemas sostenidos por los gobiernos a empresas autosostenibles (1). La adherencia a los tratamientos, la automedicación y la asistencia a los servicios de salud, son dificultades a solucionar para un buen funcionamiento de la atención en salud.
En efecto, la falta de adherencia a prescripciones y tratamientos ha conducido a un incremento de morbilidad y resistencia de bacterias (2,3), no permite un seguimiento de la enfermedad, ni de la eficacia de los tratamientos implementados (4-7) y aumenta costos de tratamientos (8,9).
La automedicación conlleva ineficiencia en tratamientos e igualmente resistencia bacteriana (10,11), disminución de consultas en los servicios de salud y la incorrecta utilización de los medicamentos, por exceso o defecto (12,13). Además, implica riesgos leves ó graves, según el fármaco y el usuario (14). Como causas se mencionan: información de internet (15), complicidad de farmaceutas al vender medicinas sin restricción, ni recetas (16); creencias erróneas de pacientes acerca de drogas, costos en tiempo y dinero, trámites burocráticos, así como la intemperancia e irritabilidad proveniente de administrativos y del personal de salud.
Por su parte, la asistencia tardía a los servicios de salud en casos de enfermedad tienen las siguientes causas: falta de confianza en la efectividad de los sistemas de salud; limitaciones de sistemas y empresas de salud modernas, con gran cobertura a la población, pero baja calidad del servicio (17,18). Además, la percepción de maltrato, por ambientes alienados, servicios precarios y el trato deshumanizado (19). El recurrir a terapias alternativas, a internet y a la publicidad farmacéutica centrada en el paciente-consumidor ha reducido la asistencia a los servicios de salud (20). En estos casos, se vislumbra un choque tanto cultural como educativo.
La relación médico paciente está involucrada con estos problemas. No solo porque es el ámbito central donde se evalúa y se trata al paciente, sino porque es el lugar donde se establecen la reglas, la confianza y la forma de ver tanto la enfermedad, como el tratamiento. Varios modelos han explicado esta relación: el modelo funcionalista, el modelo normativo de Szasz y Hollender y el modelo de Hayes-Bautista. El primer modelo, de Parson, tiene como fundamento la importancia de los roles sociales y el estatus que el médico y el paciente asumen en su interacción en el ámbito terapéutico (21-23). El segundo modelo, diferencia los tipos de relación en tres niveles de interacción: actividad-pasividad, guía cooperación, mutua cooperación (24,25). El tercer modelo, propone la relación médico paciente mediada por los sistemas de conocimiento del paciente y del médico (26,27).
Para Moscovici (28), en la relación médico paciente, se confronta el conocimiento especializado y el conocimiento común. Hay una asimetría de dichos conocimientos, en las reglas sociales, en los roles y en el prestigio conferido a quienes se han formado académicamente. Es así como se establece una jerarquía social entre los dos tipos de saberes, como si el saber especializado fuese más importante que el conocimiento común. La teoría de las representaciones sociales pone en evidencia el valor e importancia tanto del conocimiento común del paciente, como del saber especializado del médico.
Pregunta de investigación
¿Cuáles son las representaciones sociales de los médicos generales sobre su relación con el paciente, y cuáles son las representaciones sociales de los pacientes sobre su relación con el médico, en servicios de atención básica de la ciudad de Bogotá?
Objetivos de investigación
Establecer el núcleo figurativo y la organización de las representaciones sociales de los médicos generales sobre su relación con el paciente y las representaciones sociales de los pacientes sobre su relación con los médicos.
Comparar las representaciones sociales de los médicos y los pacientes para establecer sus diferencias y congruencias.
Tipo de investigación
El estudio es cualitativo interpretativo. Se pretendió estudiar las representaciones sociales desde un punto de vista procesual (29).
Población
Pacientes
Los participantes que aceptaron hacer parte de la investigación fueron 17 pacientes (8 mujeres y 9 hombres adultos) que asistían al servicio de medicina general en centros de salud de la ciudad de Bogotá, inscritos en el plan obligatorio de salud (POS).
Criterios de inclusión: a. Hombres y mujeres mayores de 20 años y menores de 65; b. Inscritos en el plan obligatorio de salud (POS); c. Sin medicina prepagada, y; d. Al menos con un año de afiliación al centro de salud.
Médicos
Participaron 17 (7 mujeres y 10 hombres) profesionales de la salud que trabajan en 3 hospitales, EPS y consultorios particulares como médicos generales que atienden a la población inscrita en el plan obligatorio de salud (POS).
Criterios de inclusión: a. Ser médico general; b. No estar realizando estudios de especialización; c. Trabajar con EPS (con el Plan Obligatorio de Salud) en el área de medicina general; d. No trabajar fuera de Bogotá, y; e. Al menos 1 año de práctica clínica.
Sitios donde se realizó la investigación
Los encuentros con los participantes se realizaron en su mayoría en el sitio de trabajo, en áreas de urgencias y consulta externa. Entre éstos, el Hospital San Juan, el Hospital de Suba, la Clínica Santa Fe, diferentes IPS y EPS en las áreas de consultorios, así como entrevistas en casa de los médicos.
Técnicas de recolección de información
Entrevista en profundidad (30) y red de asociaciones (31).
Criterios de credibilidad
Se siguieron los criterios previstos en la investigación cualitativa interpretativa. Además, se utilizaron tres tipos de triangulación: triangulación de expertos; triangulación intra-método y triangulación indefinida.
Valoraciones éticas en la investigación
Se cumplieron los siguientes parámetros éticos: a: Firma del Consentimiento Informado; b. Confidencialidad y privacidad; c. Clarificación de la investigación; d: Derecho a la no-participación, y; e. Acceso a resultados de la información.
Los Cuadros 1 y 2, muestran respectivamente, los resultados obtenidos tanto en la entrevista como en la red de asociaciones de pacientes y médicos, así como la representación social resultante de las triangulaciones mencionadas. Nótese que las columnas presentan las categorías parciales de cada instrumento y están presentadas de categorías más fuertes, a las menos relevantes. Las primeras, según la frecuencia de aparición de cada categoría, tanto de la red de asociaciones (tomando las palabras que componían cada categoría) y de las entrevistas, donde se tomó la frase como ítem de clasificación y delimitación de frecuencias de aparición, según categorización en función del significado. Cada categoría, a su vez, muestra las sub categorías que la componen. Así, el Cuadro 1, muestra los resultados de los pacientes. La categoría central de las entrevistas fue atención médica ideal y la categoría más fuerte en la red de asociaciones expectativas positivas. En el Cuadro 2, las categorías más fuertes para los médicos fueron estrategias de interacción en la entrevista en profundidad y profesionalismo/ ética en la red de asociaciones. El núcleo figurativo de la representación social de los pacientes: profesionalismo /empatía y la de los médicos: profesionalismo/ humanidad.
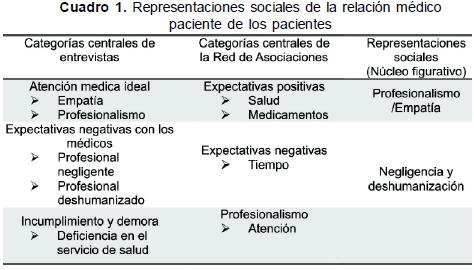
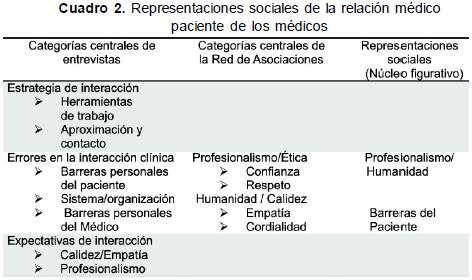
La representación social del médico se centra en su capacidad de dar, tanto a nivel profesional (eficiencia y eficacia) como a nivel humano (confianza, respeto, etc.). Los médicos esperan brindar sus mejores cualidades (profesionalismo y humanidad), pero reconocen en el paciente peligros que impiden brindar un servicio satisfactorio. Es decir, debido a las construcciones sociales que maneja el paciente, las expectativas irreales (en cuanto a la capacidad y obligación del médico y a las expectativas con respecto a su propia recuperación); muchos pacientes que asisten a consulta dan mal trato al médico. Esta relación, se enmarca en la capacidad del servicio de salud para poder brindar las herramientas y los suministros (exámenes, drogas, especialistas etc.) que le permitan al médico realizar su labor de manera adecuada. Aunque los médicos son optimistas frente a su rol profesional, expresan su preocupación por las limitaciones que tienensistema de salud, ley 100, EPS - y dificultades que enfrentan en su labor diaria.
La representación social de la relación médico paciente, de los pacientes, se centra en la capacidad del médico para brindar un servicio preciso y óptimo (profesionalismo), sin olvidarse que está tratando con un ser humano que sufre, es vulnerable y busca ayuda. Las representaciones sociales encontradas acerca de la relación médico paciente, igualmente, están contextualizadas, en todo momento, en el sistema de salud, las EPS y la Ley 100.
Comparación con modelos teóricos
Aunque los modelos autoritarios fueron la base para interpretar y analizar la relación médico paciente en gran parte del siglo pasado, la interacción clínica que se realiza bajo el sistema de salud Colombiano ha cambiado sustancialmente, haciendo que la aplicación de este tipo de modelos (especialmente el modelo de Parson) a la interacción clínica, sea poco realista. Esto se debe a varios factores que interactúan simultáneamente tanto por parte del médico como del paciente. En cuanto al médico, su responsabilidad unidireccional (con el paciente) se ha transformado en un multidireccional (paciente, EPS), lo que trastoca la dinámica de la interacción e involucra nuevos factores (costos, límites, tiempo etc.), que impiden el funcionamiento adecuado de los profesionales. Más aún, el constante flujo de información manejado por los pacientes acerca de procedimientos, enfermedades y las barreras legales a las que se ven expuestos los médicos (demandas por parte de los pacientes y auditorias por parte de las EPS), minan el proceso de interacción clínica, contrario a su propósito inicial de optimizar la calidad de la consulta para el beneficio del paciente y del médico (en esta instancia se hacían auditorias para mejorar la calidad y la información debe mejorar la comprensión del paciente).
En el modelo colombiano (atención primaria), la confianza y el respeto no son características que existen inicialmente en la relación (de manera rotunda y concisa). Al contrario, en muchos casos tanto los pacientes como los médicos inician dicha interacción con prevención (por miedo a la ausencia de calidad o por sospecha de abuso de la contraparte). Por esto, la relación clínica se convierte en un espacio de construcción y de negociación para confiar y aceptar tanto las recomendaciones como la sintomatología presentada. Por lo anterior, se podría concluir que los modelos más cercanos a la realidad colombiana son los modelos de confrontación y de negociación Estos suponen que los médicos y los pacientes ven la relación como una negociación de intereses y de sistemas de referencias o de conocimiento que involucran creencias, expectativas y conocimiento acerca de la enfermedad y de la forma de tratarla. Para los pacientes, dicha negociación busca un nivel de participación y consideración mayor hacia ellos por parte de los médicos; mientras que éstos, buscan imponer su conocimiento para solucionar y mejorar la calidad de vida del paciente lo más rápido posible, manteniendo un servicio eficiente y competitivo a la vez.
Sin embargo, la negociación mencionada, se da con algunas modificaciones, debido a que médicos y pacientes negocian para no ser manipulados (médicos) ni engañados (paciente). Además, se negocian las reglas con las cuales se va a manejar la interacción (lenguaje, dominio etc.), y aunque mantiene los mínimos (respeto hacia la persona), sí necesita un acuerdo para que ésta se desarrolle de manera apropiada. Médicos y pacientes confirman que cuando la negociación inicial falla, las posibilidades de que la interacción se desarrolle de manera adecuada son bajas, trayendo como consecuencia la disminución en la sinceridad, en la apertura y en el compromiso del paciente, así como la reducción en los niveles de entusiasmo y de atención por parte de los médicos (éstos, reportan que cuando los pacientes son hoscos o tratan de manipularlos, sienten menos interés en manejar al paciente).
Punto de vista de los médicos
Con relación a los médicos, los resultados encontrados en la investigación, concuerdan con los obtenidos por (32, 33), en donde los médicos expresan su insatisfacción de trabajar en un modelo de salud que reduce la interacción clínica a un encuentro esporádico en el cual se limitaba el manejo de informaciones esenciales del paciente, su sintomatología y un plan de intervención. "Con nuestro sistema de salud y generalmente las agendas deâ¦, que nosotros manejamos son bastante apretadas, tenemos poco tiempo, tantos pacientes cada tantos minutos, en finâ¦", (médico participante del estudio)
Para los médicos, los pacientes han malinterpretado la dinámica y los derechos que tienen bajo el sistema de salud en Colombia, exagerando y sobredimensionando sus expectativas y sus derechos, desarrollando una actitud que en muchos casos es vista por los profesionales de la salud como agresiva y maleducada. Es así como algunos de los médicos entrevistados afirman que desarrollan una predisposición que impide una correcta interacción clínica, disminuyendo la calidad de ésta e impidiendo que la confianza se construya entre el paciente y el terapeuta. No obstante, a pesar de la insatisfacción laboral, existe un consenso al reconocer la importancia que toma el sistema de salud, así sea con muchas deficiencias, debido a mayor cobertura en servicios de salud y una mejor calidad de vida, por medio de una aporte económico razonable.
Los médicos tienen dos expectativas en relación a los pacientes. La primera se refiere al trato respetuoso que esperan de éstos, teniendo en cuenta el rango, la experiencia y el conocimiento científico. Los médicos perciben que su papel como profesionales ha sido demeritado, tanto por los pacientes como por los servicios de salud, "Que haya respeto del paciente hacia mí y de mí hacia el paciente". La segunda consiste en brindar un servicio adecuado al paciente, a nivel físico y psicológico "Poder ayudarlo en todos los aspectos, no solamente en su enfermedad física, sino también en la parte psicológica, escucharlo, no sé, ayudarle en todos los aspectos del humano".
Por otra parte, las estrategias que utilizan para que los pacientes cumplan las recomendaciones son cuatro. La primera es la exageración de los síntomas y las consecuencias negativas de no obedecer las recomendaciones médicas (apelar al miedo para conseguir seguimiento), la cual genera un impacto a corto pero no a largo plazo en la adherencia de los pacientes. La siguiente, tiene que ver con la claridad en conceptos y explicaciones dadas a pacientes, tanto para resolver las dudas (del tratamiento, síntomas, enfermedad y consecuencias), como para convencerlos. Lo que buscan con esta estrategia es despejar cualquier tipo de inconveniente de tipo informacional que impida la correcta realización de los tratamientos, además de buscar que los pacientes sientan que son escuchados y que todas las dudas son importantes para el terapeuta, incrementando así la confianza frente al médico. La tercera estrategia es regañar (de tono fuerte y contundente manifestar la preocupación debido a la falta de cumplimiento de los pacientes), la cual aún es muy popular entre los médicos "Ah, no, eso es regaño, regaño fijo" (...) "El regaño funciona y la explicación también" Esta estrategia, aunque genera molestia en los médicos, es una medida rápida para que los pacientes entiendan la gravedad de la situación. La última estrategia es realizar tratos compartidos para mejorar la salud y mejorar la adherencia a los tratamientos. Esta última, conlleva más tiempo, pero resulta provechosa para los terapeutas y permite una mayor adherencia y satisfacción de los pacientes. Aun cuando los médicos utilizan las estrategias mencionadas, la mayoría recurre a la exageración, el regaño y la clarificación como forma predominante de interacción con el paciente.
En cuanto al deterioro de la relación con algunos pacientes, hay convergencia en torno a la actitud y comportamientos de éstos. Es así, como en algunos casos tratan de manipular a los médicos para conseguir sus metas. Por ejemplo, exagerando los síntomas, ó poniendo en evidencia las creencias que manejan en torno a la salud y al sistema de salud. "Nosotros podemos explicar 2, 3 veces los procedimientos que se van a seguir y siempre quedan dudas" otro médico comenta "Cosas de creencias del pueblo que ellos llevan unas creencias que pues, hacerles entender que eso no es cierto" y "...ellos se hacen como las víctimas".
Así, los médicos están prevenidos y con herramientas para que no los utilicen (incapacidades) y para que los pacientes entiendan las propuestas, equilibrando el conocimiento científico con el respeto a las tradiciones y las creencias que traen los pacientes. Para éstos, el médico ideal debe combinar la capacidad de trabajar eficientemente los factores personales y emocionales que permitan una relación agradable y exitosa.
Punto de vista de los pacientes
Según los pacientes las políticas de salud en Colombia (ley 100, creación de las empresas promotoras de salud E.P.S) han impactado de forma negativa la interacción con el médico, especialmente por la masificación del servicio, teniendo como consecuencia la extrema brevedad en las consultas médicas, la dificultad de conseguir citas a tiempo y con el médico deseado "Uno va a una EPS ellos tienen el tiempo medido, entonces ellos no pueden, según tengo entendido, salirse de ciertos límites que ellos tienen".
Las restricciones de acceso al servicio médico, impide la formación, el desarrollo y el fortalecimiento de una relación duradera con el profesional de la salud. Peor aún, se incrementa la inconformidad y la desconfianza de los pacientes hacia los médicos y las E.P.S., a lo cual se añaden, las limitaciones y restricciones que imponen para prescribir y autorizar tratamientos y procedimientos clínicos "Por medicamentos y por que ellos tienen un, cada cliente solo puede gastar cierto dinero en lo medicamentos que le mandan a uno". Sin embargo, tal como lo admiten los médicos, los pacientes expresan que es bueno tener un sistema de salud de gran cobertura a pesar de las deficiencias.
Los pacientes reportan expectativas personales y profesionales. En cuanto a las primeras, esperan una atención amable, cálida y respetuosa. Así, la forma de recibir a los pacientes, el saludo, la atención, el contacto visual, el mencionar el nombre y no tratarlos como un número. Además, la importancia que el terapeuta da a los comentarios, dudas y miedos que el paciente presenta en la consulta. La segunda expectativa se refiriere a la capacidad técnica y profesional del médico para lidiar con las enfermedades y con los síntomas que éstas generan. Para los pacientes, es imperativo que el médico demuestre habilidades y destrezas para diagnosticar y tratar los síntomas. Así, éstos juzgan el desempeño según el nivel, la cantidad de tiempo y esfuerzo que el médico utiliza en examinar y preguntar al paciente sobre su sintomatología. La unión de estas dos expectativas referentes al desempeño y trato del médico, incide en el tipo de relación establecida. Así, las fallas o incapacidad de los médicos de cumplir con dichas expectativas generan desconfianza, dificultades de comunicación y una pobre adherencia a las recomendaciones que el terapeuta prescriba. Así, un médico que se muestra negligente en su forma de trabajar, de atender, de diagnosticar y de interactuar con el paciente, pierde en estatus y en el respeto como profesional de la salud ante los ojos de los pacientes
Además, los pacientes desarrollan estrategias específicas para acceder a servicios especializados, a exámenes necesarios o a medicamentos. Una de las más utilizadas, es la exageración de los síntomas. Sin embargo, los pacientes ven la peligrosidad de que el médico recete o realice un procedimiento innecesario o riesgoso y la posibilidad de minar la confianza lograda en la relación. Otra estrategia es la honestidad en cuanto a síntomas y características de la enfermedad. La honestidad busca un vínculo de confianza y de protección contra errores posibles en la interacción clínica. Así, los pacientes tratan de manejar un lenguaje amable y amistoso para un mejor desenvolvimiento con el médico.
En cuanto a la adherencia a los tratamientos, algunos pacientes mostraron muy poca capacidad de manejo y compromiso; por descuido e incapacidad de integrar tratamientos y recomendaciones a la vida diaria ó por falta de entendimiento de las instrucciones dadas por el médico. Se encontró incumplimiento total o parcial de los tratamientos o la combinación de éstos con otro tipo de estrategias (drogas diferentes, remedios caseros etc.). Debido a que los pacientes no siguen las recomendaciones al pie de la letra, tienden a mentir en el momento de la consulta, refiriendo un cumplimiento óptimo o justificaciones inventadas para explicar la falta de seguimiento y así evitar el regaño del terapeuta o por miedo a las consecuencias. Por otro lado, los pacientes que cumplen, lo hacen por la comprensión del beneficio a obtener en la salud y la calidad de vida.
Al examinar los aspectos de interacción del paciente con la EPS, se observa que la limpieza, los espacios y la distribución donde se presta el servicio de salud influyen en la forma en que el paciente ingresa y afronta la relación con el médico. Así, varios pacientes mostraron su inconformidad con las instalaciones, con la calidad de la entidad y con los profesionales que trabajen en ella. Esta apatía de las EPS y de los médicos que no son cuidadosos con sus propios consultorios (limpieza, luz, orden etc.) genera una sensación de violencia percibida, los cuales responden teniendo una reacción hostil y desconfiada hacia la EPS y hacia la interacción clínica.
La relación médico paciente: un reflejo de dos perspectivas
Los procesos que realizan los médicos y los pacientes son sorprendente-mente similares, tanto para conseguir sus objetivos (exageración de consecuencias y de síntomas) como para protegerse de cualquier daño que se pueda dar en la relación clínica. Sin embargo, existe un alto nivel de incomprensión por parte de los actores con respecto a su contraparte en la relación (llámese médico o paciente). Por lo cual, existe la tendencia a desligarse de la mayoría de las responsabilidades y obligaciones necesarias para mantener la relación equilibrada, teniendo como consecuencia un tipo de relación que se maneja con los mínimos necesarios para no perder y no salir lastimado. La incapacidad para ver la relación como una estructura dinámica en la cual no se puede culpar o señalar a un solo actor, impide que los médicos y los pacientes perciban la interacción como proceso de construcción activa, en el contexto del sistema de salud, en el cual todos los factores (EPS, ambiente, estrategias, problemas, expectativas, recursos, etc.) afectan y transforman la relación en tal magnitud y con tanta velocidad; que la forma para desarrollar una relación más equitativa, equilibrada y positiva será por medio de reconocimiento y aceptación de la influencia y desempeño que realiza tanto el médico como el paciente.
Tanto médicos como pacientes concuerdan que este modelo de salud es deficiente, dado que no permite desarrollar a cabalidad la relación clínica y limita las opciones que los actores tienen para negociar sus objetivos y metas a corto, mediano y largo plazo.
Limitaciones del estudio
En la investigación no se tuvo en cuenta que la mayoría de los médicos tiene más de un sitio de trabajo y esto puede influenciar la forma de ver la relación con el paciente. Además, no fueron presentadas las diferencias de género, aspecto desarrollado en la investigación.
1. Emanuel E, Emanuel L. Four models of the physician patient relationship. Journal of American Medical Association. 1992; 267 (16): 2221-2226. [ Links ]
2. Brundtland H [Internet]. Eliminar obstáculos al desarrollo saludable: informe sobre las enfermedades infecciosas. 1999. Disponible en: http://www.who.int/infectious-disease-report/idr99-Spanish/index.htm Consultado en mayo 2007. [ Links ]
3. OMS (organización Mundial de la Salud). [Internet]. Contengamos la resistencia microbiana. OMS. 2000. http://www.whqlibdoc.who.int/hq/2000/WHO_CDS_2000.2_spa.pdf consultado junio 2007. [ Links ]
4. Sabate E [Internet]. Adherencia a los tratamientos a largo plazo: pruebas para la acción. OMS (organización Mundial de la Salud). 2004. http://www.paho.org/Spanish/AD/DPC/NC/ncadherencia.htm. Consultado junio 2007. [ Links ]
5. McAuley J, McFadden L, Elliott J, Shneker B. An evaluation of self-management behaviors and medication adherence in patients with epilepsy. Epilepsy and behavior. 2008; 13 (4): 637-641. [ Links ]
6. Volles D, Branan T. Antibiotics in the Intensive Care Unit: Focus on Agents for Resistant Pathogens. Emerg Med Clin N Am. 2008; 26: 813-834. [ Links ]
7. Woitha W, Larsonb J. Delay in seeking treatment and adherence to tuberculosis medications in Russia: A survey of patients from two clinics. International Journal of Nursing Studies. 2008; 45: 1163-1174. [ Links ]
8. Jakubowiak W, Bogorodskaya E, Borisov S, Danilova I, Lomakina O, Kourbatova E. Impact of sociopsychological factors on treatment adherence of TB patients in Russia. Tuberculosis. 2008; 88: 495-502. [ Links ]
9. Doesschate M, Bockting C, Schene A. Adherence to continuation and maintenance antidepressant use in recurrent depression. Journal of affective disorders. 2009; 115 (1): 67-170. [ Links ]
10. Hovinga C, Asato M, Manjunath R, Wheless J, Phelps S, Sheth R, et al. Association of nonadherence to antiepileptic drugs and seizures, quality of life, and productivity: Survey of patients with epilepsy and physicians. Epilepsy and Behavior. 2008; 13: 316-322. [ Links ]
11. Chimal P, Florez M, Rodríguez JF. Automedicación en población urbana de Cuernavaca, Morelos. Salud Pública de México. 1992; 35 (5): 554-561. [ Links ]
12. Pérez M, Hernández N. Automedicación en una consulta de medicina familiar. Médico de Familia. 1997; 5: 6-10. [ Links ]
13. Loyola AI, Lima-Costa MF, Ochoa. Projeto Bambuí: uma abordagem qualitativa na investigação da automedicação .Cad Saude Publica. 2004; 20(6):1661-1669. [ Links ]
14. Marulanda F. Estudio sobre la automedicación en la Universidad de Antioquia, Medellín, Colombia. IATREIA. 2002;15 (4): 242-247. [ Links ]
15. Barrie, C. Enhancing Doctor-Patient Communication. Journal of Clinical Oncology. 2001;19 (18): 61-63. [ Links ]
16. Mendes Z, Martins A, Miranda A, Soares M, Ferreira A, Nogueira A. Automedicaçäo na populaçäo urbana portuguesa. Revista brasileira de Ciencia y enfermeria Ciências Farmacêuticas. 2004; 40 (1): 21-25. [ Links ]
17. Moreno M, Paravic T. Percepción de violencia de los pacientes hospitalizados en los servicios de medicina y cirugía de un hospital público. 2003; 9 (2): 29-42. [ Links ]
18. Potter SJ, McKinlay JB. From relationship to encounter: an examination of longitudinal and lateral dimensions in the doctor patient relationship. Social Science and Medicine. 2005; 61: 465-479. [ Links ]
19. Hahn S, Adelheit Z, Needham I, Kok G, Dassen T, Halfens R. Patient and visitor violence in general hospitals: A systematic review of the literature. Aggression and Violent Behavior. 2008. V 13 (6). 431-441. [ Links ]
20. Cline R. At the intersection of micro and macro: opportunities and challenges for physician patient communication. Patient education and counselling. 2003; 50: 13-16. [ Links ]
21. Hughes J [Internet]. Organization and Information at the Bed-Side: The Experience of the Medical Division of Labor by University Hospitals Inpatients. 1994. disponible en: http://www.changesurfer.com/Hlth/HuDiss.html. Consultado octubre 2007. [ Links ]
22.Oreskovic S [Internet]. Medical sociology: patients and physicians roles and relations. 2002. Disponibleen:http://www.snz.hr/people/prezentacije/eng/Med1_socLijecnik_pacijent_engleski.pdf. Consultado agosto 2007. [ Links ]
23. Falkum E, Forde R. Paternalism, patient autonomy, and moral deliberation in the physician patient relationship. Social Science and Medicine. 2001; 52: 239-248. [ Links ]
24. Lagerlov P, Leseth A, Mathenson I. The doctor patient relationship and the management of asthma. Social Science and Medicine. 1998; 47 (1): 85-91. [ Links ]
25. Dörr, A. Acerca de la comunicación médico paciente desde una perspectiva histórica y antropológica. Revista médica de Chile. 2004; 132 (11) : 1431-1436. [ Links ]
26. Donati P. Manual de Sociología de la Salud. Madrid. Díaz de Santos. 1994. [ Links ]
27. Reed RR, Evans D. The professionalization of Medicine. Causes, Effets and Reponses. JAMA.1987; 258 (32): 79-82. [ Links ]
28. Moscovici S. La mentalité prélogique des civilisés. Dans Flick U. La perception quotidienne de la santé et de la maladie. Théories subjetives et représentations sociales. Traduction Anne Créau et Stéphane Vézina.Paris: LHarmattan, 1992: 293-319. [ Links ]
29. Banchs MA. Aproximaciones Procesuales y Estructurales al estudio de las Representaciones Sociales. Papers on Social Representations. 2000; 9: 3.1-3.15. [ Links ]
30. Taylor SJ, Bogdan, R. La entrevista en profundidad.En: Taylor SJ, Bogdan, R. Introducción a los métodos cualitativos de investigación. Trad. Jorge Piatigorsky. España. Nova-Gráfica. S.A; 1992. p. 100-132. [ Links ]
31. De Rosa AS. Le réseau dassociations, comme méthode détude dans la recherche sur les Représentations Sociales: structure, contenus et polarité du champ sémantique. Les Cahiers Internationaux de Psychologie sociale. 1995; 28: 96-122. [ Links ]
32. Girón M, Beviá B, Medina E, Simón Talero M. Calidad de la relación médico paciente y resultados de los encuentros clínicos en atención primaria de Alicante: un estudio con grupos focales. Rev. Esp. Salud Pública. 2002; 76(5): 561-575. [ Links ]
33. Bascuñan ML. Cambios en la relación médico-paciente y nivel de satisfacción de los médicos. Rev. Méd. Chile .2005; 133: 11-16. [ Links ]














