Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista de Salud Pública
Print version ISSN 0124-0064
Rev. salud pública vol.16 no.3 Bogotá May/June 2014
https://doi.org/10.15446/rsap.v16n3.29598
http://dx.doi.org/10.15446/rsap.v16n3.29598
Artículos/Investigación
Indicadores de gobernanza y protección social en salud en América Latina: fortalezas, debilidades y lecciones desde México
Health governance and social protection indicators in Latin-America: strengths, weaknesses and lessons-learned from six Mexican states
Armando Arredondo-López1 y Emanuel Orozco-Núñez2
1 Instituto Nacional de Salud Pública. Cuernavaca, México. Escuela de Salud Pública, Universidad de Montreal. Canadá. arredondondo@insp.mx; armando.arredondo@umontreal.ca
2 Instituto Nacional de Salud Pública. Cuernavaca, México. emanuel.orozco@insp.mx
Recibido 10 Mayo 2012/Enviado para Modificación 23 Septiembre 2013/Aceptado 3 Febrero 2014
RESUMEN
Objetivo En el contexto de reformas de los sistemas de salud es impostergable el desarrollo de proyectos de investigación evaluativa para identificar buenas prácticas. En este sentido el objetivo de este estudio fue identificar indicadores de gobernanza y protección social en salud.
Métodos Investigación evaluativa con universo de estudio referido al sistema de salud para no asegurados en seis Estados de México. Para los datos primarios se realizaron entrevistas a profundidad con informantes clave de los Estados participantes; para los datos secundarios se utilizaron estadísticas oficiales y los resultados del proyecto macro sobre reformas, políticas de salud y gobernanza en México. El procesamiento y análisis de datos se realizó con dos paquetes de software: Atlas Ti y Policy Maker.
Resultados Una lista de fortalezas y debilidades se presenta como evidencia de la gobernanza del sistema de salud. La rendición de cuentas en el nivel federal, aunque no está ausente, se mantiene con un carácter prescriptivo, en los Estados y municipios aún está ausente un sistema de rendición de cuentas y de transparencia en la asignación de recursos y en cuanto a las estrategias de democratización de la salud.
Conclusiones En todos los Estados hay bajos niveles de gobernanza y dificultad en la conducción efectiva de programas y estrategias de reforma con falta de precisión en las reglas y los roles con que operan los diferentes actores del sistema de salud.
Palabras Clave: Indicadores, política social, gobernanza en salud (fuente: DeCS, BIREME).
ABSTRACT
Objective Evaluative research projects for identifying good practice have been postponed regarding health system reform. This study was thus aimed at identifying health governance and social protection indicators.
Methods This study involved evaluative research regarding the health system for the uninsured part of the population in six Mexican states. The primary data was obtained from in-depth interviews with key players from the participating states; official statistics and the results of a macro-project concerned with Mexican health and governance reform and policy was used for secondary. Atlas Ti and Policy Maker software were used for processing and analysing the data.
Results A list of strengths and weaknesses was presented as evidence of health system governance. Accountability at federal level (even though not lacking) was of a prescriptive nature and a system of accountability and transparency regarding the assignment of resources and strategies for the democratisation of health in the states and municipalities was still lacking.
Conclusions All six states had low levels of governance and experienced difficulty in conducting effective reform programmes and strategies involving a lack of precision regarding the rules and roles adopted by different health system actors.
Key Words: Indicator, social policy, health governance (source: MeSH, NLM).
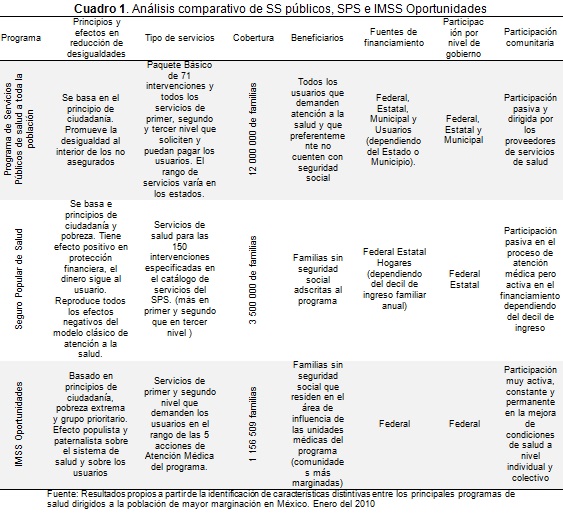
En los últimos 20 años el sistema de salud en México ha sido objeto de varios proyectos de reforma tanto en la manera de producir y ofertar los servicios de salud como en la manera de financiarlos y distribuirlos en la población (1-3). Partiendo de principios de equidad, protección financiera, eficiencia, accesibilidad, efectividad y calidad de la atención, dichas reformas han consolidado la diversificación de opciones de servicios de salud en tres subsistemas: el subsistema de servicios de salud para población asegurada (servicios públicos para población de la economía formal), el subsistema para población no asegurada (servicios públicos para población fuera de la economía formal y con los mayoresíndices de marginación) y el subsistema para población con poder de compra (sector privado). El segundo subsistema, es decir el de los servicios públicos de salud dirigidos a los no asegurados, y particularmente los programas prioritarios a los grupos de mayor marginación, son justamente el objeto de análisis de análisis de este documento (4-5).
Con la propuesta de integración de un nuevo Sistema de Protección Social en Salud (SPSS), el Programa Nacional de Salud 2001-2006, en seguimiento con las reformas realizadas durante el período 1980-2000, incluyó atender retos de equidad en salud, como problemas que históricamente han estado desatendidos y que continúan siendo parte de los problemas sustantivos de los sistemas de salud (6). Como parte de dichos problemas, también se plantea la el surgimiento de nuevos problemas como el de protección financiera, gobernanza y el de la democratización de la salud.
En relación con la extensión de cobertura, la principal estrategia fue la ampliación de la cobertura para asegurados y no asegurados. Esto permitirá que la población, principalmente urbana, con capacidad de cotizar, que no pertenece a la economía formal, tenga a su alcance un medio para su incorporación. En este sentido se realizaron las modificaciones a la Ley General de Salud y a la Ley del Seguro Social, llevando a la creación del Seguro Popular de Salud (SPS) y del seguro de salud para la familia (7).
En lo referente a protección financiera, la propuesta del Sistema Universal de Salud, es fortalecer el aseguramiento y desalentar el "pago de bolsillo". Lo anterior se pretende lograr mediante tres vertientes: 1. La creación el seguro popular de salud; 2. La ampliación de afiliación al IMSS y al IMSS-Oportunidades y; 3. El reordenamiento de los seguros privados. En materia del nuevo modelo de atención según el proyecto gubernamental, se propuso un nuevo modelo integrado de atención a la salud, que para el 2006 pretendía que el 98 por ciento de la población estuviese adscrita a un médico familiar que sea el gestor de la salud de sus afiliados (8-9).
Las estrategias mencionadas fueron la base de la reforma propuesta desde los 80s, incluyendo el programa nacional de salud para el periodo 1995-2000. Por otra parte, del 2001-2006, se implementó un proyecto de reforma que retomó algunas de estas estrategias a la vez que propuso otras nuevas, dando un giro al sistema nacional de salud en materia de producción y financiamiento de los servicios de salud, proponiendo un sistema universal de salud. El programa de salud, propuesto en principio para implementarse en el periodo 2001-2006, pero con un planteamiento estratégico de más largo plazo, planteó en esencia acabar con los problemas de equidad, calidad, acceso y cobertura del sistema nacional de salud. En este sentido enfatizó estrategias de aseguramiento en materia de protección financiera a los usuarios, particularmente para los usuarios de menor ingreso económico (10). Cabe mencionar que el Programa Nacional de Salud 2007-2012, planteó también objetivos y metas muy concretas en cuanto al Seguro Popular de Salud (11-12).
En este sentido la pregunta central a responder en este artículo es: ¿Cuáles son los indicadores de efectos de las reformas sanitarias sobre la gobernanza y protección social del sistema de salud en México?, ¿Qué lecciones se pueden resaltar para los países de América Latina?
MÉTODOS
Se tomó como objeto de análisis los cambios, niveles, tendencias y efectos de estrategias/reformas en la gobernanza del sistema público de salud. Mediante técnicas de revisión y análisis de documentos/estadísticas oficiales, análisis de publicaciones/bases de datos con diferentes hallazgos empíricos y entrevistas a personal clave en los Estados seleccionados, se desarrolló una investigación evaluativa con un diseño retrospectivo basado en análisis cualitativo.
Universo, población de estudio y criterios de selección
El universo de análisis fue la población no asegurada en México. La población de estudio se limitó a usuarios y servicios de salud para población abierta (población sin acceso a servicios de salud dirigidos a la población de la economía formal). Por razones de costos, temporalidad, factibilidad y calidad de la información, el análisis se delimitó para 6 Estados.
Revisión documental y fuentes de información
Con el objeto de desarrollar un análisis descriptivo sobre los servicios públicos de salud para no asegurados y de identificar las características distintivas para dos programas de salud dirigidos a la población más marginada de México, se llevó a cabo una revisión documental. Para este proceso, después de una búsqueda sistematizada se seleccionaron 35 fuentes de información básica para el análisis.
Entrevista con personal clave
Para complementar la información cualitativa ya existente, sobre las relaciones intergubernamentales y cambios a partir de programas prioritarios de salud, se realizaron entrevistas con personal clave en los estados. Fueron seleccionados directivos de alto nivel en los estados (directores de planeación/evaluación, directores del SPS y directores de Unidad de descentralización). El análisis de gobernanza incluyó los resultados sobre 9 indicadores de gobernanza. Estos resultados se procesaron analizaron con el software Atlas-Ti y Policy Maker.
RESULTADOS
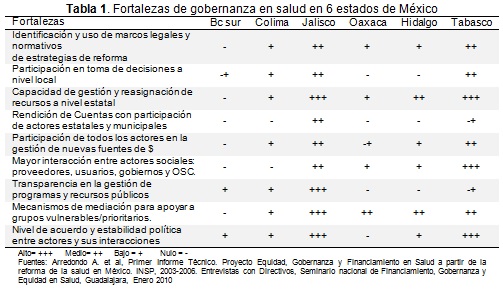
En los Cuadros 1 y 2, se presentan los resultados de entrevistas a profundidad con directivos clave de los sistemas estatales de salud de los estados bajo estudio para identificar algunos efectos o impactos de la descentralización en materia de salud. En el Cuadro 1, el análisis está centrado en los efectos sobre las relaciones entre los diferentes niveles de gobierno. Sobre los efectos que fortalecieron las relaciones intergubernamentales hay que resaltar el rol más proactivo, propositivo y decisor del nivel estatal, pero resaltando el rol del partido político en el poder a nivel estatal y sus coincidencias con el nivel federal.
El rol de mayor responsabilidad en el monitoreo de los programas estatales de salud ha tenido como resultado mayoresíndices de efectividad y cumplimiento de metas por el nivel estatal. La participación activa y el alto grado de influencia del gobierno federal en el monitoreo, seguimiento y desempeño del sistema estatal de salud se tomó como una fortaleza en la mayoría de los estados. Finalmente dentro de las fortalezas se resaltó cambios favorables en materia de financiamiento y producción de servicios parte del nivel estatal (Cuadro 2).
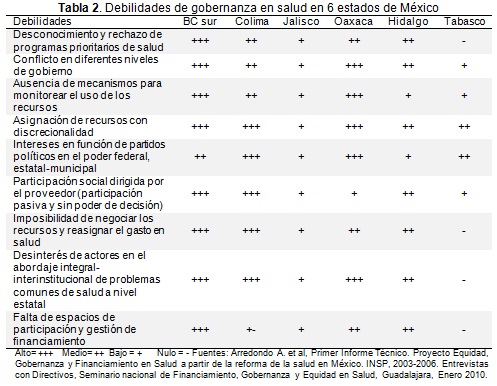
Como principales debilidades se mencionaron los bajos niveles de coordinación entre niveles federal y estatal, cuando los partidos políticos en los diferentes niveles de gobierno son diferentes y sobre todo cuando son tan diferentes como de derecha y de izquierda. Cuando se trata de partidos de centro vs. derecha, el nivel de desacuerdo es menor. La dificultad de acuerdos también se refleja de manera muy importante entre los niveles de gobierno estatal vs. municipal.
Revisando las fortalezas observadas, Jalisco y Tabasco presentan de alto a medio grado de impacto de cambios en los diferentes indicadores de gobernanza; los estados de Hidalgo y Colima de medio a bajo y el estado de Baja California Sur y Oaxaca de bajo a nulo impacto de los cambios. Las principales fortalezas se presentaron en la identificación de estrategias de reforma, pasando por la solicitud de mayores mecanismos de transparencia en el uso y asignación de recursos, mayores espacios de participación de todos los actores sociales en la toma de decisiones en todo elámbito de la salud, sobre todo en programas con un alto componente de participación comunitaria. Las principales debilidades se observaron en Baja California Sur, Oaxaca, Hidalgo y Colima con alto-medio impacto; seguidos de Jalisco y Tabasco con bajo-nulo impacto dependiendo del indicador (Tabla 1).
Las mayores debilidades se presentaron en el desconocimiento y rechazo de programas prioritarios de salud por la mayoría de los actores sociales, particularmente de usuarios y proveedores en el nivel municipal. Resaltó también el conflicto de diferentes niveles de gobierno en la conducción de los programas de salud, la asignación discrecional de recursos, sobre todo el uso político de programas prioritarios de salud como el SPS, particularmente en Colima; la participación social pasiva y dirigida por los proveedores de salud dejando un escaso o nulo margen de acción en diferentes comunidades, sobre todo en las comunidades más marginadas (Tabla 2).
DISCUSIÓN
Desde que se firmaron formalmente los convenios de descentralización como parte de las reformas, entre gobiernos estatales y federal, uno de los principales puntos de conflicto de las reformas fue que la transferencia de recursos y responsabilidades del gobierno federal a los estados implicó una redistribución del poder que no se ha podido concretar principalmente por dos factores: la ausencia de los mecanismos viables para la nueva estructura de poder y la necesidad de un replanteamiento efectivo en las relaciones entre los gobiernos, instituciones y usuarios de servicios de salud.
En efecto, a pesar de los avances en la democratización, del replanteamiento de las relaciones intergubernamentales con la descentralización en el contexto de un nuevo federalismo, el factor más importante en la estructura del poder en México, continúa siendo el nivel federal del poder ejecutivo: presidente y secretario de salud. En efecto el control del ejecutivo federal sobre las relaciones intergubernamentales persiste y se fundamenta en una gran diversidad de facultades formales e informales del nivel federal sobre el nivel estatal.
El curso de los últimos años muestra que el Gobierno, las Instituciones de Salud y la Sociedad, aún no han establecido de manera clara y estructurada los nuevos mecanismos mediante los cuales establecerán su relación y las nuevas reglas de intercambio político para unaóptima conducción de estrategias de reforma.
Las relaciones intergubernamentales para los acuerdos entre los diferentes niveles de gobierno dependen en gran medida de los partidos políticos en el poder. En estados donde gobierna el mismo partido que en el poder federal (PAN, partido de derecha), las relaciones intergubernamentales continúan bajo la misma estructura de poder del centro a los estados y municipios. En estados donde el partido en el poder es el PRI (partido de centro), partido aliado en muchosámbitos con el PAN, las relaciones intergubernamentales siguen la misma estructura con algunos matices dependiendo; finalmente en los estados donde gobierna el PRD (partido de izquierda), las relaciones intergubernamentales si han sido efectivamente replanteadas, con diferentes niveles de negociación, acuerdos y desacuerdos entre nivel federal y estatal, incluso ha habido situaciones donde los programas de salud como el SPS fueron cuestionados y replanteados tanto en su estructura organizacional como en su estructura financiera.
La participación en salud y rol de los usuarios depende en gran medida del tipo de programa de salud en el que se demanden servicios o al que haya adscripción, del tipo de responsabilidad financiera y del modelo de atención. Por ejemplo los usuarios que se han adscrito al SPS, en todos los estados se observa un rol de participación muy pasiva y dirigida por los proveedores, sobre todo a nivel de la salud individual. Los usuarios que se inscriben en IMSS-Oportunidades, tienen una participación más activa, dirigida por los mismos usuarios/líderes comunitarios y con un enfoque individual y colectivo sobre las condiciones de salud.
Las nuevas modalidades o programas de proveer servicios de salud a nivel local (SPS, IMSS-Oportunidades, etc.) más que responder a decisiones de gobiernos y necesidades locales, responden y son producto de programas verticales y centralizados y no a una estrategia descentralizadora. Más aún estos programas se constituyen, se coordinan y se mantienen en los niveles centrales de la administración federal en turno, ejemplo claro es el IMSS Oportunidades, que cambian desde el nombre hasta mecanismos de operación y gestión dependiendo de la filosofía y lineamientos de la administración federal en turno y del momento político.
En resumen y a manera de lecciones aprendidas, podemos concluir que las fortalezas y debilidades en materia de gobernanza, identificadas en la implementación de programas de reformas de protección social en salud en México, arrojan hallazgos relevantes para el monitoreo o seguimiento de programas de reforma similares en otros países. En efecto, las evidencias dan cuenta de las oportunidades y barreras que se pueden enfrentar para que todos los actores sociales involucrados: gobierno, sociedad civil, instituciones de salud y empresarios, encuentren los niveles de acuerdoóptimo para una mejor conducción de los programas de reforma en salud en la región de América Latina.
REFERENCIAS
1. Secretaría de Salud. Programa de Reforma del Sector Salud, 2007-2012. Secretaría de Salud. Poder Ejecutivo Federal, México; 2012. pp. 1-56 [ Links ]
2. Consejo Nacional de Población. Situación actual de las y los jóvenes en México. Diagnóstico sociodemográfico. México, D.F.: CONAPO; 2011. pp 93-115. [ Links ]
3. Constitución Política de los Estados Unidos Mexicanos. 133 edición. México, D.F.: Ed Porrúa; 2008. pp 173-78 [ Links ]
4. Diario Oficial de la Federación-Instituto Mexicano del Seguro Social, 2005. Acuerdo por el que la Coordinación General del programa IMSS- Oportunidades. Reglas de operación del programa IMSS-Oportunidades, Segunda Edición; 2005. pp 24-27. [ Links ]
5. Diario Oficial de la Federación. Reglamento Interno del Consejo Nacional de Protección Social en Salud; 2011. pp 1-5. [ Links ]
6. Secretaría de Salud. Seguro Popular, Edición especial, gaceta Interna de la SSA, Noviembre; 2012. pp 5-7. [ Links ]
7. Ley General de Salud. 16 edición actualizada. México, D.F.: Editorial Porrúa; 2005. pp 1-18. [ Links ]
8. Arredondo A., Orozco E. y Castañeda X. Gobernanza en sistemas de salud y participación social. Rev. Hitos en Ciencias Ec Admon. 2005; 29(1): 5-12. [ Links ]
9. Arredondo A, Orozco E. Governance and equity from health care reform in Mexico. Inter. J. Health Planning and Management.2008; 23: 37-49. [ Links ]
10. Arredondo A, Orozco E, Cuadra M, Cicero M., Zamudio E, De Icaza E. Temas Selectos en Sistemas de Salud: Costos, Financiamiento, Equidad y Gobernanza. Conceptos, tendencias y evidencias. Univ de Yucatán, ISBN: 968-7019-16-6; 2009. pp 25-39. [ Links ]
11. Instituto Nacional de Salud Pública. Encuesta Nacional de Nutrición 2006. Cuernavaca, Morelos: INSP, 2009. pp 62-85. [ Links ]
12. Plan Nacional de Desarrollo 2006-2012. Sector Social, Salud y Educación. Poder Ejecutivo Federal, México, 2008. pp 23-29. [ Links ]