Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de Salud Pública
versión impresa ISSN 0124-0064
Rev. salud pública vol.16 no.4 Bogotá jul./ago. 2014
https://doi.org/10.15446/rsap.v16n4.40981
http://dx.doi.org/10.15446/rsap.v16n4.40981
Artículos/Investigación
Impacto del seguro de salud subsidiado en el acceso a la citología cervical en Medellín, Colombia
The impact of subsidized healthcare insurance on access to cervical cytology in Medellin, Colombia
Sara C. Atehortúa1 y Lina S. Palacio-Mejía2
1 Departamento de Economía, Grupo de Economía de la Salud. Universidad de Antioquia. Medellín, Colombia. scatehortua@economicas.udea.edu.co
2 Instituto Nacional de Salud Pública de México (INSP), Cuernavaca, México. lpalacio@insp.mx
Recibido 25 Noviembre 2013/Enviado para Modificación 23 Abril 2014/Aceptado 3 Junio 2014
RESUMEN
Objetivo Evaluar el impacto del seguro de salud subsidiado, sobre el acceso a la citología cervical en Medellín-Colombia.
Material y Métodos Se utilizó el método de apareamiento por índice de propensión para obtener un grupo de control comparable a un grupo de tratamiento, usando la Encuesta de Calidad Vida de Colombia 2008. La estimación de impactos se realizó con el uso de los indicadores de estratificación por segmentos, vecino más cercano y densidad de Kernel.
Resultados El acceso a la citología para las mujeres entre 19 y 49 años del seguro subsidiado fue entre 2,2 % y 2,9 % menor en comparación con las mujeres que no cuentan con ningún seguro. Para las mujeres mayores de 50 años ninguna estimación fue estadísticamente significativa.
Discusión. El mayor acceso a la citología que tienen las mujeres sin aseguramiento en salud podría explicarse gracias a instituciones de beneficencia o programas sociales que realizan acciones en salud en la población sin aseguramiento.
Palabras Clave: Evaluación en salud, efectividad, citología, cáncer de cuello uterino, Colombia (fuente: DeCS, BIREME).
ABSTRACT
Objective Assessing the impact of subsidized healthcare insurance on access to cervical cytology in Medellin, Colombia.
Materials and Methods Propensity score matching (PSM) was used with 2008 Life Quality Survey in Colombia figures to obtain a control group comparable to a treatment group. This involved using stratification estimates, the k-nearest-neighbor algorithm and kernel density for calculating impact size
Results Access to cytology for 19 to 49 year-old women having subsidized healthcare insurance were 2.2 % to 2.9 % lower compared to women who did not have any healthcare insurance. Estimates were not statistically significant for women over 50 years-old.
Discussion Women lacking healthcare insurance having increased access to cytology could be explained by charities or social programs aiding the population lacking healthcare insurance.
Key Words: Health evaluation, comparative effectiveness research, Papanicolaou test, uterine cervical neoplasm, Colombia (source: MeSH, NLM).
El seguro de salud subsidiado de Colombia fue creado por la Ley General de Seguridad Social Integral (1), con el objetivo de cubrir a toda la población pobre y vulnerable que no tiene la capacidad financiera para contar con un seguro de salud, bien sea en un esquema privado o en otro tipo de aseguramiento. La focalización del subsidio se realiza a través del Sistema de Selección de Beneficiarios de Programas Sociales–SISBEN (2-4), el cual clasifica a los hogares según sus condiciones socioeconómicas, y prioriza a los ubicados en los niveles uno y dos para ser beneficiarios del seguro. También pueden ser beneficiarias poblaciones especiales en condiciones de vulnerabilidad definidas en algunas disposiciones legales (1,5). Los beneficiarios del seguro subsidiado reciben un listado de servicios incluidos en el Plan Obligatorio de Salud –POS (6), financiado por medio de recursos fiscales y parafiscales y administrado por una Empresa Promotora de Salud –EPS–, la cual hace las veces de aseguradora, para garantizar el acceso a los servicios contenidos en el plan.
Además del régimen subsidiado, la Ley 100 de 1993 (1) creó el régimen contributivo y mantuvo el régimen especial. En el primero, el aseguramiento es obligatorio para todos los trabajadores formales, la financiación es solidaria en la medida en la que cada trabajador contribuye de manera proporcional a su ingreso, todos reciben el mismo plan de beneficios y a todos les es posible afiliar a su grupo familiar, mientras que en el segundo se encuentran los empleados de la Empresa Colombiana de Petróleos–ECOPETROL, las Fuerzas Militares, la Policia, y el magisterio. No es permitido pertenecer a dos regímenes al tiempo, por lo que puede darse que en un mismo hogar los integrantes tengan distinto tipo de afiliación.
Pese a que la Ley 100 se empezó a implementar en 1994, solo en 1996, con la creación de la Secretaría de Salud de Medellín, se puso en marcha el seguro subsidiado en la ciudad (7). Recientemente se ha observado como Medellín se encuentra cercano a alcanzar la cobertura universal en el aseguramiento, pues según el Plan de Desarrollo Municipal (8), en el año 2010 el porcentaje de personas que contaban con algún tipo de afiliación a salud era igual al 90,9 %, de las cuales el 28,1 % pertenecían al régimen subsidiado (8). Además de lo anterior, también ha sido pionera en el otorgamiento del seguro subsidiado, y es así como en los últimos años ha aumentado considerablemente el número de subsidios otorgados: en el periodo 1993-2004 no superaban en promedio los 233 900 subsidios, mientras que en el periodo 2005-2009 la cifra llegaba a los 653 239 en promedio (9).
El seguro subsidiado es una política que no ha sido suficientemente evaluada en términos de su impacto: de toda la literatura identificada sólo dos trabajos hacen mediciones del impacto que la política ha tenido sobre la población beneficiaria (10,11). Debido a que dichos trabajos se refieren al caso nacional, que solo evalúan el acceso a servicios de hospitalización y de consulta preventiva, y que usan información correspondiente a 1997 y 2003; se justifica la realización de una evaluación que no sólo permita acumular evidencia actualizada y regional, sino que también aporte información que permita establecer puntos de comparación con programas similares implementados en otros países.
La citología cervical o prueba de Papanicolau, es un sencillo examen que permite detectar de forma precoz el cáncer cérvico uterino-CaCu, este examen está contenido dentro del POS para las mujeres beneficiarias del seguro subsidiado y su realización es gratuita debido a su carácter prioritario.
En Medellín, se reconoce que la cobertura de este servicio ha ido en aumento: el porcentaje de mujeres entre 18 y 69 que tienen acceso a la citología por lo menos una vez al año pasó del 46,7 % en 2005 al 73,8 % en 2010; mientras que el porcentaje de dicha población que nunca se la ha realizado disminuyó del 7,7 % en 2005 al 5,5 % en 2010 (12). Sin embargo, también se destaca que el acceso por parte de las poblaciones de mayor riesgo es aún deficiente y, de manera especial, las autoridades sanitarias han establecido que es posible que el número de casos de CaCu detectados a través de esta prueba diagnóstica sea bajo con respecto a lo que se espera (13).
Con estos antecedentes, el objetivo del estudio fue evaluar el impacto que tiene el seguro de salud subsidiado sobre el acceso y uso de la citología cervical en las mujeres beneficiarias de la ciudad de Medellín.
MATERIAL Y MÉTODOS
Se eligió un diseño observacional de tipo cuasi experimental, que permite, a través del uso de la estadística, obtener un grupo de tratamiento (expuesto a la política) y uno de control (no expuesto) tal y como si se hubiese realizado un experimento. Como fuente se usó la Encuesta de Calidad Vida de Medellín–ECV, que recoge información de corte transversal de 81 601 personas (45 018 mujeres). Se usó la base de datos del año 2008 por ser la última en la que se realizan mediciones sobre el uso y/o acceso a algún tipo de servicio de salud. Se empleó el método de apareamiento por índice de propensión a participar (Propensity Score Matching, PSM por sus siglas en inglés) (14), que consiste en la estimación de una función probabilística, cuya variable dependiente es la probabilidad de ser beneficiario del seguro subsidiado, y es explicada por condiciones socioeconómicas, lo que permite comparar observaciones con estimaciones de probabilidad similares tanto del grupo de tratamiento como del de control, estimando así, el tamaño del efecto de la política sobre una variable de impacto mediante el uso de los estimadores de apareamiento de estratificación por segmentos (atts), vecino más cercano (attnd) y densidad de Kernel (attk) (15). El procesamiento de los datos y todas las estimaciones fueron realizados usando el software STATA en su versión 9.2 (16).
Como variable de impacto se considera el uso de la citología como servicio diagnóstico relacionado con la detección temprana del CaCu. Dicha variable es dicotómica que toma el valor de 1 si la mujer se realizó una citología en el último año, y de 0 si no se la realizó. Se conformaron dos grupos poblacionales de estudio, correspondientes al ciclo reproductivo femenino: mujeres de 19 a 49 años y mayores de 50 años, teniendo en cuenta que a partir de los 19 años las mujeres pueden ser objeto de la política de detección temprana del CaCu, debido a que en Medellín la edad de 19 años corresponde con la mediana de inicio de vida sexual (12), y a que se estableció como asunto prioritario el acceso a citología para las mujeres sexualmente activas (17).
El grupo de tratamiento se obtuvo de quienes afirmaron estar afiladas al régimen subsidiado, mientras que el de control de quienes respondieron que no estaban afiliadas a ningún tipo de seguro pero que se encontraban identificadas por el SISBEN (Tabla 1).
Entre quienes reportaban no estar afiliadas también es posible encontrar un grupo que además no está identificado en el SISBEN. Se decidió que el mejor grupo de comparación es aquel en el que la mayoría de las mujeres, pese a que no están afiliadas, sí están identificadas por el sistema, debido a que tienen más posibilidades de ser objeto de la política. La variable dependiente toma el valor de 1 si la mujer se encuentra en el régimen subsidiado y de 0 si no cuenta con ningún tipo de afiliación a salud.
Se incluyó el mayor número de covariables relevantes para la estimación de la probabilidad de pertenecer al seguro subsidiado, tratando de disminuir el sesgo por variable omitida. Se incluyeron las variables geográficas de zona de residencia (urbana o rural), y comuna o corregimiento, pues ambas estan relacionadas con las condiciones socioeconómicas de las familias, y con la probabilidad de tener el seguro subsidiado. Las variables relacionadas con el hogar y la vivienda incluidas fueron: el estrato socioeconómico, el tipo de vivienda, la clase de material predominante en las paredes, el material de los pisos, la tenencia de servicios sanitarios, el acceso a servicios públicos, el equipamiento de la vivienda y una variable de hacinamiento. Todas estas características constituyen criterios directos para el establecimiento del nivel de puntuación obtenido por los hogares en el SISBEN.
Finalmente, se incluyeron diez variables relacionadas con características individuales: el nivel educativo, el alfabetismo, y la actividad económica, debido a su asociación con la capacidad de los individuos para obtener información y demandar más activamente bienes y servicios; el estado civil y la maternidad (número de hijos) porque pueden afectar la disponibilidad de recursos para invertir en salud (10); la edad, el estado de salud auto reportado y las limitaciones físicas que explican en buena parte la demanda de un seguro de salud; la planificación familiar (no aplica en el grupo de 50 años y más), puede estar asociada en cierta medida a un mayor conocimiento de los servicios ofrecidos por el Estado; y la etnia es una característica importante en la definición de grupos vulnerables objeto de esta política del seguro subsidiado. Todas las variables se analizaron como dummy, excepto las variables de equipamiento, edad, nivel educativo, limitaciones físicas y maternidad que son variables de razón; y hacinamiento que es la única variable continúa.
RESULTADOS
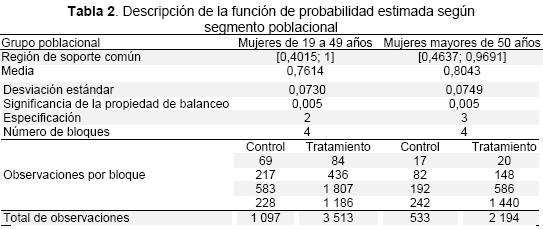
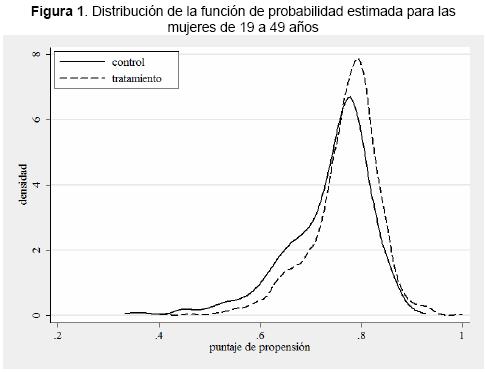
En el Tabla 2, se muestran los estadísticos de las funciones de propensión estimadas para cada uno de los dos segmentos poblacionales, así como el área de soporte común, la media, la desviación estándar y el nivel de significancia al que se satisface la condición de balanceo, lo que significa que es posible obtener dos grupos de comparación tanto de tratamiento como de control. Además, el análisis de la distribución de la función de probabilidad estimada para cada segmento poblacional (Figuras 1 y 2), muestra que los individuos tanto del grupo de tratamiento como del de control son parecidos estadísticamente a lo largo de casi toda la distribución y tienen funciones de probabilidad de participar en el seguro subsidiado con formas similares. El número de bloques obtenidos y las observaciones por bloque que también se muestran en el Tabla 2, utilizando el uso del estimador atts para la medición de los impactos.
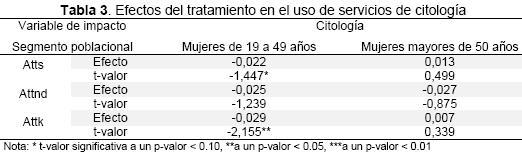
En el Tabla 3 se presentan los impactos del seguro subsidiado de salud en el uso de la citología, en donde se observa que las mujeres en edad reproductiva (entre 19 y 49 años), el impacto es negativo y resulta ser significativo con los estimadores atts y attk, con niveles de confianza del 90 % y 95 %, respectivamente.
El tamaño de estos impactos sugiere que el uso del servicio de citología en las mujeres que pertenecen al seguro subsidiado es menor en niveles del 2,2 % con el estimador de atts y de 2,9 % con el de attk, en comparación con las mujeres que no cuentan con ningún tipo de seguro. Para el grupo de mujeres mayores de 50 años se concluye que no hay evidencia suficiente para sugerir ninguna dirección o tamaño de los impactos, pues ninguna estimación resultó ser estadísticamente significativa.
DISCUSIÓN
Al evaluar el impacto del seguro subsidiado sobre el uso de la citología en la ciudad de Medellín, se encuentran resultados negativos para mujeres entre 19 y 49 años, con un tamaño del impacto de entre 2,2 % y 2,9 %. Las mujeres aseguradas tienen menos posibilidades comparativamente hablando que las no beneficiarias del seguro subsidiado de acceder a una citología, lo cual resulta ser contradictorio con la esencia y objetivos trazados en la Ley 100 de 1993 y la creación del régimen subsidiado.
Una explicación a este resultado: es posible que la accesibilidad de las personas que no tienen un seguro no sea muy limitada. Lo anterior se debe a que pese a que el grupo de control no tenga cobertura en aseguramiento de ningún tipo, hay programas sociales como “Familias en Acción”, que focalizan a familias pobres con hijos menores de 18 años, y con determinado puntaje en el SISBEN, condicionando la obtención de la transferencia monetaria a la participación de las madres titulares en diversos programas de salud, entre los que se encuentra la toma oportuna de citologías para la prevención del cáncer cervicouterino, generando accesibilidad a la prueba a un importante porcentaje de mujeres, especialmente en el nivel III del SISBEN, que hacen parte del grupo de control que en este trabajo se consideró (18,19).
En este sentido, no puede decirse que el seguro subsidiado es una política inadecuada, pues los impactos negativos en el uso de este servicio contrastan con los impactos positivos encontrados en otros estudios para variables como hospitalización y consultas preventivas (10,11), lo cual puede dar una idea de que el seguro es un buen mecanismo para el acceso a servicios básicos u hospitalarios, pero no para servicios de tipo preventivo que implican ayudas diagnósticas como la que aquí se evalúa. Siguiendo con esta última idea, en la literatura se encuentran algunas evidencias de que pese a que es fácil acceder a consulta médica, cuando se trata de consultas especializadas o ayudas diagnósticas el acceso resulta ser más complicado (20), y además, de que hay inequidades entre afiliados y no afiliados en la continuidad del tratamiento (21).
Un estudio sobre accesibilidad a la citología en Medellín realizado entre 2005 y 2006 aporta evidencia que apunta a que la cobertura de la citología en la ciudad no es adecuada, pues encontró que la cobertura para mujeres de 18 a 65 años en una de las zonas más pobres de la ciudad era del 70 %, por debajo del estándar internacional del 85 % cada tres años, después de dos pruebas negativas en los países desarrollados (13), el cual, de un lado podría ser un referente “ideal o deseable” que se quiera alcanzar, o del otro, una comparación sin mucho sentido, dadas las diferencias considerables que se tienen con estos países. Derivado de este estudio (13) se identificaron tres factores causantes de la baja cobertura en dicha zona, y relacionados con la falta de información sobre con el servicio, la existencia de barreras de tipo cultural para su uso, y las barreras financieras como los costos de transporte, lo que permite al trabajo recomendar la realización de campañas para desarrollar un programa educativo estructurado, continuo y con buena divulgación, que motive a las mujeres a asistir.
A pesar de que existen diferentes estudios que evalúan el impacto del seguro subsidiado en Colombia (10,11,20-22) ninguno de éstos considera como variable de impacto el uso de los servicios de citología. Así, el principal aporte de esta investigación es contribuir a analizar un aspecto de la política del seguro subsidiado que aún no había sido considerado, aportando evidencia adicional que complementa los hallazgos de los trabajos anteriores. Además, la evaluación para una ciudad específica, y no para todo el ámbito nacional permite focalizar los resultados y ofrecer información de utilidad para los tomadores de decisiones locales.
Entre las limitaciones que enfrenta el trabajo se encuentran las relacionadas con el indicador sobre el cual se mide el impacto, pues éste es un indicador de resultados, y no de impacto, es decir, lo más adecuado sería realizar una medición sobre la contribución del seguro subsidiado a desenlaces finales, como la disminución en la morbilidad o mortalidad por CaCu. Sin embargo la disponibilidad de información es limitada y en la ECV no es posible encontrar alguna otra variable que permita obtener un indicador de estas características. Otra de las limitaciones es el uso de la técnica estadística, pues si bien el PSM es adecuada para evaluar un programa como el seguro subsidiado, el uso de una técnica complementaria como la de variables instrumentales podría ofrecer una mayor robustez a las estimaciones realizadas, aunque también mayores retos metodológicos.
Además de las limitaciones anteriores, debe mencionarse que el modelo paramétrico de regresión logística empleado parte de asumir que existe una relación lineal y aditiva entre la probabilidad de ser beneficiario del seguro subsidiado y las variables independientes, lo cual es un supuesto que puede no cumplirse. Además, se identifican dos problemas que aunque no son graves en las estimaciones aquí realizadas, podrían corregirse en futuros trabajos: la eliminación de variables para las cuales existe colinealidad y la omisión de las observaciones para las cuales se presenta el problema del casewise delection, que se observa cuando se excluyen del análisis las observaciones para las cuales no hay información en alguna de las variables analizadas (23) •
Agradecimientos: Debido a que este trabajo es derivado de la tesis de maestría en Gobierno y Asuntos Públicos de la FLACSO-México, titulada “Impacto del Seguro Subsidiado en el acceso y uso de servicios de salud en la ciudad de Medellín-Colombia”, se agradece a dicha institución, así como a al Consejo Nacional de Ciencia y Tecnología de México –CONACYT–. Las autoras además agradecen a Mateo Ceballos por su apoyo en la edición del texto.
Conflicto de intereses: Ninguno.
REFERENCIAS
1. Congreso de la República de Colombia. Ley 100 de 1993, por el cual se crea el sistema de seguridad social integral. Diciembre de 2003. Pág 45. [ Links ]
2. Departamento Nacional de Planeación de Colombia. Documento Conpes DNP-022-UDS, Focalización del gasto social en las entidades territoriales, Bogotá, D.C.; 21 de enero de 1994. 8 págs. [ Links ]
3. Departamento Nacional de Planeación de Colombia. Documento Conpes Social #040, Bogotá, D.C.; 24 de septiembre de 1997. [ Links ]
4. Departamento Nacional de Planeación de Colombia. Documento Conpes Social #055, Reforma del sistema de focalización individual del gasto social. Bogotá D.C.; 22 de noviembre de 2001. [ Links ]
5. Ministerio de Salud y Protección Social de Colombia. Consejo Nacional de la Seguridad Social en Salud. Acuerdo 415 de 2009, Por medio del cual se modifica la forma y condiciones de operación del Régimen Subsidiado del Sistema General de Seguridad Social en Salud y se dictan otras disposiciones. [ Links ]
6. Comisión de Regulación en Salud. Acuerdo 029 de 2011. Por el cual se sustituye el Acuerdo 028 de 2011 que define, aclara y actualiza integralmente el Plan Obligatorio de Salud.; 28 de diciembre de 2011. [ Links ]
7. Restrepo JH. Metrosalud ¿transformación para qué?. Documento Técnico de la Oficina de Planeación de Metrosalud; 1998. [ Links ]
8. Alcaldia de Medellín. Medellín un Hogar para la Vida. Plan de Desarrollo: 2012-2015. [Internet]. Disponible en: http://www.medellin.gov.co/irj/go/km/docs/wpccontent/Sites/ Subportal%20del%20Ciudadano/ Plan%20de%20Desarrollo/Secciones/Publicaciones/Documentos/PlaDesarrollo2012-2015/Plan%20de%20Desarrollo_baja.pdf. Consultado junio 2013. [ Links ]
9. Universidad de Antioquia. Grupo de Economía de la Salud. Monitoreo de la seguridad social en salud en Medellín, 2004-2005. Obs Seg Social 2008. [Internet] Disponible en: http://www.udea.edu.co/portal/page/portal/bibliotecaSedes Dependencias/unidadesAcademicas/FacultadCiencias Economicas/ElementosDiseno/Documentos/GrupoEconomiaSalud/Observatorios/Observatorio17.pdf. Consultado enero 2013. [ Links ]
10. Trujillo AJ, Portillo JE, Vernon JA. The impact of subsidized health insurance for the poor: evaluating the Colombian experience using propensity score matching. Int J Health Care Finance Econ. 2005;5(3):211-239. [ Links ]
11. Gaviria A, Medina C, Mejía C. Evaluating the impact of health care reform in Colombia: From theory to practice. Documentos de Trabajo CEDE. 2006;6:1-57. [ Links ]
12. Profamilia. Encuesta Nacional de Demografía y Salud ENDS. [Internet]. Disponible en: http://www.profamilia.org.co/encuestas/Profamilia/Profamilia/index.php?option=com_content&view=article&id=2&Itemid=28. Consultado enero 2013. [ Links ]
13. Restrepo JH, Mejía A, Valencia M, Tamayo L, Salas W. Accesibilidad a la citología cervical en Medellín, Colombia en 2006. Rev Esp Salud Publica. 2007;81(6):657-666. [ Links ]
14. Ravallion M. Evaluating Anti-Poverty Programs. En: Schultz P, Strauss J, ed. Handbook of Development Economics. Elsevier, 2007;4:3787-3846. [ Links ]
15. Becker S, Ichino A. Estimation of average treatment effects based on propensity scores. The Stata Journal. 2002;2(3):358-377. [ Links ]
16. StataCorp. 2005. Stata Statistical Software: Release 9. College Station, TX: StataCorp LP. [ Links ]
17. Secretaría de Salud de Medellín. Plan Municipal de Salud 2008-2011. Rev Salud Pública de Medellín. 2008;3(supl 1):7-93. [ Links ]
18. Departamento para la Protección Social. Familias en Acción. [Internet]. Disponible en: http://www.dps.gov.co/Ingreso_Social/FamiliasenAccion.aspx. Consultado septimbre 2013. [ Links ]
19. Municipio de Tuquerres. Informe de gestión del programa familias en acción en el municipio de Tuquerres, Nariño. [ Links ]
20. Restrepo JH, Echeverri E, Vásquez J, Rodríguez S. El Seguro subsidiado y el acceso a los servicios de salud. Teoría, contexto colombiano y experiencia en Antioquia. 1 ed. Medellín: Centro de Investigaciones Económicas, Universidad de Antioquia; 2006. [ Links ]
21. Mejía A, Sánchez A, Tamayo JC. Equidad en el acceso a servicios de salud en Antioquia, Colombia. Rev Salud Publica (Bogotá). 2007;9(1):26-38. [ Links ]
22. Zambrano A, Ramírez M, Yepes FJ, Guerra JA, Rivera D. ¿Qué muestran las Encuestas de Calidad de Vida sobre el sistema de salud en Colombia?. Cad Saúde Pública. 2008;24(1):122-130. [ Links ]
23. Allison P. Missing data. Series: quantitative applications in the social sciences. 2002;136. [ Links ]