La Tuberculosis (TB) es una enfermedad infectocontagiosa causada, en la mayoría de los casos por M. tuberculosis, con diversas manifestaciones clínicas y amplía distribución mundial 1, que puede ser tratada usando métodos de diagnóstico apropiados y tratamientos efectivos. Cada día en el mundo mueren 4 500 personas debido a ella. Aproximadamente 1,7 millones de muertes ocurrieron en el año 2006 directamente causadas por la TB, siendo la segunda enfermedad infecciosa que más muertes ocasiona en adultos luego del virus de la inmunodeficiencia humana (VIH) 2.
A nivel mundial, en el año 2010 fueron estimados 8,8 millones de casos incidentes de TB, equivalentes a 128 casos/100 000 habitantes en el mundo. La mayor parte de los casos estimados en el 2010 ocurrieron en Asia (59 %) y África (26 %); las regiones con menor prevalencia fueron la región del mediterráneo oriental (7 %), Europa (5 %) y las Américas (3 %). Los cinco países con mayor incidencia durante el 2010 fueron India (2-2.5 millones), China (0,9-1,2 millones), Suráfrica (0,40-0,59 millones), Indonesia (0,37-0,54 millones) y Pakistán (0,33-0,48 millones). Para el año 2010 la prevalencia fue de 200 casos por cada 100 000 habitantes, aproximadamente 14 millones de personas en el mundo 3.
En el año 2008 se estimaron 0,44 millones de casos de TB Multidrogorresistente (TB-MDR) en el mundo, TB resistente a Isoniazida y Rifampicina, con una incidencia de 3,6 %. En el año 2008 la TB-MDR causó 0,15 millones de muertes 4. Colombia en el año 2009, presentó una tasa de incidencia de TB de 25,4 por 100 000 habitantes y la proporción de casos de TB MDR entre los casos nuevos examinados con Pruebas de Sensibilidad a Fármacos (PSF) fue de 5,49 % 5.
Sin embargo, se considera que las cifras sobre morbilidad y mortalidad de TB MDR se encuentran subestimadas. Solo 11 de los 22 países con mayor incidencia de TB reportan datos sobre resistencia a medicamentos, únicamente se realizan estudios sobre resistencia a medicamentos en pacientes con TB con baciloscopia positiva y no todos los casos de TB MDR son bacilíferos en especial en pacientes con coinfección con VIH. Adicionalmente se estima que solo el 10 % de los pacientes con TB MDR reciben tratamiento 3.
En una revisión sistemática de la literatura realizada en Europa se documentaron los siguientes factores de riesgo para aparición de TB MDR 6: Tratamiento Previo OR 10,23. Área geográfica: Europa occidental (RR 12,63) vs Europa oriental (RR 8,53), Inmigrantes (OR 2,46), Edad menor de 65 años (OR 2,53), Sexo masculino (OR 1,38). En un estudio realizado en New York se encontraron los siguientes factores de riesgo para TB MDR en inmigrantes 7: Tratamiento previo (OR ajustado 8,37), Sexo feminino (OR ajustado 3,02) y tiempo de residencia en EE.UU, Menos de 5 años (OR ajustado 15,16) vs más de 5 años (OR ajustado 4,10). En Colombia se realizó un estudio sobre factores de riesgo asociados con fracaso al tratamiento antituberculoso, sin realizar pruebas de susceptibilidad a antimicrobianos, con los siguientes hallazgos 8: Sexo masculino (OR=5,23), Atención en Instituciones privadas de salud (OR=6,67), Pertenecer a familia no nucleada (OR=8,19), Atención en Instituciones públicas de salud (OR=0.13). Adicionalmente se publicó un estudio en donde se evaluaban factores asociados con TB Genotipo Beijing y se encontró asociación con TB MDR (OR 38,31), sexo femenino (OR 2,93) y residencia en Buenaventura (OR 5,75) 9.
Por lo anterior, surge la necesidad de determinar los factores de riesgo asociados al desarrollo de TB MDR en pacientes de 18 años o más, afiliados a 3 Empresas Aseguradoras de Salud (EAS) en Colombia, durante los años 2008 a 2011.
MÉTODOS
Diseño del estudio: Se realizó un estudio de casos y controles emparejado por región de residencia.
Criterios de inclusión: Registros de hombres y mujeres de 18 años o más, incluidos en el programa de control de TB durante el periodo enero de 2008 a septiembre de 2011 y residentes en Colombia.
Criterios de exclusión: Diagnóstico de TB monorresistente, polirresistente y extremadamente drogorresistente (XDR), comprobada por pruebas bacteriológicas, pacientes que hayan tenido traslado de afiliación a otra EAS diferente a las incluidas en este estudio y mujeres embarazadas. Para los controles, además: fallecido antes de completar 6 meses de tratamiento farmacológico.
Caso: paciente registrado en la base de datos del programa de TB de las tres EAS, con diagnóstico de TB MDR pulmonar o extrapulmonar confirmado mediante PSF de primera línea (R y H): métodos de las proporciones en medio Löwenstein Jensen u Ogawa Kudoh o prueba rápida de resistencia método BactecMGIT960 y Nitrato Reductasa.
Control: Paciente registrado en la base de datos del Programa de TB de las tres EAS, con diagnóstico de TB pulmonar o extrapulmonar confirmada mediante baciloscopia, cultivo o identificación del bacilo en cualquier muestra corporal, detección de Bacilos Ácido Alcohol Resistentes mediante la coloración de Ziehl-Neelsen o cultivo en medio Löwenstein Jensen u Ogawa Kudoh con criterio de tratamiento exitoso: baciloscopia negativa y tratamiento estrictamente supervisado terminado, para los casos pulmonares y para los extrapulmonares, tratamiento terminado estrictamente supervisado, dados de alta del programa como curados. El control fue emparejado por región de residencia para controlar factores ambientales.
Población: Personas afiliadas a alguna de las tres EAS del régimen contributivo o subsidiado en Colombia que fueron inscritos en el programa de control de TB de las mismas, entre enero de 2008 y septiembre de 2011.
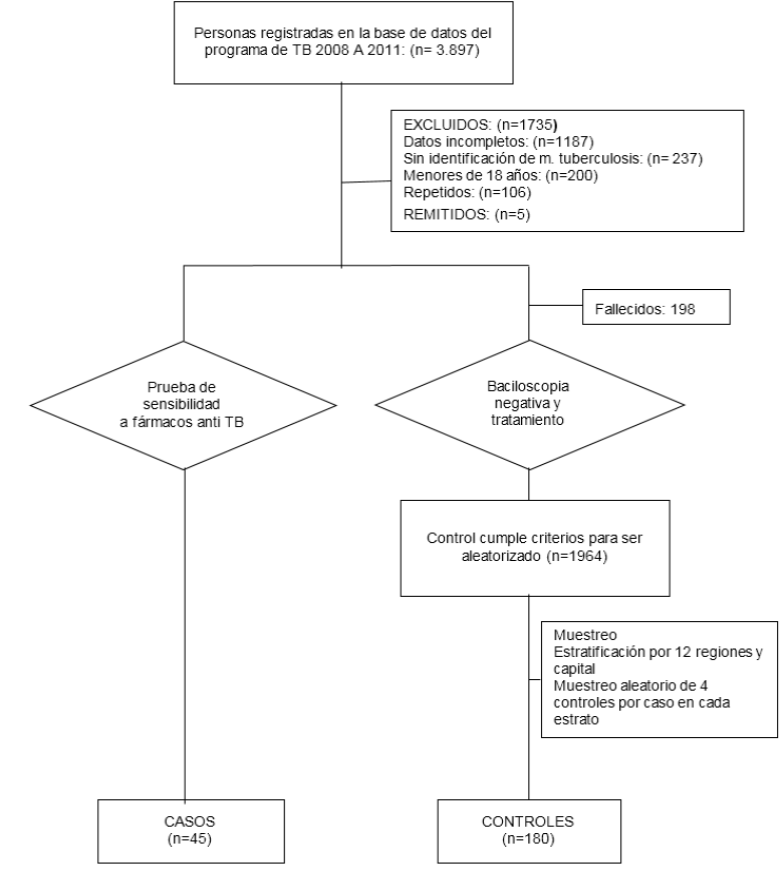
Diseño muestral: El diseño muestral se describe en la Figura 1.
Tamaño de la muestra: Para el cálculo de la muestra se aceptó un error alfa de 5 % y beta de 20 %, se asumió una frecuencia de exposición de TB en mujeres en los controles del 34 % 10 y un OR de 3.02 para el sexo femenino con TB MDR 7.
Se utilizó el programa STATSDIRECT 2.7.8, versión de prueba, para calcular el tamaño mínimo de la muestra para casos y controles emparejados, con 4 controles por cada caso, calculando un tamaño mínimo de muestra de 38 casos y 152 controles.
Instrumentos y recolección de la información: La recolección de la información se realizó en una plantilla de Microsoft Excel®, consultando los registros del programa de control de TB de la EAS. La plantilla incluyó variables demográficas, socioeconómicas y clínicas.Los investigadores realizaron la revisión de las 225 historias clínicas.
Se implementaron estrategias específicas para controlar los sesgos de selección, información y confusión durante el desarrollo del estudio.
Análisis estadístico: Se utilizaron los programas STATA 11 y SPSS V 19 (licencia Universidad del Rosario).Análisis univariado: Variables cualitativas: Frecuencias Absolutas y Relativas (Proporciones), Variables cuantitativas: Mediana (dado que los datos no seguían una distribución normal). Valores mínimos y máximos. Análisis bivariado: regresión logística condicional para casos y controles pareados con relación 1:4, con un nivel de significancia del 5 % (p<0.05).Análisis multivariado: regresión logística condicional teniendo en cuenta las variables significativas en el análisis bivariado y obteniendo los OR ajustados con su intervalo de confianza del 95 %.
Análisis de datos perdidos: los datos perdidos fueron analizados con la distribución porcentual de pérdida de las diferentes variables, incluyendo los valores extremos, en cada uno de los grupos de estudio. Después de analizar los estadísticos descriptivos y los patrones de los datos perdidos, se realizó la prueba MCAR de Little, con el fin de evaluar si el patrón de pérdida de los datos fue completamente al azar y proceder a la imputación de datos 11. Para evitar la ineficiencia que pudiera ocurrir al retirar los registros perdidos y la reducción del tamaño de la muestra se realizó la imputación de datos a través de la metodología de imputación múltiple.
Aspectos éticos: Dado que los datos de diagnóstico de TB, TB MDR y los factores de riesgo fueron tomados retrospectivamente de los registros de las bases de datos previamente nombradas e historias clínicas de los pacientes, se considera que este trabajo es una investigación sin riesgo de acuerdo a lo establecido en la Resolución No.8430 de 1993 del Ministerio de Salud de Colombia 12. Adicionalmente la revisión de la información se realizó previa aprobación del comité de ética en investigación de las EAS. Esta investigación se rigió bajo las normas publicadas en la declaración de Helsinki para la investigación médica en seres humanos 13.
RESULTADOS
La pérdida de datos se atribuyó a subregistro en las historias clínicas. Al aplicar la prueba MCAR de Little, se encontró que el patrón de pérdida de los datos fue completamente al azar por lo cual se hizo la imputación de los datos. Al comparar los datos originales con los datos imputados, no se encontraron diferencias estadísticamente significativas entre los estadísticos de las variables (datos no publicados). En la Tabla 1 se describen los factores de riesgo para TB MDR
Tabla 1 Factores de riesgo para TB MDR en 3 EAS en Colombia 2008 a 2011
| Variable | Pacientes con TB | Pacientes con TB MDR | Análisis Bivariado | OR ajustado (IC 95 %) |
| n(%) n=180 | n(%) n=45 | (ρ) | ||
| Sexo | 0.003 | |||
| M | 88 (48.9) | 33 (73.3) | 4.47 (1.01;19.75) £ | |
| F | 92 (51.1) | 12 (26.7) | 1 | |
| Edad (años) | ||||
| Mediana (mínimo, máximo) | 39.5 (18, 90) | 43 (18, 87) | 0.786 | |
| Grupo etario (años) | 0.551 | |||
| 18 a 26 | 37 (20.6) | 7 (15.6) | ||
| 27 a 59 | 107 (59.4) | 34 (75.6) | ||
| 60 o más | 36 (20) | 4 (8.9) | ||
| Estado civil | 0.097 | |||
| Soltero | 59 (32.8) | 17 (37.8) | ||
| Casado | 66 (36.7) | 5 (11.1) | ||
| Separado o divorciado | 5 (2.8) | 6 (13.3) | ||
| Unión libre | 50 (27.8) | 17 (37.8) | ||
| Ocupación | 0.563 | |||
| Administrativo | 85 (47.2) | 22 (48.9) | ||
| Producción | 37 (20.6) | 11 (24.4) | ||
| Hogar | 39 (21.7) | 7 (15.6) | ||
| Desempleado | 10 (5.6) | 5 (11.1) | ||
| Otro | 9 (5.0) | 0 (0.0) | ||
| Seguridad social | 0.000 | 57.6 (4.6;712.8)£ | ||
| Contributivo | 176 (97.8) | 27 (60) | ||
| Subsidiado | 4 (2.2) | 18 (40) | ||
| Zona de residencia | 0.314 | |||
| Urbano | 174 (96.7) | 42 (93.3) | ||
| Rural | 6 (3.3) | 3 (6.7) | ||
| Tipo de TB | 0.023 | 0.28 (0.03;2.53) | ||
| TB Pulmonar | 144 (80) | 43 (95.6) | ||
| TB Extrapulmonar | 36 (20) | 2 (4.4) | ||
| Localización de TB | 0.105 | |||
| Cutánea | 1 (0.6) | 0 (0.0) | ||
| Ganglionar | 12 (6.7) | 0 (0.0) | ||
| Genitourinaria | 0 (0.0) | 1 (2.2) | ||
| Laríngea | 1 (0.6) | 0 (0.0) | ||
| Meníngea | 4 (2.2) | 0 (0.0) | ||
| Miliar | 1 (0.6) | 1 (2.2) | ||
| Peritoneal | 3 (1.7) | 0 (0.0) | ||
| Pleural | 12 (6.7) | 0 (0.0) | ||
| Pulmonar | 144 (80) | 43 (95.6) | ||
| Testicular | 2 (1.1) | 0 (0.0) | ||
| Administración del tratamiento | NC | |||
| Completo | 180(100) | 16 (35.6) | ||
| Incompleto | 0 (0.0) | 19 (42.2) | ||
| No aplica (caso nuevo de TB MDR) | 0 (0.0) | 10 (22.2) | ||
| Tratamiento previo | 0.000 | 56.2 (10;314.79) £ | ||
| No | 166 (92.2) | 11 (24.4) | ||
| Si | 14 (7.8) | 34 (75.6) | ||
| IMC al diagnóstico | 0.986 | |||
| Mediana (mínimo, máximo) | 21 (13, 38) | 19 (13, 34) | ||
| IMC al diagnóstico categorizado | 0.282 | |||
| Delgadez y desnutrición | 35 (19.4) | 15 (33.3) | ||
| Normal | 113 (62.8) | 20 (44.4) | ||
| Sobrepeso | 29 (16.1) | 6 (13.3) | ||
| Obesidad | 3 (1.7) | 4 (8.9) | ||
| IMC entre los 6 y 9 meses del dx | 0.054 | |||
| Mediana (mínimo, máximo) | 22.9 (14.5-39.1) | 20.6 (13-39.3) | ||
| IMC 6 - 9 meses categorizado | 0.074 | |||
| Delgadez y desnutrición | 16 (8.9) | 10 (22.2) | ||
| Normal | 112 (62.2) | 26 (57.8) | ||
| Sobrepeso | 42 (23.3) | 6 (13.3) | ||
| Obesidad | 10 (5.6) | 3 (6.7) | ||
| Consumo de alcohol | 0.016 | 4.55 (0.93;22.05) | ||
| No | 150 (83.3) | 30 (66.7) | ||
| Si | 30 (16.7) | 15 (33.3) | ||
| Tabaquismo | 0.110 | |||
| No | 131 (72.8) | 27 (60) | ||
| Si | 49 (27.2) | 18 (40) | ||
| Coinfección por VIH | 0.468 | |||
| No | 166 (92.2) | 40 (88.9) | ||
| Si | 14 (7.8) | 5 (11.1) | ||
| Diabetes Mellitus | 0.195 | |||
| No | 157 (87.2) | 36 (80.0) | ||
| Si | 23 (12.8) | 9 (20.0) | ||
| Cáncer | 0.864 | |||
| No | 173 (96.1) | 43 (95.6) | ||
| Si | 7(3.9) | 2 (4.4) | ||
| Ingreso base de cotización | 0.175 | |||
| <2 SMLMV | 160 (88.9) | 43 (95.6) | ||
| 2 - 5 SMLMV | 15 (8.3) | 2 (4.4) | ||
| > 5 SMLMV | 2 (2.8) | 0 (0.0) |
£OR con IC 95% significativo luego de realizar el análisis multivariado con el modelo de regresión logística condicional. NC no calculable
En el análisis bivariado no se encontró asociación estadísticamente significativa con la TB MDR para las variables edad, grupo etario, estado civil, ocupación, zona de residencia, localización de TB, IMC al Diagnóstico, IMC entre los 6 y 9 meses del diagnóstico, tabaquismo, VIH, diabetes, cáncer e IBC. Se encontró asociación estadísticamente significativa entre la TB MDR y el sexo (p=0.003), seguridad social (p=0.000), tipo de TB (p=0.023), tratamiento previo (p=0.000) y consumo de alcohol (p=0.043). Tres de estas variables continuaron siendo significativas luego de realizar el análisis multivariado: sexo masculino (OR ajustado 4.47 IC95 % [1.01; 19.75]), seguridad social (OR ajustado 57.6 IC95 % [4.6; 712.8]) y tratamiento previo (OR ajustado 56.2 IC 95 % [10; 314.79]. El modelo de regresión logística condicional reportó un pseudoR2=0.7375, es decir el modelo explica el 73.75 % de los casos de TB MDR de la población evaluada.
DISCUSIÓN
En nuestro estudio, al realizar análisis multivariado, se encontró asociación estadísticamente significativa entre el estar afiliado al régimen subsidiado en salud y el desarrollo de TB MDR, lo cual no ha sido reportado previamente en la literatura revisada a la fecha. Los individuos afiliados al régimen subsidiado presentaron un riesgo mayor de desarrollar TB MDR con un OR 57,6 (IC 95 % 4,6; 712,8) que aquellos afiliados al régimen contributivo. Sin embargo, no se puede asegurar que sea un factor de riesgo dado que los casos se encontraron en mayor proporción en el régimen subsidiado, mientras que los controles fueron seleccionados aleatoriamente de personas inscritas en el programa que en su mayoría eran del régimen contributivo. La distribución de la población de las 3 EAS según régimen de afiliación corresponde 86 % al régimen contributivo y 14 % al régimen subsidiado, mientras que en Colombia la participación de la población en el régimen subsidiado a noviembre de 2009 era de 53,1 %.
Como está descrito en la literatura 7,14-20 en el presente estudio se documentó el antecedente de tratamiento previo como factor de riesgo para el desarrollo de TB MDR, OR 56.2 (IC 95 % 10,03; 314,79).
Con respecto a la influencia del sexo en el desarrollo de TB MDR el presente estudio encontró asociación entre el sexo masculino y el desarrollo de TB MDR, coincidiendo con lo reportado en un estudio en Colombia por Hurtado J 8 y en Europa por Faustini A 6. Sin embargo, existen otros estudios que relacionan el sexo femenino con el desarrollo de TB MDR 7.
No se encontró que las personas que refieren consumo de alcohol posean un riesgo mayor de desarrollar TB MDR que aquellos que no lo hacen, hallazgo que ha sido reportado previamente 8,21,22. Tampoco se encontró asociación estadística entre la coinfección por VIH y el desarrollo de TB MDR, esto puede deberse a que los pacientes con VIH tienen más riesgo de desarrollar TB y TB MDR cuando su estado inmunológico se ve comprometido por el descenso en los linfocitos CD4, situación frecuente en países africanos subsaharianos en donde la prevalencia del VIH es alta y el acceso al tratamiento antirretroviral es limitado, pero como ya lo ha reportado Lawn 23, en individuos con infección con VIH con niveles de linfocitos CD4 normales, la presentación clínica de TB es similar comparada con los individuos que no tienen VIH. En este estudio no se evaluó el estado inmunológico, carga viral ni tratamiento antirretroviral de las personas VIH positivas.
Los estudios de Delgado 24 y de Chang 25 coinciden con lo encontrado en nuestro estudio en que no existe asociación entre tener diabetes mellitus y el desarrollo de TB MDR. Sin embargo Baker 26 y Jeon 27 encontraron asociación entre el antecedente de diabetes mellitus y la presentación de TB pulmonar.
Dentro de las fortalezas de este estudio están la cobertura geográfica, la inclusión de variables no estudiadas previamente como el régimen de seguridad social y el análisis de casos de los tres últimos años. Adicionalmente, los resultados de los datos imputados no presentaron diferencias estadísticamente significativas frente a los de los datos sin imputación.
Por ser un estudio retrospectivo, con información secundaria, este posee varias limitaciones, no se incluyeron variables como contacto de paciente con TB MDR, ni se evaluaron la posología ni adherencia a los medicamentos recibidos. No se cuantificó el consumo de alcohol o de cigarrillo. El 16 % de la población de las 3 EAS corresponde al régimen subsidiado, por lo que la probabilidad de seleccionar un control en este régimen es menor que en el régimen contributivo. Adicionalmente, la ausencia de datos de la fuente segundaria de información fue mayor en el régimen subsidiado debido a que en su mayoría tenían historias clínicas no sistematizadas.
En Colombia, de acuerdo a la guía de manejo para el paciente con TB farmacorresistente 28 se debe solicitar PSF a pacientes con diagnóstico de TB que no han recibido ni estén recibiendo tratamiento cuando cumplan al menos 1 de los siguientes criterios: contacto de un caso confirmado por laboratorio como TB MDR, se trate de personal de salud con exposición laboral a pacientes con TB, exposición laboral o residencia en instituciones con alta prevalencia de TB MDR como prisiones, residencia o procedencia de regiones con altas tasas de TB MDR, tratamiento prolongado de problemas respiratorios, sin diagnóstico específico con fluoroquinolonas, medicamentos antibióticos inyectables desconocidos, tratamiento de un cuadro no reconocido de enfermedad clínica como TB latente y coinfección con VIH/SIDA; y en pacientes que han recibido o estén recibiendo tratamiento anti TB cuando se presente fracaso al tratamiento, tratamiento errático o no supervisado, recaida, reingreso con bacteriología positiva, lesión cavitaria extensa o ausencia de conversión bacteriológica de la baciloscopia al segundo mes de tratamiento en un paciente adherente que recibe un tratamiento apropiado y/o ausencia de mejoría o empeoramiento clínico o de los hallazgos radiográficos que no sean explicables por condiciones diferentes a la tuberculosis.
De tal manera que en nuestro país no se realizan PSF a todo paciente con TB sino en casos seleccionados referidos anteriormente, lo que se constituye en una limitación de este estudio, ya que se comparan casos de TB MDR confirmados bacteriológicamente con casos tratados de manera exitosa que se toman como controles, pero en quienes no se tienen PSF que permitan asegurar que se trataban de TB no MDR.
En conclusión el principal factor de riesgo asociado al desarrollo de la enfermedad documentado en la literatura es el antecedente de tratamiento previo, factor que también se evidenció en este estudio.
En este estudio se encontró asociación estadística entre pertenecer al régimen subsidiado de salud y el desarrollo de TB MDR con un OR 57,6 (IC 95 % 4,6; 712,8), sin embargo por las características de distribución de la población este hallazgo se debe interpretar con cautela y se sugiere profundizar en el mismo con más estudios que involucren el sistema de salud colombiano.
La medición de las variables de consumo de alcohol, tabaquismo y cáncer requieren una cuantificación más precisa para evaluar con mayor profundidad el impacto de estas variables en el desarrollo de la TB MDR, debido a que puede existir una relación dosis dependiente que se subestiman al dicotomizar la variable.
Los hallazgos de este estudio son importantes para Colombia, dado que identifican problemáticas que aunque han sido documentadas en estudios anteriores como el tratamiento previo, aún no han sido resueltas, indicando que las medidas tomadas no han sido suficientes para el control de la enfermedad TB y el posible desarrollo de TB MDR*