Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Perspectivas en Nutrición Humana
Print version ISSN 0124-4108
Perspect Nut Hum vol.11 no.2 Medellín July/Dec. 2009
INVESTIGACIÓN
Propuesta para la formulación de pautas para la alimentación complementaria del niño lactante de 6 a 12 meses
Guideline proposal of food complement for children ages 6– 12 months
Gilma Olaya Vega 1; Marta Lucía Borrero Yoshida1
1Pontificia Universidad Javeriana, Facultad de Ciencias, Departamento de Nutrición y Bioquímica, Bogotá, Colombia. gilma.olaya@javeriana.edu.co
Artículo recibido: 14 de octubre de 2009
Aceptado: 10 de febrero de 2010
Como citar este artículo: Olaya G, Borrero ML. Propuesta para la formulación de pautas para la alimentación complementaria del niño lactante de 6 a 12 meses. Perspect Nutr Humana. 2009;11:139-51.
Resumen
Objetivo: desarrollar una propuesta de alimentación complementaria para niños de 6 a 12 meses. Materiales y métodos: estudio realizado en tres fases, la primera descriptiva de corte transversal para caracterizar la alimentación complementaria en 191 niños, la segunda y tercera experimentales, para definir la alimentación complementaria (alimentos, preparaciones y aceptabilidad). Resultados: la introducción recomendada de alimentos complementarios por grupo de edad fue de 6 a 8 meses: frutas en compota, puré o en su jugo; verduras y carne molida sin sal ni condimentos y con adición de grasa. Al séptimo mes adicionar tubérculos y plátanos. De 8 a 10 meses incluir cereales, a los 10 a 12 meses introducir leguminosas con y sin cáscara, maceradas sin sal ni condimentos, pero con grasa. A medida que se aumenta en edad se siguen incluyendo los alimentos que ya venía recibiendo, aumentando la cantidad y modificando la consistencia según tolerancia y aceptación. Conclusión: la alimentación complementaria se inició tempranamente en más de 50% de los niños estudiados. Los grupos de alimentos incluidos en las pautas de alimentación complementaria, preparación de los mismos y tamaño de porción varían según la edad, tolerancia y aceptabilidad. Se recomienda desarrollar estudios para validar esta propuesta.
Palabras clave: alimentación complementaria, nutrición infantil, lactancia materna, lactante.
Abstract
Objetive: to develop a guideline proposal of food complement for children ages 6–12 months. Materials and methods: this research was carry out in three phases: 1 phase was cross sectional study to characterize the food complement for 191 children, the second and third phases were experimental process to define what complementary nutrition is (foods, recipes, and acceptability of food). Results: recommendation about complementary nutrition for children at different ages was developed. Children ages 6–8 months can eat pure of fruits or juice, vegetables and ground meat without salt and spices y added fat. Children ages 7–10 moths can include plantains, tubers, and cereals in their meals. Children ages 10–12 can introduce legumes with or without skin prepared like a pure without salt and spices added fat, while the kids are growing, they may increase their portion sizes and the consistency of food can be changed according their tolerance and acceptation. Conclusion: complementary nutrition begun early in 50% of the children studied. The food groups included in the proposal, food preparation, and portion size vary according the age, and acceptance. We strong recommend develop more studies to validate this proposal
Key words: complementary feeding, infant nutrition, breastfeeding, infant.
INTRODUCCIÓN
A partir de la 55a Asamblea Mundial de la Infancia, la Organización Mundial de la Salud (OMS) y el Fondo de las Naciones Unidas para la Infancia (UNICEF), recomendaron la lactancia materna exclusiva (LME) hasta los seis meses de edad del niño y continuarla con la alimentación complementaria (AC) hasta los dos años de edad, como una estrategía para favorecer el adecuado estado nutricional, el óptimo crecimiento y el desarrollo, para mantener la salud y, por tanto favorecer la supervivencia de los lactantes y niños pequeños (1). Sin embargo, a pesar de que Colombia acogió esa iniciativa y ha desarrollado acciones para implementar dicha estrategia, la última ''Encuesta de la situación alimentaria y nutricional de la población colombiana, 2005'' (ENSIN) reveló que unicamente 46% de los niños colombianos recibían LME hasta los seis meses de edad y 41% recibían alimentación complementaria con alimentos, preparaciones y técnica de administración, inadecuados para las características fisiológicas y las necesidades nutricionales del niño (2,3). Resultados similares han sido reportados en los estudios de Ochoa y Carreño en Bogotá (4) y Olaya y Serrano en Suba (5), quienes encontraron que 59% y 69% de los niños respectivamente, habían recibido alimentos complementarios antes de los seis meses. Lo cual significa un riesgo para la salud de los niños, de acuerdo con los resultados de varios estudios donde documenta que el inicio temprano de la AC, especialmente con alimentos no adecuados en cantidad y calidad, está relacionado con el aumento de la incidencia de enfermedades gastrointestinales, respiratorias, obesidad y diabetes tipo 2 (6–11).
La AC debe garantizar la introducción gradual de alimentos diferentes a la leche materna (LM), que respondan a las necesidades nutricionales (energía y nutrientes) y a las características fisiológicas del niño, con el fin de promover su óptimo crecimiento y desarrollo. Los alimentos se deben ofrecer en condiciones de inocuidad, para garantizar el bienestar nutricional y la salud del niño (1). Además, la AC debe contemplar factores culturales relacionados con la alimentación, las creencias, características sociodemográficas y la disponibilidad de alimentos de la familia (12).
En Colombia existen algunas propuestas para orientar la AC, como son ''Las guías alimentarias para niños menores de dos años'' (13), igualmente, algunos investigadores de otros paises han formulado recomendaciones al respecto (14–19); sin embargo todavía no se cuenta con pautas claramente definidas sobre el tipo de alimentos, las preparaciones y la aceptabilidad de los mismos, tampoco se tiene información sobre los tamaños de las porciones de alimentos recomendadas para los niños lactantes de 6 a 12 meses de edad, del área urbana de Bogotá, de los estratos socioeconómicos 1, 2 y 3, que reciben leche materna. Al respecto surgen varias preguntas, por ejemplo: ¿cuáles son los alimentos que se deben introducir para iniciar la AC según la cultura?, ¿cuáles son los alimentos requeridos para satisfacer las necesidades de nutrientes?, ¿cuál es el tamaño de la porción de un alimento adecuado para los lactantes menores de un año y para los menores de dos?, ¿cómo pueden los padres establecer una AC saludable? (12,14). Por lo tanto, el objetivo de este estudio fue formular una propuesta de pautas para la alimentación complementaria del niño lactante de 6 a 12 meses, en términos de alimentos, preparación y porciones recomendadas, para suplir las necesidades nutricionales que contribuyan a mejorar la conducta alimentaría del lactante propiciando hábitos alimentarios saludables.
MATERIALES Y MÉTODOS
Este estudio se realizó en tres fases: en la primera se llevó a cabo un estudio de corte transversal descriptivo para identificar las prácticas de AC con madres de niños menores de dos años de edad del Programa Salud a su Hogar, instituciones oficiales y privadas que atienden niños lactantes en la localidad de Fontibón en Bogotá. La segunda fase fue experimental, en la que se realizó la selección de alimentos y preparaciones recomendadas para la AC y, en la tercera fase se realizó la evaluación organoléptica de las preparaciones y la formulación de la propuesta de pautas de AC, con base en los resultados de las dos primeras fases, las recomendaciones dadas por la OMS (1) y los requerimientos nutricionales para niños lactantes de la Food and Nutrition Board (20). La realización de este estudio contó con la aprobación del Comité de Ética de la Facultad de Ciencias de la Pontificia Universidad Javeriana. Igualmente se contó con el consentimiento informado de las madres.
Primera fase
La población estuvo constituida por niños lactantes del Programa Salud a su Hogar del área de cobertura de la Empresa Social del Estado (ESE) de Fontibón. La muestra la conformaron 191 niños, de los cuales 150 eran cuidados por sus madres, pertenecían al Programa Salud a su Hogar y aceptaron participar en el estudio, previo consentimiento informado y 41 niños pertenecían a tres instituciones que ofrecían atención a niños lactantes menores de dos años: dos del sector público y uno del sector privado, que cumplieron con los criterios de inclusión: niños de cero a dos años de edad, de estrato socioeconómico 1, 2 y 3, con edad gestacional mayor de 37 semanas, peso al nacer mayor de 2.500 g, que no presentaran patología crónica, participantes en el Programa Salud a su Hogar del Hospital de Fontibón. Para determinar el tamaño de la muestra se empleó la fórmula de muestreo aleatorio simple, con un intervalo de confianza del 95% y un error probable de 0,08. La información se recolectó mediante la aplicación de una encuesta, en la que se indagó sobre condiciones socioeconómicas y demográficas. Para identificar las prácticas de lactancia materna y AC se utilizaron dos recordatorios de 24 horas (uno en día intermedio de la semana y uno de fin de semana) y frecuencia de consumo. Para indagar la cantidad de alimentos consumidos se utilizaron medidas caseras, figuras geométricas, fotos y modelos de alimentos. En los jardines infantiles se utilizó el método de peso de alimentos durante tres días de la semana, los alimentos fueron pesados en crudo y en cocido, igualmente se pesaron los residuos dejados en el plato, usando una balanza digital marca Tanita–digital Lithium con capacidad de 200 g (precisión de 0,1 g) y vasos mediadores de líquidos con capacidad de 1 L. La información obtenida en los recordatorios de 24 horas, se analizó utilizando las tablas de composición de alimentos colombianos (21,22) y la información de la etiqueta nutricional de los alimentos cuando fue necesario. En esta fase se evaluaron: variables socio demográficas, prácticas de lactancia y AC, alimento complementario (definido como alimento diferente a la leche materna, sólido o líquido utilizado para complementar la leche materna). La información obtenida en el cuestionario de frecuencia de consumo de alimentos se utilizó para identificar aquellos que se ingerían mayor número de veces al día o a la semana (referidos como alimentos o preparaciones que se consumieron con más frecuencia o mayor número de veces durante el día o la semana y su porcentaje con relación a los demás alimentos consumidos durante el mismo periodo de tiempo). Con base en esta información se clasificaron los alimentos por grupos y se identificaron aquellos de mayor consumo en cada grupo. Igualmente, la información reportada en el recordatorio de 24 horas sirvió para establecer el número de comidas que conformaban la AC, tomado como comida, cuando la madre ofrecía regularmente alimentos.
Segunda fase
De acuerdo con los resultados de la primera fase, se seleccionaron los alimentos complementarios a incluir en la propuesta. Los criterios para su selección fueron aquellos de mayor consumo diario o semanal, el valor nutricional de los mimos, la disponibilidad de alimentos en Bogotá, las características fisiológicas del lactante (desarrollo neuromuscular y gastrointestinal: sostén cefálico, deglución de sólidos y capacidad gástrica, entre otros) y los requerimientos nutricionales del lactante de 6 a 12 meses, establecidos por Food and Nutrition Board de los Estados Unidos (20). Para calcular la AC se procedió de la siguiente manera: se obtuvo el valor de referencia para cada nutriente: RDA, AI, AMDR y UL, según el caso (dado en las DRiS), para estimar los requerimientos de energía se trabajó con el valor de peso correspondiente a la mediana de peso para la edad, de los estándares de de crecimiento de la OMS. A los requerimientos nutricionales diarios, se les restó el aporte de energía y nutrientes de la cantidad de leche materna estimada, que se produce según la edad del niño (15) y las cantidades resultantes fueron las que debía aportar la AC. Posteriormente se realizaron los ensayos de preparación para cada uno de los alimentos seleccionados, para ello se tuvo en cuenta los siguientes aspectos: las modificaciones en los atributos organolépticos (consistencia, sabor, color, aroma), nutricionales y de inocuidad (Decreto 3075 de 1985 del Ministerio de la Protección Social de Colombia) y se definieron las porciones de los alimentos, para el grupo de 6 a 12 meses, de acuerdo con las características que debe cumplir la alimentación complementaria (1,15). Para cada alimento se realizaron tres preparaciones, según las modificaciones en la consistencia de acuerdo con la edad; igualmente el peso de las porciones también se determinó por triplicado. Esta etapa se desarrolló en el laboratorio de preparación de alimentos de la Pontificia Universidad Javeriana. Los procedimientos de las preparaciones se estandarizaron para controlar la calidad de los datos obtenidos. Los materiales y equipos utilizados en esta etapa fueron: balanza digital para alimentos con capacidad de 200 g, precisión de 0,1 g, licuadora, procesador de alimentos e implementos para la preparación, cámara digital y timer. La estandarización de las preparaciones para la alimentación complementaria se realizó en medidas caseras (cuchara postrera, cuchara de bebé, cuchara tintera, cuchara sopera, pocillo tintero y vaso, según el caso). Posteriormente se calculó el aporte nutricional de las preparaciones de aquellos alimentos seleccionados, lo mismo que su contribución porcentual al requerimiento diario de energía y nutrientes, finalmente se elaboraron las fichas técnicas de las preparaciones y la presentación de las presentaciones de cada alimento.
Tercera fase
La evaluación de aceptabilidad de las preparaciones desarrolladas se realizó con 44 niños lactantes (30 de un hogar comunitario y 14 de una institución de adopción privada), de acuerdo con los criterios para realizar este tipo de pruebas y que cumplieron con los criterios de inclusión (niños 6 a 12 meses, sanos en el momento de la prueba y pertenecientes a las instituciones que aceptaron participar en el estudio). La prueba de aceptabilidad utilizada fue ''hedónica facial'' (23,24), tomando como referencia las expresiones del niño: ''me gusta mucho'', ''me gusta'', ''ni me gusta ni me disgusta'', ''me disgusta'', ''me disgusta mucho'' y teniendo en cuenta las siguientes condiciones: a) lugar y horario habitual de suministro de la alimentación, b) muestra de alimentos iguales a la preparación elaborada en la segunda fase e idéntica para todos los niños, c) se sirvieron en tazas y platos que no transmitían olores y d) las muestras se codificaron para realizar el registro de la información. La información obtenida en esta fase determinó la aceptación y consumo de los alimentos complementarios propuestos, lo cual permitió realizar los ajustes a las preparaciones finales. Con base en las recomendaciones de energía y nutrientes (DRIs), se definieron las porciones de los alimentos complementarios recomendados y se calculó el aporte de energía y nutrientes a suministrar con la AC, asumiendo un consumo (medio–alto) de 590 ml de leche materna en el periodo de 6 a 8 meses, de 540 ml en el periodo de 9 a 11 meses (15). La determinación de los alimentos, preparaciones, porciones y aceptabilidad fueron tomados como pauta para definir la propuesta de AC en el grupo de niños de 6 a 12 meses de edad.
Análisis estadístico: los resultados de la primera fase son presentados como porcentajes, media±SD. Para determinar la relación entre la edad de inicio de la AC antes y después de los seis meses y los factores asociados con ésta, se empleó la prueba ''Chi cuadrado'' (?2) p<0,05. Para determinar la frecuencia de consumo diario y semanal se identificó el número de veces que se consumieron los alimentos y las preparaciones utilizadas durante el día y la semana (reportado en el cuestionario de frecuencia de consumo), y se determinó el porcentaje con relación a los demás alimentos consumidos durante ese mismo periodo. Con base en esta información se clasificaron los alimentos por grupos y se identificaron los de mayor consumo en cada uno de ellos. Los resultados para la segunda y tercera fase se presentan como promedio y porcentaje. Para cada alimento de los diferentes grupos seleccionados se determinó el tamaño promedio de la porción, teniendo en cuenta el obtenido de las mismas en la primera fase del estudio, las cantidades promedio consumidas en la prueba organoléptica y la capacidad gástrica del niño lactante. La aceptabilidad se presentó como porcentaje de acuerdo con las categorías establecidas.
RESULTADOS
Primera fase
Prácticas de alimentación complementaria: 60% de los niños cuidados por las madres y 53% de los niños de los jardines comenzaron la AC antes del sexto mes. La edad de inicio fue tres meses; quienes la comenzaron antes de los seis meses recibieron agua en infusión, fórmulas de inicio, leche de vaca y jugos de frutas. Quienes la iniciaron después de los seis meses recibieron frutas en puré, fórmulas de seguimiento y verduras. Las razones para comenzar antes de los seis meses fueron: el ''niño tenía sed'' y ''tratar cólico del bebé''. El inicio temprano se relacionó con bajo nivel educativo de las madres (p<0,01), uso de fórmulas de inicio (p<0,0001), leche de vaca (P<0,001) y por recomendación de la abuela (p<0,05).
Características de la alimentación complementaria: la información reportada en el recordatorio de 24 horas de un día entre semana y otro de fin de semana, mostró que 47,3% de los niños ingerían seis comidas diarias (desayuno, almuerzo, comida y tres refrigerios: mañana, tarde y noche), y 25,3% recibían cinco comidas (desayuno, almuerzo, comida y dos refrigerios: mañana y tarde). Los alimentos de mayor consumo diario fueron arroz y leche. El azúcar y la sal fueron adicionados a los alimentos consumidos diariamente. Los alimentos de mayor consumo semanal fueron banano, pollo, zanahoria y los refrescos industrializados. Por grupo de alimentos, los de mayor consumo fueron: yogur, zanahoria, banano, papa, lenteja, pollo, y pasta.
En los jardines públicos los alimentos que se ofrecieron con mayor frecuencia en los refrigerios fueron Bienestarina en coladas, galletas y fruta en jugo. En el jardín privado fueron las frutas en jugo o en compota industrializada, yogur y avena industrializada, acompañados con galletas con crema y ponqué. Los alimentos ofrecidos con mayor frecuencia en el almuerzo, en los seis menús evaluados en los jardines públicos, fueron arroz, sopas variadas, verdura como ingrediente de las sopas, papa y fruta en jugo (piña, tomate de árbol, mora o guayaba). En el privado los niños menores de doce meses recibieron con mayor frecuencia sopa con verduras como alimento principal, arroz, carnes de res y pollo, y frutas en jugo. En el jardín infantil público no hubo diferencia en el tamaño de la porción para los niños menores de doce meses. Los tamaños de las porciones ofrecidas en el jardín infantil privado fueron mayores para jugos y leguminosas y menores para carne, pollo, huevo y papa, en comparación con las ofrecidas en los jardines públicos, lo mismo que con las recomendadas por el Instituto Colombiano de Bienestar Familiar (ICBF). Los resultados de esta fase se presentan en detalle en otro artículo.
Segunda fase
Selección de alimentos para la alimentación complementaria de los niños de 6 a 12 meses: teniendo en cuenta las características fisiológicas, las necesidades nutricionales de los niños de este grupo de edad, las prácticas y el consumo de alimentos identificados en la primera fase, se seleccionaron veinte alimentos que incluyeron frutas no ácidas como papaya común, papaya hawaiana, guayaba, manzana y mango. Verduras: zanahoria, ahuyama, espinaca y acelga. Carnes: hígado, corazón, pernil y pechuga de pollo, y carne de res e hígado de res. Tubérculos y plátanos: papa común y plátano hartón maduro. Cereales: arroz, pasta alimenticia y, galletas y leguminosas: fríjol y lenteja.
Preparación de los alimentos: las preparaciones se estandarizaron en tres ensayos, para lo cual se seleccionaron productos de óptima calidad y madurez. La consistencia para las preparaciones de frutas, verduras, tubérculos, plátanos y leguminosas fue compota o puré, rayadas o en trozos pequeños. Para las carnes la consistencia desarrollada fue molida, rayada, desmechada y en trozo pequeño, con adición de aceite vegetal para ofrecer mayor suavidad e incrementar el aporte energético. Para el arroz y la pasta, no se realizó modificación en la consistencia dadas las características (blandos) de estos alimentos; la descripción del tipo de alimento, características, preparación, métodos y tiempo de cocción se presentan en la Tabla 1.
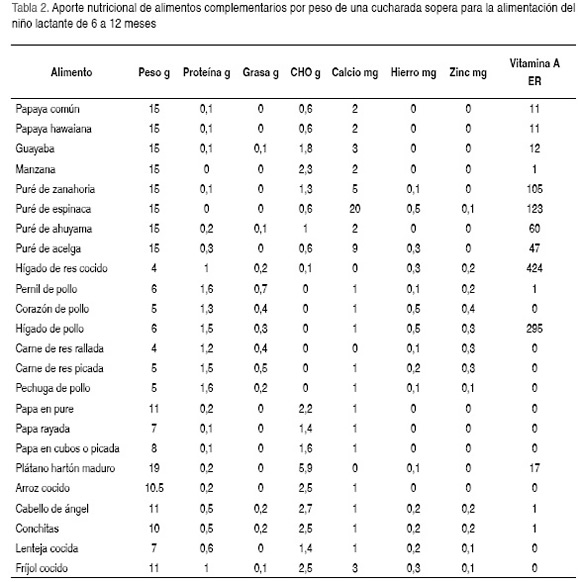
Definición del tamaño de las porciones de alimentos complementarios: para establecer el tamaño de las porciones de los alimentos complementarios, se tuvieron en cuenta las características fisiológicas del niño lactante, requerimientos de energía y nutrientes para los niños de dicho grupo de edad según las DRI, el consumo estimado de LM y el aporte recomendado para la AC en el periodo de 6 a 12 meses de edad. Se asumió que el niño continúa recibiendo LM en el periodo de 6 a 8 meses en cantidad equivalente al 70% del total de energía y nutrientes recomendados diariamente y de 50% en el periodo de nueve a doce meses. El aporte de energía y nutrientes calculado se tradujo a alimentos complementarios, y para ello, se estandarizó el peso promedio de la cuchara sopera, postrera, tintera y de bebé, y se calculó el aporte nutricional de proteína, grasa, carbohidratos, calcio, hierro, zinc y vitamina A, por peso de la cucharada sopera. Se observó que el peso promedio de la cucharada sopera para las frutas y verduras fue de 15±1 g, carnes de 5±0,8 g; papa 9±2,1 g; arroz cocido y pastas 10,5±0,8 g y para las leguminosas 9±0,5 g (Tabla 2).
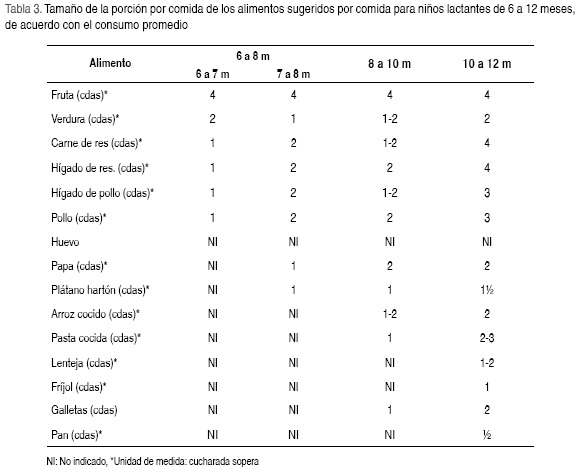
La porción de fruta propuesta para la edad de 6 a 12 meses es de cuatro cucharadas soperas por comida (60 g), considerando que las frutas se ofrecerían como único alimento por tiempo de comida. La porción sugerida de las verduras que se recomiendan iniciar a la edad de 6,5 a 7 meses, como único alimento en una comida, es de 30 g, equivalentes a dos cucharadas soperas. Sin embargo a partir del octavo mes la porción sugerida fue de 15 g (una cucharada sopera), porque éstas acompañan otros alimentos en una comida principal de mayor volumen, de acuerdo con el incremento de la capacidad gástrica del menor. Se recomienda incluir dos porciones de carnes (res o pollo, o vísceras de res y pollo), una en cada comida principal, con una porción promedio de dos cucharadas soperas (4–8 g) entre los 6 a 9 meses y de cuatro cucharadas (16 g) entre los 9 a 12 meses. Recomendación similar se da para las demás preparaciones (Tabla 3). Para cada una de las preparaciones se elaboró su ficha técnica. Con la estimación de las porciones de cada uno de los alimentos complementarios, se diseñaron siete menús que aportaban la ingesta de energía y nutrientes recomendados para este grupo de edad en un contexto práctico.
Tercera fase
Evaluación de la aceptabilidad de las preparaciones y pautas para la alimentación complementaria: las preparaciones de mayor aceptabilidad (''me gusta mucho'') fueron aquellas con fruta (76,8%), especialmente la compota de mango, seguida de las verduras. En ''me gusta'' estaban las leguminosas (70%), seguidas de la carne de res (50%); la aceptabilidad fue del 100% para el hígado de res, hígado y corazón de pollo rayado, y puré de plátano hartón maduro. Se observó aceptación de las preparaciones con tubérculos y cereales, medida por ''no me gusta'', ''ni me disgusta''. En ''me disgusta mucho'' estuvo el puré de espinaca y de acelga (7,5%).
Propuesta para la formulación de pautas para la alimentación complementaria del niño lactante de 6 a 12 meses: siguiendo la técnica de preparación, las porciones sugeridas en la segunda fase, las características fisiológicas del lactante y la transición gradual de alimentación con leche materna a la alimentación complementaria, los alimentos que se proponen son:
• 6 a 8 meses: frutas como papaya común y hawaiana, guayaba, manzana y mango en compota, puré o en su jugo como fue el caso de la granadilla; verduras como ahuyama, espinaca, brócoli, coliflor y zanahoria en puré y carnes de res, hígado de res, hígado de pollo, pernil y pierna de pollo (molida sin adición de sal ni condimentos y adición de grasa para favorecer consistencia y aporte energético). Al séptimo mes se recomienda adicionar tubérculos y plátanos: papa y plátano hartón (puré y trocito) y galleta.
• 8 a 10 meses: adicionar cereales como pasta (espagueti, cabello de ángel y conchitas) y arroz (sin adición de sal, ni condimentos); las modificaciones en la cantidad de alimento y la consistencia de los mismos dependerá de la tolerancia.
• 10 a 12 meses: introducir leguminosas (lenteja y fríjol) con cáscara o sin ella (maceradas sin agregar sal ni condimentos y con adición de grasa para mejorar la consistencia y elevar el aporte energético). Aumentar la cantidad y modificar la consistencia de los alimentos ofrecidos de acuerdo con la tolerancia del niño.
La consistencia de los alimentos se debe modificar de acuerdo con la edad del niño, las frutas, verduras, tubérculos y plátanos que al ser introducidos en la alimentación se ofrecían en forma de puré, se pasa a presentarlos en tozos pequeños; igualmente la carne de res, pollo, hígado de res, que al ser introducidos en la AC se ofrecían rayados o molidos, se pasa a ofrecerlos desmechados o cortados en trozos pequeños. Por último, las porciones propuestas para la edad se deben ir aumentando de acuerdo con la aceptación y tolerancia del niño.
DISCUSIÓN
En este estudio se observó que a pesar de las recomendaciones dadas por la OMS y la UNICEF (1) y las políticas nacionales de promoción y apoyo a la LME de administrarla como único alimento hasta los seis meses y continuarla con la AC hasta los dos años de edad (13), la práctica de la LME no es frecuente y se observa introducción temprana de la AC con alimentos y preparaciones no adecuados para la edad, resultados similares a los reportados por la ENDS 2005 (2) y la ENSIN 2005 (3). Situación relacionada con la introducción de fórmulas de inicio, leche de vaca (25), recomendación de la abuela (4,5,26) y nivel educativo de la madre (27,28) fueron factores posiblemente asociados a la falta de consenso con una guía clara y definida, que dé respuesta a las preguntas más frecuentes en relación con la alimentación complementaria. Aunque en Colombia existen algunas propuestas de AC, como las ''Guías alimentarias para niños menores de dos años'' (13), elaboraradas con base en la información existente en el país sobre los problemas prioritarios de salud de la población y los factores de riesgo asociados con la alimentación y la nutrición, y en el mundo se han realizado investigaciones, propuestas y estrategias en las que se han formulado recomendaciones generales (1,14,15,27), todavía no se cuenta con pautas claramente definidas sobre el tipo de alimentos a incluir en la alimentación complementaria, preparación, aceptabilidad y tamaño de las porciones de alimentos recomendadas para el niño lactante de 6 a 12 meses de edad, del área urbana, de estratos 1, 2 y 3 de Bogotá, que recibe leche materna exclusiva. En este estudio es importante tener en cuenta que los niños ya habían tenido experiencia previa con algunos alimentos, lo cual pudo influir en los resultados de la tercera fase.
En consecuencia, este estudio intenta presentar una propuesta de pautas para la AC en niños de 6 a 12 meses de edad, en la que se incluyen alimentos, preparaciones y porciones recomendadas, asumiendo que el bebé pasa de una etapa de transición de LME (seis meses) a la alimentación familiar (a los 24 meses), como lo recomiendan la OMS y la UNICEF (1). La propuesta hace énfasis en el consumo de leche materna junto con la AC hasta los dos años de edad, por el efecto protector de la leche materna a corto, mediano y largo plazo, disminuyendo el riesgo de enfermedades gastrointestinales, respiratorias, otitis media, obesidad y diabetes tipo 2 (6–11). En este estudio se pretendió traducir los requerimientos nutricionales del lactante, dados por DRIs, en términos de RDA y AI según datos disponibles para los nutrientes (20), teniendo en cuenta el consumo estimado de leche materna (15), y ponerlos en un contexto práctico, en términos de selección, preparación y definicion de porciones de alimentos recomendadas, con base en las características fisiológicas del lactante (capacidad gástrica y habilidad para deglutir semisólidos y sólidos) y que favorecieran la transición en la deglución de líquidos a sólidos. Para obtener una consistencia suave y contribuir al aporte de grasa y energía, se adicionó aceite vegetal a algunas de las preparaciones. El tamaño de las porciones para los niños de 6 a 9 meses fue similar para pollo, verdura, frutas y aceite, al reportado por Noble y colaboradores (16), pero fueron diferentes para carne de res y papa. De acuerdo con el estudio de Fox (29), el tamaño de la porción en cucharadas fue menor para estos alimentos. Es importante anotar que en los estudios anteriormente mencionados se determinó el consumo a partir del cuarto mes, mientras que en este estudio se contempló a partir del sexto, edad en la que se recomienda iniciar la AC, dadas las características de introducción gradual y la tolerancia; por lo tanto, se asume que el tamaño de la porción podría ser menor y que éste se incrementaba con la edad. Por otra parte, se estableció una diferencia en el tamaño de la porción, según la consistencia del alimento. En el presente estudio, además, se determinó que es importante considerar el reto de satisfacer los requerimientos de algunos nutrientes esenciales como hierro (EAR 6,9 mg/día, RDA 11 mg/día), calcio (AI 270 mg/día) y zinc (EAR 2,5 mg/día, RDA 3 mg/día) (20), similar a lo reportado por Gibson y colaboradores (19), quienes encontraron que al estimar las necesidades de nutrientes diarios, basados en el aporte por 100 Kcal en alimentos complementarios, se alcanzó el requerimiento de energía, pero no fue posible cubrir las necesidades de hierro y calcio, y en algunos casos la de zinc, lo cual también ha sido reportado en otros estudios (12,18,30). Esta situacion reformula las siguientes preguntas que han surgido en estudios previos: ¿es necesario fortificar los alimentos complementarios para alcanzar los requerimientos?, ¿cuáles serían los alimentos ideales para ser fortificados?, ¿los requerimientos nutricionales, teóricamente definidos, deberían ser iguales para los niños alimentados con LME seis meses, con fórmula, o con alimentación mixta?, ¿hasta dónde se puede determinar con precisión qué cantidad de leche materna es consumida por el niño en el período de 6 a 24 meses?. Por lo tanto, se recomienda que estas pautas sean consideradas como un punto de partida en el desarrollo de una guía, que podría ser implementada y probada en diferentes contextos sociales, culturales y geográficos con el fin de determinar la aceptabilidad, efecto y la accesibilidad de los alimentos complementarios recomendados, mediante la realización de estudios controlados en diversos ambientes, cultura y modo de alimentación en los primeros seis meses de edad.
CONCLUSIÓN
La primera fase del estudio mostró que la AC es introducida antes de los seis meses con alimentos y preparaciones inadecuadas, prácticas relacionadas con educación y creencias de las madres asociadas a la falta de consenso, en el tamaño de las porciones ofrecidas según tipo de alimento y preparación.
La propuesta de pautas para la AC para niños lactantes de 6 a 12 meses, pretende dar respuesta a algunos de los problemas evidenciados en la primera etapa del estudio, los grupos de alimentos recomendados en la alimentación complementaria, preparación de los mismos y tamaño de porción varían según la edad, tolerancia y aceptabilidad, se recomienda realizar estudios de validación de la propuesta.
AGRADECIMIENTOS
Al equipo de salud del Hospital de Fontibón, a los jardines infantiles públicos y privados y a las madres del Programa Salud a su Hogar, por el apoyo recibido para la realización del estudio.
REFERENCIAS
1. WHO, UNICEF. Infant and young child nutrition–global strategy for infant and young child feeding. Geneva; 2003. [ Links ]
2. Profamilia. Encuesta nacional de demografía y salud (ENDS): salud sexual y reproductiva en Colombia. Bogotá; 2005. [ Links ]
3. Instituto Colombiano de Bienestar Familiar, Profamilia, Instituto Nacional de Salud, Universidad de Antioquia, OPS. Encuesta nacional de la situación nutricional en Colombia (ENSIN). Bogotá: ICBF; 2005. p.445. [ Links ]
4. Ochoa G, Carreño S. Conocimientos, saberes y prácticas sobre lactancia materna. Estudio línea de base DABS 2003: Alcaldía Mayor de Bogotá. Bogotá; 2003. [ Links ]
5. Serrano A, Olaya G. Factores que inciden en el inicio temprano de la alimentación complementaria y su efecto en el crecimiento en peso y longitud en niños menores de cuatro meses del CAMI de Suba. Lect Nutr. 2004;11:39–54. [ Links ]
6. Beaudry M, Dufour, Marcoux S. Relation between infant feeding and infection during the first six months of life. J Pediatr. 1995;120:191–7. [ Links ]
7. Dewey KG, Heinig MJ, Nommsen–Rivers N. Differences in morbidity between breast–fed and formulated infants. J Pediatr. 1995;126:696–702. [ Links ]
8. Olaya G, Fonseca D, Rodríguez MP, Fajardo L. Edad de inicio de la alimentación complementaria, crecimiento e incidencia de diarrea en niños menores de seis meses del CAMI de Suba (COMA) en Bogotá. En: Memorias V Congreso Argentino de Lactancia Materna. Sociedad Argentina de Pediatría. Buenos Aires; 2005 [citado agosto de 2009]. p. 66. Disponible en:http://www.sap.org.ar/staticfiles/actividades/congresos/congre2005/lactancia/resumenes.pdf. [ Links ]
9. Fonseca D, Olaya G. Relación entre el inicio temprano de la alimentación complementaria y la incidencia de diarrea y estreñimiento en niños menores de cuatro meses. Lect Nutr. 2004;11:72–84. [ Links ]
10. Owen CG, Martin RM, Whincup PH, Smith GD, Cook DG. Does breastfeeding influence risk of type 2 diabetes in later life? A quantitative analysis of published evidence. Am J Clin Nutr. 2006;84:1043–54. [ Links ]
11. Lartey A, Manu A, Brown KH, Pearson JM, Dewey KG. Predictors of growth from 1 to 18 months among breast–fed Ghanaian infants. Eur J Clin Nutr. 2000;54:41–9. [ Links ]
12. Fewtrell M, Morgan JB, Duggan C, Geir G, Hibberd PL, Lucas A, et al. Optimum duration of exclusive breastfeeding: what is the evidence to support current recommendations?. Am J Clin Nutr. 2007;85:635S–8S. [ Links ]
13. Colombia. Ministerio de la Protección Social, ICBF, Fundación Colombiana para la Nutrición Infantil (NUTRIR), OPS. Guías alimentarias para los niños y niñas colombianos menores de dos años. Bogotá; 2004. p 43. [ Links ]
14. Pac S, McMahon K, Ripple M, Reidy K, Ziegler P, Myers E. Development to the start healthy feeding guidelines for infants and toddlers J Am Diet Assoc. 2004;14:455–67. [ Links ]
15. Dewey KG, Brown KH. Update on technical issues concerning complementary feeding of young children in developing countries and implications for intervention programs. Food Nutr Bull. 2003;24:5–28. [ Links ]
16. Noble S, Emmett P. ALSPAC Study Team. Original communication food and nutrient intake in a cohort of 8–month–old infants in the south–west of England in 1993. Eur J Clin Nutr. 2001;55:698–707. [ Links ]
17. Butte N, Cobb K, Dwyer J, Graney L, Heird W, Richard K. The start healthy feeding guidelines for infants and toddlers. J Am Diet Assoc. 2004;104:442–54. [ Links ]
18. Fox MK, Reidy K, Novak T, Ziegler P. Sources of energy and nutrients in the diets of infants and toddlers. J Am Diet Assoc. 2006;106:S28–S46. [ Links ]
19. Gibson RS, Ferguson EL, Lehrfeld J. Complementary foods for infant feeding in developing countries: their nutrient adequacy and improvement. Eur J Clin Nutr. 1998;52:764–70. [ Links ]
20. Institute of Medicine. Food and Nutrition Board. Dietary reference intakes: energy, carbohydrates, protein, fat, vitamins and minerals. Washington: National Academy Press; 2000. [ Links ]
21. Instituto Colombiano de Bienestar Familiar. Tabla de composición de alimentos colombianos. Bogotá: ICBF; 2005. [ Links ]
22. Quintero D, Alzate M, Moreno S. Tabla de composición de alimentos. Medellín: Centro de Atención Nutricional; 2003. [ Links ]
23. Anzaldúa MA. La evaluación sensorial de los alimentos en la teoría y la práctica. Zaragoza: Acribia; 1994. [ Links ]
24. Beriain–Apesteguia M, Alfonso–Ruiz L, Gorraiz–Olanga C. Diseño y análisis estadístico de los experimentos sensoriales. En: Ibáñez FC, Barcina Y. Análisis sensorial de alimentos. Métodos y aplicaciones. Barcelona: Springer–Verlag Ibérica; 2001. p.142–80. [ Links ]
25. Fleischer M. Cow's milk in complementary feeding. Pediatr. 2000;106:S1302–S8. [ Links ]
26. Nwankwo BO, Brieger WR. Exclusive breastfeeding is undermined by use of other liquids in rural Southwestern Nigeria. J Trop Pediatr. 2002;48;109–12. [ Links ]
27. Hendricks K, Briefel R, Novak T, Ziegler P. Maternal and child characteristics associated with infant and toddler feeding practices. J Am Diet Assoc. 2006;106:S135–S48. [ Links ]
28. Fein SB, Labiner J, Scanlon KS, Grummer LM. Selected complementary feeding practices and their association with maternal education. Pediatrics. 2008;122:S91–S7. [ Links ]
29. Fox MK, Reidy K, Karwe V, Ziegler P. Average Portions of foods commonly eaten by infants and toddlers in the United States. J Am Diet Assoc. 2006;106:S66–S76. [ Links ]
30Fewtrell MS, Lucas A, Morgan JB. Factors associated with the age of introduction of solid foods in full term and preterm infants. Arch Dis Child. 2003;88:F296–301. [ Links ]