Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Aquichan
Print version ISSN 1657-5997
Aquichan vol.6 no.1 Bogotá Jan./Dec. 2006
Plan de alta para personas con enfermedad pulmonar obstructiva crónica
Discharging Plan for Chronic Obstructive Pulmonary Disease Patients
Luz Mariana Céspedes Salgado 1, Ximena Sáenz Montoya 2
1 luzmarianacespedes@chile.com Universidad de Caldas. Calle 65 No. 26-10 Manizales, Colombia.
2 ximena_Saenz4@hotmail.com Universidad de Caldas.
RESUMEN
El plan de alta busca asegurar unos cuidados acordes con las necesidades y los requerimientos de la persona una vez egresa de la institución de salud, y debe constituirse en una guía básica en especial para la atención de aquéllos con patologías crónicas, como es la enfermedad pulmonar obstructiva crónica, que por su complejidad demanda múltiples cuidados para asegurar una intervención integral con miras al logro de una mejor adaptación, a identificar posibles complicaciones y a mejorar su calidad de vida.
La experiencia de haber asumido el rol de hija y enfermera de un padre con enfermedad pulmonar obstructiva crónica (EPOC), y la alta incidencia de esta enfermedad, motivaron la elaboración de este plan de alta; fueron muchos los cuidados y muchas las necesidades y los cuestionamientos que se daban día a día, desde asegurar una adecuada comunicación hasta un conocimiento de los signos y síntomas de urgencia que indicaban una exacerbación, del uso adecuado de los medicamentos, de la importancia de la oxigenoterapia a largo plazo, de proporcionarle una dieta acorde con las recomendaciones y un ambiente favorable para sus condiciones de salud para, en últimas, alcanzar un entorno armónico, físico, familiar y espiritual.
PALABRAS CLAVE
Plan de alta, enfermedad pulmonar obstructiva crónica, cuidados, enfermería.
ABSTRACT
The aim of this plan is to provide care according to the needs and requirements of the person who leaves the health institution, and should turn into a basic guide, specially for the assistance provided to people with chronic pathologies such as chronic obstructive lung disease that due to its complexity requires multiple care and in this way have an integral intervention that results in a better adaptation, detection of possible complications and a better life quality.
Being the daughter of a patient with chronic obstructive lung disease, and a nurse plusthe high incidence of this disease made me think about the elaboration of the leave plan. Therewere many needs and a lot of care required,and a lot of questions that arouse every single day from making sure that therewas agood communication, also a knowledge of the signs and symptoms of emergency that indicated an exarcerbation.The adequate use of medicine, the importance ofoxygen therapy in the long run,the supply of an appropriate diet based on the given recommendations, and a favorableenvironment taking into account his health condition so that an armonic, physical, family and spiritual environment could be achieved.
KEY WORDS
Leave plan, chronic obstructive lung disease, care, nursery.
La enfermedad pulmonar obstructiva crónica es una patología frecuente que se caracteriza por limitación al flujo aéreo y por retardo de la espiración forzada como consecuencia de la obstrucción crónica difusa de las vías aéreas.
En Colombia la información sobre la prevalencia de esta enfermedad no es muy acertada; sin embargo, es una de las primeras causas de consulta en las personas mayores de 60 años.
El conocimiento de los factores de riesgo de la EPOC es básico para la prevención y el tratamiento de los individuos expuestos (1).
Factores de riesgo
Humo de cigarrillo: es el factor de riesgo más importante. La posibilidad de presentar la enfermedad aumenta con el número de cigarrillos fumados al día y la función pulmonar, que de por sí se encuentra disminuida en los fumadores, y se deteriora con mayor rapidez si la persona es susceptible al humo del cigarrillo.
Para predecir el riesgo de EPOC se consideran factores como el grado de alteración de la función pulmonar, la edad en que se comenzó a fumar y la cantidad total de cigarrillos fumados al día. La morbilidad y mortalidad por EPOC en los fumadores de pipa y tabaco es mayor que la de los no fumadores pero menor que la de los fumadores de cigarrillo (2).
Los niños y los adultos expuestos pasivamente al humo del cigarrillo presentan una mayor prevalencia de síntomas y enfermedades respiratorias que los que no lo están.
Humo de madera: en Colombia se ha descrito una obstrucción crónica de la vías aéreas en personas de sexo femenino quienes nunca han fumado pero que han cocinado con leña en recintos cerrados por muchos años. La Sociedad Colombiana de Neumología cree que la neumopatía por humo de leña debe considerase una variante de la EPOC, propia de los países subdesarrollados.
Deficiencia de antitripsina - Alfa -1: es un factor de riesgo demostrado para el desarrollo de enfisema panacinar difuso. Las personas con concentraciones en suero menores de 50 mgs/dl tienen un riesgo superior al 80% de desarrollar esta patología (3).
Contaminación ambiental: la contaminación con partículas y SO2 se asocia con un aumento de la prevalencia de tos y expectoración, un incremento de la hiperactividad bronquial y una ligera disminución de la función pulmonar. Cuando la contaminación es muy alta puede producir bronquitis crónica.
Hiperreactividad bronquial, asma, atopía: existe una relación significativa entre consumo de cigarrillo, niveles altos de IgE, eosinofilia pulmonar e hiperreactividad bronquial, especialmente en personas con antecedentes de alergia.
Las exacerbaciones de la enfermedad pulmonar obstructiva crónica son causa frecuente de morbimortalidad, producen frecuentes ingresos hospitalarios, y elevan los costos sociales y económicos.
Las exacerbaciones agudas se han relacionado con factores precipitantes como infecciones bacterianas y virales, sobre todo por rinovirus y otros virus causantes del resfriado común, asociados con frecuencia a épocas de invierno. Los contaminantes ambientales también pueden ser importantes.
La experiencia profesional ha evidenciado el déficit de conocimientos que el enfermo tiene acerca del cuidado de su estado de salud; es común observar dificultades en el uso de los inhaladores, del oxígeno domiciliario, de los medicamentos formulados y de la dieta recomendada, entre otros; el desconocimiento de los signos y síntomas de alarma es frecuente.
La educación es un elemento importante en la intervención terapéutica de estas personas, su objetivo fundamental es la promoción de la salud que debe necesariamente generar cambios de conducta.
Un estudio realizado por María Rodríguez R. y M. Dolores Sánchez Fernández (4), el cual evaluó la efectividad de una intervención educativa individual y en grupo en pacientes con enfermedad pulmonar obstructiva crónica, demostró que posterior a la intervención educativa se redujeron los reingresos por descompensación (7 ingresos en los 12 meses anteriores, frente a 3 ingresos en los 12 meses tras el inicio de la intervención); a su vez, los síntomas se redujeron de 49,1 + -10,4 a 38,3 + - 12,2 (p=0,063). Lo anterior muestra que entre más conozca la persona su patología, tiene más herramientas para hacerle frente con mejores resultados, y un medio para alcanzar este objetivo es el plan de alta diseñado de acuerdo con los hallazgos obtenidos a través de una minuciosa valoración sistemática mediante la cual se determinan los diagnósticos de enfermería que son la base para la selección de las intervenciones.
Propuesta de plan
La siguiente es una propuesta de plan de alta para personas con esta patología. Ésta puede utilizarse como guía para adaptarla a situaciones individuales.
Este plan de alta se desarrolla con base en la siguiente nemotecnia:
C omunicación
U rgencia
I nformación
D ieta
A ambiente
R ecreación
M edicamentos
E spiritualidad
Esta nemotecnia integra todos los aspectos necesarios para un autocuidado eficaz; fue ideada por la docente Lina Pinzón de Salazar* para intervenir en forma integral al individuo una vez egresa de la institución hospitalaria. Se consideran los diagnósticos de enfermería más frecuentes observados durante la práctica.
ComunicaciónDiagnóstico de enfermería: riesgo de cuidado ineficaz, aislamiento social e indiferencia frente al estado de salud actual, relacionado con procesos de comunicación inapropiados.
Meta: la relación enfermero-paciente-familia o cuidador propiciará una comunicación eficaz para garantizar unos cuidados acordes con la situación.Intervención: es fundamental que el profesional de enfermería identifique al familiar o cuidador del paciente en el hogar para involucrarlo en el plan de alta con el fin de comunicarle todos los aspectos relacionados con el cuidado ambulatorio, no sólo con la atención en el hogar, sino también a fin de identificar la institución a la cual debe recurrir para los controles periódicos o en caso de urgencia. El profesional de enfermería debe establecer una relación terapéutica de alta calidad en términos de respeto y confianza que permitan la expresión espontánea del paciente y familia en la búsqueda de opciones y resolución de interrogantes acerca del cuidado. Esta comunicación propicia un crecimiento mutuo.
Es muy importante motivar a las personas con EPOC para que se integren a grupos sociales en los cuales tendrán la oportunidad de compartir experiencias e intereses particulares y afines con su patología, y de recibir asesoría para el cuidado y mantenimiento de su salud. Esta interacción es valiosa porque estimula y refuerza la motivación para continuar conviviendo con su enfermedad y realizar importantes ajustes al estilo de vida.
Urgencia
Diagnóstico de enfermería: riesgo de complicaciones relacionadas con exacerbación de la enfermedad, secundario a procesos infecciosos, manejo inadecuado de medicamentos e influencia de patologías concomitantes.
Meta: el paciente y su familia estarán en capacidad de valorar el estado de salud y determinar la importancia de la consulta oportuna.
Intervención: los signos y síntomas de alarma que sugieren exacerbación de la enfermedad son: aumento de la dificultad respiratoria, aumento y cambio en las características de las secreciones (se pueden tornar amarillentas o verdosas y con mayor viscosidad, lo que sugiere infección), aumento de la tos, disminución en la expectoración, estados confusionales y cefaleas matutinas que se asocian con hipoxemia e hipercapnia. Algunas personas refieren sensación de ardor subesternal, generalmente acompañado de tos.
El cuidador puede observar en el paciente un mayor esfuerzo respiratorio y utilización de los músculos accesorios. Se pueden percibir sibilancias sin fonendoscopio.
Los signos vitales evidencian taquicardia y taquipnea, la presión arterial puede encontrarse disminuida como respuesta a los efectos de la presión al final de la espiración autopositiva, o aumentada debido a la acidemia respiratoria aguda que genera calor, piel enrojecida, pulso periférico fuerte y somnolencia.
En personas con compromiso cardiaco puede observarse edema periférico, distensión de las venas yugulares, hepatomegalia y ascitis.
El papel del cuidador en la detección temprana de los signos y síntomas de deterioro es fundamental porque el enfermo con EPOC acepta su incapacidad crónica y puede no notarlos precozmente. Una consulta médica a tiempo puede evitar complicaciones.
InformaciónDiagnóstico de enfermería: posible alteración en el mantenimiento de la salud debido a una falta de conocimiento acerca de la enfermedad, tratamiento, prevención de exacerbaciones, ejercicios respiratorios, factores de riesgo, entre otros.
Meta: el paciente-familia o cuidador tendrán tanto el conocimiento de todos los aspectos relacionados con el manejo de la EPOC, como de los servicios de salud a los cuales debe acudir.
Intervención: la persona con EPOC tiene derecho a conocer todo lo relacionado con su patología (diagnóstico, alternativas terapéuticas y pronóstico), esta información debe partir en primera instancia del médico tratante, y corresponde al profesional de enfermería verificar la comprensión de ésta y aclarar dudas al respecto.
Hay otros tópicos sobre los cuales el usuario debe recibir información, como son los relacionados con los servicios del sistema de salud, sitio al cual debe asistir a los controles y, en caso de urgencia, a qué institución acudir.
DietaDiagnóstico de enfermería: posible alteración de la nutrición relacionada con disminución en la ingesta secundaria a disnea, hiperinsuflación pulmonar y efectos secundarios de algunos medicamentos.
Meta: lograr y conservar un equilibrio hidroelectrolítico, nutricional y metabólico.
Intervención: la enfermedad obstructiva crónica con frecuencia ocasiona pérdida severa de peso que varía entre el 25 y 65% del peso corporal. La etiología de esta pérdida no es bien conocida. Hay varios factores que pueden influir como la disnea y la fatiga al momento de la preparación de las comidas o de la ingesta. La hiperinsuflación pulmonar y la deglución de aire disminuyen la capacidad del estómago para aceptar y tolerar la dieta: “Las comidas abundantes requieren más oxígeno para su digestión y metabolismo, e interfieren con el descenso del diafragma” (5).
En la enfermedad pulmonar obstructiva, en especial de predominio enfisematoso, hay disminución del lecho vascular pulmonar. En estas personas el aumento del gasto cardiaco se logra a expensas de un incremento en la presión vascular pulmonar, lo que disminuye la cantidad de oxígeno y nutrientes que llegan a los músculos y órganos vitales (6).
Otro factor que se debe considerar es el consumo de medicamentos que interfieren con la función gastrointestinal y pueden producir nauseas y anorexia. Los inhaladores de esteroides pueden disminuir el gusto y precipitan las infecciones en la mucosa oral lo que lleva a la disminución de la ingesta.Asociado a todos los factores descritos, estas personas presentan un aumento en los requerimientos calóricos debido probablemente al incremento en el trabajo respiratorio. Brown y Light (1983) “calcularon que el costo calórico varía entre 36 y 76 kcal/día en personas normales, pero aumenta diez veces en personas con EPOC” (7).
La composición de la dieta afecta la producción de dióxido de carbono y los movimientos respiratorios. La conversión de nutrientes mayores (carbohidratos, grasas y proteínas) en energía, consume oxígeno y produce dióxido de carbono. El metabolismo de los carbohidratos es el que más genera dióxido de carbono, produce un incremento en la ventilación minuto, en el volumen corriente, aumenta la producción de lactato y el consumo de oxígeno. Las dietas en las cuales las grasas aportan una porción significativa (más del 50%) de las calorías no proteicas reducen la producción de dióxido de carbono, mejoran la función respiratoria y disminuyen los requerimientos ventilatorios. Aunque es importante administrar suficiente proteína para el anabolismo, se debe evitar hacerlo en exceso porque aumentan el proceso de la ventilación. El aumento de la actividad respiratoria puede resultar beneficioso para los pacientes capaces de responder al estímulo; en los enfermos crónicos sin capacidad para aumentar la ventilación minuto, el estímulo puede aumentar el trabajo respiratorio y causar disnea.
La depleción de proteínas lleva a una disminución de la masa del diafragma, lo que contribuye a un deterioro de la función pulmonar e inmunológica. Estas alteraciones, sumadas a la disminución en la frecuencia de suspiros y a la desnutrición, pueden relacionarse con una mayor incidencia de infecciones.
Con frecuencia las personas con EPOC requieren restricción de líquidos para disminuir la presión vascular pulmonar y el líquido extravascular pulmonar. No obstante, la deshidratación dificulta la eliminación de las secreciones pulmonares espesas.
Son frecuentes las deficiencias de algunos minerales como fosfatos, los cuales disminuyen la respuesta ventilatoria a la hipoxia; la hipomagnesemia produce fatiga de la musculatura respiratoria; la hiponatremia disminuye el apetito y la hipokalemia puede disminuir la fuerza de los músculos respiratorios. Se ha encontrado depleción de elementos traza, en especial el hierro.
El plan nutricional debe ser individualizado, considerando los hábitos alimentarios y las posibilidades económicas, lo que puede garantizar el cumplimiento de la dieta.
Se sugiere:
- Fraccionar la dieta en varias comidas pequeñas al día.
- Consumir alimentos de consistencia blanda.
- Evitar alimentos productores de gases como el repollo y las leguminosas.
- Aportar una buena cantidad de fibra para evitar el estreñimiento (naranja, avena, verduras).
- Restringir el consumo de tortas, dulces y harinas.
- Consumir carnes (pescado, pollo, res), huevos y lácteos, estos últimos teniendo en cuenta la tolerancia de cada paciente.
- Consumir las leguminosas en pequeñas porciones y en horas tempranas del día, estas son fuente importante de proteínas (fríjol, lentejas).
- Asegurar una ingesta diaria de frutas.
- Evitar consumir bebidas heladas.
Diagnóstico de enfermería: riesgo de exacerbación de la enfermedad como consecuencia de situaciones ambientales nocivas. Riesgo de lesiones asociadas con cambios propios del envejecimiento.
Meta: el individuo habitará en un ambiente que le propiciará bienestar y comodidad acorde con su situación social.
Intervención: es necesario conocer el medio cotidiano en el cual se desenvuelve la persona con EPOC. Se recomiendan espacios aireados; sin embargo, las corrientes de aire frío pueden desencadenar broncoespasmos, la exposición a gases, humo y disolventes puede generar reacciones inflamatorias en la vía aérea.
Las labores de limpieza se deben realizar mediante la aspiración y la utilización de paños húmedos, de tal forma que se impida el esparcimiento de partículas de polvo y ácaros.
No se recomienda la convivencia con animales (perros, gatos, aves) porque el pelo y las plumas pueden precipitar reacciones alérgicas e infecciosas.
Las personas con EPOC deben realizar las actividades de la vida diaria sin que se incremente el esfuerzo físico porque esto aumenta el consumo de oxígeno y la disnea (subir escaleras, desplazarse rápidamente, levantar objetos pesados, entre otros). A medida que la enfermedad avanza se sugiere alternar la actividad física con periodos de descanso y relajación.
La enfermedad pulmonar obstructiva crónica se presenta con mayor frecuencia en adultos mayores quienes pueden tener otras alteraciones asociadas como pérdida de visión, problemas osteomusculares, hipoacusia y otros, lo que amerita su consideración en el plan de alta.
Recreación y uso del tiempo libre
Diagnóstico: riesgo de intolerancia a la actividad, limitación en la capacidad física para ejecutar actividades recreativas y de la vida diaria.
Meta: restaurar y conservar el estado físico para satisfacer las demandas del entorno en el cual se desempeña.
Intervención: los pacientes con EPOC tienden a disminuir la actividad física, con lo cual se establece un círculo vicioso de reducción del ejercicio, pérdida de la fuerza muscular y aumento de la disnea.
La hipoxemia durante el ejercicio, y el aumento del costo metabólico de la respiración, incrementan la disnea y pueden producir pérdida de peso y desnutrición, todo esto afecta la calidad de vida y puede generar ansiedad y depresión.
Es importante motivar a la persona y a su grupo familiar para que participen en grupos de rehabilitación pulmonar a través de los cuales podrá mejorar su calidad de vida, contribuir a un mejor control de sus síntomas y disminuir el número y la duración de las hospitalizaciones, y la utilización excesiva de los servicios de salud.
Los programas de rehabilitación deben incluir intervenciones multidisciplinarias, múltiples componentes y ser personalizados. El proceso debe incluir un programa de entrenamiento físico, educación sobre la enfermedad, nutrición e intervenciones psicológicas y de comportamiento.
Dichos programas incluyen:
Fisioterapia: ésta prepara al usuario en el manejo adecuado de las secreciones por medio de una tos efectiva y maniobras de aceleración de flujo espiratorio, enseña técnicas de relajación, espiración con los labios fruncidos, lo que facilita la normalización del cociente inhalación/exhalación, y control de la disnea.
Entrenamiento muscular: el ejercicio aeróbico (que puede incluir la administración de oxígeno durante éste) mejora la capacidad de los grupos musculares mayores utilizados en las actividades de la vida diaria tales como caminar ysubir escaleras, entre otras.
Nutrición: este tópico fue tratado en las recomendaciones dietéticas. Se sugiere un programa nutricional que busque mantener el peso ideal en cada paciente.
Psicoterapia y educación: estas acciones deben involucrar tanto a la persona enferma como a su familia. Mejoran la calidad de vida al restaurar la capacidad de adaptación, al proporcionar herramientas adecuadas para el manejo del estrés, al ofrecer pautas de manejo de crisis y uso de medicamentos, y de otros aspectos relacionados con la enfermedad.
Existen otras actividades que pueden asociarse con las acciones de rehabilitación como la lectura, el juego, la televisión, los grupos sociales y las reuniones familiares que promueven bienestar y pueden optimizar el estado de la salud.
MedicamentosDiagnóstico: riesgo de uso inadecuado del plan farmacológico relacionado con los cambios fisiologicos del envejecimiento (disminución de la agudeza visual, alteraciones en la memoria, en la motricidad fina y coordinación) o incumplimiento del tratamiento con los consecuentes resultados inefectivos.
Riesgo de intoxicación secundario a ajustes incorrectos de la medicación sin previa valoración profesional.
Metas: lograr la adherencia al tratamiento farmacológico. Disminuir la incidencia de complicaciones relacionadas con el uso inapropiado de los fármacos.
Intervención: el plan de alta debe hacer énfasis especial en el uso de los medicamentos. Con frecuencia éstas se convierten en causa de complicaciones, sin embargo, son la piedra angular del tratamiento sintomático de las personas con EPOC. La mayoría de los medicamentos están orientados hacia las cuatro causas potencialmente reversibles de la limitación del flujo aéreo que se encuentra en estos individuos:
- Contracción de la musculatura lisa bronquial.
- Congestión y edema de la mucosa bronquial.
- Inflamación de la vía aérea.
- Aumento de secreciones (8).
Broncodilatadores: los más utilizados son los agonistas beta tanto inhalados como orales, los anticolinérgicos inhalados y los preparados orales de teofilina.
Los agonistas beta son muy efectivos, mejoran la función de las cilias, aumentan la contractilidad del miocardio y producen vasodilatación pulmonar. Se debe alertar al usuario sobre los efectos adversos como temblor, hipertensión arterial, palpitaciones, insomnio, reflujo gastroesofágico y calambres, y a dosis altas, arritmias e hipopotasemia.
Se encuentran en tres tipos de preparados inhalados:
Cómo utilizar un inhalador con medidor de dosis
- No debe inhalar demasiado rápido.
- No debe sujetar el inhalador al revés o de lado.
- No debe hacer más de una presión por cada inspiración.
- Debe estar bien incorporado.
- Valorar la capacidad para sostener y manipular el inhalador.
- Insertar el tubo de medicación en el interior del inhalador.
- Debe agitar el inhalador y sujetarlo con el tubo en posición vertical a una distancia de 2,5 a 5 cm de la boca abierta.
- Inclinar ligeramente la cabeza hacia atrás e inhalar despacio y profundamente por la boca. También puede colocar los labios firmemente alrededor de la boquilla del inhalador al realizar la inhalación. Cuando se utiliza un inhalador de esteroide, debe usarse la técnica de la boca abierta.
- Debe continuar inspirando durante 8 a 10 segundos mientras está liberando la medicación, exhalando a continuación con los labios fruncidos.
- La inhalación se debe repetir según la dosis a intervalos de un minuto.
- Se debe extraer el tubo de medicación y limpiar el inhalador con agua caliente. Es importante que el paciente evalúe la cantidad de medicamento existente en el tubo mediante la introducción de éste en un recipiente con agua. Entre más vertical se observe el tubo dentro del agua mayor medicamento contiene.
- Los espaciadores o inhalocámaras facilitan la administración en las personas a quienes se les dificulta y mejoran la distribución del medicamento en la vía aérea.
Cómo usar un broncodilatador líquido nebulizado
Cómo usar un broncodilatador de polvo seco
Los inhaladores de polvo seco tienen la ventaja de activarse con la inspiración, por lo cual requieren menos coordinación motora, pero pueden ser de uso difícil para las enfermos debilitados que muchas veces no son capaces de generar el flujo inspiratorio necesario para activar el dispositivo (9)
Estos inhaladores serán los más utilizados en el futuro porque no requieren propelentes clorofluorocarbonados, los cuales deben ser eliminados en respuesta a problemas ambientales.
Para asegurar una adecuada utilización del inhalador:
- Quitar el capuchón al protector.
- Sujetar firmemente la base del inhalador y abrirlo girando la boquilla en la dirección que indica la flecha.
- Insertar la cápsula en la ranura.
- Cerrar el inhalador girando la boquilla.
- Mantener el inhalador en posición vertical y pulsar los botones que perforan la cápsula una sola vez.
- Espirar a fondo.
- Introducir la boquilla en la boca, inclinar la cabeza hacia atrás, rodear la boquilla con los labios e inspirar rápida y profundamente.
- Tras la inhalación, extraer la cápsula vacía, cerrar la boquilla y colocar la tapa protectora.
anticolinérgicos: están disponibles en formas nebulizadas y en inhaladores de dosis medida. Las sustancias orales no se utilizan. El comienzo de la acción es más lento que en los agonistas beta por lo que no se debe esperar una respuesta inmediata, pero la evidencia indica que producen mayor broncodilatación y, combinados con los agonistas beta, se ejerce una acción aditiva.
Los efectos adversos de este tipo de medicamentos son tos, resequedad en la boca, estreñimiento y, cuando hay contacto con los ojos, puede producir dilatación pupilar.
Se recomienda la utilización de broncodilatadores de larga acción concomitantemente con broncodilatadores de corta duración en pacientes que permanecen sintomáticos (grado de recomendación A) (10).
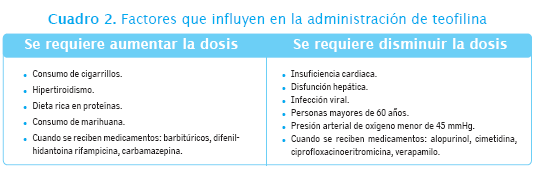
Metilxantinas: este grupo incluye la teofilina para administración oral y la aminofilina para administración oral o intravenosa. Estos medicamentos tienen una acción broncodilatadora menos intensa que los beta adrenérgicos y que los anticolinérgicos. Además del efecto broncodilatador moderado, tienen una acción vasodilatadora pulmonar y sistémica, aumentan el gasto cardiaco, la perfusión miocárdica, estimulan el centro respiratorio y los músculos de la respiración. Es necesario instruir al paciente sobre los efectos adversos de la teofilina como náuseas, vómito, temblor, convulsiones y arritmias. Debe conocer que algunas situaciones y el consumo de algunos medicamentos pueden modificar las concentraciones de la teofilina.
Corticoesteroides: con frecuencia son utilizados en las exacerbaciones donde la participación del componente inflamatorio es más relevante. La dosis debe ajustarse de acuerdo con los resultados y se debe disminuir gradualmente una vez se haya logrado el efecto terapéutico deseado hasta llegar a la dosis mínima efectiva, puede administrarse todos los días o en días alternos con lo cual se espera disminuir los efectos secundarios.
Una revisión sistemática publicada en Cochrane, cuya estrategia incluyó búsquedas en el registro especializado del grupo Cochrane de vías respiratorias, y en Medline, entre diciembre de 2003 al 2004, que incluyó veinticuatro estudios con el objetivo de evaluar los efectos de los corticoesteroides sobre el estado de salud de los pacientes con EPOC estable, concluyó que dosis mayores a treinta miligramos de prednisona mejoran la función pulmonar durante un corto periodo. Los efectos adversos potencialmente perjudiciales como diabetes, hipertensión arterial y osteoporosis podrían impedir la recomendación a largo plazo de dosis altas. No hay pruebas para apoyar el uso a largo plazo en dosis menores de 10-15 mg diarios.
Los corticoesteroides pueden administrarse por vía oral, preferiblemente en una sola dosis diaria en las mañanas después del desayuno y por vía inhalada; esta última tiene menos efectos adversos, sin embargo, es recomendable el uso de un espaciador para reducir el depósito de partículas aerolizadas en la vía aérea alta, que puede provocar candidiasis oral y ronquera. Enjuagarse la boca tras la inhalación reduce estos efectos y si además se usan otros inhaladores broncodilatadores los esteroides se administran posterior a éstos.
Mucolíticos: la administración de estos medicamentos es controvertida, por tanto, el uso generalizado de éstos no es recomendable. La viscosidad del moco se puede reducir mediante una adecuada hidratación.
Antibióticos: están indicados en las exacerbaciones agudas de acuerdo con el germen causal. La persona que los está recibiendo debe tener claro que estos fármacos no pueden suspenderse antes de la finalización del tratamiento a pesar de haber obtenido mejoría.
Es muy importante tener en cuenta, al momento de dar las instrucciones sobre los medicamentos, que la mayoría de las personas con EPOC son adultas mayores y por tal razón pueden presentar algunos cambios relacionados con la edad o con la patología misma, como disminución de la visión y alteraciones en la memoria entre otras, que lo exponen a complicaciones relacionadas con el mal uso de éstos, tanto por exceso, como por dosis insuficientes. Para una mayor seguridad, el profesional de enfermería debe entregar por escrito al paciente y su familia las recomendaciones para el manejo de su enfermedad e incluir una propuesta para el adecuado uso del medicamento. Se puede utilizar el siguiente modelo:Los medicamentos deben ser conservados en un lugar limpio y fresco, la fecha de vencimiento debe ser revisada con frecuencia.
Las personas con EPOC deben recibir la vacuna contra la influenza cada año y asegurar la inmunización contra Neumococo.
Oxígeno: la hipoxemia induce una respuesta fisiológica compleja que busca preservar el suministro de oxígeno a los tejidos, pero a largo plazo tiene consecuencias negativas que pueden afectar la calidad de vida y la supervivencia, por esto la corrección de la hipoxemia es fundamental en el tratamiento.
Con frecuencia las personas son reacias al uso de oxígeno por múltiples prejuicios; el profesional de enfermería debe motivarlas hacia el uso de éste por los beneficios que aporta: mejora el funcionamiento neurofisiológico, la capacidad para hacer ejercicio y las demás actividades de la vida diaria, fortalece el trabajo del corazón y mejora la insuficiencia cardíaca. La sobrevida aumenta en relación directa al tiempo de oxígeno administrado por día.
El beneficio del uso crónico del oxígeno en los pacientes con EPOC ha sido establecido en dos grandes estudios prospectivos, el Medical Research Council Working Party Trial en Gran Bretaña, y el Nocturnal Oxigen Therapy Trial (12) en Estados Unidos. En ambos la mortalidad en las personas con EPOC hipoxémicos disminuyó al aumentar el número de horas de utilización del oxígeno al día.
Una revisión sistemática publicada en Cochrane hace referencia al uso del oxígeno domiciliario para la enfermedad pulmonar obstructiva crónica, cuyo objetivo fue determinar el efecto de la oxigenoterapia domiciliaria en la supervivencia y calidad de vida en los pacientes con EPOC. Las búsquedas de esta revisión fueron actualizadas hasta enero de 2004, y se identificaron cinco ensayos aleatorios. La revisión concluyó que la oxigenoterapia a largo plazo mejoró la supervivencia en un grupo seleccionado de pacientes con hipoxemia grave.
Existen diferentes fuentes para la administración de oxígeno domiciliario: los cilindros de gas comprimido y los concentradores fijos de oxígeno que extraen o separan el oxígeno del aire ambiente.
Cuidados cuando se administra oxígeno a través de un cilindro
- Evitar cubrir el cilindro.
- El equipo que se utiliza para administrar el oxígeno (cánula, humidificador) se debe lavar frecuentemente (2-3 veces por semana), y descontaminarlo con agua más hipoclorito de sodio. Se enjuaga con agua corriente.
- El agua del humidificador debe estar en el nivel indicado.
- Debe utilizarse agua de la llave para el humidificador y esta debe cambiarse todos los días.
- Vigilar el manómetro con el fin de evaluar la cantidad de oxígeno que contiene el cilindro. Cuando indique 500 lb es importante preparar el cambio de este. Al momento de hacer el reemplazo el manómetro debe estar cerrado, de lo contrario se puede deteriorar (13).
Cuidados cuando se administra oxígeno con concentrador
- Asegurar el nivel del agua del humidificador.
- Lavar frecuentemente (cada 8 días) el filtro que posee en la cara posterior.
- Utilizarlos siempre con estabilizador de voltaje.
El método ideal para la administración de oxígeno es la cánula nasal con un flujo de 1,5 a 2,5 l/min (máximo 4 l/min), con el cual se puede lograr un PaO2 óptima, sin embargo, se recomienda ajustar la dosis de acuerdo con la gasometría u oximetría. Durante el sueño es recomendable un flujo mayor de 1 l/min al usado durante el día al igual que durante el ejercicio.
Con el propósito de ahorrar oxígeno y disminuir costos, se dispone en el mercado –aunque no muy popularizado– cánulas nasales con un sistema de ahorro de oxígeno que almacena en una cámara pequeña el oxígeno proveniente del cilindro durante la espiración, y lo suministra durante la fase inicial de la inspiración, o un sistema de válvulas electrónicas que activadas por la inspiración suministran oxígeno y se cierran durante la espiración.
Es fundamental que el usuario y la familia tengan claro que los riesgos de toxicidad por oxígeno son poco frecuentes con la administración de éste a flujos bajos, sin embargo, puede presentar retención de CO2 e hipoventilación cuando no se determina adecuadamente la dosificación.
El riesgo mayor del oxígeno domiciliario se relaciona con quemaduras en la cara y la nariz, las cuales que se producen por fumar cerca de la fuente de oxígeno.
EspiritualidadDiagnóstico de enfermería: riesgo de sufrimiento espiritual relacionado con la incapacidad de integrar el significado y propósito de la vida con el yo y los demás, secundario a sentimientos de abandono, impotencia y limitación física.
Meta: alcanzar un crecimiento personal y espiritual que le permita el disfrute de la vida a pesar de las limitaciones.
Intervención: la espiritualidad implica relaciones intersubjetivas y autoconciencia, da significado al ser, saber y hacer. Esta dimensión permanece en los seres humanos, algunos la viven intensamente, otros la menosprecian. Sin embargo, en situaciones difíciles de la vida, como la pérdida de la salud, surge la angustia espiritual que conduce a la persona a la búsqueda del sentido del dolor, del sufrimiento, de las pérdidas y de la muerte, lo lleva hacia Dios y hacia otros apoyos significativos. Se ha reconocido la relación entre la espiritualidad y la salud, “la evidencia deja ver con claridad que las prácticas espirituales, y en especial las que se realizan dentro del marco de la cultura religiosa organizada, se asocian con mejores estados de salud, menor depresión, mejores hábitos y menor mortalidad” (14).
El profesional de enfermería debe considerar la historia religiosa de la persona, sus prácticas, recursos espirituales, los sentimientos que tiene acerca de las pérdidas y del significado de su enfermedad con el fin de orientar al paciente y a su familia para que esta dimensión del cuidado tenga un ambiente propicio para su desarrollo (15).
REFERENCIAS BIBLIOGRÁFICAS
1. Albert R, Spiro S, Jett J. Enfermedad pulmonar obstructiva crónica. En: Tratado de neumología, Madrid: Ediciones Harcourt; 2001, p. 372. [ Links ]
2. Maldonado D, Bolívar F, Caballero A, et al. Recomendaciones para el diagnóstico y el manejo del paciente con Enfermedad Pulmonar Obstructiva Crónica- EPOC. Revista Colombiana de Neumología 1997; (Supl: 9): S9. [ Links ]
3. Lamban D, Molina J, Naberan K. EPOC: definición, diagnóstico y clasificación. Programa de Formación en EPOC en Atención primaria; 2002: 13. [ Links ]
4. Rodríguez M, Sánchez M. Efectividad de una intervención educativa individual y en grupo en pacientes con Enfermedad Pulmonar Obstructiva Crónica. Enfermería clínica 2003; 13(3)4: 133-134. [ Links ]
5. Hunter A, Carey M. The Nutritional Status of patients with chronic obstructive pulmonary disease. Am Rev. Respir bis 1981; 124:376-381. Citado por el Comité de Educación de FENALPE. Nutrición en enfermedad crónica. En: terapia nutricional total; 1997, p. 154. [ Links ]
6. Giraldo H. Manejo integral del paciente con EPOC. 1 ed. Bogotá: Neira Impresores; 1993, p. 97. [ Links ]
7. Brown S, Light R. What is now know about protein - energy depletion: when CORP patients are malnourished. Respir Dis 1983; 436-50. Citado por el Comité de Educación FENALPE. Nutrición en enfermedad crónica. En terapia nutricional total; 1997, p. 154. [ Links ]
8. Barnes P. Enfermedad de la vía aérea: farmacologia de la vía aérea. En: Albert R, Spiro S, Jett J. Tratado de neumología. Madrid: Harcourt. Mosby; 2001, pp. 37-10. [ Links ]
9. Maldonado D, Bolívar F, Caballero A, et al. Recomendaciones para el diagnóstico y el manejo del paciente con Enfermedad Pulmonar Obstructiva Crónica - EPOC. Revista Colombiana de Neumología 1997; (Supl: 9)S9: 520. [ Links ]
10. En: URL:www.cochrane,ihcai.org-/programa-seguidad-paciente-costa-rica-tratamientoEPOC.aGOSTO 2005. [ Links ]
11. Long term domiciliary oxygen therapy in chronic hipoxic cor pulmonate complicating chronic bronchitis and enphysema. Report of the medical research council working party; skeletal muscle adaptation to endurande training in patients with chronical obstructive pulmonary disease. Lancey 1981; 28: 681-6; Continuous or nocturnal oxygen therapy in hipoxemix chronical obstructive lung disease: a clinical trial. Natural oxygen therapy trial group: An Intern Med. 1980; 93:391-8, citados por Celli B, Benditt J, Albert R. Enfermedad pulmonar obstructiva crónica. En tratado de neumología; 2001, pp. 13-37. [ Links ]
12. Calderón C, Sáenz X. Pacientes con oxigeno. Atención domiciliaria al paciente neurologico. [ Links ]
13. Ross, L. Nurses Perception of Spiritual Care. Avebury: Sydney; 1997, p. 5-23. Coyle J. Spirituality and health: towards a framework for exploring the relationship between spirituality and health. Journal of Advanced Nursing 2002; 37(6): 589-597. Spiritual copong strategies: a revivir the nursing research literature. Journal of Advanced Nursing 2001; 34(6): 833-841. Citado por Sánchez B. Dimensión espiritual del cuidado en situaciones de cronicidad y muerte. En: Aquichan 2004; (4): 6-9.
14. Quintero NC. Espiritualidad y afecto en el cuidado de enfermería. En: Grupo de cuidado y práctica de enfermería. Bogotá: Unibiblos; 2000, pp. 184-191. [ Links ]