Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Gerencia y Políticas de Salud
Print version ISSN 1657-7027
Rev. Gerenc. Polit. Salud vol.9 no.18 Bogotá Jan./June 2010
El Plan Obligatorio de Salud (POS) colombiano: entre el cambio y la continuidad*
The Colombian Obligatory Health Plan (OHP): Between Change and Continuity
O Plano Obrigatório de Saúde/ (POS) colombiano: entre a mudança e a continuidade
Fecha de recepción: 14-09-09 Fecha de aceptación: 30-03-10
Jaime Ramírez-Moreno**
* Este ensayo tuvo su origen en las reflexiones presentadas por mí en el transcurso del "Estudio sobre diseño, implementación y ajuste de los planes de beneficios en salud: el caso colombiano", desarrollado por el Programa de Apoyo a la Reforma de Salud. Estas reflexiones estuvieron complementadas por la elaboración de la ponencia sobre las limitaciones financieras del sector salud, "¿Cuáles deben ser los principios y criterios para asignar recursos en los planes de beneficios?", en el foro de Coyuntura Social de Fedesarrollo en el año 2008.
** Economista, doctor en Economía y Gestión de la Salud. Profesor asociado, Facultad de Ciencias Económicas y Administrativas, Unidad de Posgrados en Administración en Salud, Edificio Giraldo, Piso 8º, Unidad de Posgrados en Administración en Salud. Correo electrónico: Ramirez.jaime@javeriana.edu.co
Resumen
Desde un enfoque histórico e institucional, el presente ensayo construye hipótesis sobre los procesos de continuidad y cambio en la definición de los riesgos en salud cubiertos por la seguridad social en salud colombiana como elementos básicos para comprender la definición, el alcance y las funciones del Plan Obligatorio de Salud colombiano. Se explica cómo las reglas y las rutinas institucionales le dan mayor preponderancia a los procesos de continuidad y adaptación que a los de ruptura y cambio. Más que reforma estructural, se considera y explica por qué los rasgos característicos de la reforma de salud están más asociados a los procesos de continuidad y gradualidad en el desarrollo de un modelo de seguros de características corporativistas.
Palabras clave autor: Plan de salud, riesgos cubiertos, reglas y rutinas institucionales, continuidad y gradualidad en la reforma.
Palabras clave descriptor: Plan obligatorio de salud, reforma de la atención de salud, seguridad social, Colombia.
Abstract
This essay constructs hypotheses, from a historical and institutional perspective, about the processes of continuity and change in defining health risks covered by health social security in Colombia as building blocks to understanding the definition, scope and functions of Colombia’s mandatory health plan. It describes how institutional rules and routines give greater standing to the continuity and adaptation processes than to rupture and change. Rather than structural reform, I consider and explain it because the distinguishing features of health reform are more associated with continuity and progression processes in the development of a corporatist type insurance model.
Key words author: Health Plan, Risks Covered, Institutional Rules and Routines, Continuity and Progression Processes of Health Reform.
Key words plus: Obligatory Plan of Health, Health Care Reform, Social Security, Colombia.
Resumo
Desde um enfoque histórico e institucional, este ensaio constrói hipóteses sobre os processos de continuidade e mudança na definição dos riscos de saúde cobertos pela seguridade social na saúde colombiana como elementos básicos para compreender a definição, a abrangência e as funções do Plano Obrigatório de Saúde colombiano. Explica-se como as regras e as rotinas institucionais lhe dão maior preponderância aos processos de continuidade e adaptação que aos de ruptura e mudança. Mais que reforma estrutural, considera-se e explica-se por que as características típicas da reforma de saúde estão associados mais aos processos de continuidade gradual no desenvolvimento de um modelo de seguros de características corporativistas.
Palavras chave autor: plano de saúde, riscos cobertos, regras e rotinas institucionais, continuidade, reforma gradual.
Palavras chave descritor: Plano obrigatório de saúde, reforma do atendimento na saúde, seguridade social, Colômbia.
1. Introducción
La historia del Plan Obligatorio de Salud colombiano parece seguir una leyenda muy conocida en la literatura, en el sentido de que la historia universal es la repetición de metáforas que se reproducen en el tiempo, con diversas entonaciones, dependiendo de quién las cuente y de las circunstancias en que son contadas (1). Estas circunstancias se reconstruyen en este ensayo, a través de la revisión documental de la literatura y la opinión de los protagonistas, especialmente los miembros del Consejo Nacional de Seguridad Social en Salud, que a lo largo de más de 10 años se han visto enfrentados a explicarle a los afiliados al Sistema General de Seguridad Social qué es el POS, cómo apareció en el SGSSS, para qué sirve, qué beneficios incluye y qué servicios excluye.
Como punto de partida, se ha recurrido a la historia para explicar el proceso de configuración, cambio y adaptación del POS a través del tiempo, no como un proceso de formulación, nacido de una decisión técnica y fantástica de un grupo de promotores de la reforma del sistema de salud, sino como un lento proceso de evolución, ruptura y adaptación, guiado fundamentalmente por decisiones políticas y por acuerdos entre los agentes que constituyen el Sistema General de Seguridad Social en Salud.
Para empezar la historia, se considera útil fijar un hito de referencia, el año 1993, conocido como aquel de la aprobación de la reforma al sistema de salud y seguridad social en Colombia. Como se trata de un punto en la historia, se han definido unos límites temporales hacia el pasado, fundamentalmente hasta 1977, año de la definición formal del Plan de Salud al interior del Instituto de Seguros Sociales (ISS). A partir de ahí se ha recorrido, paso a paso, el camino de la reforma hasta la actualidad, con el ánimo de formular hipótesis acerca de las trayectorias futuras en términos de adaptaciones y rupturas en la definición de los contenidos y funciones del POS en el sistema de salud.
2. Una interpretación analítica de la reforma colombiana
Se puede definir analíticamente que la reforma colombiana es un proceso de dominación y extensión de las instituciones de la seguridad social, representadas por el Seguro Social, sobre las instituciones de la asistencia hospitalaria pública, representadas formalmente en el Ministerio de Salud.1 Se trata de la organización del Sistema General de Seguridad Social en Salud, sobre la reglas del sistema de seguros sociales tradicionales a la totalidad de la población.
Por tratarse de una forma de dominación de un sistema existente sobre otro, la reforma colombiana hereda gran parte de las reglas de juego y la estructura de funcionamiento de la seguridad social, y en tal sentido, es entendible que el Plan Obligatorio de Salud tenga su origen en los procesos de acumulación histórica de los riesgos cubiertos. Por tratarse de una extensión hacia nuevas poblaciones, y por cambiar la estructura de las organizaciones encargadas de administrar el sistema, fueron necesarias nuevas reglas que facilitaran el intercambio de riesgos y servicios entre los agentes diversificados del nuevo sistema de seguridad social. La estructura institucional del sector salud se encuentra determinada por las relaciones entre el sistema y los ciudadanos, a través de la afiliación y la cotización obligatoria para la cobertura de seguros obligatorios y riesgos individuales de salud, y de los servicios de salud pública para cubrir los riesgos colectivos y ambientales de la sociedad.
El Plan Obligatorio de Salud es la unidad de transacción entre el sistema y los ciudadanos, para la definición de las coberturas de riesgos, servicios y tecnologías; entre el sistema y los aseguradores, para la definición del valor de la afiliación obligatoria; entre aseguradores y prestadores, para definir los límites de las modalidades de contratación de servicios; y finalmente, entre prestadores y afiliados, para la autorización y la convalidación de los servicios cubiertos y no cubiertos.
3. Los rasgos característicos del proceso de acumulación y definición de riesgos en salud
En la exposición de motivos de la Ley 90 de 1946, que crea el Instituto Colombiano de los Seguros Sociales, se define el campo de aplicación y las prestaciones del seguro social en términos de coberturas de riesgos de enfermedad, maternidad, invalidez, vejez y muerte del asegurado, y los de enfermedad y maternidad de su familia. En la citada ley se describen los riesgos y las protecciones de pensiones y los riesgos profesionales como los de mayor desarrollo acumulado en el sistema anterior, o régimen de prestaciones patronales, como conjuntos de prestaciones económicas y sociales específicas. Así mismo, se clasifican los riesgos de las enfermedades profesionales como derivados de la actividad económica que realizaban las empresas. En el ámbito de la salud y la enfermedad general no aparecen descripciones explícitas y más bien se propone un proceso de acumulación e incorporación futura de riesgos que se conoce como progresividad en la inclusión de riesgos y prestaciones. Lo dominante no será la definición explícita de los riesgos cubiertos, sino la definición normativa de organizar y ejecutar programas de salud y determinar la forma como el Instituto Colombiano de Seguros Sociales (ISS) debe organizar sus sistemas de atención médica de acuerdo con los principios y las normas que para tal efecto tenga el Ministerio de Salud (2).
Este fue el punto de partida de una definición pública que determina la existencia de un sistema de seguros sociales y otro de asistencia pública 2 en salud, y ha definido una ruta histórica, con múltiples actores, definiciones normativas y rutinas informales, que han ido configurando las instituciones de la seguridad social y la asistencia pública como parte de dos tradiciones distintas que explican, en cierta forma, el establecimiento de sistemas segmentados con reglas de difícil integración, tanto en el nivel político como en el nivel organizacional burocrático.
3.1. La ruta natural de la acumulación progresiva de riesgos y servicios en el Instituto de los Seguros Sociales
En el desarrollo del sistema de seguros sociales, la definición de riesgos en salud asumió la forma de procedimientos para la definición de las nuevas contingencias y la extensión del seguro a nuevas poblaciones, extensión realizada inicialmente dentro de la estructura interna del Instituto Colombiano de Seguros Sociales. Sin embargo, no aparecen listados explícitos de riesgos y servicios sino hasta 1977, en el Decreto 1650, en donde se incorporan en forma genérica las contingencias amparadas como enfermedad general, maternidad, accidentes de trabajo, enfermedad profesional, invalidez, vejez,muerte y asignaciones familiares, y las agrupa técnica y administrativamente en tres grupos de contingencias: enfermedad en general y maternidad, accidentes de trabajo y enfermedades profesionales y de invalidez, vejez y muerte. El citado decreto será el pilar de referencia normativo y técnico, mencionado por la Ley 100 como el conjunto de riesgos y servicios integrales sobre los cuales el Sistema General de Seguridad Social debe construir la definición de las coberturas del Plan Obligatorio de Salud.
Es importante resaltar que en la definición de contingencias de los años 80 aparecen en primer orden de jerarquías asociadas a la salud, con respecto a las pensiones y los riesgos profesionales, y descritas en el lenguaje de los servicios médico-asistenciales y el pago de las prestaciones económicas, las siguientes: asistencia médica, quirúrgica, odontológica, farmacéutica y de servicios auxiliares de diagnóstico, y tratamiento de los beneficiarios. El lenguaje adoptado para su definición fue el de las prestaciones asistenciales y no el de los riesgos cubiertos en términos de patologías diagnósticas, que fueron incorporadas como parte la definición de los propósitos de la atención de salud en general (2).
3.2. La creación del Sistema Nacional de Salud como primer intento de integración entre salud pública y seguridad social
Correlativo con este proceso de acumulación progresiva de riesgos de salud y maternidad, desarrollado por la seguridad social, se crea en Colombia el Sistema Nacional de Salud en 1975, como política de integración de los servicios y las instituciones mediante la definición de un Plan Nacional de Salud y de un sistema que se propone integrar las instituciones públicas, las privadas, las de los servicios asistenciales y las de la seguridad social; algo así como un sistema de subsistemas unido por un conjunto de prioridades políticas organizadas en el Plan Nacional de Salud.
En 1977, para obligar al ISS a seguir las directrices del Plan de Salud, se crea la Superintendencia de Seguros de Salud (SSS), con el objetivo de supervisar y controlar el cumplimiento estricto por parte de los seguros sociales obligatorios de los planes y programas de salud del Gobierno Nacional. Dicha integración fue más normativa que real y el sistema de salud y el de seguridad social siguieron siendo algo parecido a dos políticas divergentes, con pocos niveles de integración, y sin ninguna meta de destino. Siete años después de la reorganización del ISS, y nueve años después del establecimiento del SNS, se considera que en Colombia no hay ninguna integración y que la fragmentación de los servicios sigue igual que antes (3).
La Ley 10 de 1990 acepta la existencia de los subsistemas público y privado independientes, coordinados por el Ministerio de Salud, y encuentra en la descentralización de los servicios asistenciales de salud a nivel territorial una estrategia para acercar las necesidades y las soluciones en espacios geográficos que permitan la participación de las comunidades en las decisiones de políticas en salud, así como la creación de sistemas locales de salud como formas de integración de la acción de los gobiernos locales, los hospitales y las instituciones de la seguridad social.
3.3. La ruta de la especialización y la separación del financiamiento y la prestación de servicios
En 1980, y como parte del proceso de organizar la prestación y la contratación de los servicios de salud a sus afiliados, así como para cumplir las normas del Sistema Nacional de Salud, el ISS formula un modelo de atención integral conocido informalmente como el modelo Agualimpia, como un punto de partida para la sustitución del servicio médico tradicional por un concepto moderno de atención en salud. Se busca sustituir el tratamiento episódico e individual de cada persona por una atención continua en unidad con su familia, así como complementar los esfuerzos curativos con un conjunto de acciones constructivas de la salud a todo lo largo de la historia natural de la enfermedad (4).
Como resultado del nuevo modelo de atención en salud, de la reestructuración del seguro, y del cambio en la orientación para la prestación de los servicios se describen los programas del Plan de Salud, constituido por un conjunto de interrelaciones necesarias entre el programa de atención médica, el programa de salud ocupacional y el programa de apoyo asistencial, unidos por el concepto y el modelo de salud comunitaria y expresados en un conjunto ordenado de actividades para la comunidad, los vulnerables de alto riesgo y los pacientes con afecciones definidas. Este es quizá el antecedente formal más estructurado en la definición del Plan Obligatorio de Salud que relaciona las intervenciones con los riesgos, y a estos últimos con las poblaciones.
El Plan de Salud permitiría la realización de grandes inversiones para la construcción de las clínicas del Seguro y la organización de las seccionales, con base en una agrupación regional de las poblaciones. Así mismo, define las normas y los procesos para la asignación de recursos al interior del ISS y determina las pautas de la contratación de servicios de salud como contratos de prestación de servicios personales y contratos institucionales.
La forma de asignación de recursos en cada regional se realizó mediante la definición de niveles de atención, entendidos como prácticas clínico-quirúrgicas que pueden realizarse con determinados recursos. El nivel menos complejo o básico representa la puerta de entrada para la atención, en primera instancia, de los problemas de salud. A partir de allí, en la medida en que sus problemas no puedan resolverse con los recursos existentes con el nivel básico, los beneficiarios accederán a niveles de atención de mayor complejidad o especializada. Los recursos para el cuidado médico efectivo o programable se organizan en tres niveles: básico, intermedio y de alta especialización. Los recursos para el cuidado odontológico y la salud ocupacional se organizan en dos niveles de atención: básico y especializado (5).
Con el objeto de unir los incentivos de la oferta con las necesidades de atención de la población, a cada unidad asistencial se asigna un grupo de beneficiarios: empresas, a los equipos de salud del trabajo; población residente en zonas determinadas, a los centros de atención; grupos de beneficiarios, a los médicos y odontólogos generales; y pacientes, a los tratantes, a los médicos generales de urgencias y a otros profesionales.
En forma complementaria con el anterior criterio de asignación de poblaciones por asignación geográfica, se definen algunos criterios para la asignación de grupos de beneficiarios, con libertad de elección y promocionado como una "innovación trascendental" en la organización de la atención básica del nuevo ISS, y consiste en la asignación de cada afiliado con su familia a un médico y un odontólogo general, libremente escogidos por el afiliado. El tamaño de los grupos de beneficiarios sería de 3.000 en los lugares en donde el grupo se conforme con afiliados y 35.000 en los lugares en donde se conforme con grupos de afiliados y derechohabientes. 3
Esta forma de asignación de recursos por grupos poblacionales grandes, de coberturas diagnósticas y de servicios, y de costos globales por unidades de tiempo se convierte en el antecedente social y tecnológico para entender posteriormente la relación entre la unidad de pago por capitación y el Plan Obligatorio de Salud en el SGSSS, así como la separación institucional y operativa entre el financiamiento y la prestación de servicios y de agentes, típica de los seguros sociales modernos.
Como producto de esta forma de organizar la oferta propia de servicios de salud, se fue creando una asociación entre áreas denominadas niveles de atención y unidades funcionales de producción, como se ve en el cuadro 1.
Esta forma de estructurar la prestación de servicios a los afiliados y derecho-habientes, vista retrospectivamente, presenta el proceso de crear unidades productivas para satisfacer las necesidades de atención con incentivos a la oferta y donde parte de los aportes de las contribuciones se invierte en oferta de servicios, entendible en un contexto de sistemas de seguros en unidades integradas de financiamiento-prestación y de grandes insuficiencias en la oferta de servicios médicoasistenciales existente en el país.
La anterior es una fase de expansión de unidades asistenciales que no logra satisfacer las necesidades de consumo actual de los afiliados, porque el crecimiento de los afiliados fue muy superior al crecimiento de las inversiones en sedes, dotación y equipo asistencial, haciendo necesaria una relación de intercambio con unidades asistenciales, públicas y privadas distintas a las unidades propias del seguro.
Podría decirse que se empieza a desvertebrar la unidad de financiamiento-prestación por una separación entre los dos, con relaciones de intercambio basadas en los contratos de compra de servicios personales y contratos institucionales. La generalización de las formas de contratación hace más exhaustiva la definición de los riesgos amparados y los servicios prestados.
Dos procesos de generalización del intercambio se conjugaron: la creación de unidades asistenciales propias y la asignación de grupos poblacionales de beneficiarios fueron marcando, en términos endógenos, la definición de riesgos, servicios y coberturas de poblaciones, por un lado, y la necesidad de la contratación generalizada, por el otro lado, fue determinando la definición de las unidades de transacción en términos del Manual de Definiciones, contenidos y tarifas del ISS (MDCT),4 oficializado por primera vez en 1981, a través del Decreto 3393 de 1981 del Ministerio de Trabajo y Seguridad Social.5
La definición del manual significó una especie de ruptura e innovación social en la seguridad social, en donde se describen en forma explícita los acumulados de los contenidos, las definiciones de las actividades, los procedimientos y las atenciones de servicios logrados en más de 40 años de acumulación progresiva de prestaciones.
La separación de funciones y agentes entre financiamiento y prestación de servicios es una forma de pasar del intercambio al interior del ISS, al intercambio generalizado, con la definición de unidades transadas en función de precios y tarifas, que si bien están determinadas por el peso de los recursos desembolsados por el ISS, muestran la generalización de procesos de intercambio de mercado definidos en términos de remisiones intrainstitucionales, remisiones extrainstitucionales, y remisiones al exterior, con sus correspondientes procesos de intercambio y contratación.
Este proceso llevó, posteriormente, a la contratación por grupos de poblaciones, los llamados paquetes de mil, y a la creación de los paquetes integrales de diagnósticos (Pidas) como antecedentes de las definiciones posteriores del sistema de capitación global y de definiciones de valores per cápita. En la medida que no existe un proceso de definición formal de derechos entre los afiliados y las unidades organizacionales del ISS, no existe tampoco una definición directa y formal de derechos de afiliación.
Este proceso sigue los patrones indicados por North acerca de los determinantes de los procesos de cambio económico e institucional, en donde la interacción se da a un nivel pequeño y personal y las normas informales suelen bastar. Estos intercambios sólo se convertirán en reglas formales cuando el intercambio interpersonal se generalice a través del mercado, en donde las normas adquieren la forma de derechos de propiedad intercambiables (5: IX-XIV).
3.4. La Ley 100 como adaptación y ruptura en la definición de las funciones del POS
La reforma sectorial de salud fue posible gracias a la convergencia de la importancia de las inversiones en capital humano en el desarrollo económico y la sobreposición del modelo del seguro social sobre el de asistencia social del Sistema Nacional de Salud (6).
En el contexto de la modernización del Estado, las reformas sociales de los 90 estuvieron inspiradas en el impacto de la teoría del capital humano sobre la inversión social, heredado principalmente de la tradición teórica de Becker e integrado al Plan de Desarrollo "La Revolución Pacífica", con menciones específicas a los modelos de desarrollo por Lucas y Romer (7).
En el plan de desarrollo de Gaviria se explican fundamentalmente dos ideas: la primera, que la función de los ministerios no es la provisión directa de servicios sociales, sino la regulación en sistemas plurales, y la segunda, que para garantizar un crecimiento económico sostenido, es necesario realizar inversiones amplias en salud y educación, en donde las tasas de retorno de inversiones son superiores a los gastos de las inversiones iniciales.
Se considera que la mezcla de regulación e inversiones en capital salud se convierte en el elemento central del acuerdo realizado al interior del establecimiento para el desarrollo de la reforma en salud, en la medida que existían resistencias, especialmente por parte del Ministerio de Hacienda, para aumentar el gasto en salud, porque al incrementar los costos de la nómina se corría el riesgo de profundizar los procesos de informalización en el mercado laboral, y en tal sentido, los llamados beneficios de la reforma podrían ser negativos para el crecimiento, el nivel de empleo y la estabilidad macroeconómica.
Fue necesaria una idea muy fuerte para realizar un acuerdo, principalmente con el Ministerio de Hacienda, y esta idea fue la del capital humano, que le daba preponderancia económica y social a los retornos futuros de las inversiones en salud y a la sostenibilidad en el crecimiento de largo plazo. La política social encontró en la formulación del Plan de Desarrollo 1991-1994 una forma de integrar los modelos de crecimiento endógeno con el incremento en la inversión social (7).
El consenso básico sectorial de la reforma, representado simbólicamente en las reuniones de Quirama y Hato Grande, es un pacto alrededor del tema del Seguro Social, por encima del esquema en donde el centro de gravedad de los temas de salud eran los proveedores directos de los sistemas asistenciales de salud: en tal sentido, la regla fundamental del pacto es la protección económica de las contingencias en salud.
Lo novedoso del pacto lo constituyen la ubicación del seguro como centro de gravedad del sistema y la definición de una función especializada, aunque no nueva: la integración,6
para utilizar la denominación del pluralismo estructurado, separada del financiamiento y la provisión de servicios, y realizada por agentes plurales en condiciones de "competencia" por los afiliados (8).La articulación actúa como mediadora entre las agencias de financiamiento y los prestadores de servicios, a través de la canalización selectiva de los recursos de las primeras a los segundos. El aspecto clave de esta mediación es el paquete de beneficios e intervenciones, y que conjuntamente con el diseño de incentivos a través de mecanismos de pago, determinarían el rol central y el desempeño de la función autónoma de la articulación en el sistema (7: 10-7).
La definición del financiamiento como público fue restringida, aplicándose sobre el ámbito de la obligatoriedad de la cotización, pero guardando una relación de inclusión/ exclusión de beneficios dependiendo de la fuente de financiamiento. En este sentido, se crearon dos regímenes de afiliación, el régimen contributivo y el régimen subsidiado, con reglas de obligaciones y beneficios distintas, guardando una relación de reciprocidad entre las fuentes de financiamiento y los beneficios expresados como plan obligatorio de salud del régimen contributivo y plan obligatorio del régimen subsidiado, con coberturas diferentes, en donde los individuos clasificados como sin capacidad de pago tienen beneficios comparativos muy restringidos frente a los que tienen capacidad de cotización.
La existencia de dos regímenes de afiliación, con reglas de ingreso al sistema distintas y con beneficios diferenciados, es una consecuencia de la segmentación anterior entre sistema de seguros y servicios asistenciales de salud. La Ley 100, al no encontrar un punto de convergencia en el denominado Plan Básico de Salud, decidió mantener la segmentación de los beneficios en el punto de partida, mediante el establecimiento de una promesa de igualdad en el punto de llegada, después de un período de transición de siete años. En la medida en que las reglas no son convergentes en la relación entre afiliados y sistema, la segmentación se fue profundizando y hoy existen tres sistemas de subsidios, los llamados plenos, los parciales y los subsidios para la población pobre no afiliada, con reglas de asignación de recursos y beneficios distintos, y varios sistemas de cotización entre los cuales se encuentran los denominados regímenes exceptuados de Fuerzas Armadas, Ecopetrol, Universidades y Magisterio.
Los planes de beneficios determinaron, en términos legales y explícitos, la cobertura de riesgos cubiertos bajo la denominación de integralidad, y los derechos de servicios asistenciales del cuidado de la salud, en cuanto a coberturas tecnológicas de servicios y niveles de atención para cada uno de los afiliados. Para ello se estableció una relación entre los costos sociales, aportados por las poblaciones a través de contribuciones e impuestos, y los beneficios individuales recibidos mediante las coberturas incorporadas en los planes de beneficios.
Los planes de beneficios (POS-C, POS-S), al representar una cobertura de protección de riesgos, y al definir correlativamente una cobertura individual de servicios tecnológicamente delimitados, permiten completar la estructura de derechos sociales y económicos que determinan la relación entre el sistema y los individuos bajo el esquema de la afiliación individual, y se constituyen en una forma legal que transforma la estructura y direccionalidad de las reglas formales de la seguridad social tradicional, en donde la regla básica estaba solamente para expresar la relación de obligatoriedad entre la población con ciertas características laborales y económicas y el sistema de seguros, pero no era claro y explícito qué beneficios, en contingencias cubiertas y en servicios, estaban involucrados en dicho acuerdo social en la dirección del sistema y los afiliados.
La incorporación de los beneficios, representada como marco de las reglas formales entre el sistema y el individuo, no se había individualizado como derecho de afiliación; sólo se mantenía la formalización de la obligatoriedad de los aportes, y los derechos sobre beneficios se mantenían como beneficios globales y comunes, acumulados progresivamente en una especie de bodegas de contingencias y servicios.
El concepto del plan obligatorio de salud y los servicios derivados de dicha definición sólo eran, en el anterior sistema, instrumentos y rutinas institucionales internas de planificación para definir el plan de inversiones y la asignación interna de recursos en áreas geográficas por niveles de atención o con los contratistas externos de servicios, pero en ningún momento fue un instrumento para definir la cobertura de derechos a la protección de riesgos y contingencias entre los afiliados y los seguros sociales.
La definición formal del Plan Obligatorio de Salud y la fijación de la Unidad de Pago por Capitación permiten la separación entre financiamiento y prestación en agentes distintos, y garantizan la participación de las agencias aseguradoras, pública y privadas, en el sistema. El plan es la canasta que permite relaciones de intercambio entre el sistema y los aseguradores, desvertebrando temporalmente el monopolio público.
4. ¿Cambio o adaptación?
¿Cuál es el aceite que origina las transformaciones anteriores? Muchas son las hipótesis y convicciones de los agentes y las personalidades influyentes en el sector. Para los propósitos de este ensayo, por su enfoque histórico, su origen hace parte del proceso de acumulación, adaptación y ruptura que tuvo lugar. Cuando la estabilidad de los sistemas institucionales está en riesgo o atraviesa por momentos de crisis, localiza el origen en varias fases de adaptación y cambio, y no en decisiones puntuales de funcionarios públicos a través de instrumentos tecnocráticos o en maravillosas innovaciones repentinas ocurridas en los mercados de seguros de salud.
Las restricciones institucionales se agregan a lo largo del tiempo, y la cultura de una sociedad es la estructura acumulativa de reglas y normas. Las instituciones cambian, usualmente en forma acumulativa, cuando los emprendedores políticos y económicos advierten nuevas oportunidades o reaccionan ante nuevas amenazas que afectan su bienestar (9).
Para representar mejor esta idea podemos definir la novedad evolutiva como cualquier estructura o propiedad recién adquirida que permite la ejecución de una nueva función, y que la evolución en general consiste en dos procesos: el mantenimiento y mejoramiento de la adaptación, y el origen y desarrollo de la diversidad (6: 225-31).
Para entender mejor el alcance de esta definición, resulta de ayuda la construcción de fases o momentos de síntesis, como novedades evolutivas ocasionadas por cambios en la configuración e integración de los sistemas de seguros y de asistencia pública, y adaptaciones representadas como mejoramientos internos de rutinas institucionales conocidas a través de hábitos por sus participantes, pero poco conocidas por los agentes externos. Los dos procesos se encuentran unidos y explican los cambios como pasar de lo informal y rutinario a lo formal y convencional.
4.1. Las novedades evolutivas de 1946: la crisis de las protecciones patronales
El sistema de protecciones patronales entra en crisis, por cuanto el tamaño de los riesgos del trabajador y el número de trabajadores de una sola empresa no constituye en el tiempo un pool de riesgos autosostenible. Esto da lugar a un sistema de seguros sociales obligatorio, de carácter nacional, con prestaciones uniformes para los afiliados, y organizado formalmente como una obligación legal aplicable a patronos y trabajadores con algunas pretensiones de universalidad.
4.2. El proceso de adaptación evolutiva de 1977: la diferenciación y la especialización de los riesgos en salud
Se cambia la estructura del ISS y se definen y especializan los sistemas de contingencias en salud y maternidad, riesgos de enfermedad profesional y de vejez, invalidez y muerte, contingencias gestionadas en estructuras internas diferenciadas en su manejo técnico y financiero, entre las cuales se destaca el espacio para los riesgos de salud, la definición del plan de salud, bajo el impacto de la creación del SNS en 1975 7 y la formulación del Plan Nacional de Salud, así como la estructuración de la oferta de servicios propia y contratada.
Como ejemplos de adaptaciones evolutivas específicas en el ISS, no sólo se integran por la vía contractual, instituciones hospitalarias, clínicas privadas, consultorios y médicos particulares, sino que en sus propias instituciones como la Clínica San Pedro, por citar sólo uno de muchos ejemplos, van ganando autonomía y separabilidad tecnológica con respecto a otras áreas administrativas o financieras al interior del seguro. El sistema de seguros deja de ser autosuficiente, cerrado y autosostenible, por la imposibilidad de las redes de servicios de romper con sus limitaciones tecnológicas y territoriales para atender a las poblaciones que crecen en economías de escala en busca del ideal de los grandes números.
4.3. La novedad evolutiva de 1993: la creación del SGSSS
Mediante la creación del SGSSS se pretende la extensión universal del seguro a toda la población, lo que origina cambios en la configuración de los sistemas de salud y seguridad social, y separar definitivamente el financiamiento de la provisión de servicios. Las unidades organizacionales se especializan, y esto se manifiesta como una síntesis evolutiva porque combina la novedad evolutiva en la reconfiguración del sistema y la adaptabilidad de los viejos agentes en las funciones del nuevo sistema. Así, se ocasiona la erosión de los denominados intercambios cerrados y jerarquizados –o contractualizados– y se da origen a intercambios generalizados en donde, por una parte, las transacciones tienden a definir explícitamente las unidades transadas, y por otra parte, las partes del intercambio son empresas privadas o públicas, y no individuos.
En 1993 se puede considerar que existen, por un lado, novedades evolutivas que cambian la configuración del sistema, y por otro lado, adaptaciones evolutivas que transforman el concepto endógeno de Plan de Salud en una convención institucional que lo convierte en la unidad de transacción entre el sistema y los ciudadanos, entre el sistema y los aseguradores, entre aseguradores y prestadores, y finalmente, entre prestadores y afiliados.
Estas adaptaciones sucesivas, junto con las novedades evolutivas, constituyen una evolución en el sentido amplio del término, como una síntesis evolutiva que integra a las instituciones de la asistencia en salud con las de la seguridad social, con predominancia de las instituciones con mayor capacidad de adaptación; en este caso, las de la seguridad social. Los organismos con mayor capacidad de adaptación sobreviven y se imponen sobre los demás, aunque estos últimos se vean a simple vista como más fuertes y poderosos, para usar la imagen evolutiva de la biología.
Estos cambios son típicamente graduales y relativamente inerciales en gran escala. Son graduales porque generan demasiados adversarios entre las organizaciones existentes; éstas, al verse perjudicadas, se opondrán al cambio. Éste será más radical cuando las organizaciones del anterior sistema se encuentran en un nivel de estancamiento y crisis, y cuando los promotores de la reforma poseen gran capacidad para la toma de decisiones políticas y para lograr acuerdos mediante la diferenciación y división de los intereses en pugna a través del ofrecimiento de compensaciones institucionales y de incentivos económicos.
5. Formas y contenidos del POS. Las palabras y las cosas
Hasta aquí sólo nos hemos ocupado de las funciones reales y positivas del POS como instrumento que facilita el intercambio entre los agentes del sistema. Únicamente lo hemos descrito, por decirlo en términos ilustrativos, con una mirada telescópica; hace falta una mirada microscópica y preguntarse de qué está hecho, cuál es su naturaleza y cómo se expresan sus contenidos para los diversos agentes del sistema. ¿Qué hay detrás de esta circunferencia? "Si no preguntan por él, lo sé; si me preguntan por él, no lo sé", afirman los teólogos de la reforma. En el lenguaje de las innovaciones, las palabras pueden ir cambiando de contenido, "pues como afirma Platón en el Cratilo, el nombre es arquetipo de la cosa, en el nombre de la rosa está la rosa y en la palabra Nilo todo el Nilo". ¿En el nombre del POS está el POS? Se trata de un organismo nuevo con una palabra nueva. Infortunadamente, la expresión en siglas, de muchos agentes en el sistema, y no en nombres, distorsiona los nobles ideales platónicos de los nombres y las cosas.
Las circunstancias y los hechos son concebidos por los agentes de un sistema como medios ambientes físicos y naturales en donde las rutinas sociales y los lenguajes asocian los nombres y las cosas. Así, se disminuye la incertidumbre sobre el significado de las palabras y los hechos presentes y futuros, y los afiliados, los aseguradores y los prestadores de servicios pueden tomar decisiones sin muchas complicaciones racionales y como guiados por una mano invisible de los nombres y las rutinas sociales, para acomodar la expresión de Adam Smith.
Las reformas y los cambios institucionales son vistos por las actuales generaciones como creaciones humanas y nuevos bautismos, y al no poseer la suficiente experiencia en hechos materiales, no se generan referencias inmediatas entre las palabras y las cosas. Entonces, la incertidumbre crece y las decisiones necesitan grandes diccionarios para las definiciones de las cosas, así como análisis muy diversos de las alternativas por seguir, en donde las rutinas antiguas y los lenguajes pueden tener a su favor el tiempo.
Si los diccionarios no surgen y las decisiones no se toman, el estado de cosas seguirá igual que antes y la Real Academia no tendrá como editar su gran diccionario de las nuevas palabras de la seguridad social.
Pero dejemos ya la historia de las palabras, ¡a los contenidos, dijeron los pragmáticos! ¡A cuáles contenidos, respondieron los escépticos! ¡A los procedimientos, dijeron los ingenieros y los administradores sociales! ¡A los precios, gritaron en coro los economistas! ¡A la salud, dijeron los salubristas! ¡A las intervenciones, exclamaron los cirujanos! ¡A las primas, dijeron los aseguradores! ¡etc. Dijo, etc.!
Parece ser que en el origen las palabras no son arquetipo de las cosas. Entonces, habrá una especie de Torre de Babel: todos hablan, pero nadie entiende. Preguntémosle a los antiguos si ha existido algo parecido, preguntó un gerente médico recién llegado, ¡es un fósil de la segunda mitad de la década de los 70 del siglo pasado!, afirmó un historiador con pretensiones arqueológicas.
En la teoría evolutiva se cree que las adaptaciones por mutaciones endógenas son lentas y decrecientes en el tiempo. Un organismo no se crea de la nada, los cambios por impacto de variaciones en el medio pueden, sólo en momentos excepcionales, producir grandes rupturas. Ya hemos visto ejemplos de las mutaciones evolutivas en el medio y algunas adaptaciones endógenas en cada uno de los agentes de los sistemas de seguros y servicios de salud y en los productos de intercambio.
En términos de contenidos, expresados descriptivamente como sumas de diferentes diagnósticos del tipo de clasificación internacional de enfermedades y listas extensas de descripciones de actividades y procedimientos, no hay en términos nominales algo excepcionalmente nuevo, permanecían en la bodega histórica de los riesgos y las prestaciones acumuladas; lo que apareció como novedoso fue el nuevo diccionario de las palabras y las cosas: el MAPIPOS. Más allá del significado técnico de las siglas que componen esta extraña palabra, se trata de un diccionario que permite la comunicación entre los agentes del SGSSS. En términos transaccionales, el plan de beneficios es un diccionario de riesgos, bienes y servicios que es comprensible para los ciudadanos, los funcionarios públicos, los aseguradores, y con la ayuda de un glosario de tecnicismos, para jueces y abogados. El MAPIPOS es una especie de mapa del POS que permite la comunicación y el intercambio entre los agentes del sistema. Se convirtió en el instrumento de aprendizaje y referencia entre el sistema y los afiliados, entre los afiliados y los usuarios, mediante los sistemas de autorizaciones de las EPS, y entre las EPS y las IPS, a través de sistemas diversificados de contratación y pago en donde las unidades transadas asumen sus definiciones.
En este proceso evolutivo, surgen intentos de romper con la tradición histórica diseñando un plan con elementos poco usuales y convencionales en nuestro medio. "Este es un plan que satisface la totalidad de nuestras necesidades básicas. Es costo-efectivo. Si lo consumimos como canasta, nuestras vidas mejorarán. No necesitamos mucho, necesitamos poco, pero bueno", afirmaban sus promotores. Como en las dietas culinarias, necesitamos una canasta diseñada por nutricionistas, y a la tarea se entregaron prodigiosamente nuestros mejores técnicos de la reforma. A la hora de mostrar el menú, éste estaba incompleto, porque en nuestras tierras los ingredientes para prepararlo no estaban disponibles. Hace falta información, los mercados son imperfectos, las organizaciones que ofrecen los ingredientes los proveen de muy distinta calidad, y los aliños y cocciones no se pudieron estandarizar tan rápido como creíamos. Al final llego el jefe y ordenó: "lo mismo de siempre"…. Lo nuevo está incompleto. "Hizo falta un hervor, predominaron las decisiones políticas sobre las técnicas", dijo con melancolía una de nuestras mejores promotoras de la reforma.
Esta historia, figurada y adornada por las palabras, pasa y pasa… sin cesar. Hemos aprendido a agregarle elementos a la canasta, pero no hemos descubierto si ésta deja satisfechas las expectativas de los afiliados.
La imagen de las formas y los contenidos del POS han estado entre dos aguas de un mismo río. En una orilla la idea de construir una canasta que represente un óptimo costoefectivo, que sea la suma de las expectativas y las necesidades más importantes de los ciudadanos, quienes en medio de su ignorancia y falta de información delegarán su representación en expertos: algo así como el óptimo social paretiano, construido en una gran máquina computacional de insumos, incidencias, prevalencias, años de vida, discapacidades, costos, resultados, y mediante un método apropiado (costo-efectividad) deben aparecer en orden de importancia la calificación de las necesidades y las utilidades priorizadas de los afiliados. Hace más de 50 años Samuelson se refirió críticamente a esta pretensión, en el sentido de que esto no es una tarea científica de los economistas, por cuanto pueden ocurrir tantas soluciones como opiniones éticas se conciban, y no existe una máquina computacional que pueda encontrar una solución que deje satisfechos a todos los miembros de la sociedad (6: 95-102).
Posteriormente, en un extenso texto, fue presentada esta misma crítica, pero en términos más modernos, por un economista más conocido en el campo de la salud: nuestro ilustre Arrow y su teorema de la imposibilidad de la economía del bienestar (10).
Como en la historia de Samuelson, en Colombia, la máquina computacional no produjo los resultados esperados y sólo se mantienen los recuerdos en los ilustres operadores de la máquina. Los registros escritos de este descomunal ejercicio deben reposar en las gavetas de ilustre coleccionador de documentos inéditos.
En el otro lado del río estaban los pragmáticos. Como nuestro ilustre joven gerente, decidieron lanzarse al río y apropiarse del diccionario de las palabras y las cosas. Se apropiaron del MAPIPOS e iniciaron un proceso de aprendizaje que les permitió configurar su propio menú del POS y actuar de acuerdo con las necesidades del intercambio. A veces recuerdan con nostalgia la valiente aventura de sus compañeros del proceso de reforma y se preguntan dónde estará la nota técnica para construir un menú prodigioso que deje satisfechos a consumidores y productores.
En la elaboración del plan obligatorio de salud del régimen subsidiado, el proceso involucró una experiencia política práctica representada en la creación de las empresas solidarias de salud, proceso guiado por un pragmatismo adaptativo. La primera definición metodológica consistió en integrar al plan los programas por poblaciones específicas –existentes en el Ministerio de Salud–, ajustar el plan a poblaciones de referencia de 5.000 personas pobres y a su perfil de mortalidad y mortalidad, y proponer un modelo de atención primaria centrado en acciones de promoción de la salud, protección específica y atenciones ambulatorias de primer nivel. En el desarrollo e implantación de la Ley 100, este plan incorporó el concepto de protección financiera de los hogares, adicionando en su cobertura las denominadas coberturas de riesgos catastróficos y alto costo.
Así como el plan obligatorio del régimen contributivo encontró una tradición en el proceso institucional de acumulación y aprendizaje, en la denominación de riesgos y canastas de servicios en el Seguro Social, el plan obligatorio en el régimen subsidiado encontraría una tradición que adoptar en la experiencia del Ministerio de Salud, en los programas de poblaciones especiales, en donde la asociación entre la edad, el riesgo y las atenciones era lo predominante.
5.1. El proceso como aprendizaje y regulación: un camino para reducir la incertidumbre
En este largo proceso evolutivo, los agentes del SGSSS aprendieron a producir y consumir el POS. Cada agente asegurador fue preparando sus planes con los ingredientes del MAPIPOS, como guiados por una mano visible: los n-MAPIPOS de las n-aseguradoras, las intervenciones de los n-prestadores, y los n-milésimos servicios consumidos por los n-usuarios.
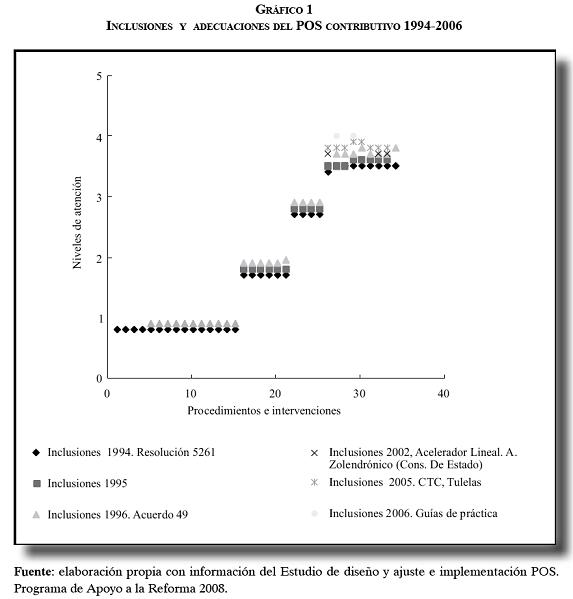
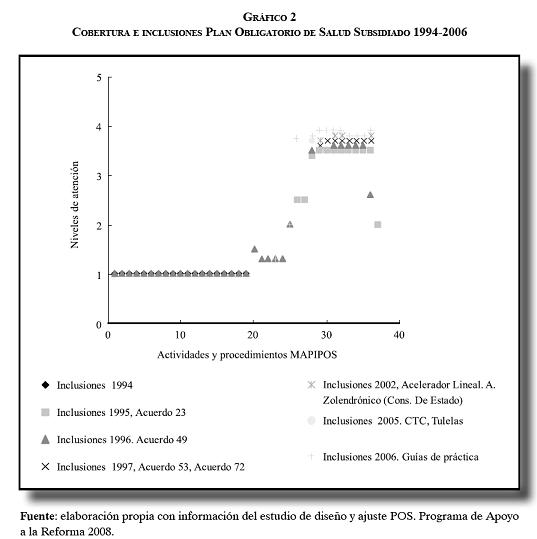
Muy formalmente, los procesos de ajuste en el POS han sido muy bajos y marginales, y obedecen fundamentalmente a la incorporación de nuevas tecnologías y medicamentos, al impacto de las tutelas sobre el sistema, y a la elaboración de guías de práctica clínica, tal como se observa en el siguiente gráfico (11).
Aún sobrevive la incógnita con respecto a la participación de los usuarios y las expectativas de los individuos como ciudadanos. En razón a la necesidad de contar la historia completa de las adaptaciones y los cambios evolutivos, se podría pensar que los afiliados han aprendido a usar y a reclamar más sus derechos, que a usar los servicios, lo que nos estaría indicando que la protección de los derechos es una relación de principal-agente entre el afiliado y el sistema, en donde la mayor carga ha estado del lado de los usuarios, para quienes este lento aprendizaje puede ser doloroso; en particular para algunas familias. En cuanto al uso de los servicios, éste puede estar indicando que las llamadas agencias naturales de los pacientes, los proveedores y los aseguradores, no están garantizando una buena relación de principal-agente. Para restituir la condición de principal a los afiliados, en su condición de usuarios, puede recurrirse a construir un pacto ético y social alrededor del consentimiento informado,8 como pacto moderno que adecúa el juramento hipocrático en concordancia con la existencia de complejos y jerarquizados sistemas de salud y seguridad social, en donde las decisiones de los individuos pesan menos que las decisiones de las organizaciones. Sólo si se reconstruyen las decisiones a nivel individual en las relaciones entre el médico y el paciente, en términos de libertad de elección como una convención social, los usuarios podrán entrar en un proceso de aprendizaje que los integre de mejor forma en las decisiones de los usos de servicios y en las decisiones de las políticas públicas, para expresar el ideal de calidad de vida que quieren y pueden tener (12).
5.2. La historia se repite sin cesar: a propósito de la sentencia T-760
La historia se repite sin cesar. Afortunadamente, sólo en sus características generales, y no en las particularidades, decía Borges. A partir de la sentencia T-760, Colombia inicia un proceso de discusión acerca de la aplicación del principio de igualdad en el sistema, la unificación de los planes de beneficios, la priorización de los servicios, y la importancia de reconstruir las relaciones de confianza entre médicos y pacientes en el marco de un sistema de seguros (14).
Rápidamente, como en 1993, los actores se agruparon en distintos grupos: los amigos de la máquina computacional trajeron desde tierras lejanas nuevas versiones de costoefectividad, de costo-utilidad y de fronteras de producción de servicios, e iniciaron la portentosa tarea de construir el plan de todos los planes, que en el lenguaje colombiano asumió la forma de la guía de todas las guías de práctica clínica.
No encontraron, como lo habían pronosticado Samuelson y Arrow, la forma de agregar y priorizar entre diagnósticos y necesidades de salud de distintas personas, y en sus recomendaciones consideran que agregar resultados de evaluaciones económicas de costo-efectividad no sólo es complejo, sino que además es inapropiado porque los diagnósticos no son comparables y el criterio de comparación sería caprichoso. Las evaluaciones económicas y las guías tienen funciones más restringidas y menos alcance a la hora de definir las prioridades en términos de riesgos de cobertura para la población.
En el desarrollo de la discusión aparecieron ideas novedosas sobre los procesos políticos justos como acuerdos sociales acerca de la igualdad de derechos de los ciudadanos colombianos, y como forma de establecer acuerdos públicos sobre nuestras prioridades en salud y la necesidad de encontrar medios para priorizar la asignación de los recursos y cumplir con los mandatos de la Corte (14).
A pesar de las referencias a los procesos justos de Daniels y Rawls, no se incorpora la idea de la posición original y los acuerdos razonables, en el sentido de que quienes participan en el proceso deben ser, desde el principio, ciudadanos en una sociedad bien ordenada, condición que no se respeta en el sistema, por cuanto el criterio de referencia no es la ciudadanía, sino la afiliación, y esta incluye el principio de la exclusión de los no afiliados y la segmentación de los afiliados en las diferentes categorías.
La llamada convergencia de los planes no ocurrió, porque las reglas de entrada al sistema no lo permitieron. A pesar de transitar por más de 15 años, fue necesario que la Corte nos lo recordara, y como tenemos mala memoria, lo más probable es que repitamos el proceso conservando las segmentaciones y las desigualdades en el sistema derivadas de la supervivencia entre el régimen subsidiado y el régimen contributivo. Es necesario encontrar una regla de imparcialidad que empiece por eliminar esta inaceptable desigualdad social.
Subyacen hacia el futuro dos premoniciones: la reforma ha llegado a su fin como capacidad de cambio institucional, o pequeños ajustes restablecerán el equilibrio normativo y financiero perdido en la actual coyuntura.
1 El Ministerio de Higiene fue creado por medio de la Ley 27 de 1946.
2 Como nota curiosa, vale la pena resaltar que en el mismo año, 1946, se crean el ISS y el Ministerio de la Sanidad, con esquemas institucionales y tradiciones distintas. El Seguro, desde la tradición de las instituciones del trabajo, y el Ministerio, desde las instituciones de la asistencia social y la salud pública, con ámbitos de actuación políticas distintos y con representaciones burocráticas separadas. Hoy el Ministerio de Protección Social es la agregación organizacional del Ministerio de Salud y el Ministerio de Trabajo, pero en su interior existe una separación muy fuerte entre salud y trabajo.
3 Vale la pena resaltar que la Ley 100 encontraría también una gran innovación institucional en la idea de la libre elección de prestadores en los usuarios del sistema.
4 Formulado inicialmente como instrumento para regular la contratación de servicios de salud con prestadores externos a la institución.
5 La creación de este manual responde a lo ordenado por el artículo 31 del Decreto-Ley 1652 de 1977 de establecer tarifas de pago, así como lo dispuesto por el Decreto 07 de 1980 en términos de adoptar un manual de contenidos, definiciones y tarifas que especificara no sólo los precios, sino también los nombres y las definiciones de las actividades, los procedimientos y las atenciones que se contratan por parte del ISS, así como el alcance de los que se entiende por "oportunidad en la prestación de los servicios", esto último entendido como la indicación y las características en la prestación del servicio: continuidad, suficiencia e integridad, racionalidad lógico-científica, y grado de satisfacción de los usuarios. Si se revisa el documento del Manual del ISS es evidente su similitud con el MAPIPOS.
6 La articulación actúa como mediadora entre las agencias de financiamiento y los prestadores de servicios, mediante la canalización selectiva de los recursos de las primeras a los segundos. Esta mediación se lleva a cabo a través de tres subfunciones, a saber: el diseño de incentivos, el diseño de beneficios, y la gestión de la calidad.
7 No se clasifica este proceso como novedad evolutiva porque a pesar de proponerse como la creación del sistema Nacional de Salud, y su sobreposición sobre el sistema del Seguro Social por la vía normativa, no produce una convergencia real de reglas del Plan Nacional de Salud, y los dos sistemas se desarrollan en forma paralela hasta 1993. Se resalta, sin embargo, la creación de una estructura nueva que evoluciona hacia el SNS, como lo fue la Superintendencia de Seguros de Salud. Al no lograr un cambio en la estructura global del sistema, se considera como adaptación evolutiva.
8 La doctrina del consentimiento informado se propone integrar al paciente en el proceso de toma de decisiones sobre los tratamientos que recibe y la obligación de los profesionales de la salud de hacer explícitos los riesgos, los beneficios y las alternativas de tratamiento (13).
Referencias
1. Borges JL. La esfera de Pascal. Obras completas. Tomo II. 1952-1972. Buenos Aires: Emecé; 1989. p. 14-6. [ Links ]
2. Colombia, Ministerio de Trabajo y Seguridad Social, Instituto de Seguros Sociales. Ley 90 de 1946, artículo 1º. [ Links ]
3. Colombia, Ministerio de Trabajo y Seguridad Social, Instituto de Seguros Sociales. Acuerdo 158 de 1980. [ Links ]
4. Ugalde A. La integración de programas de salud en un sistema nacional de salud. La crisis de la seguridad social y la atención a la salud. Experiencias y lecciones latinoamericanos Mesa-Lago C. editor. México: Center for Latin American Studies, University of Pittsburgh, Fondo de Cultura Económica; 1986. p. 136-74. [ Links ]
5. Agualimpia C. Modelo de Atención I. Ministerio del Trabajo y Seguridad Social, Instituto de Seguros Sociales. 1981. p. VIII. [ Links ]
6. North DC. Para entender el proceso de cambio económico. Bogotá: Norma; 2007. p. 93. [ Links ]
7. Colombia, Departamento Nacional de Planeación. Plan Nacional de Desarrollo. 1990-1994, La Revolución Pacífica, Bogotá, 1991. [ Links ]
8. Ramírez Moreno J. Derechos de propiedad y desigualdades sociales en el sistema general de seguridad social colombiano. Crecimiento equidad y ciudadanía. Hacia un nuevo sistema de protección social. Leboniec Y, Rodríguez O. editores. Colección de Estudios de Protección Social. Bogotá: CID, Universidad Nacional de Colombia; 2006. p. 439-79. [ Links ]
9. Londoño JL, Frenk J. Pluralismo estructurado: hacia un modelo innovador para la reforma de los sistemas de salud en América Latina. Documento de trabajo 353, Washington D.C.: Banco Interamericano de Desarrollo; 1996. [ Links ]
10. Samuelson P. La teoría pura del gasto público. The review of economics and statistics 1936. La economía del bienestar. Selección de Kenneth Arrow y Tibor Scitosky. México: Fondo de Cultura Económica; 1969. p. 227-31. [ Links ]
11. Arrow K. Una dificultad en el concepto de bienestar social. La economía del bienestar. Selección de Kenneth Arrow y Tibor Scitosky. 1974. p.188-208. [ Links ]
12. Colombia, Ministerio de Protección Social. Programa de Apoyo a la Reforma de Salud. Estudio, diseño, implementación y ajuste de POS-UPC. Revisión de actas, acuerdos y transcripción de entrevistas estructuradas a agentes, 2007. [ Links ]
13. Brock D. Medidas de la calidad de vida en el cuidado de la salud y la ética médica. La calidad de vida. Martha C, Sen A, compiladores. México: Fondo de Cultura Económica; 1993. p. 135-81. [ Links ]
14. Colombia, Corte Constitucional, Sala Segunda de Revisión. Sentencia N° T-760 de 2008. p. 259-74. [ Links ]