Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Gerencia y Políticas de Salud
Print version ISSN 1657-7027
Rev. Gerenc. Polit. Salud vol.9 no.18 suppl.1 Bogotá June 2010
Itinerarios burocráticos de la salud en Colombia: la burocracia neoliberal, su estado y la ciudadanía en salud
Health care related bureaucratic itineraries in Colombia: the neoliberal bureaucracy, its condition and the citizenry regarding health
Itinerários burocráticos da saúde na Colômbia: a burocracia neoliberal, seu estado e a cidadania em saúde
César Ernesto Abadía Barrero*
Diana Goretty Oviedo Manrique**
* Odontólogo; doctor en Antropología Médica; investigador del grupo de investigación Antropología Médica Crítica; Profesor asociado, Departamento de Antropología, Centro de Estudios Sociales, Universidad Nacional de Colombia. Correo electrónico: cesar_abadia@post.harvard.edu
** Antropóloga; estudiante de Maestría en Estudios Políticos; investigadora del grupo de investigación Antropología Médica Crítica, Centro de Estudios Sociales, Universidad Nacional de Colombia. Correo electrónico: goretty_oviedo@yahoo.es
El presente texto, como la presentación en el Foro, se basa en la investigación Itinerarios Burocráticos en Colombia. Una herramienta teórica y metodológica para evaluar los sistemas de salud basados en la atención gerenciada, de nuestra autoría. Esta investigación fue publicada originalmente en la revista Social Science & Medicine (1) y debido a la recepción que tuvo en los medios y su posterior debate, el Centro de Estudios Sociales, en cabeza de su director actual Javier Sáenz, brindó los recursos necesarios para su traducción, a la cual se puede acceder a través de la página del Centro de Estudios Sociales (CES) o por medio de los autores. La revista Social Science & Medicine cedió los derechos para ser divulgada en la página del Centro y en otros espacios citando siempre la referencia original. Los objetivos de la investigación se centraron en: i) analizar y evaluar las relaciones entre las experiencias de colombianas y colombianos de negación de sus necesidades de atención en salud por parte del sistema y las políticas y las instituciones del mismo; y ii) conectar el nivel de la experiencia subjetiva con las estructuras más altas (políticas y sistemas).
La caricatura de Matador sobre los debates de la emergencia social que suscitó el artículo, y con la cual se inicia la exposición, no sólo recoge los elementos centrales del estudio, sino que además refleja que la necesaria discusión política sobre la salud ha alcanzado tal difusión que amerita ser objeto de análisis, inclusive para los principales caricaturistas del país.
Para presentar los principales resultados y las discusiones planteadas en este estudio y ofrecer una mirada a la situación actual, caracterizada por la declaratoria de Emergencia Social en Salud en diciembre 23 de 2009 con el Decreto 4975, el fallo de insconstitucionalidad por parte de la Corte Constitucional de dicho decreto y la nueva avanzada gubernamental (Proyecto de Ley 280 de 2010, que cursa actualmente en el Congreso de la República y que cuenta con el respaldo de las bancadas políticas del gobierno actual y del próximo presidente de la República),1 presentamos como introducción el marco conceptual bajo el cual realizamos varias investigaciones en el grupo Antropología Médica Crítica, del cual hacemos parte.
Marco conceptual2
Nuestras investigaciones han privilegiado un enfoque fenomenológico para aproximarnos a las vivencias de las/os ciudadanas/os dentro de los sistemas de salud. Este abordaje ha sido valioso para la antropología médica, ya que ha permitido profundizar en elementos narrativos y simbólicos que se encuentran en esas experiencias íntimas de las/os sujetos durante las enfermedades. Por otro lado, y al juntar fenomenología con perspectivas críticas que toman en cuenta al poder, ha sido posible explorar las interacciones médico-paciente como esferas de construcción y negociación de realidades y posibilidades en las que el poder tanto constriñe como posibilita (3). Bajo este marco fenomenológico y crítico, hemos empezado a explorar diferentes intersubjetividades que escapan a la díada médico-paciente, pero que también juegan un papel fundamental a la hora de considerar las vivencias durante las enfermedades como campo de investigación social.

Nuestro enfoque metodológico tambien rescata la perspectiva que Marcus resumiera como multisituada para el método etnográfico (4), en la que en el campo antropológico, lo local, se encuentra en tensión con estructuras globales, y en donde la esencia de la experiencia debe ser vista a la luz del sistema mundo. Esta perspectiva nos obliga a pensar no solamente en el sistema como cuerpo dinámico, sino en un mundo de significados, en el cual las interacciones ser-sistema también deben ser investigadas.
Esta apuesta metodológica permite la aproximación fenomenológica crítica (5), es decir, pensar en sujetos de experiencias conscientes, articulados a la tradición sistémica que postulara Wallerstein, rescatando así que gran parte de las dinámicas sociales que investigamos hacen parte de esta nueva permeabilidad entre lo local y lo global. Así, en nuestra propuesta pensamos que se debe continuar dando cuenta de la densidad cultural que se encuentra en lo local, pero ahora repensando las formas como en lo local se redefine, responde, contesta, sigue o recrea aquello de lo que hacemos parte como un todo global y capitalista.
En las teorías sistémicas del capitalismo global, al contrario de otros postulados, consideramos que el papel del Estado-nación continúa siendo un elemento fundamental, y que es a nivel de los encuentros entre Estados nacionales donde se validan y legitiman las decisiones de los mercados globales; así mismo, es a nivel de negociaciones entre Estados nacionales que se firman acuerdos con carácter supraconstitucional, o donde se establecen las presiones necesarias para transformar la estructura nacional en pro del libre mercado global.
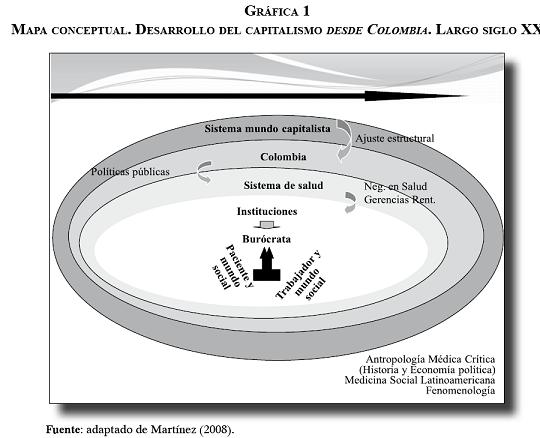
La atención gerenciada en América Latina y la reforma en Colombia
No cabe duda que las reformas en salud en América Latina basadas en el aseguramiento siguen el modelo de atención gerenciada de los Estados Unidos, y que se exportaron a la región para satisfacer las necesidades de las compañías de seguros del país del norte de ampliar sus mercados, una vez se habían saturado. Con el tiempo, la atención gerenciada se convirtió en el nuevo paradigma de las reformas políticas de atención en salud en nuestros países. Los problemas propios de este modelo se han hecho evidentes en la región, tal como lo presenta nuestro estudio. No vamos a comentar en extenso los detalles del modelo de salud en Colombia en esta presentación, pero baste señalar el cambio del subsidio a la oferta por el subsidio a la demanda y el énfasis en las contribuciones individuales y los subsidios condicionados y en especie a los más pobres.
Después de 15 años de la reforma, hay dos tipos de resultados, análisis y argumentos que se oponen. Para los reformistas, el hecho de que el número de personas con seguro haya aumentado, hasta llegar casi a coberturas universales, es un éxito irrefutable, así como lo es que la Organización Mundial de la Salud (OMS) hubiese catalogado al sistema colombiano como el mejor de las Américas en cuanto a funcionamiento general y el primero en el mundo en cuanto a la justicia en la contribución financiera, medida como la contribución de los hogares a la financiación del sistema. Sin embargo, los críticos de la reforma sostienen que las cifras oficiales están sesgadas y que es bien debatible si tener un seguro se puede equiparar con acceder a los servicios o recibir atención de mejor calidad. Por otro lado, los resultados de la OMS recibieron muchas críticas internacionales, no sólo debido a los problemas técnicos de la medición, sino también porque la OMS, con estos nuevos indicadores, se ponía a favor de intereses privados a expensas de la salud de las personas.
Académicos críticos del sistema y reportes oficiales de la Procuraduría, la Contraloría y la Defensoría del Pueblo han mostrado, entre otros problemas, una caída muy importante en varios indicadores de salud pública; aumentos en los gastos de bolsillo, en los gastos en salud como porcentaje del PIB, en el número total y proporcional de las tutelas en salud; crisis y cierre de varios hospitales públicos; y en síntesis, una lógica de mercado incompatible con el derecho a la salud.
Los reportes existentes sobre el sistema pueden identificarse en dos grandes grupos, aquellos que analizan el sistema a través de indicadores y otros que hacen análisis sociopolíticos sobre el mismo, pero no encontramos estudios que nos mostraran cómo son las experiencias de las personas con el sistema de salud. Así, en este estudio utilizamos nuestras trayectorias en ciencias sociales y ciencias de la salud para comprender los significados de la negación de la atención en salud en las vivencias de las personas y construimos el análisis y el marco conceptual que presentamos inicialmente, basados en los desarrollos de la antropología médica crítica y la medicina social latinoamericana, las cuales enfatizan las dimensiones sociales y las causas estructurales del sufrimiento y la enfermedad. De esta manera, nos propusimos contribuir a la literatura con este estudio que empieza con el nivel de la experiencia subjetiva y asciende hacia las estructuras más altas, para dar cuenta de nuestros objetivos principales, a saber: 1) analizar y evaluar las relaciones entre las experiencias de colombianas y colombianos de negación de sus necesidades de atención en salud por parte del sistema y las políticas y las instituciones del mismo; y 2) conectar el nivel de la experiencia subjetiva con las estructuras más altas (políticas y sistemas).

Métodos
Para este estudio de caso de metodología mixta llevamos a cabo un análisis sistemático y a profundidad de personas que reportaron problemas de acceso y calidad de la atención y que habían recibido asesoría jurídica por una organización no gubernamental (ONG) sin fines de lucro llamada Salud al Derecho.
El estudio se realizó en cinco fases e integró procedimientos cuantitativos y cualitativos. Las fases se describen a continuación:
• Fase 1. Descripción cuantitativa inicial (2006). Creamos una base de datos con toda la información que la Asociación había recogido de las personas asesoradas en el año 2006. Para cada caso, se recolectó información de tres fuentes: información general, resumen médico y resumen legal.
• Fase 2. Conversaciones cortas, entrevistas semiestructuradas (n=12) y estudios de caso a través de entrevistas a profundidad (n=6) (2006-2007). Con el fin de obtener un panorama completo de lo que se necesita para enfrentar las negativas por parte del sistema de salud y el significado de los patrones identificados en la base de datos, ayudamos a realizar entrevistas iniciales, colaboramos en los procesos jurídicos, hicimos seguimiento a los resultados, y realizamos una serie de conversaciones informales y entrevistas semiestructuradas con 12 personas para explorar cómo las experiencias de enfermedad habían sido transformadas por los contextos sociales más amplios, para este caso, las interacciones con los sistemas de salud y judicial. Seleccionamos un caso especial que parecía ejemplificar de mejor manera la mayor parte de las quejas expresadas por gran parte de la población atendida por la ONG, y realizamos una serie de entrevistas en profundidad. En esta fase se presentaron los casos y los resultados a médicos expertos, para aclarar las condiciones médicas y el pronóstico de cada caso, así como para validar nuestros análisis.
• Fase 3. Revisión de las categorías de análisis y mejora de la base de datos (2007) n=458. Con los hallazgos de la anterior fase, se reorganizó la base de datos, se contactó a las personas a quienes les faltaba información, y se les preguntó sobre la evolución de su proceso de atención en salud desde que habían iniciado el contacto con la ONG. Utilizamos la técnica de muestreo universal e incluimos todos los casos de los años 2006 y 2007.
• Fase 4. Triangulación de la información y conceptuación de la categoría Itinerarios Burocráticos (2007). Revisamos el material cualitativo y comenzamos a triangular la información entre investigadores. Exploramos a profundidad las narrativas personales y comenzamos a identificar un patrón común de tránsitos, trayectorias y demandas de tiempo impuestas por el sistema en las narrativas de enfermedad de las personas. En varias sesiones de trabajo logramos conceptuar a los Itinerarios Burocráticos como el marco global que representa la experiencia personal del sistema de salud colombiano.
• Fase 5. Validación de la matriz Itinerarios Burocráticos (2007-2008). Construimos un diagrama que representa la integración de los datos cuantitativos y cualitativos, y comenzamos a presentar los resultados del estudio y la matriz final al grupo de trabajo de la ONG, a personas que habían sido asesoradas legalmente, y en foros académicos para validar la matriz como representativa del sentido generalizado sobre cómo los colombianos experimentan su sistema de salud.
Resultados
Justificaciones o fallas del sistema
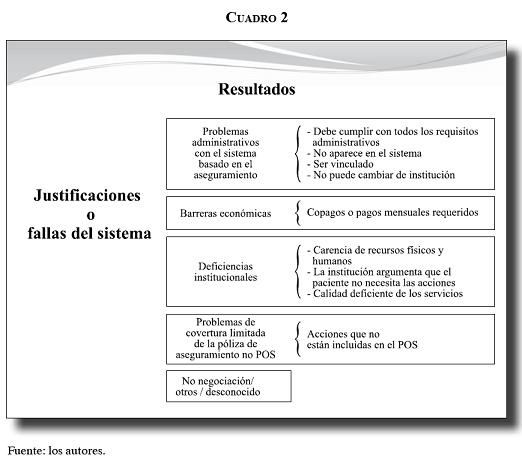
Encontramos que los tipos de justificaciones que las entidades dan para negar la atención son, de hecho, fallas del sistema que se pueden clasificar en cinco categorías.
1. Problemas administrativos con el sistema basado en el aseguramiento (PASBA). Incluye los casos en que las personas no pueden cambiarse de institución o de proveedores, no aparecen en el sistema, tienen dos o más afiliaciones, no han cumplido todos los requisitos administrativos, o son vinculados.
2. Barreras económicas (BE). Incluye los retrasos en el pago de aportes mensuales de sus pólizas, o cuotas de recuperación de costos, que incluyen una serie de pagos adicionales que se les cobran tanto a las personas de los regímenes contributivo y subsidiado como a los vinculados y se basan en el costo de cada servicio y el nivel socioeconómico de cada persona.
3. Las deficiencias institucionales (DI). Se refieren a la falta de recursos humanos o físicos o a una falta de correspondencia entre las expectativas de cuidado de las personas y el tratamiento recibido, y lo reportan como pobre calidad del servicio, o cuando las instituciones afirman que los usuarios no necesitan la acción determinada.
4. Problemas de la cobertura limitada de la póliza (PCLP). Se presenta cuando a las personas se les dice que el servicio que están requiriendo no está cubierto por el POS.
5. Sin negación aparente, otras quejas, o causas desconocidas (SN/O/D).
Con la tabla 1 lo que queremos resaltar es que cuando los ciudadanos llegaban a las instituciones de salud, al 17% les fue negada la valoración médica de su problema (incluyendo la primera cita con el/la médico/a de cabecera o consultas con especialistas, controles o cambio de institución prestadora/ proveedora del servicio). En caso de haber sido atendidos por el/la profesional de la salud, encontramos que al 24,9% de las personas les habían negado pruebas de laboratorio, al 45% el tratamiento requerido, incluyendo medicamentos (21,4%), cirugías (13,1%) y aparatos, equipos u otros materiales (10,5%), por ejemplo, gafas, bolsas de colostomía, glucómetros, catéteres, fajas, suturas mecánicas, etc.

Los problemas administrativos con el sistema basado en el aseguramiento (PASBA), conocido generalmente como No-POS, se presentaron en 209 personas (45,6% de los casos), lo cual indica que muchas negaciones están incluidas en la póliza de seguros. Igualmente, queremos destacar que las tutelas sólo representaron en nuestra muestra el 30,3% de los casos, lo cual quiere decir que las cifras ya alarmantes que reporta la Defensoría del Pueblo son sólo una fracción de las acciones legales que las personas deben interponer, esto sin contar que muchas personas no hacen uso de los mecanismos de exigibilidad jurídica y que, por tanto, en el país, la dimensión del problema de negaciones de servicios de salud a cargo de las instituciones del sistema es mucho mayor de lo que hasta ahora hemos pensado.
Lo último que queremos destacar en esta tabla es que las acciones legales son falladas, por lo general, a favor de las personas (84,3% de los casos) y que tal resultado es compatible con lo reportado por la Defensoría. Proponemos, sin embargo, una lectura crítica a este resultado, ya que éste señala que en más del 7% de los casos ni siquiera la rama judicial legitima el derecho a la salud de colombianas y colombianos. En estos casos, hemos visto que la rama judicial falla teniendo en cuenta aspectos técnicos que supeditan el derecho a la vida, a la dignidad o al bienestar, al equilibrio financiero del sistema.
Consecuencias para la vida por las fallas del sistema de salud colombiano
Nos dimos a la tarea de profundizar en varias historias particulares para entender los impactos de las negaciones en salud para la vida de las personas y llegamos a la categoría consecuencias para la vida por las fallas del sistema de salud, la cual es acumulativa y progresiva y representa lo que le pasa a las personas cuando el sistema de salud no responde, o lo hace tardíamente, a las necesidades de atención en salud.3
1. Prolongación del sufrimiento
La prolongación del sufrimiento se refiere a la angustia emocional causada por el aumento del tiempo que las personas deben esperar para ser atendidas y recibir tratamiento. La condición de salud de las personas, sin embargo, no se ve alterada por la demora o la falta de atención.
2. Complicaciones médicas del estado de salud
Las complicaciones médicas del estado de salud son el resultado del lapso de tiempo entre la búsqueda de la prestación de servicios de salud y la atención efectiva, lo cual empeora la condición médica de la persona y/o bien reduce las posibilidades de recuperación total, o hace que se requiera un tratamiento más agresivo. Sin embargo, el daño clínico es reversible.
3. Daño permanente
Se producen daños permanentes cuando el lapso de tiempo entre la búsqueda de la prestación de servicios de salud y la atención efectiva es tal, que la condición médica de las personas empeora hasta el punto de que existe una consecuencia permanente o de largo plazo. Por lo tanto, el daño biológico es irreversible.
4. Discapacidad permanente
La discapacidad puede producirse como resultado de las fallas del sistema cuando el lapso de tiempo entre la búsqueda de la prestación de servicios de salud y la atención efectiva es tal, que la condición médica de las personas empeora hasta que quedan en situación de discapacidad.
5. Muerte
Las muertes están relacionadas con las fallas del sistema cuando el retraso en la atención disminuye significativamente la probabilidad de sobrevivir a la enfermedad. Las muertes también pueden ser atribuidas al sistema cuando la persona busca atención médica de emergencia, pero el acceso es negado y la persona muere sin haber recibido atención alguna (paseo de la muerte).
Itinerarios Burocráticos
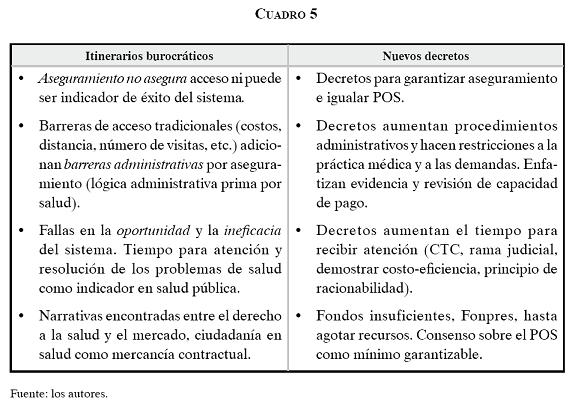
Tal como se presenta en esta matriz, las demandas institucionales, los diferentes tipos de planes de seguros, las cuotas de recuperación de costos, el costo de pólizas de seguros, e incluso el mismo sistema jurídico, se han convertido en una dinámica social burocrática que prevalece sobre la salud. El sistema de salud de Colombia ha creado nuevos tipos de itinerarios en los que la atención en salud no depende de las necesidades de las personas o de la valoración médica, pero sí del cumplimiento exitoso de las normas administrativas del sistema y los costos financieros (nuevas barreras de acceso y calidad). Cuando es imposible recibir la atención necesaria, el acceso depende de conocer y realizar acciones legales, cuyos resultados se basan no sólo en las interpretaciones de los jueces, sino también en el cumplimiento de los fallos por parte de las instituciones. Estos itinerarios han tenido un profundo efecto negativo en la salud de las personas, en la calidad de vida, e incluso en la expectativa de vida.
A diferencia de los itinerarios terapéuticos clásicos reportados por la antropología médica, en los que los pacientes buscan satisfacer sus creencias de sanación al hacer trayectorias voluntarias entre las distintas opciones terapéuticas disponibles, los nuevos itinerarios del sistema de atención gerenciada en Colombia son demandas obligatorias administrativas, financieras y jurídicas, que se imponen a los pacientes para acceder a los servicios o recibir una atención adecuada. Proponemos llamar a estos recorridos Itinerarios Burocráticos del Sistema De Salud, los cuales se componen de las luchas por el acceso a la atención en salud por parte de las/os ciudadanos, las fallas estructurales del funcionamiento del sistema, y las consecuencias perjudiciales para la vida de las personas.
La matriz de itinerarios burocráticos representa los recorridos de todas/os los ciudadanos para obtener respuesta del sistema de salud colombiano.
Cada interacción puede ser representada como un recorrido (itinerario) que va de izquierda a derecha y está determinado por el tipo de plan de salud que la persona tenga, sus necesidades de atención en salud y su contexto socioeconómico.
Sin embargo, la travesía no debe ser entendida como sólo un recorrido. Las/os ciudadanos se ven obligados constantemente a realizar nuevos itinerarios regresando, bien al inicio, o bien a un paso previo.
Para nosotros, los Itinerarios Burocráticos son demandas obligatorias administrativas, financieras y jurídicas que el sistema de aseguramiento impone a los pacientes y familiares para acceder a los servicios o recibir una atención adecuada. Estos itinerarios aumentan el sufrimiento por causa de fallas en: acceso, calidad, integralidad y atención oportuna.
Conclusiones
• Las burocracias neoliberales se aseguran de tener un margen amplio de rentabilidad financiera y se caracterizan por negligencias, ineficiencias e inequidades. Si bien en algunos casos, los itinerarios se traducen en aumento de costos de atención para las aseguradoras, en la gran mayoría de los casos, las personas no interponen mecanismos legales, no acceden a los servicios, se fatigan en el proceso y desisten, o continúan recibiendo atención mínima, todo lo cual contribuye a un no uso de la póliza y, en consecuencia, la consolidación de un negocio lucrativo por negación de servicio.
• El modelo (contrato de pólizas y listado POS) no responde a las necesidades en salud de las comunidades.
• Se refleja una pérdida de la tradición de la medicina social.
• Si las tutelas representan una fracción (30,3%) de los problemas de acceso, calidad e integralidad de la atención en salud, el problema de vulneración del derecho a la salud en Colombia es enorme y esto explica los retrocesos en indicadores de salud pública.
• Las acciones legales y solidarias son insuficientes; son parte de los pasos burocráticos obligatorios que retrazan la atención y pueden afianzar la violación a los derechos humanos.
• Más allá de llegar a pensar que el problema de acceso a servicios de salud en Colombia es un problema de control sobre la aplicación de la norma, de insuficiencia del POS y de recursos, el estudio respalda otros tantos que muestran que a lo que nos enfrentamos es a fallas estructurales del modelo de aseguramiento en salud, el cual entra en contradicción con la garantía del derecho a la salud.
Discusión: una mirada a la violación del derecho a la salud en Colombia... Los decretos-ley de emergencia y el proyecto 280 de 2010 que dan continuidad a la lógica neoliberal
¿Cómo pensar los nuevos avances legislativos neoliberales a la luz del marco propuesto en esta investigación? Haciendo proyecciones de eventos futuros que podrían suceder en el sistema de salud debido al impacto no sólo de los decretos de emergencia social sino del proyecto de ley, pensamos que las dinámicas descritas en la matriz de itinerarios burocráticos se complejizarían y complicarían para los usuarios del sistema. En este sentido, es posible que se desestimule el uso de mecanismos jurídicos de exigiblidad debido a las restricciones que se imponen para su demanda y garantía. Con lo anterior, dentro de la escala de consecuencias para la vida las tres últimas serían cada vez más frecuentes.
Adicionalmente, proponemos un paralelo entre algunos de los hallazgos más importantes (izquierda) y contrastarlos con los efectos de los decretos de emergencia (derecha).
Pensamos, utilizando la matriz de itinerarios burocráticos, que las fallas del sistema aumentarán y que los jueces, ahora condicionados por las nuevas restricciones de los decretos, tendrán que fallar en contra de las personas. Un posible resultado puede ser que al ver que la tutela y los otros mecanismos jurídicos de exigibilidad ya no nos ayudan con tanta fuerza a defender nuestro derecho y que, por el contrario, los fallos legales nos pueden obligar a usar nuestro patrimonio para pagar por acciones en salud, las personas dejemos de utilizarlos, es decir, se desestimulará su uso si hay fallos en contra o el patrimonio se ve amenazado.
Frente a la Ley 100 en Colombia y sus nuevas leyes. De burocracias públicas a burocracias privadoestatales
Utilizando nuevamente nuestro marco conceptual que intenta anclar experiencias individuales con elementos estructurales del sistema capitalista, queremos hacer un análisis provisorio de cómo vemos los nuevos decretos expedidos por el Estado colombiano.
Lo primero que queremos señalar es que las burocracias públicas fueron atacadas por los grandes pensadores neoliberales como corruptas e ineficientes, y esto les daba sustento para implementar las políticas de ajuste estructural y, en nuestro caso, otorgar la administración del sistema de salud a redes privadas (tercerización). Vemos que con los decretos y el proyecto de ley vigente se hace evidente que las nuevas burocracias del sistema de los entes privados, las aseguradoras, han sido constantemente beneficiadas por las acciones gubernamentales. En este caso la burocracia pública desaparece y da paso a un nuevo tipo de burocracia que podríamos denominar privado-estatal, cuyo accionar se hace evidente en leyes y decretos que favorecen una administración que busca constantemente la rentabilidad y el control de costos. Esta relación entre la burocracia privadoestatal y la administración de los servicios impacta profundamente las cotidianidades de pacientes y trabajadores de la salud.
Otros estudios ya han descrito cómo en el capitalismo, en general, y en sistemas de salud como el nuestro, en particular, el Estado termina transfiriendo recursos públicos a redes privadas; por ejemplo, la unidad de pago por capitación del régimen subsidiado. Con los decretos lo que presenciamos es que además de esta transferencia de recursos centrales del Estado, recolectados vía impuestos y contribuciones, se ha legislado la transferencia de recursos ciudadanos a los agentes aseguradores privados vía endeudamiento, impuestos regresivos y expoliación de patrimonio individual y familiar.
Una relación interesante entre el control de los trabajadores de salud y el control de costos también resulta en mayores rentabilidades. El análisis foucaltiano del biopoder puede ser útil si entendemos que los trabajadores de salud ahora son más controlados por mecanismos técnicos y legales específicos, principalmente a través de restricciones de su práctica y las anunciadas sanciones. Así, vemos que los trabajadores pueden ser vistos como "operarios" de un sistema productivo, que el nuevo sistema técnico-científico y las restricciones que se van a imponer a través de un entendimiento de guías y estándares, no como principios iniciales del accionar clínico, sino como criterios de control de la vida profesional que van a coartar aún mucho más su accionar para privilegiar sólo acciones llamadas costo-efectivas para el sistema, es decir, acciones que garanticen mayores márgenes de rentabilidad.
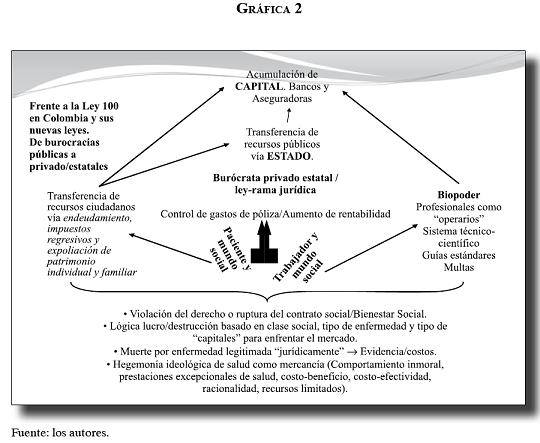
Estas nuevas acciones de transferencia de recursos estatales, patrimonios individuales y familiares, y mayores restricciones bajo el principio de la costo-efectividad pueden ser pensadas como estrategias del capital para aumentar su acumulación. Las agencias capitalistas en cuestión, evidentes con los decretos, son las aseguradoras, pero también los bancos, cuando se anuncian nuevas líneas de créditos en salud para eventos por fuera del POS.
Como reflexiones finales desde las ciencias de la salud, planteamos unas provocaciones que sirvan para nuevos estudios y nuevas movilizaciones sociales, no para que debamos sentirnos victoriosos porque los decretos hayan sido declarados inexequibles, sino para pensar en estrategias mayores de movilización que finalmente nos ayuden a revocar la Ley 100 y construir un modelo alternativo de seguridad social.
1) Es cierto que el derecho a la salud es violado por este sistema de salud, pero debemos pensar si a lo que nos enfrentamos es principalmente a una ruptura total de los intentos de pactos por construir un sistema de bienestar social en el país. Es cierto, Colombia nunca tuvo un sistema de bienestar social integral o completo, pero el Estado aún era visto como un referente de negociación. Ahora se ha plegado claramente al capital privado y entonces lo que se cuestiona es la relación ciudadanía- Estado. Debemos, por lo tanto, pensar en reconstruir el pacto social con el Estado, lo cual necesariamente implica pensar el tipo de Estado que tenemos y el tipo de Estado que queremos.
2) Estamos empezando a trabajar una tesis doctoral en Derecho con Daniel Alzate, y pensamos en la legislación en salud como parte de este proceso de ruptura del incipiente Estado de bienestar. La jurisprudencia neoliberal en salud comienza a señalar una lógica que estamos denominando, por ahora, como lucro-destructiva, en tanto aumenta la acumulación, por un lado, y destruye la vida, por el otro. Esta lucro-destrucción estaría basada, según los decretos, en la clase social, el tipo de enfermedad y el tipo de "capitales" que las personas tengan para enfrentar el mercado.
3) Lo preocupante de esta lucro-destrucción es que empezaría a legitimar jurídicamente cierto tipo de muertes. Si el análisis del proyecto de ley consiste en saber si proveemos o no servicios de salud, cuáles proveemos y cuáles excluimos en las ahora mal llamadas "prestaciones excepcionales de salud", esto implica una serie de reelaboración de la eutanasia social. Es decir, personas sin capacidad de pago y con necesidades en salud que demanden servicios considerados no costo-efectivos para el sistema estarían condenadas a la muerte. Lógicamente, las desigualdades tradicionales de clase, raza/etnia y género serían potenciadas por tal abordaje moral de la exclusión de la atención en salud.
4) Un análisis inicial del tipo de lenguaje utilizado en los decretos nos hace pensar en procesos de legitimación social de esta exclusión en salud. Cuando en los decretos el Gobierno habla de evidencia, costo-efectividad, comportamientos inmorales de profesionales y pacientes, de demandas excesivas e irracionales que se anteponen a un manejo "racional" de los recursos, de prestaciones "excepcionales" y de recursos "limitados", estamos presenciando la fuerza simbólica del lenguaje neoliberal. Estos símbolos y su consolidación con el tiempo pueden profundizar, apoyándonos en Gramsci, una hegemonía ideológica de la salud como mercancía. Es decir, colombianas y colombianos podemos aceptar con el tiempo que efectivamente los recursos no alcanzan, que hay malos ciudadanos que no hacen uso racional de los servicios, o que piden cosas "suntuosas", y que por lo tanto no deberían recibir la atención que necesitan. Lo más preocupante, a nuestro modo de ver, es que se consolide tal visión y que terminemos apoyando un tipo de eutanasia social.
En este sentido, creemos bienvenida la creciente politización de la salud como derecho fundamental en Colombia y que esta discusión nos sirva para que repensemos las relaciones ciudadanía-Estado en momentos en que el neoliberalismo está haciendo un embate muy fuerte para seguirse consolidando en este país.

1. Este proyecto de ley fue respaldado por los candidatos presidenciales Antanas Mockus y Juan Manuel Santos, los dos candidatos que disputarán la contienda electoral para la segunda vuelta, en diversas entrevistas en medios audiovisuales. En sus propuestas programáticas y políticas ninguno plantea reformas estructurales al modelo de aseguramiento privado.
2Este apartado del marco conceptual ha sido tomado de un artículo previo, también de nuestra autoría (2).
3 Para una revisión de casos específicos y de un análisis a profundidad de un caso en particular, consultar el artículo original (1).
Referencias bibliográficas
1. Abadía-Barrero CE, Oviedo Manrique DG. Bureaucratic Itineraries in Colombia. A Theoretical and Methodological Tool to Assess Managed-Care Health Care Systems. Social Science & Medicine. 2009; 68(6): 1153-60. [ Links ]
2. Abadía-Barrero C, Oviedo D. Intersubjetividades estructuradas: La salud en Colombia como dilema epistemológico y político para las ciencias sociales. Universitas Humanística. 2008; 66 (juliodiciembre): 57-82. [ Links ]
3. Pappas G. Some implications for the study of doctor-patient interactions: power, structure and agency in the works of Howard Waitzkin and Arthur Kleinman. Social Science & Medicine. 1990; 30(2): 199-204. [ Links ]
4. Marcus G. Ethnography in/of the World System: The Emergence of Multi-Sited Ethnography. Annu. Rev. Anthropol. 1995; 24: 95-117. [ Links ]
5. Baum F, MacDougall C, Smith D. Participatory action research. Journal of Epidemiology and Community Health. 2006; 60: 854-7. [ Links ]
6. Adaptado de Martínez, A. ¿Calidad de la Atención o Atención con Calidad? Condiciones Laborales y Profesionales de la Salud en el Sistema General de Seguridad Social en Salud? Tesis de Maestría en Salud Pública. Universidad Nacional de Colombia, Bogotá, 2008. [ Links ]














