Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Gerencia y Políticas de Salud
versão impressa ISSN 1657-7027
Rev. Gerenc. Polit. Salud v.9 n.18 supl.1 Bogotá jun. 2010
La Emergencia Social en Salud: de las contingencias regulatorias a la desilusión ciudadana
The healthcare social emergency: from regulatory contingencies to citizen disappointment
A Emergência social em saúde: das contingências reguladoras à desilusão cidadã
Jaime Ramírez Moreno*
* Economista; doctor en Economía y Gestión de la Salud; profesor asociado, Facultad de Ciencias Económicas, Unidad de Posgrados en Administración de Salud y Seguridad Social, Pontificia Universidad Javeriana. Correo electrónico: ramirez.jaime@javeriana.edu.co
Gestionar la política económica se parece más a gobernar un gran barco que a conducir un automóvil. Un automóvil cambia casi inmediatamente de dirección cuando se gira el volante. En cambio, los barcos cambian de dirección mucho después de que el capitán haya ajustado el timón, y una vez que el barco comienza a girar, continúa girando mucho tiempo después de que el timón haya retornado a su posición normal. Un principiante probablemente gire excesivamente el timón y cuando se dé cuenta del error, reaccionará excesivamente girándolo en sentido opuesto. El resultado puede ser un rumbo inestable, con el principiante respondiendo a sus errores anteriores haciendo correcciones cada vez mayores.
Gregory Mankiw (1)
Introducción
La presente coyuntura en el sector salud está determinada por dos elementos básicos, de un lado, la consideración del Gobierno Nacional de declarar la emergencia social, y de otro, el vencimiento de los términos para la actualización y unificación de los planes de beneficios entre el régimen subsidiado y el régimen contributivo, establecido por la Corte Constitucional en la sentencia T-760 de 2008.
En este ensayo de coyuntura sectorial se considera que la declaratoria de la emergencia no sólo fue un desacierto político y económico, sino que se hizo mostrando hechos corrientes y continuos como hechos inesperados que ponen en riesgo la estabilidad del sistema en el corto plazo.
Como conclusión general se afirma que los hechos que configuran la declaratoria no tienen la dimensión pretendida y que el impacto considerado en la emergencia se encuentra sobredimensionado. Por el contrario, el verdadero reto del sistema lo constituye la unificación equitativa de los beneficios incluidos en los planes obligatorios de salud, tal como lo ordena la Corte, y la unificación de las condiciones de operación en un solo régimen de afiliación universal.
La emergencia no sólo ha sido un brusco proceso antidemocrático, sino que está originando consecuencias negativas sobre las expectativas de los ciudadanos, aseguradores y prestadores de servicios de salud y ha aumentado la incertidumbre sobre la viabilidad institucional y económica del sistema de salud colombiano. Lo que se inició como una medida salvadora, se ha convertido en el principal riesgo sobre la estabilidad y la sostenibilidad en el Sistema General de Seguridad Social en Salud (SGSSS).
1. Las reglas de juego en el Sistema General de Seguridad Social colombiano
El SGSSS, creado por la Ley 100 de 1993, tiene por objeto regular el servicio público esencial de salud y crear las condiciones de acceso de toda la población al servicio en todos los niveles de atención. Se encuentra fundamentado en los principios de la Constitución Nacional y aplicados al contexto del sector de la salud como principios de universalidad, equidad, obligatoriedad, protección integral, libre escogencia, autonomía de las instituciones, participación social e integración funcional, establecidos en los artículos 48, 49, 334 y 365.
La estructura institucional del SGSSS se encuentra formalmente determinada a partir de un conjunto de reglas que definen los deberes y las obligaciones de los afiliados, de los empleadores y del Gobierno en cada uno de los niveles territoriales, así como un conjunto de beneficios organizados en los Planes Obligatorios de Salud (2).
El derecho al seguro obligatorio fue reglamentado en forma restringida, mediante la clasificación de la población en dos conjuntos: la población con capacidad de pago y la población sin capacidad de pago, definiendo varios sistemas institucionales de afiliación: el régimen contributivo, los regímenes de excepción, el régimen subsidiado y el régimen de vinculados o de prestación de la población pobre en lo no cubierto con los subsidios a la demanda.
1.1. El régimen contributivo
El régimen contributivo está compuesto por las reglas, las instituciones y las poblaciones con capacidad de pago, a través de una cotización obligatoria correspondiente al 12,5% del Ingreso Base de Cotización, para la afiliación del cotizante y su familia. De acuerdo con la posición ocupacional, la cotización será cofinanciada entre los trabajadores (4%) y los patronos (8,5%). Los afiliados al sistema mediante el régimen contributivo son las personas vinculadas a través del contrato de trabajo, los servidores públicos, los pensionados y jubilados y los trabajadores independientes con capacidad de pago, quienes pagarán el 12,5% del ingreso.
1.2. Los regímenes exceptuados
Pertenecen a este régimen los miembros de las Fuerzas Militares y de la Policía Nacional; los civiles del Ministerio de Defensa y de la Policía Nacional vinculados antes de la vigencia de la Ley 100/93; los miembros no remunerados de las corporaciones públicas; los servidores públicos y los pensionados de Ecopetrol; los afiliados al Fondo Nacional de Prestaciones Sociales del Magisterio; y los servidores públicos de educación superior.
Las cotizaciones son compartidas entre los trabajadores y el Estado, este último en su condición de patrono. La diferencia con el régimen contributivo, en términos de recursos, consiste en que los aportes patronales son en la mayoría de los casos superiores y los beneficios abarcan una gran diversidad de coberturas, por lo general en relación directa con los per cápita disponibles en cada uno de ellos.
La administración de los regímenes especiales está organizada por fondos fiduciarios que hacen funciones integradas de financiamiento y aseguramiento y una red privada de servicios de salud que incluyen servicios, tratamientos de alta complejidad y medicamentos de marca.
1.3. El régimen subsidiado
El régimen subsidiado comprende un conjunto de normas, instituciones y procesos territoriales que rigen la vinculación de los individuos sin capacidad de pago, cuando tal vinculación se hace a través del pago de una unidad de pago por capitación subsidiada con recursos fiscales o de solidaridad y tiene como propósito la atención a las personas pobres y vulnerables.
En principio la definición de la Ley 100 consistía en una cotización subsidiada, pero por presión de los agentes del régimen contributivo se constituyó un régimen aparte en donde la aplicación de los subsidios se hace en forma ineficiente y con reglas distintas a la aplicación de los recursos de los contribuyentes.
En el régimen subsidiado la financiación se organiza a través de dos fondos, uno nacional, la subcuenta de solidaridad y garantía del Fosyga, con recursos provenientes de un aporte de solidaridad del régimen contributivo equivalente a 1,5 puntos del 12,5% de la cotización y con recursos del denominado Paripassu del Presupuesto General de la Nación, y otros territoriales, los fondos locales de salud, con recursos provenientes del Sistema General de Participaciones, y los recursos propios de los municipios y departamentos, los cuales hacen la afiliación mediante contratos públicos colectivos, pagando a las EPS-S una Unidad de Pago por Capitación Subsidiada(UPC-S) (3-4).
1.4. El régimen de prestaciones de servicios para los pobres no afiliados
El régimen de vinculados es un sistema residual asistencialista y está constituido para aquellas personas que por motivos de incapacidad de pago, y mientras logran ser beneficiarios del régimen subsidiado, tienen derecho a la atención en salud que prestan los hospitales públicos. Con el tiempo, el sistema de vinculados se transformó en atención a la población pobre no afiliada, como un sistema mixto que separa la financiación de la provisión de servicios, un cuasiseguro público, pero sin explicitar las coberturas de riesgos cubiertos, definido como las atenciones a la población en lo no cubierto con subsidios a la demanda.
Las poblaciones vinculadas o no afiliadas no tienen un conjunto de derechos de protección de riesgos, en tanto no son beneficiarias de ningún sistema de seguros; solamente tienen definido un sistema de uso de servicios asistenciales de beneficencia pública, en donde se combina la financiación con recursos públicos de oferta con gasto de bolsillo de las poblaciones no afiliadas.
La distribución de los recursos entre las entidades territoriales se hace tomando el monto de los recursos asignados por el Conpes, el cual se divide por la población pobre por atender nacional, ajustada por dispersión poblacional y por un factor de ponderación de los servicios no incluidos en el Plan Obligatorio de Salud Subsidiado. El valor per cápita así resultante, se multiplica por la población pobre por atender de cada municipio, corregimiento departamental o distrito ajustado por la dispersión poblacional y por un factor que pondera los servicios no incluidos en el Plan Obligatorio de Salud Subsidiado (5).
2. Los principales instrumentos de organización y gobernabilidad en el sistema
La relación entre las instituciones y los mercados parte del reconocimiento de las fallas de la organización pública y de las imperfecciones de los mercados de servicios del cuidado de la salud tales como: la selección adversa, el riesgo moral y la selección de riesgos, lo cual hace que la asignación de recursos a través del mercado no siempre garantice los procesos de optimización. En tal sentido, se necesita una acción pública deliberada, como la afiliación obligatoria, el Plan Obligatorio de Salud (POS) y la Unidad de Pago por Capitación (UPPC), con lo cual se da origen a un complejo sistema de instrumentos de gobernación y administración de los sistemas de salud que constituye una mezcla de sistemas públicos de seguros con participación de agentes privados, especialmente de entidades promotoras de salud y de clínicas privadas.
Los nexos que gobiernan las relaciones entre las instituciones y los agentes de mercado están determinados mediante la definición del POS y de un sistema de capitación global denominado UPC. Las relaciones entre los agentes están definidas a través de un sistema complejo de precios y de contratos basado en incentivos al comportamiento de los agentes en condiciones promedio de calidad.
2.1. Plan Obligatorio de Salud
El Plan Obligatorio de Salud representa un conjunto de riesgos y prestaciones médicoasistenciales cubiertos y entregados por el sistema a los ciudadanos, para la definición de las coberturas de servicios y tecnologías. Es un instrumento que permite establecer una relación formal y contractual entre el sistema y los aseguradores, para la definición del valor de la afiliación obligatoria, denominada la Unidad de Pago por Capitación. Así mismo, es un punto de referencia para la contratación de servicios entre aseguradores y prestadores, y finalmente, permite comprender las relaciones entre prestadores y afiliados para la autorización y convalidación de los servicios cubiertos y no cubiertos (6).
2.2. La Unidad de Pago por Capitación
La Unidad de Pago por Capitación es un valor fijado administrativamente por el Consejo Nacional de Seguridad Social en Salud (CNSSS), hoy la Comisión Regulatoria de Salud, como remuneración a las EPS por la delegación de funciones públicas del aseguramiento. Representa el valor monetario pagado por la afiliación individual a los aseguradores en función del riesgo cubierto en el POS por edad, sexo y región (7).
El sistema de cuantificación de la UPC se realiza mediante la operación sencilla de dividir los recursos totales de cada régimen entre el número de afiliados totales en cada uno de los segmentos del sistema.
El valor de la UPC en el régimen contributivo y en el régimen subsidiado se ajusta anualmente con base en un promedio entre la tasa de crecimiento de los ingresos de los cotizantes, el nivel de inflación y los gastos ajustados por grupos de edad y sexo de los afiliados de los servicios médicos del período anterior.
Este sistema de capitación permite la transformación de las cotizaciones obligatorias en afiliaciones individuales y garantiza el pago a operadores privados por cada uno de los afiliados. Mantener un equilibrio razonable entre las necesidades de la población, incorporadas en el POS, los derechos de afiliación y las expectativas de los agentes públicos y privados se constituye en el principal reto de la gestión y la regulación en los sistemas de salud modernos que introducen incentivos a la eficiencia en contextos de responsabilidades públicas en donde el comportamiento de los ciudadanos está condicionado por la obligatoriedad de la afiliación.
3. Las consecuencias de las reglas y las fuentes de financiamiento
En el desarrollo real del sistema se fue configurando una estructura institucional de relaciones entre las reglas de juego y los agentes que determinan la configuración de lo que podríamos denominar el pluralismo no convergente, compuesto prácticamente por la convivencia segmentada de por lo menos 10 grandes regímenes institucionales; el régimen contributivo, como un sistema de seguro tradicional bismarckiano para los asalariados de contrato laboral; los regímenes de excepción, con características especiales de cotizaciones y mayores coberturas de servicios incluidas en el plan de beneficios; el régimen subsidiado, como un sistema de transición entre los servicios asistenciales de salud y el seguro obligatorio, y adicionalmente, un régimen residual de asistencia pública, denominado inicialmente régimen de vinculados, y posteriormente, por fuerza de la Ley 715, de prestación de servicios para la población pobre no atendida con subsidios a la demanda (PPNA).
La relación entre las fuentes de recursos y las poblaciones cubiertas define una estructura de reglas de juego basadas en el principio de la proporcionalidad, y no en la igualdad y la solidaridad. La proporcionalidad establece que los individuos, de acuerdo con su capacidad de pago, se pueden clasificar, de tal suerte que dependiendo de la estructura y monto de sus aportes por cotizaciones, recibirán beneficios diferenciados.
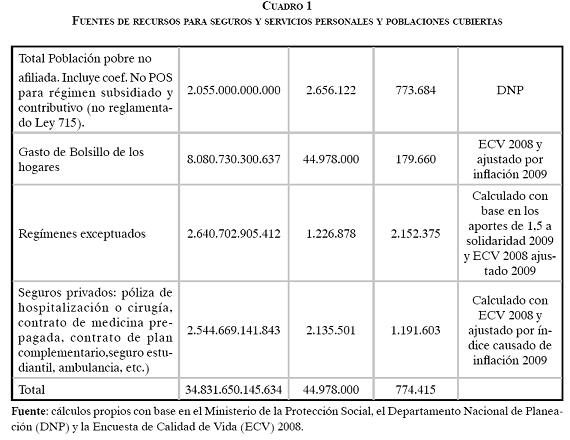
La proporcionalidad dificulta la aplicación mancomunada de los recursos, la compensación y la solidaridad, y hace poco probable la aplicación del principio de igualdad. Al observar las cifras de las fuentes de financiamiento y su relación con las poblaciones se evidencia una gran disparidad entre el disponible per cápita, desde montos cercanos a $2.000.000 en algunos regímenes especiales hasta un disponible per cápita promedio para subsidios plenos y parciales de $273.970, pasando por el promedio en el régimen contributivo de $649.278,16 para la financiación del POS y las prestaciones económicas.
Si se incorporan los recursos de gasto de bolsillo y los recursos de los seguros privados de pólizas de hospitalización y medicina prepagada, y se calcula un promedio per cápita de disponibles de recursos, la sociedad colombiana contaría con un monto cercano a $774.000, cifra que está por encima del valor de la unidad de pago en el régimen contributivo, lo cual indica opciones probables de financiamiento de la cobertura universal alrededor de los beneficios contemplados en el plan obligatorio de salud del régimen contributivo, y muestra que desde el punto de vista económico, las segmentaciones poblacionales hacen ineficiente la existencia de planes y programas con coberturas distintas en una sociedad que tiene una población pequeña, comparada con las necesidades de los grandes números, requisito básico no sólo de los seguros públicos, sino también de los privados.
4. La argumentación central de los hechos que originan la declaratoria de emergencia por parte del Gobierno
El punto central de la argumentación de la emergencia por parte del Ministerio de la Protección Social lo constituye la afirmación de que "existe un crecimiento abrupto y acelerado de la demanda de servicios y medicamentos no incluidos en los planes obligatorios de salud y una falla en el flujo de recursos; lo que originaría cierre de hospitales públicos, quiebra de Instituciones Prestadoras de Servicios de Salud y Entidades Promotoras de Salud, inviabilidad financiera de entidades territoriales, cesación de pagos al talento humano en salud y demás proveedores, así como la consecuente parálisis de la prestación de los servicios de salud, con lo cual se afectaría de manera grave el goce efectivo del derecho a la salud para todos los habitantes del territorio nacional" (8).
4.1. El impacto de las tutelas en las fuentes de financiamiento y en la disponibilidad de recursos
Dejando de lado, por ahora, el tema de los hechos inesperados, el total de las tutelas y los recobros por comités técnicos científicos (CTC) pagados en el régimen contributivo representa sólo el 5,06% del total de las fuentes y el 12,7% del total de recursos del régimen contributivo. En el régimen subsidiado las tutelas pagadas con la cuenta de solidaridad representan sólo 0,4% del total de las fuentes y el 1,93% de los recursos disponibles del régimen subsidiado, sin contar con las deudas de la Nación a la cuenta de solidaridad. No se entiende cómo estos montos ponen en grave riesgo la estructura financiera del sistema, menos aún cuando los saldos de períodos anteriores acumularon recursos para pagar estas reclamaciones.
4.2. ¿Son los servicios de tutelados innecesarios?
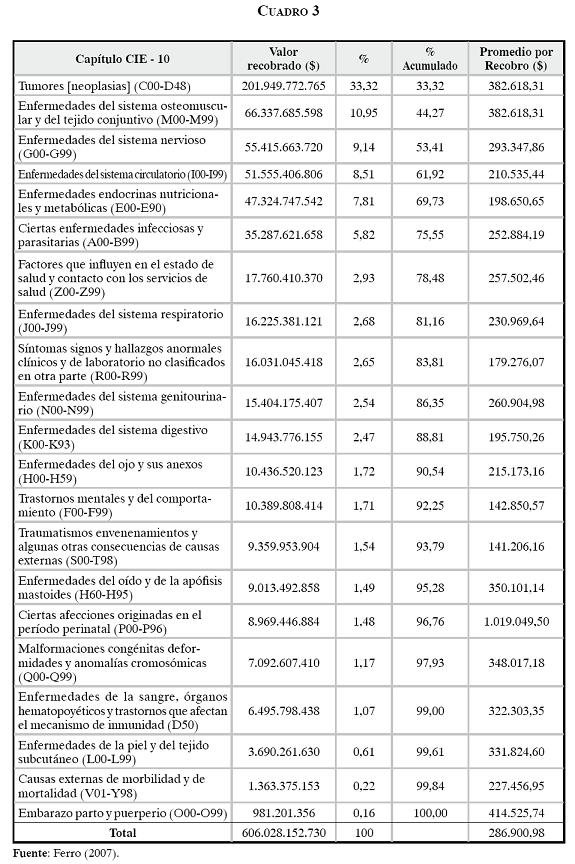
Los estudios realizados por el Ministerio de la Protección Social y por la Defensoría del Pueblo (9,10) muestran que estos servicios en su inmensa mayoría están asociados a diagnósticos correspondientes a enfermedades graves, como lo evidencian en los siguientes cuadros y gráficos.
Entre los principales hechos que explican la presencia de tutelas y reclamaciones se encuentra, en primer lugar, la indefinición de las coberturas del Plan Obligatorio de Salud y la falta de actualización integral de las tecnologías usadas en los tratamientos, por lo menos en los últimos 20 años, tal como lo evidencia el diagrama 1.
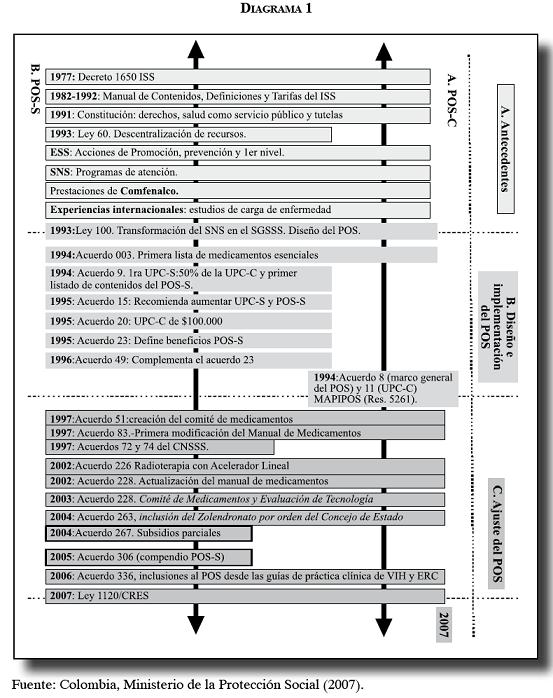
El POS tomó como punto de referencia las coberturas de los servicios establecidos en el Decreto 1650 del Instituto de Seguros Sociales, mencionado explícitamente en el artículo 162 de la Ley 100, en el Acuerdo 08 y en la Resolución 5261 de 1994. Sólo hasta los inicios del año 2001-2002 se empezaron a hacer ajustes en las coberturas mediante la actualización de los manuales de medicamentos y la incorporación marginal de nuevas tecnologías como, por ejemplo, las inclusiones recomendadas en las guías de VIH-Sida y enfermedad renal crónica en el año 2006.
En segundo lugar, gran parte de los servicios tutelados corresponde a tratamientos y medicamentos incluidos en el POS, situación que indica la presencia de fuertes barreras de acceso en cirugías, exámenes diagnósticos, tratamientos y citas médicas, y evidencia el desbalance entre las tecnologías actuales y disponibles en medicamentos y tratamientos, tal como lo señalan los estudios de la Defensoría del Pueblo (12).
Merecen especial atención las tutelas por cirugías, que se originan en un 74,8% en el POS, y dentro de éste el 85% en el régimen contributivo. En los medicamentos, la mayoría de las tutelas y recobros por CTC se originan por fuera del POS (76%).
Las tutelas por tratamientos siguen el mismo patrón de concentración en el POS y el régimen contributivo. Llama poderosamente la atención la existencia de tutelas por citas médicas como una clara expresión de la existencia de barreras de acceso y de oportunidad de la atención para los afiliados a los seguros.
Como conclusión general, los distintos estudios de tutelas y recobros se concentran en el ámbito de necesidades de salud asociadas a diagnósticos graves que afectan la salud de los afiliados y no afiliados al sistema. La característica que determina las tutelas en procedimientos y medicamentos es de orden tecnológico, lo cual evidencia el atraso sistemático en la actualización y los contenidos del POS. Salvo casos excepcionales, no se trata de eventos asociados con demandas inducidas por los médicos o de riesgo moral de los usuarios.
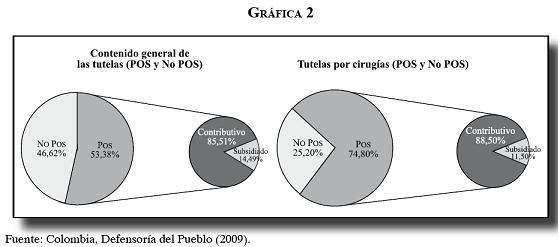
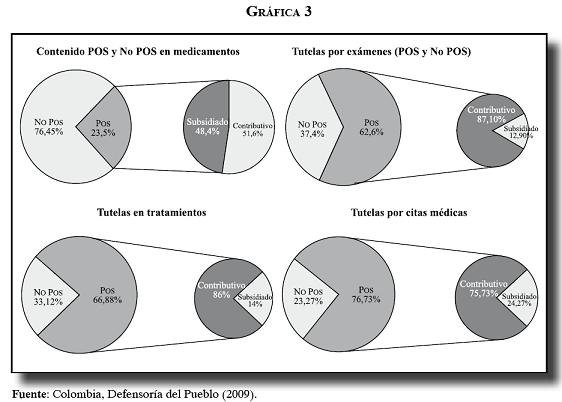
4.3. ¿Son las tutelas por servicios POS y No POS hechos abruptos e inesperados?
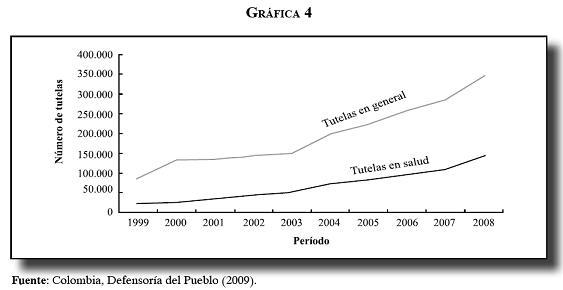
Los registros de las tutelas y los estudios muestran que la utilización de los servicios No POS es un fenómeno que se presenta desde 1999 y que se incrementa progresivamente a través del tiempo. La Defensoría, la Corte Constitucional, las EPS y el propio Ministerio tenían conocimiento detallado del fenómeno.
La progresión de las tutelas y recobros vía CTC es un hecho conocido por el Ministerio de tiempo atrás, hasta el punto de que la sentencia de la Corte lo considera como un hecho que vulnera el derecho a la salud, en donde las ineficiencias de los operadores del sistema se transfieren al sistema judicial. En tal sentido, la Corte considera que debe ser el mismo sistema y sus propias instancias, tales como los comités técnicos científicos, los que estudien y aprueben las reclamaciones de sus afiliados, lo que tiene como consecuencia un cambio en la composición de las reclamaciones, en donde a partir de 2008 las autorizaciones vía CTC se vuelven más importantes que las tutelas (13). Esto prueba que no son los jueces quienes inducen la demanda, sino que se trata de servicios de salud necesarios para enfrentar las enfermedades de la población.
4.4. Los problemas de liquidez y la cartera de los hospitales
Los problemas de liquidez y la cartera de los hospitales, mencionados como hechos inesperados y nuevos en los decretos de la emergencia, han sido una constante en el sistema. Los estudios sobre la red de hospitales públicos y los documentos Conpes 3204 de 2002 (14) y 3447 de 2006 (15), así como el reporte de deudas de los hospitales públicos realizado en el año 2008 (16), muestran que existen varias fases y desarrollos del problema. En una primera fase se consideró que los hospitales públicos gastaban más que sus ingresos, y en una segunda y una tercera se vio que el déficit corriente venía disminuyendo, que se diversificaron las fuentes de financiamiento y que el problema fundamental lo constituía la cartera, especialmente de las deudas del régimen subsidiado, del régimen contributivo y de los departamentos (17). Los siguientes gráficos ilustran en forma contundente esta situación:
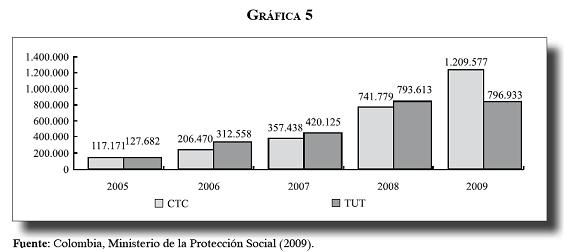
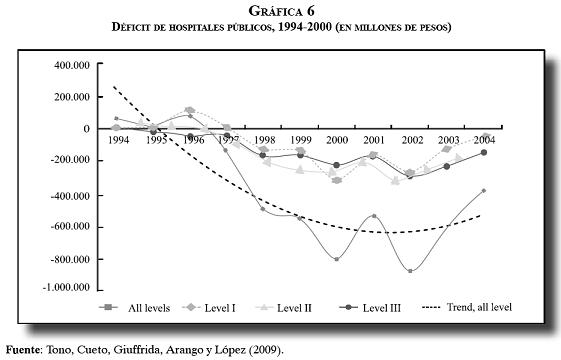
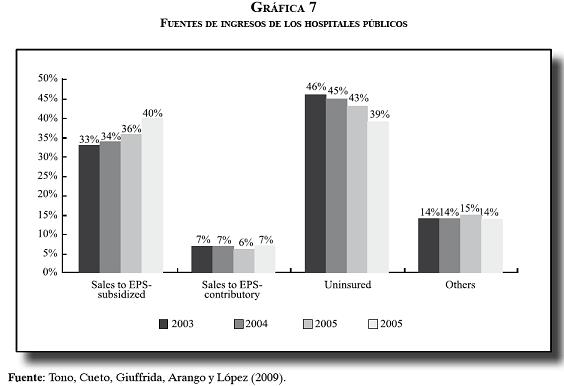
En septiembre de 2008 se confirma que las deudas en el sistema son recurrentes y que se originaron no por falta de recursos, sino por problemas de flujo y por incumplimiento de las normas de contratación y pago en el régimen contributivo, en el régimen subsidiado, en los departamentos y en los municipios.
La Asociación Colombiana de Clínicas y Hospitales considera "que la cartera ha continuado creciendo, que su antigüedad se incrementa y que los deudores principales son en orden, las EPS del régimen contributivo, con el 34%, el Estado (Fosyga, departamentos y municipios) con 24,4%, y el régimen subsidiado con 18,8%, y que el monto de las deudas se encuentra en términos absolutos en 3,57 billones de pesos (18,19).
Es sintomático el hecho de que en la enumeración de las deudas no aparezcan las correspondientes al Ministerio de Hacienda y Crédito Público, con la subcuenta de Solidaridad, que ascienden a 6,1 billones de pesos (12).
4.5. ¿Qué tanto representa la cartera dentro de las fuentes de financiamiento?
Al calcular la participación de la cartera reportada por los hospitales públicos y por los privados respecto a las fuentes de financiamiento, ésta representa el 10,45% del total de los recursos transados en el sistema, de los cuales el 5,22% está concentrado en hospitales públicos y el 5,23% en hospitales privados.
Las deudas del sistema con los prestadores no se presentan por falta de recursos, sino por el incumplimiento del Gobierno Nacional y de los gobiernos locales en el giro de los recursos, incumplimiento derivado de una deficiencia técnica y política en el sistema de cofinanciación de la UPC por fuentes de financiamiento (Fosyga, SGP y recursos propios municipales y departamentales) que ha originado la existencia de más de 25.000 contratos anuales entre municipios y EPS del régimen subsidiado con distintos porcentajes de cofinanciación. En forma complementaria, las EPS del régimen incumplen sus obligaciones financieras de garantizar la existencia del capital de trabajo y del margen de solvencia fijado por la ley debido a los ineficientes procesos de auditoría de las cuentas médicas.
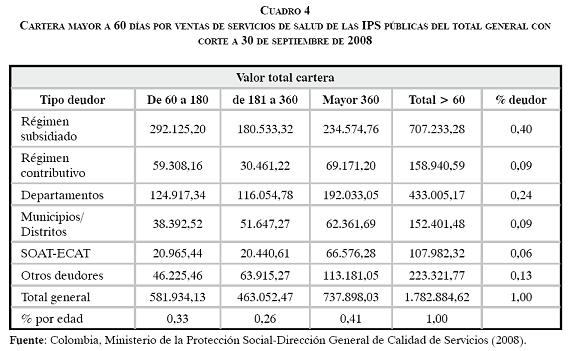
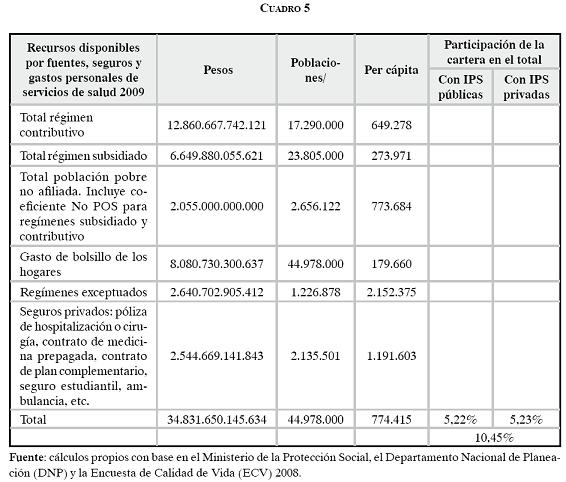
Vistos en conjunto los hechos mencionados en la declaratoria de emergencia y en los decretos posteriores, ni las reclamaciones de eventos POS ni la cartera representan un riesgo inminente que se manifieste en el "cierre de hospitales públicos, quiebra de Instituciones Prestadoras de Servicios de Salud y Entidades Promotoras de Salud, inviabilidad financiera de entidades territoriales, cesación de pagos al talento humano en salud y demás proveedores, así como la consecuente parálisis de la prestación de los servicios de salud", como considera el Gobierno.
Los hechos más importantes mencionados en la declaratoria no son contingencias impredecibles y reflejan principalmente las consecuencias asociadas al no cumplimiento de las funciones de financiamiento, la deficiente gestión del aseguramiento y la inoportuna prestación de servicios, todos ellos derivados de la gestión y de la imposibilidad de unificación de los planes de beneficios que la Ley 100 se había impuesto como meta para el 2001.
La característica fundamental que define el principal problema lo constituye la asociación directa entre coberturas de riesgos y servicios que discriminan a los afiliados en función de las condiciones socioeconómicas que afectan claramente el uso de los servicios y la aplicación de principios de igualdad y solidaridad, tal como lo ha considerado la Corte Constitucional en diferentes sentencias.

5. Las intervenciones de emergencia: riesgos regulatorios y desilusión ciudadana
Dos contingencias marcan la coyuntura de la actual crisis; de un lado, la sentencia T-760, que insiste en la necesidad de proteger el derecho a la salud y unificar los planes de beneficios y, de otro, la declaratoria de emergencia, que considera que los hechos asociados a la crisis lo constituyen los crecimientos inesperados en la demanda por servicios No POS.
El punto medular para el control de las contingencias inesperadas en el No POS lo constituye una "nueva definición" de los servicios por la vía administrativa, es decir, por fuera de la reglamentación vigente y más allá de toda consideración acerca de las necesidades de la población. La gran innovación burocrática es la definición de las "prestaciones excepcionales en salud" (Decreto 128) y la creación del Sistema Técnico Científico en Salud, que regula la autonomía profesional y define aspectos del aseguramiento del Plan Obligatorio de Salud (20).
Las innovaciones burocráticas empiezan por definir primero el residuo, lo excepcional para aquellos servicios que cumplan las características de necesidad, pertinencia, priorización, excepcionalidad, razonabilidad, subsidiariedad y finitud.
Posteriormente, en otro arranque de originalidad burocrática, se hacen explícitos los criterios para la definición del POS como, por ejemplo: "El Plan Obligatorio de Salud corresponde al reconocimiento del núcleo esencial del derecho a la salud, que pretende responder y materializar el acceso de la población afiliada a la cobertura de sus necesidades en salud, teniendo en cuenta la condición socio-económica de las personas y la capacidad financiera del Estado (...) En todo caso prioriza la promoción de la salud, la prevención de la enfermedad y las atenciones de baja complejidad, la medicina y la odontología general y admitirá el acceso al manejo especializado o de mediana y alta complejidad cuando se cuente con la evidencia científica y costo-efectividad que así lo aconseje" (20, énfasis añadido).
Lo primero que salta a la vista es que la nueva definición del Plan Obligatorio de Salud está en contravía de los elementos constitutivos del Plan Obligatorio definido en la Ley 100 (Art. 162), de acuerdo con el cual se "permitirá la protección integral de las familias a la maternidad y enfermedad general, en las fases de promoción y fomento de la salud y la prevención, diagnóstico, tratamiento y rehabilitación para todas las patologías, según la intensidad de uso y los niveles de atención y complejidad".
De igual forma, por la vía burocrática, se introduce en forma inapropiada el concepto de costo-efectividad y las condiciones socioeconómicas de los pacientes para las atenciones de mediana y alta complejidad, en contravía de la definición del plan obligatorio actual que incluye el concepto de enfermedades catastróficas como mecanismo para la protección financiera de los hogares, razón central de los seguros en general y de los de salud en particular.
Al hacer una comparación entre los criterios para definir una prestación como "excepcional" y aquellos para considerarla como parte del "Plan Obligatorio de Salud", se encuentra que éstos son, en términos generales, los mismos. Salta a la vista como elemento de diferenciación la condición socioeconómica, contrario al criterio de la Corte, y la extraña definición de subsidiariedad, que en la leyes 100, 60 y 715 se refiere a los procesos de complementación de los diferentes niveles de complejidad de los servicios de salud y no a la cofinanciación por parte del usuario. En la misma forma, lo razonable no parece lo que se está dispuesto a compartir en los acuerdos sociales, como soñaba Rawls, sino la extraña ambigüedad de la relación costobeneficio (21).
La diferencia es de orden burocrático: en el Plan Obligatorio se definen con ajuste a la ley y a procedimientos democráticos; en los "servicios excepcionales", a partir de un procedimiento autocrático de los ministros de la Protección Social y de Hacienda y del director del Departamento Nacional de Planeación. Lo que no ha podido hacer el sistema, lo harán en forma individual los representantes científicos del Gobierno Nacional. El resultado será, como en todo sistema de centralización burocrática, la arbitrariedad de las decisiones, la congestión en las reclamaciones, las listas de espera y el incremento masivo de las tutelas.
Para profundizar sus errores conceptuales y la discriminación en contra de los usuarios del sistema, los decretos constituyen un "'Sistema Técnico Científico en Salud' que invade la totalidad de competencias e instancias del SGSSS definidas por la ley 100, 1122 y 715".
Consideran los reformadores de emergencia que deben administrar la pertinencia del método científico de la salud y la estandarización generalizada de las prestaciones. Un comité técnico científico hará lo que la sociedad no ha podido realizar en los siglos de desarrollo de las ciencias sociales, médicas y de la salud. El ámbito de las necesidades y las prestaciones presenta en la definición de los diagnósticos un nivel de incertidumbre muy amplio y la variabilidad en los resultados de las intervenciones clínicas es el pan de cada día en los sistemas de salud.
El propósito deliberado de estos decretos es cambiar la relación natural de confidencialidad entre la autonomía del médico y el consentimiento informado del paciente, defendido en la sentencia y en la literatura, por una relación entre el paciente y el burócrata todopoderoso.
La dimensión de los mencionados decretos termina en la creación de una doble institucionalidad en el sistema sobre los servicios POS y No POS. De igual forma, se constituye una triple institucionalidad en el ámbito financiero creando en forma centralizada el Fonpres y el encargo fiduciario para administrar los recursos del régimen subsidiado.
Es curioso que los más incumplidos para girar, el Fosyga, y especialmente el Ministerio de Hacienda, que le debe al sistema $6 billones, administren la mitad de los recursos del sistema. En condiciones de déficit fiscal creciente y sin fuentes cercanas para cubrirlo, el Gobierno Central se convertirá en el mayor riesgo para la sostenibilidad financiera del sistema de salud.
Las fallas en el flujo de recursos son ocasionadas por un sistema virtual de fondos sin personería jurídica, sin planta de personal y sin procesos de gestión de los recursos, con juntas directivas que representan la burocracia directiva del sector tanto en el Fosyga como en los fondos municipales y departamentales de salud. En estricto sentido, las deudas del Fosyga con las EPS y entre éstas y los hospitales y clínicas no obedecen a inexistencia de recursos, sino al incumplimiento de las regulaciones sobre contratación y pago de los fondos y los aseguradores.
Los problemas derivados de la falta de recursos, tal como lo muestran los estudios de la Universidad Nacional, la Universidad de Antioquia y la Universidad Javeriana y Fedesarrollo, se asocian con la necesidad de lograr el cumplimiento de las metas de la cobertura universal y la unificación de los planes de beneficios, ámbito que no hace parte explícita de los objetivos de la emergencia, en la medida en que ningún decreto está orientado a solucionar estos problemas.
La segmentación en las fuentes de financiamiento y sus aplicaciones, la progresiva informalización de la economía, la rigidez y disminución de los recursos ocasionada por la Ley 715, y la mala aplicación de los mismos son problemas estructurales que no podrán resolverse solamente con los recursos residuales de los impuestos sobre los consumidores de licores, cerveza y los juegos de suerte y azar, sino con un cambio en la composición global de todas las fuentes y una recomposición de las aplicaciones y el uso de los recursos, empezando por pasar del sistema asistencialista del subsidio a la UPC-S en el régimen subsidiado al concepto integrador de los subsidios a las cotizaciones y a la unificación de los servicios de salud incluidos en el POS.
El resultado factual de la segmentación de poblaciones sin reglas convergentes llevará a que los nuevos recursos sirvan para el pago de las ineficiencias del sistema y a restringir el uso de los servicios, mediante copagos, cuotas moderadoras y sistemas de revisión interminables. Lo que empezó en la emergencia con el llamado a solucionar los problemas, se convertirá en la profundización de los mismos, y esto traerá como consecuencia efectos regresivos para la demanda y el uso de los servicios, la operación del aseguramiento y la prestación de los servicios,contrario al espíritu del SGSSS y el derecho a la salud.
Desde el punto de vista institucional, se rompe con el concepto de diferenciación de funciones y de agentes del SGSSS y se convierte a los ministerios de Protección Social y Hacienda y al DNP en administradores de las funciones de financiamiento, aseguramiento y prestación de servicios, cuando en el sistema están definidos como instrumentos de dirección para la formulación de políticas en salud. Los decretos sólo mencionan procesos y procedimientos normativos y burocráticos, y las políticas que son de su competencia no aparecen explícitamente en el ámbito de las soluciones propuestas por el Gobierno. De igual forma, las nuevas formas de gestión ministerial vulneran los conceptos de autonomía y las competencias desarrolladas formalmente para la CRES.
El compromiso de la universalización de la afiliación y la unificación de los planes de beneficios se fue desdibujando en los decretos y sólo quedo la vana promesa incumplida por 16 años de que el Gobierno realizará estudios para ajustar el plan de beneficios en función del perfil epidemiológico y todas las demás restricciones mencionadas en los decretos.
Como conclusión general, ni las reclamaciones de tutelas y recobros ni la cartera de los hospitales, tanto en su impacto como en su composición afectan en forma grave la estructura financiera del sistema. El verdadero reto financiero lo constituye, como ordena la Corte Constitucional en la sentencia T-760, la unificación de los planes de salud en función de las necesidades de la población, y no en virtud de discriminaciones regresivas asociadas con la capacidad de pago de pacientes y afiliados.
Referencias bibliográficas
1. Mankiw G. Macroeconomía. Barcelona: Anthony Boss; 2007. [ Links ]
2. Ramírez Moreno J. Derechos de propiedad y desigualdades sociales en el Sistema General de Seguridad Social en Salud 1999-2003. En: Le Bonniec Rodríguez O, editor. Crecimiento equidad y ciudadanía. Bogotá: Universidad Nacional de Colombia-Centro de Estudios para el Desarrollo (CID); 2006. p. 439-77. [ Links ]
3. Colombia. Ley 100 de 1993, artículos 157, 211y 212. [ Links ]
4. Colombia. Ley 715 de 2001, artículos 42-47 y 51. [ Links ]
5. Colombia. Ley 715 de 2001, artículos 42-47 y 49. [ Links ]
6. Ramírez Moreno J. El Plan Obligatorio de Salud, Continuidad y cambio en el POS. Documento de trabajo 2009, Unidad de Posgrados en Administración en Salud, Facultad de Ciencias Económicas, Pontificia Universidad Javeriana, Bogotá, 2009, p. 16-21. [ Links ]
7. Ramírez Moreno J, Melo C. Balance global de compensación y ajuste de la UPC 2005-2006. Bogotá: Ministerio de la Protección Social; 2005. [ Links ]
8. República de Colombia. Decreto 4975 por el cual se declara el Estado de Emergencia Social, 23 de diciembre de 2009. [ Links ]
9. Ferro E. Análisis médico y epidemiológico descriptivo de los recobros por tutelas y medicamentos No POS presentados al Fosyga entre los años 2002 a 2007. Ministerio de la Protección Social; 2007 [ Links ]
10. Chávez L. Evaluación clínica y económica de los recobros realizados al Fosyga por tutelas, periodo 2005-2006. Bogotá: Ministerio de la Protección Social, Dirección de Gestión de la Demanda; 2007. [ Links ]
11. Colombia, Ministerio de la Protección Social. Programa de Apoyo a la Reforma de de Salud Diseño y Ajuste del POS, 2007 [ Links ]
12. Colombia, Defensoría del Pueblo. La tutela y el derecho a la salud 2006-2008. Bogotá, 2009. [ Links ]
13. Colombia, Ministerio de la Protección Social. Sostenibilidad del Fosyga (subcuentas de compensación, solidaridad y promoción). Balance global de compensación y ajuste de la UPC 2010. Bogotá, 2009. [ Links ]
14. Colombia, Departamento Nacional de Planeación, Ministerio de Salud, Ministerio de Hacienda y Crédito Público. Política de prestación de servicios para el sistema de seguridad social en salud y asignación de recursos del Presupuesto General de la Nación para la modernización de los hospitales públicos. Documento Conpes 3204 de 2002. [ Links ]
15. Colombia, Departamento Nacional de Planeación, Ministerio de Salud, Ministerio de Hacienda y Crédito Público. Estrategia para el mejoramiento de la gestión financiera de la red hospitalaria pública: enfoque de cartera. Documento Conpes 3447 de 2006. [ Links ]
16. Colombia, Ministerio de la Protección Social-Dirección General de Calidad de Servicios. Información reportada por las IPS públicas en cumplimiento del Decreto 2193 de 2004. Bogotá, 2008. [ Links ]
17. Tono TM, Cueto E, Giuffrida A, Arango CH, López A, Banco Interamericano de Desarrollo (BID). Colombia: una década después de la reforma del sistema de salud. Washington D.C.: Brookings Institucion; 2009. [ Links ]
18. Asociación Colombiana de Clínicas y Hospitales. 22° informe de seguimiento de cartera, junio de 2009. [ Links ]
19. Asociación Colombiana de Clínicas y Hospitales. Carta al Ministro de la Protección Social, diciembre de 2009. [ Links ]
20. Colombia, Ministerio de la Protección Social. Decreto 131 de 2010, Por medio del cual se crea el Sistema Técnico Científico en Salud, se regula la autonomía profesional y se definen aspectos del aseguramiento del plan obligatorio de salud y se dictan otras disposiciones, Bogotá, 2010. [ Links ]
21. Rawls J. Liberalismo político. Conferencia V. La idea de un consenso traslapado. Bogotá: Fondo de Cultura Económica, 1996. p. 137-70. [ Links ]














