Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Gerencia y Políticas de Salud
Print version ISSN 1657-7027
Rev. Gerenc. Polit. Salud vol.10 no.21 Bogotá July/Dec. 2011
Hilda Santos-Padrón**
Silvia Martínez-Calvo ***
Miriam Carolina Martínez-López ****
Iván Leonel Álvarez-Malpica *****
* Este artículo se origina de un proyecto de investigación financiado por el Conacyt- Fondo Mixto-Tabasco, número de convenio: TAB-2004-C05-35, período de financiamiento: de 01 de junio de 2005 a 16 de febrero de 2007.
** Doctora en Ciencias de la Salud, Directora General del Instituto de Seguridad Social del Estado de Tabasco (ISSET), Av. 27 de Febrero 913. Col Centro. Villahermosa, Tabasco, México. CP 86100. Correo electrónico: drahsp@hotmail.com
*** Doctora en Ciencias Médicas, investigadora de mérito, Escuela Nacional de Salud Pública (ENSAP). Correo electrónico: consultante2001@yahoo.com
**** Doctorado en Ciencias en Biomedicina Molecular, profesor investigador, Universidad Juárez Autónoma de Tabasco (UJAT), División Académica de Ciencias de la Salud. Correo electrónico: martinezlopez@hotmail.com.
***** Licenciado en Ciencias de la Educación, Jefe de Área, Instituto de Seguridad Social del Estado de Tabasco. Correo electrónico: alvarezdocente@hotmail.com
Fecha de recepción: 08-03-2011 Fecha de aceptación: 04-10-11
Resumen
El presente artículo tiene el objetivo de establecer el perfil de la demanda total y la oferta potencial de servicios de salud, disponible para las enfermedades de alto costo o enfermedades catastróficas en el Fondo de Protección contra Gastos Catastróficos (FPCGC) del Sistema de Protección Social en Salud (SPSS). En los fundamentos del diseño financiero del Fondo se consideró estática la realidad sanitaria, al descontar los efectos de los cambios epidemiológicos y no precisar las necesidades de salud de la población, "demanda oculta". De esta manera, cuando esta demanda se revela, se transforma en demanda efectiva para las instituciones de salud y se trastocan los supuestos de planificación utilizados en los cálculos financieros del Fondo. Por lo anterior, se concluye que es imprescindible una definición metodológica del Consejo General de Salubridad, para ordenar y temporalizar la incorporación de las EC a la cobertura efectiva del Fondo.
Palabras clave autor: enfermedades catastróficas, demanda potencial, demanda efectiva, reforma sanitaria, Sistema de Protección Social en Salud, Fondo de Protección contra Gastos Catastróficos.
Palabras clave descriptor: reforma de la atención de salud - México, administración de los servicios de salud - México, sistema de protección social en salud, fondo de protección contra gastos catastróficos.
Abstract
The goal of this paper is to determine the profile of total demand and potential supply in health services, available for high cost illness or catastrophic illness in the Fund for Protection against Catastrophic Expenses (FPCGC by its Spanish initials) of the System of Social Protection in Health (SPSS). In the Fund's financial design's basis, health reality was considered static by deducting the effects of epidemic changes and not précising people's health needs, or "hidden demand". Thus, when this demand is revealed it becomes an effective demand for health institution and the plans used in the Fund's financial calculations change. All in all, a methodological definition from the General Health Council is needed in order to organize and make CIs temporal for the Fund's coverage.
Keywords author: Catastrophic Illness, Potential Supply, Effective Demand, Health Reform, System of Social Protection in Health, Fund for Protection against Catastrophic Expenses.
Keywords plus: Health care reform - Mexico, Health Services Administration - Mexico, Social Protection Fund in Health, Fund for Protection against Catastrophic Costs.
Resumo
Este artigo tem como objetivo determinar o perfil da demanda total e oferta potencial de serviços de saúde, e disponibilizálo para doenças de custo alto ou doenças catastróficas no Fundo para a Proteção contra Despesas Catastróficas (FPCGC) do Sistema de Proteção Social em saúde (SPSS). Nos fundamentos financeiros do fundo foi considerada como estática a realidade sanitária, mas descontando os efeitos das mudanças epidemiológicas e não definindo as necessidades de saúde da população, "a demanda oculta". Assim, quando essa demanda se desvendar, vai se tornar demanda efetiva para as instituições de saúde e as hipóteses de planeamento utilizados no cálculo finandeiro do Fundo vao se frustrar. Conclue-se, portanto, que uma definição metodológica do Conselho Geral de Saúde visando ordenar e temporalizar a incorporação das EC na cobertura efetiva do Fundo é essencial.
Palavras chave autor: doenças catastróficas, demanda potencial, demanda efetiva, reforma às políticas da saúde, Sistema de Proteção Social da saúde, Fundo de Proteção contra Despesas Catastróficas.
Palavras chave descritores: reforma dos serviços de saúde, administração de serviços de saúde, sistema de proteção social em saúde, fundo de proteção contra despesas catastróficas.
Introducción
Los aspectos que en el plano individual y social contribuyen al bienestar humano, pasan por evitar y aliviar la enfermedad, desarrollar y mantener nuestras capacidades físicas y mentales, así como disponer de un entorno saludable (1). La pérdida del estado de salud también puede suscitar incertidumbre para resolver su atención, desde el punto de vista económico, y así surge el término enfermedad catastrófica (EC). Si al desconocimiento sobre el momento en que se presentará una EC que requiera atención médica de gran magnitud, se le suma la carencia de esquemas de aseguramiento de la población, aumentará entonces el riesgo de empobrecimiento, como consecuencia de los gastos que tendrán que efectuarse para pagar tal atención. Con esas premisas, en México se desarrolló una reforma integral del Sistema Nacional de Salud, la cual entre sus principales instrumentos estableció un Sistema de Protección Social en Salud (SPSS), a efecto de asegurar el acceso de todos los ciudadanos a las acciones de fomento de la salud y prevención de la enfermedad, así como a los servicios de atención médica como bien público y derecho esencial (2).
Un hogar con gastos catastróficos, es aquel donde se destina más del 30% de su capacidad de pago al gasto en salud, y así el Fondo de Protección contra Gastos Catastróficos (FPGC) garantiza a las familias los servicios esenciales en salud, que incluyen -como mínimo- la consulta externa de atención primaria, la consulta externa y la hospitalización por especialidades básicas de segundo nivel. También se agrega la protección financiera de las personas para enfrentar gastos catastróficos, lo que contribuye a evitar el empobrecimiento que por razones de enfermedad origina un fenómeno acentuado en los últimos años en la sociedad mexicana: la permanencia de condiciones de pobreza y bajos ingresos en grandes grupos de su población (3). No obstante, la creación del FPGC tuvo sus falencias, pues se consideró estática la realidad sanitaria, al descontarse los efectos de los cambios epidemiológicos y no precisarse las necesidades de salud de la población. Éstas, indudablemente, se transformarían en demanda efectiva para las instituciones de salud. Esta imprevisión, frecuente en América Latina, repercute en la sustentabilidad de los mecanismos financieros, ya que implica erogaciones mayores a las previstas. En Chile, la Superintendencia de Salud informó que la demanda real por casos de VIH/SIDA superó diez a uno el número de casos esperados, y en distintos tipos de cáncer, el número real de enfermos resultó dos a cinco veces mayor a lo previsto (4).
Con relación a la demanda de servicios de salud, existe un enfoque tradicional, con un modelo determinista planteado por Grossman donde "el paciente determina la demanda" (5), y un segundo enfoque, con un modelo secuencial de demanda, con dos procesos de cálculo: uno para estimar la percepción de la enfermedad y otro para la demanda de acceso a los servicios (6). Este tipo de condiciones provocan fenómenos de elección que se apartan de la racionalidad y hacen de la salud un claro ejemplo de la incapacidad del precio y los demás mecanismos de mercado, postulados por la teoría neoclásica tradicional, para mantener el equilibrio entre oferta y demanda (7). El modelo propuesto por Heckman para proyectar la demanda real de toda la población, al tomar las características de los grupos que acceden a los sistemas de salud y utilizan sus servicios, introduce un mecanismo de aseguramiento como el FPGC, que mejora la información y el acceso y resuelve los aspectos financieros (8).
Por otro lado, la eficiencia económica se define como: ..."criterios económicos que revelan la capacidad administrativa de producir el máximo resultado con un mínimo de recursos, energía y tiempo" (9). La frontera de eficiencia de una unidad productiva puede ser estimada mediante la utilización de métodos paramétricos y no paramétricos, según establecen las evidencias científicas. A pesar de las ventajas tangibles de estos modelos no paramétricos determinísticos, con respecto a los estudios de eficiencia basados en modelos estocásticos -como es el Análisis Envolvente de Datos (DEA)- su aplicación en el análisis de la oferta de servicios resulta ser novedosa, particularmente en el campo de la salud (10).
En síntesis, el problema que se analiza en este artículo consiste en que en los fundamentos del diseño financiero del Fondo de Protección contra Gastos Catastróficos del Sistema de Protección Social en Salud, se consideró estática la realidad sanitaria, al descontar los efectos de los cambios epidemiológicos y no precisar las necesidades de salud de la población, con lo que se creó una "demanda oculta". Cuando ésta se revela, se transforma en demanda efectiva para las instituciones de salud y se trastocan los supuestos de planificación utilizados en los cálculos financieros del Fondo, lo que limita la capacidad financiera de este último para responder a las necesidades de los usuarios con enfermedades catastróficas.
Por lo tanto, el objetivo de este artículo es determinar la demanda potencial del mercado de los usuarios de servicios de salud para las EC priorizadas en otra investigación y la capacidad financiera del FPGC para resolver las necesidades y prioridades de atención de la población afiliada al SPSS.
1. Material y métodos
La metodología utilizada se sustentó en los procedimientos y técnicas del análisis envolvente de Heckman, aplicados para: a) estimar la demanda potencial de servicios de salud para las nueve EC seleccionadas del listado general elaborado por el Consejo General de Salud en 2002, mediante una técnica de priorización ad hoc aplicada en otra investigación. Estas EC en orden de prioridad fueron: infarto cerebral, prematurez, cardiopatías congénitas, cáncer cérvico-uterino, artritis reumatoide, VIH/ SIDA, leucemias y linfomas, sepsis neonatal e infección respiratoria del R/N; b) determinar la frontera de producción de máxima eficiencia relacionada con las EC; y c) detectar las brechas de demanda-oferta de servicios de salud en 75 hospitales de segundo nivel pertenecientes al SPSS de México.
1.1. Procedimientos para estimar la demanda potencial
Según la propuesta de Heckman, se desarrolló un procedimiento de cálculo en dos pasos: primero, mediante el modelo probit, se estimó la probabilidad de que un individuo decida considerarse enfermo; y segundo, se estimó el modelo al añadir una variable -la razón inversa de Mills- para definir la ecuación de comportamiento del consumidor (11).
En el primer paso -la percepción de la enfermedad- la variable dependiente se relacionó con la utilización por parte de la población de los servicios brindados en 75 hospitales públicos del país, para recibir atención por alguna de las nueve EC seleccionadas. Esta variable dependiente se asumió como una variable binaria, con valor de 1 si el sujeto asistió al hospital para atenderse por alguna de las enfermedades incluidas, y 0 si asistió por otro motivo.
Se aplicó el modelo probabilístico probit para crear una variable adicional: la inversa del radio de Mills, la cual compensa la información omitida en la captación de los datos, y resultó útil para corregir sesgos por truncamiento incidental de la información, por omisión o por no completamiento de los datos. Una vez calculada esta nueva variable, se incluyó secuencialmente en un modelo, a efecto de complementar el análisis secuencial de demanda y estimar la demanda total de atención médica por las EC priorizadas, no solamente la demanda efectiva, sino también la demanda oculta o no revelada, tomando en consideración los efectos del crecimiento poblacional, para lo cual se utilizaron las estimaciones de Conapo (12).
Para el análisis secuencial de demanda se utilizó la valiosa información obtenida de las 1674 encuestas que sobre capacidad de respuesta institucional para las EC se aplicaron en el año 2005 en 75 hospitales públicos del país, específicamente en lo relacionado con las variables socioeconómicas que determinan y condicionan el acceso y la utilización de los servicios de salud. Se elaboró una base de datos, mediante el programa estadístico Systat, versión 11; se introdujeron los datos obtenidos en la encuesta que brindaron los resultados para desarrollar el modelo econométrico de Heckman.
1.2. Procedimientos para determinar la frontera de producción de eficiencia máxima y estimar la oferta posible
El Análisis Envolvente de Datos (DEA) se utiliza para estimar la medida de la eficiencia relativa de cualquier unidad de toma de decisiones, a través de la obtención de una frontera de eficiencia. Se calcula un indicador de eficiencia técnica global, interpretado como el porcentaje máximo de utilización de la capacidad productiva, para identificar las unidades de producción de máxima eficiencia, en este caso los hospitales que mejores resultados obtuvieron en términos
de actividad hospitalaria y uso de insumos sanitarios. En esta investigación también se utilizó el DEA para identificar el porcentaje de producción de servicios que puede y debe aumentarse en las instituciones de salud con una incorrecta utilización de los recursos a su cargo. Para calcular los indicadores de eficiencia que correspondieron a cada uno de los establecimientos se empleó el software Frontier Analyst Professional, versión 3, con los supuestos y especificaciones que se detallan a continuación:
- La existencia de 75 hospitales que atienden las EC priorizadas y que utilizan diversos factores productivos, para obtener determinados niveles de producción de servicios de salud.
- El hecho de que cada hospital opera con diferentes niveles de intensidad permite utilizarlos como ponderadores para construir la frontera de producción de mejor práctica. Así, se identificaron las unidades envolventes, o sea, las unidades eficientes que sirven de referencia, al garantizar un nivel máximo de producción con los recursos productivos disponibles.
- La posibilidad de asumir como inputs o insumos, el número de médicos en consulta de especialidad seleccionada, el número de enfermeras, la cantidad de camas censables disponibles, el número de consultorios y el número de quirófanos.
- Para la producción obtenida u outputs se consideró el número de consultas de especialidad otorgadas, las urgencias atendidas, las cirugías en consulta y los egresos por EC. A efectos de comparación, las cifras se midieron con base en las ponderaciones establecidas por el sistema de agrupación de altas hospitalarias, según grupos relacionados de diagnóstico (GRD), y se calcularon mediante el software de la empresa 3M, versión IR-DRG, revisión 19.
1.3. Procedimientos para el estudio de las brechas entre oferta y demanda
Para identificar las brechas entre oferta y demanda se compararon los resultados obtenidos en las etapas de estimación de la oferta y la demanda y se incorporaron a los escenarios actuariales utilizados por la Comisión Nacional de Protección Social en Salud (CNPSS), para calcular los montos financieros del FCGC. Estos escenarios son: a) la demanda corresponde a la demanda total efectiva observada, y la oferta a la oferta disponible en los hospitales; b) la demanda corresponde a la demanda potencial de las EC priorizadas, más la demanda efectiva de las EC restantes, y la oferta a la oferta disponible en los hospitales. El cálculo de los montos financieros se realizó mediante el software actuarial de la firma Milliman, Consultores y Actuarios, diseñado ad hoc para la Comisión Nacional.
1.4. Procedimientos para la proyección financiera
Para la simulación financiera hasta 2010 se utilizó el software actuarial ya citado, que originalmente incluye tres escenarios: a) el normativo, que realiza los cálculos según criterios y parámetros oficiales; b) el base, que considera el pago íntegro de los costos de tratamiento; y c) el conservador, que además de este nivel de pago estima escenarios menos favorables que los oficiales. Las diferencias entre los tres escenarios residen en la rapidez con que se incorporan las familias al sistema, los costos de tratamiento, la capacidad de infraestructura, la inflación en los costos de los servicios médicos y la conciencia de cobertura de los afiliados.
En cuanto a la proyección financiera, se consideraron únicamente dos modalidades del escenario normativo: con tarifas al 40% -tal como opera actualmente- y con pago completo, lo que eliminaría el riesgo financiero del proveedor. En cada una se proyectaron cinco variantes de cobertura de las EC: en la primera sólo se consideró a las 77 EC con protección financiera desde el inicio, y en las cuatro variantes siguientes se consideró la incorporación para 2010 de las enfermedades que resultaron con mayor prioridad al aplicarse la técnica de priorización para EC ya mencionada, desarrollada por los autores en otra investigación. En el caso de las leucemias y linfomas se consideró únicamente la cobertura para leucemia linfocítica aguda (LLA) en menores de 18 años, tal como se dispuso oficialmente, de tal forma que para esta enfermedad en todos los escenarios se utilizó las tasa de frecuencia considerada por la CNPSS (85,6 casos por millón).
2. Resultados
2.1. Estimación de la demanda potencial
Los resultados del análisis secuencial mostraron que la demanda efectiva o demanda revelada de servicios públicos de salud por EC en México en el año 2004 representó el 81,5% de la demanda total. Al calcularse la proporción estimada en el análisis secuencial de demanda para el número de casos notificados en el país, se obtiene una demanda probable de 820.008 casos en el período, de los cuales 668.307 se consideraron como casos esperados de EC; es decir, se tradujeron en demanda efectiva y, consecuentemente, en consultas y atenciones registradas. Así, se detectó que permaneció oculta o sin revelar la demanda de servicios que podría haber generado 151.701 casos, al calcularse el porcentaje de hogares con gasto catastrófico únicamente sobre aquellos que notifican algún tipo de gasto en salud, excluyéndose a los hogares que no notificaron gasto alguno (13).
Según los procedimientos para estimar la demanda potencial -en el segundo paso-, se seleccionaron como variables las diversas características individuales y factores sociales y económicos de los pacientes que influyen en la decisión de solicitar o no asistencia.
Al evaluar los coeficientes obtenidos para cada una de las variables explicativas condicionantes, en todas, la categoría más frecuente resultó ser siempre 1, y la suma de esos coeficientes mostró la proporción de la demanda que reveló el modelo. Esto es así porque al evaluar el efecto marginal de un coeficiente sobre una variable categórica unitaria, el resultado siempre será igual al valor del coeficiente. De esta forma, esa suma de coeficientes refleja la proporción de demanda observada para un mexicano afectado por alguna de las EC y agrupa el conjunto de características "típicas" de la muestra observada.
Finalmente, se proyectó un escenario para el mercado de EC, al aplicar el porcentaje de demanda oculta para cada una de las EC priorizadas e incluir el efecto del crecimiento poblacional. Se halló que la demanda oculta para las nueve EC seleccionadas tiene una diferencia con la programada de 18,49 a 18,52% (cuadro 1).
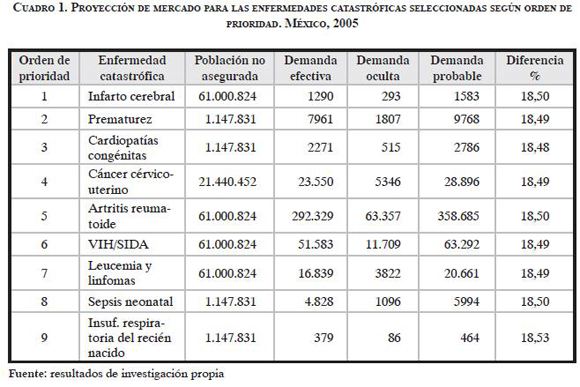
2.2. Estimación de la frontera de eficiencia y de la oferta posible a máxima eficiencia
Al aplicarse el DEA se detectó que únicamente en 34 de los 75 hospitales seleccionados, la eficiencia alcanzó 100% en términos de productividad. En los restantes se observó que ocho unidades mostraron un grado de eficiencia productiva entre 99 y 95%; en siete unidades entre 95 y 91%, y en otros siete hospitales el grado de eficiencia transita desde 89 hasta 85%. Por debajo de esa cifra se sitúan 19 hospitales y mostraron una escala de eficiencia en decremento: el Hospital Dr. Pedro Daniel Martínez de Uruapan, Michoacán; el Hospital General de Tlaxcala, Tlaxcala; el Hospital de la Mujer 1 de Chihuahua, Chihuahua; y el Hospital General de San Andrés Ahuashuatepec, Tlaxcala. En resumen, en cuanto a niveles de eficiencia, en el 55% de los hospitales estudiados se observaron reservas para mejorarlos.
Fue revelador que al utilizar el método DEA se incorporaron los cálculos para las economías de escala de las unidades productivas y algunos de los 35 hospitales más eficientes se transformaron en centros de referencia para el resto. Por ejemplo, el Hospital General de Hermosillo sirvió como referente para 28 hospitales. Asimismo, el Hospital General de Sonora, el hospital "Norberto Treviño" de Monterrey y el Hospital Metropolitano de Nuevo León sirvieron como referentes a 16 y 14 unidades hospitalarias respectivamente.
Otro resultado importante se relacionó con la productividad actual y el potencial de estas unidades médicas en la prestación de servicios. Existe un margen de un 15% de incremento en los egresos por diagnóstico catastrófico, 11,5% en el número de urgencias atendidas, 10,5% en las cirugías de especialidad en quirófano y 10,3% en las consultas de especialidad brindadas. En términos de eficiencia global, el análisis DEA estimó una capacidad ociosa cercana al 11%, lo que representa una capacidad de atención estimada de 73.513 casos adicionales, al considerar que para 2004 las unidades analizadas resolvieron la demanda de servicios de 668.307 individuos afectados por cualquiera de las EC consideradas por el Consejo de Salubridad General.
2.3. Análisis de las brechas de demanda-oferta
Se compararon los resultados de las estimaciones de oferta y demanda para los escenarios actuariales de las nueve EC priorizadas y se observó que la capacidad utilizada al realizar la investigación sería suficiente para responder a las necesidades manifestadas por la población, pero no así para una perspectiva emergente de la demanda encubierta y para los cambios poblacionales que se esperaban en el 2010. En esa etapa se enfrentaría un déficit de oferta para atender los requerimientos de 91.029 personas afectadas por EC, y por el contrario, ante una demanda potencial plena para las EC, y con máxima eficiencia en la prestación, el déficit de servicios disminuiría hasta los requeridos para atender 17.516 casos de EC en ese mismo período.
2.4. Proyección financiera
Se proyectaron las necesidades financieras para 2010 y el saldo disponible para la incorporación del resto de las EC, al recalcularse el costo de la atención a las EC priorizadas, en un escenario de incorporación plena de las personas merecedoras de afiliarse, lo que revelaría la demanda oculta total. Este ejercicio fue muy útil, al relacionarse directamente con la sustentabilidad del Fondo, pues los costos calculados, con excepción de la LLA, se obtuvieron de esta investigación. Al comparar con los costos calculados por la CNPSS, se revelaron diferencias desde 8,5% para cáncer cérvico- uterino, hasta 114,0% para VIH/SIDA, cuya estimación resultó sensiblemente superior al costo autorizado. Por otro lado, resaltó la subestimación negativa de LLA con 53,4% (cuadro 2).
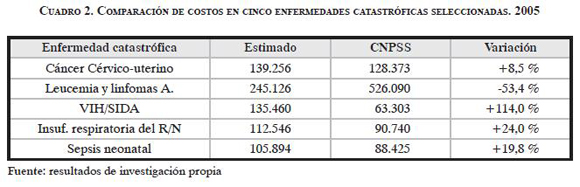
Es pertinente recordar que para la proyección financiera se consideraron únicamente dos modalidades del escenario normativo: con tarifas al 40% -tal como opera actualmente- y con pago completo. Como se observó en los resultados mostrados anteriormente, las condiciones de operación con tarifas al 40% permitieron agregar al listado vigente las tres enfermedades más prioritarias: infarto cerebral, prematurez y cardiopatías congénitas, lo que resultaría (variante C) con un saldo positivo por 6870,2 millones de pesos para 2025. También, al añadirse la artritis reumatoide, se origina un saldo deficitario que ascendería a 29.484,2 millones de pesos en el año citado (cuadro 3 y gráfico B).
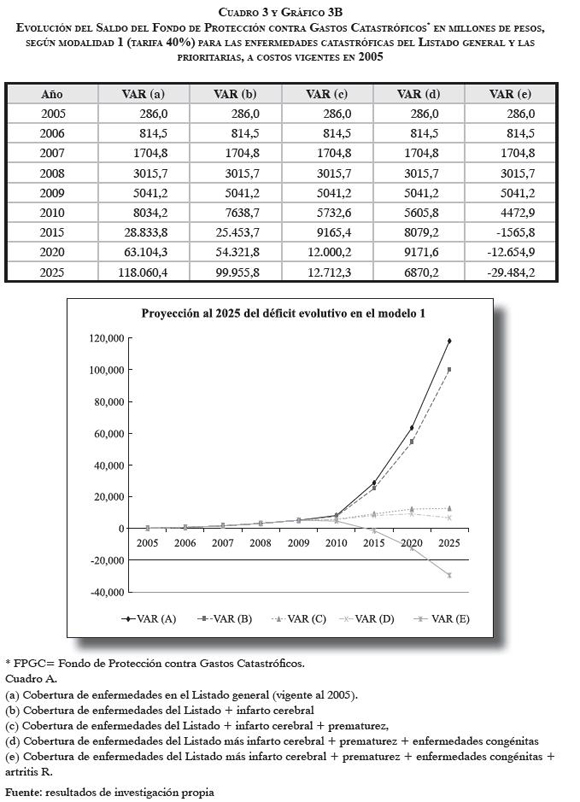
Al aplicarse la modalidad 2 -pago completo- se confirma la insostenibilidad financiera del Fondo, por el pago integral de los costos de atención, aun cuando se cubrieran solamente las EC autorizadas desde los inicios. Con este pago integral se ocasionaría un déficit máximo que origina la cobertura vigente, pero con la incorporación de las cuatro EC de mayor prioridad, el monto del déficit ascendería a 133.588,6 millones de pesos en 2025 (cuadro 4 y gráfico B).
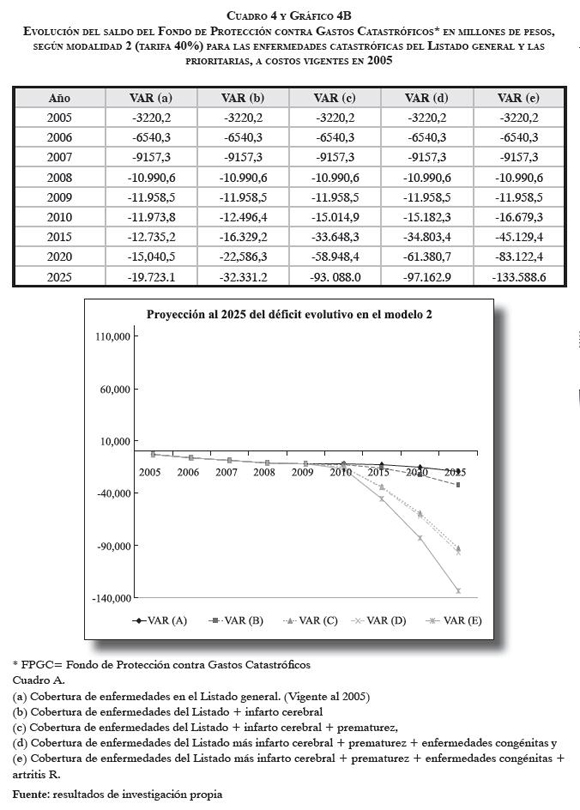
3. Discusión
3.1. Estimación de la demanda potencial
Constituyó un valioso hallazgo de la investigación el que no se revelara el 18,5% de la demanda total de servicios de salud vinculados con las EC priorizadas, debido a la falta de exactitud en la información, lo que permitió detectar necesidades sanitarias no reveladas u ocultas. Ya sea por un problema de percepción, o ya sea por la no concreción de la demanda -incluso si el individuo perciba la necesidad-, lo cierto es que la demanda revelada en el mercado no siempre constituye un buen indicador de las necesidades reales de salud que tiene determinada comunidad (14).
El procedimiento utilizado para estimar la demanda potencial o probable resultó muy útil para crear un escenario alternativo al de la CNPSS, cuyas estimaciones de demanda responden al concepto de siniestralidad, utilizado ampliamente en las instituciones privadas de seguros. La siniestralidad se ha definido como "el conjunto de eventos presentados y objeto de cobertura por un seguro, se diferencia del concepto de 'riesgo', pues mientras el primero expresa una certeza el segundo se relaciona con la probabilidad de ocurrencia de un evento" (15), lo que implica confirmar la ocurrencia de cualquier evento y cerrar cualquier espacio de probabilidad, así como establecer reglas y disposiciones que minimicen la incertidumbre.
Entre estas reglas destacan la limitación de la cobertura a casos "nuevos" y el establecimiento unilateral de tarifas de pago. La primera evita los riesgos de la gran demanda derivada de una población enferma preexistente, así como la probabilidad de recurrencia de las enfermedades, y la segunda elimina los riesgos financieros asociados a los costos crecientes del mercado sanitario. En cuanto a tarifas, es destacable que la CNPSS dispuso el pago de tarifas que reflejaran una parte del costo total estimado -40%-, al suponer que los servicios estatales de salud disponen de financiamiento para una parte del costo de salarios, considerado dentro de otras aportaciones al SPSS. Esto no es así, ya que implica cambiar el destino financiero de estos recursos y sólo aplicaría si en la práctica se transfirieran de la provisión de servicios esenciales de salud, a la atención de los pacientes afectados por las EC. Cabe señalar que las disposiciones mencionadas han generado insatisfacción entre los beneficiarios del FPGC y conflictos entre el asegurador y grado avances, persisten varios retos como la los proveedores, al obligarlos a asumir todo necesidad de recursos públicos adicionales, el riesgo financiero y moral de la cobertura. tanto para remplazar el gasto del bolsillo Por estas razones, aunque la reforma ha lo- como para satisfacer la costosa demanda asociada con la transición epidemiológica, especialmente de intervenciones hospitalarias de alta complejidad (16).
3.2. Estimación de la frontera de eficiencia y de la oferta posible a máxima eficiencia
Con los resultados obtenidos se facilitó la propuesta de lineamientos sobre políticas y estrategias en materia de oferta de servicios públicos de salud, particularmente para la atención de las EC en las 75 unidades médicas seleccionadas. Se reconoció que uno de los beneficios del método DEA es la posibilidad de incorporar las economías de escala de las unidades productivas, y al utilizarlo se identificó que algunos de los 35 hospitales más eficientes se transformaron en centros de referencia para el resto, lo que indicó que sus prácticas operativas, además de su misma escala productiva, son altamente eficientes, y por eso su utilización como "referencia competitiva" (benchmark) para las demás instituciones hospitalarias. Así, mediante esas labores de benchmark, al identificarse las unidades ubicadas en la frontera productiva de cada unidad médica, se fortalece la eficiencia operativa y se optimizan recursos públicos previstos para infraestructura física.
Los hospitales constituyen un componente clave del sistema de salud, y al constituirse en el eje de las reformas a dicho sistema consumen una proporción sustancial del gasto en salud, que alcanza hasta el 30,5%. Si los hospitales tienen una organización deficiente, el impacto potencialmente positivo sobre la salud, se reduce o incluso se anula. Por ejemplo, en Colombia antes de las reformas de salud, los hospitales estaban organizados en tres sistemas diferentes: las instituciones pertenecientes y gestionadas por el Estado que dependen del Ministerio de Salud, los proveedores de seguridad social y las instituciones privadas; las reformas unieron a todos los hospitales bajo el Sistema General de Seguridad Social en Salud (SGSSS) y así se alentó la competencia entre los proveedores en función de la calidad del servicio (17).
Otro ejemplo aparece en Chile, donde en los últimos 15 años se ha realizado un importante esfuerzo de inversión en el sistema público de salud, que ha permitido fortalecer la red de atención primaria y hospitalaria de mediana y alta complejidad, con la mejora y la construcción de consultorios, postas y hospitales, creando y fortaleciendo centros de atención ambulatoria y dando origen a los servicios de atención primaria de urgencia (18).
3.3. Análisis de las brechas de demanda-oferta
Aunque los resultados de este análisis son esclarecedores, es necesario resaltar las dificultades existentes para que todos los hospitales del país alcancen el máximo de eficiencia, aunque se realicen mejoras para ello, ya que pueden limitarse por la localización geográfica de los casos, así como por factores exógenos que obstaculicen el aprovechamiento pleno de la infraestructura; por ejemplo, lo que ocurre con los casos de VIH/SIDA. En estos casos sería necesario considerar otros factores -pueden ser de índole sociológica o cultural- que impactarían en el comportamiento de la demanda efectiva.
Aunque puede suponerse que los hospitales operan en una escala óptima, y por tanto presentan rendimientos constantes, la existencia de imperfecciones en el mercado de la salud, e incluso la existencia de restricciones en el mercado financiero, hace que no todas estas instituciones operen en el rango esperado, de tal forma que los rendimientos podrían variar entre hospitales (18). Por ejemplo, en el año 1991, de los 139 hospitales españoles considerados en la muestra para el análisis de la eficiencia productiva de establecimientos sanitarios, en 43 (31%) se detectó algún grado de ineficiencia, y aun las 96 unidades restantes más eficientes podrían haberse mejorado (19).
En consecuencia, el crecimiento de la infraestructura debe planificarse como resultado de una continua revisión de las condiciones de evolución de la demanda efectiva, para que según se revele la demanda oculta, se valore la construcción de nuevas unidades médicas y la ampliación y remodelación de las existentes. Así, en varios países de la región latinoamericana se muestran tasas particularmente altas de atención de EC; entre ellos Argentina, Brasil, Colombia, Paraguay y Perú; esto se debe a la notable relación entre la prevalencia de gastos catastróficos en salud y la capacidad de una nación de ofrecer mecanismos sociales para juntar riesgos financieros en salud y proporcionar mecanismos de aseguramiento a la población (20).
3.4. Proyección financiera
Las diferencias que se observaron en la proyección financiera, entre el cáncer cérvico-uterino y el VIH/SIDA se originaron, entre otras razones, en que los costos calculados por la CNPSS provienen de los datos de licitaciones nacionales del Instituto Mexicano del Seguro Social (IMSS), no correspondientes con los gastos reales de los servicios estatales de salud, que obligadamente los asumen. La diferencia negativa observada en la LLA se derivó del costo que en la CNPSS se asignó a un tratamiento completo por esta enfermedad. En el caso del VIH/SIDA, en la estimación se calculó el costo anualizado por el suministro de medicamentos ambulatorios.
Estos resultados se derivan de la estructuración, mediante hipótesis de trabajo, de los modelos actuariales utilizados en el sector salud, cuyo contenido son datos básicos de morbilidad, mortalidad, así como información sobre duración y tipo de tratamientos, costos de insumos y medicamentos, prioridades en salud, población expuesta, y también los recursos tanto de los presupuestos federal y estatal, como los provenientes de otras fuentes. Otros modelos actuariales, además de los estocásticos, están muy vinculados con los procesos de flujo de efectivo, integrados por un componente aleatorio, derivado principalmente de la fluctuación en el gasto. Ese gasto se estima a partir de tasas de morbilidad y mortalidad en la población expuesta, para estimar los casos esperados de las enfermedades objeto de análisis, con el riesgo de una sub o sobre estimación que, según la confiabilidad de los datos empleados, puede resultar significativa a nivel financiero (21).
Estos riesgos son comunes en América Latina; por ejemplo, en Chile las enfermedades catastróficas en los adultos mayores son de baja prevalencia y de alto impacto financiero para una familia. Por ello algunas Instituciones de Salud Provisional (Isapres) han ofrecido planes complementarios de salud destinados a cubrir dichas enfermedades, pero en general los montos asegurados en estos planes cubren parcialmente los costos de esas enfermedades (22).
En Argentina, por la carencia de un sistema homogéneo de atención a la salud, con frecuencia en los ministerios provinciales de salud no se dispone de los recursos necesarios para atender las diversas enfermedades de la población derechohabiente (23); esta situación es grave si se comprende que la inversión es un determinante importante de los niveles de oferta de servicios de salud de un país, y como tal es un instrumento de política que puede ser utilizado para reducir las inequidades en el acceso a estos servicios; por ello, para lograr una asignación cada vez más eficiente de los recursos públicos se necesita un sistema de información cuyos datos sean sistemáticos, organizados, comparables y oportunos. Sólo así se tendrá un soporte confiable para el análisis y la evaluación de las decisiones implementadas de política pública (24-25).
4. Conclusiones
El contenido del presente artículo constituye el sustrato económico imprescindible para analizar la sustentabilidad económica del Fondo de Protección contra Gastos Catastróficos. Al aplicarse las técnicas econométricas -consideradas novedosas para el sector de la salud-, así como las estimaciones y proyecciones utilizadas, las cuales son un aporte investigativo valioso, se obtuvo información inusual sobre la demanda oculta, la capacidad ociosa o subutilizada instalada, la eficiencia y/o ineficiencia de las unidades médicas, así como la proyección financiera del Fondo.
Por lo anterior, es imprescindible que exista una definición metodológica del Consejo General de Salubridad, a fin de ordenar y temporalizar la incorporación de las EC a la cobertura efectiva del Fondo, lo cual garantiza la protección ciudadana ante cualquiera de esos padecimientos. Mientras en México las políticas públicas en materia de EC se diseñen e instrumenten con la información que proporcionan los registros de demanda efectiva y de oferta disponible, la solución a los problemas en el ámbito sanitario será parcial y de corto plazo, sujeta básicamente a decisiones de tipo instrumental y de naturaleza económica, relacionadas con la disponibilidad de recursos presupuestales. En el cuasimercado de cuidados médicos para las EC existe una demanda encubierta con alta probabilidad de revelarse, dados los cambios en las condiciones de prestación ínsitos en la reforma de 2003.
Finalmente, se comprueba que existen espacios para obtener ganancias en la eficiencia con que operan las unidades proveedoras, y se consideró muy importante aplicar las proyecciones financieras sobre el saldo del Fondo.
5. Recomendaciones
Se consideró muy importante aplicar las proyecciones financieras diseñadas sobre el saldo del Fondo, pues las proyecciones actuales demostraron su insuficiencia financiera. También deberán establecerse las acciones precisas que garanticen el equilibrio entre los ingresos del Fondo y los gastos de atención médica que se asocian.
Referencias bibliográficas
1. Organización Mundial de la Salud, Comisión sobre Macroeconomía y Salud. Invertir en salud en pro de los pobres. Washington DC: OPS; 2001. [ Links ]
2. Knaul F, Arreola H, Méndez O. Protección financiera en salud: México, 1992 a 2004. Salud Pública de México. 2005; 47 (6): 430-39 [citado 2006 feb. 6] Consultado en http://www.insp.mx/salud/47/476_5.pdf [ Links ]
3. Santos-Padrón H. Relación entre la pobreza, inequidad y exclusión social con las enfermedades de alto costo en México. Revista Cubana de Salud Pública. 2006 septiembre; 32 (2) [citado 2006 sep. 8]. Consultado en: http://www.imbiomed.com/1/1/articulos.php?id_revista=79&id_ej emplar=3900-55k [ Links ]
4. Raya E. Demanda por Plan Auge supera expectativas. La Nación, 2005, ago. 5 [citado 2006 jun. 20]. Consultado en: http://www.lanacion.cl/prontus_noticias/site/artic/20050804/pags/20050804205622.html [ Links ]
5. Temporelli K. Análisis de la demanda de asistencia sanitaria: la utilidad del médico como determinante. Universidad Nacional del Sur. 2004: 23 [citado 2006 jun. 21]. Consultado en: http://www.aaep.org.ar/espa/anales/resumen04/04/Temporelli.pdf>. [ Links ]
6. Gujarati D. Econometría. México: Mc Graw Hill Interamericana; 2004, pp. 595-96. [ Links ]
7. Madueño M. Perú: estudio de demanda de servicios de salud (documento 1). Informe Técnico no. 012. Bethesda; 2002 [citado 2006 jun. 23]. Consultado en: www.phrplus.org/Pubs/Tech012sp_fin.pdf [ Links ]
8. Heckman J, Singer B. The identifiability of the proportional hazard models. The Review of Economic Studies. 1984; 51 (2): 231-41 [citado 2006 jun. 23].Consultado en: http://links.jstor.org/sici?sici=00346527(198404)51%3A2%3C231%3ATIOTPH%3E 2.0.CO%3B2-P [ Links ]
9. Rodríguez O. Economía institucional, corriente principal y heterodoxia. Economía Institucional. 2001; (4): 53-77. [ Links ]
10. Beltrán-Ballesteros V. Conjunto de productividad para problemas de análisis envolvente de datos [tesis de maestría]. Mayagüez, Puerto Rico: Universidad de Puerto Rico; 2004. [ Links ]
11. Heckman J. Sample Selection Bias as a Specification Error. Rev. Econométrica. 1979; 47 (1): 153-61 [citado 2006 jun. 25]. Consultado en: http://www.jstor.org [ Links ]
12. Consejo Nacional de Población. Proyecciones de la población de México, 2000-2050 [citado 2006 mayo 30]. Consultado en: http://www.conapo.gob.mx/00cifras/5.htm [ Links ]
13. Cruz C. Gasto catastrófico en salud y elasticidades ingreso por tipo de gasto en servicios de salud en México. Bienestar y Política Social. 2007; 2 (1): 51-73 [citado 2011 feb. 16]. Consultado en:http://bienestar.ciss.org.mx/pdf/es/2006/vol_2_num_1_3_06_es.pdf. [ Links ]
14. Kants J. Organización en los sistemas de salud. Argentina: Cepal; 1988, p. 122. [ Links ]
15. Nieto-Enciso L. Análisis del comportamiento de la siniestralidad por enfermedades catastróficas en una empresa promotora de salud-Colombia. Salud Pública. 2005. 7 (3): 293-04 [citado 2006 jun.25]. Consultado en: http://www.scielo.org.co/scielo.php?script=sci_arttext&pid=S012400642005000300005&lng=es&nrm=iso>. ISSN 0124-0064 [ Links ]
16. Frenk J, González-Pier E, Gómez O, Lezana M, Knaul F. Reforma integral para mejorar el desempeño del sistema de salud en México. Salud Pública de México. 2007; 49 (1) [citado 2011 feb.16]. Consultado en: http://www.scielosp.org/scielo.php?pid=S0036-36342007000700007&script=sci_ arttext&tlng=es [ Links ]
17. Glassman A. Salud al alcance de todos: una década de expansión del seguro médico en Colombia. Banco Interamericano de Desarrollo; 2010, p 208 [citado 2011 feb. 10]. Consultado en: http://www.pos.gov.co/Documents/DOCUMENTOS%20ESTUDIOS/Salud_al_alcance_de_todos%5B1%5D.pdf#page=95. [ Links ]
18. Castro R. Midiendo la eficiencia de los hospitales públicos en Chile. Expansiva, Serie: El Foco. 2007; 108: 1-24 [citado 2011 feb. 16]. Consultado en: http://www.expansivaudp.cl/media/en_foco/documentos/04072007104039.pdf [ Links ]
19. Ley E. Eficiencia productiva: un estudio aplicado al sector hospitalario. Investigaciones Económicas (Segunda Época). 1991; 15 (1): 71-88 [citado 2011 feb. 16]. Consultado en: Ftp://Ftp.Funep.Es/Invecon/Paperarchive/Ene1991/V15i1a4.Pdf [ Links ]
20. Knaul F, Arreola H, Borja C, Méndez O, Torres C. El Sistema de Protección Social en Salud de México: efectos potenciales sobre la justicia financiera y los gastos catastróficos de los hogares. Caleidoscopio en Salud. 2003: 275-91 [citado 2011 feb. 10]. Consultado en: http://www.funsalud.org.mx/casesalud/caleidoscopio/20%20ElSistemaDeProteccion.pdf. [ Links ]
21. Gutiérrez M. El Actuario en el Sector Salud. Rev. Mexicana de Ciencias Actuariales: 1-6. [citado 2011 feb. 14]. Consultado en: http://www.biblioteca.fciencias.unam.mx/Cristina1.pdf. [ Links ]
22. Aedo C. Los problemas de salud de los adultos mayores y las enfermedades catastróficas. Estudios Públicos. 1996; (63): 16 [citado 2011 feb. 14] Consultado en: www.cepchile.cl [ Links ]
23. Maceira D. Inequidad en el acceso a la salud en la Argentina (documento 51). CIPPEC: 1-12, 2008 [citado 2011 feb. 18]. Consultado en: www.cepchile.org [ Links ]
24. Madueño M, Sanabria C. Estudio de oferta de los servicios de salud en el Perú y el análisis de brechas 2003-2020 (documento 3): 103, 2003 [citado 2011 feb. 18]. Consultado en: http://74.125.155.132/scholar?q=cache:mNn3UNh7xvMJ:scholar.google.com/+Estimaci%C3%B3n+de+la+frontera+de+eficiencia+y+de+la+oferta+posible+a+m%C3%A1xima+eficiencia+AND+ENFERMEDADES+CATASTR%C3%93FICAS&hl=es&as_sdt=0,5. [ Links ]
25. Ávila L Burgos, Montañez J, Cahuana L, Aracena B. Cuentas en salud reproductiva y equidad de género: estimación 2007 y evolución del gasto 2003-2007. Informe. 2009, p. 123 [citado 2011 feb.18]. Consultado en: http://www.generoysaludreproductiva.salud.gob.mx/modules/descargar/icuentas/descarga_0005.html [ Links ]














