Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Latinoamericana de Ciencias Sociales, Niñez y Juventud
versión impresa ISSN 1692-715X
Rev.latinoam.cienc.soc.niñez juv vol.10 no.1 Manizales ene./jun. 2012
Segunda Sección: Estudios e Investigaciones
Práctica y significado del consentimiento informado en hospitales de Colombia y Chile*
Prática e significado de consentimento informado em hospitais da Colômbia e do Chile
Practice and Meaning of Informed Consent in Hospitals in Colombia and Chile
Constanza Ovalle
Profesora investigadora del Programa de Bioética de la Universidad El Bosque. Odontóloga de la Universidad El Bosque, Doctora en Ciencias Sociales en Niñez y Juventud de la Universidad de Manizales y Cinde, Magister en Bioética, Especializaciones en Bioética, Filosofía de las Ciencias y Docencia Universitaria de la Universidad El Bosque. Correo electrónico: ovalle.constanza@gmail.com
Artículo recibido en agosto 8 de 2009; artículo aceptado en mayo 12 de 2010 (Eds.)
Resumen:
Comparo el significado y la práctica del consentimiento informado (CI) en dos hospitales de Colombia y Chile, mediante el método cualitativo de estudio de casos. Los resultados empíricos los contrasté inductivamente con las tensiones, diferencias y vínculos entre los presupuestos teóricos de la bioética con los jurídicos en el período 2005-2008, en el marco de sus respectivas políticas públicas. Confirmé el incumplimiento del CI y el no reconocimiento de la autonomía de los pacientes y de las pacientes en la práctica del CI. Propongo como una manera de dirimir el conflicto entre los aspectos legales y bioéticos del CI, la fundamentación de un enfoque de derechos con una perspectiva bioética, y planteo pautas a seguir durante el proceso de CI.
Palabras clave: consentimiento informado, autonomía, derechos de los pacientes, dignidad, comunicación, políticas públicas.
Resumo:
Comparo o significado e a prática do consentimento informado (CI) em dois hospitais; na Colômbia e Chile, mediante o método qualitativo de estudo de caso. Os resultados empíricos contrastei-os indutivamente com as tensões, diferenças e vinculos entre os pressupostos teóricos da bioética com os jurídicos no período 2005-2008, no marco de suas respectivas políticas públicas. Confirmei o descumprimento do CI e não reconhecimento da autonomia dos pacientes e das pacientes na prática do CI. Proponho, como uma maneira de dirimir o conflito entre os aspectos legais e bioéticos do CI, a fundamentação de um enfoque de direitos com uma perspectiva bioética, e proponho pautas a seguir durante o processo de CI.
Palavras-chave: consentimento informado, autonomia, os direitos dos pacientes, dignidade, a comunicação, políticas públicas.
Abstract:
The practice and meaning of informed consent (IC) is compared in two hospitals in Colombia and Chile, using the qualitative method of case studies. The empirical results were compared, using the inductive method, with the tensions, differences, and links among the theoretical suppositions of bioethics and the legal suppositions in the period of 2005-2008, in the context of the respective public policies. The non-fulfillment of IC and non-recognition of the patient's autonomy in the IC practice was confirmed. A way to settle the conflict between the bioethical and legal aspects of the IC and the foundation of the approach of rights with a bioethics perspective are proposed, and the guidelines for the IC process are set out.
Key words: informed consent, autonomy, patient rights, dignity, communication, health policies.
1. Introducción
"Quien no quiere pensar es un fanático; quien no puede pensar es un idiota; y quien no osa pensar es un cobarde" Francis Bacon
El objetivo de este artículo es dar a conocer los hallazgos empíricos de una investigación cualitativa mediante estudio de casos de los significados y práctica del Consentimiento Informado (CI) en dos instituciones hospitalarias de Colombia y Chile, por parte de los usuarios, profesionales y administrativos de ambas instituciones. Igualmente identifico las tensiones, diferencias y vínculos de la teoría del CI con la manera como se incorpora el proceso de CI (PCI) en la práctica clínica, en la doctrina jurídica y en la bioética.
De la teoría y como marco de análisis del CI, se define que éste es un proceso continuado y gradual en virtud del cual el paciente-usuario o paciente-usuaria de un servicio de salud recibe información suficiente y comprensiva para participar en las decisiones con respecto al diagnóstico y tratamiento de su enfermedad (Guix, Balaña, Carbonell, Simón, Surroca & Nualart, 1999); (Couceiro, 1999); (Simón, 1999). Este tipo de enfoque explicativo del CI ha sido denominado como modelo procesual, el cual está construido sobre la base de una participación activa, y por ende, del respeto de la autonomía del paciente en el proceso de toma de decisiones (Lidz, Appelbaum, & Meisel, 1999, p. 151); (Beauchamp & Childress, 2009, p. 135). Sin embargo, en esta investigación comprobé que más bien es visto como un acto puntual o como la simple firma de un documento en representación de un acto burocrático.
Consideré esencial comprobar en la práctica del CI el respeto de la autonomía de los pacientes a la hora de definir la conducta terapéutica a seguir, así como otros derechos que son contemplados en la Declaración de Lisboa1, los cuales son tenidos en cuenta en varias investigaciones sobre el cumplimiento del CI (García, Cózar & Almenara, 2004, p. 471). Igualmente se indagó sobre la relevancia de estos aspectos en las políticas públicas de ambos países.
Es preciso señalar que el CI es objeto de diversas interpretaciones, por lo cual se ha encomendado a partir del 2007 al Comité Internacional de Bioética (CIB) de la Unesco, estudiar y reflexionar sobre los problemas éticos del CI, con el fin de definir un marco universal común en esta materia2. Se dieron por parte del Comité razones de peso para pensar que, en la práctica, la participación de los pacientes y de las pacientes no ha sido suficientemente valorada, y se desestima el papel que tiene el CI con respeto a la salvaguarda de valores fundamentales en nuestras sociedades, tales como el respeto de la autonomía de las personas y el uso de los recursos de forma razonable en los servicios de salud.
Al respecto, son ya varios investigadores e investigadoras los que han comprobado que el amparo de estos valores puede darse a través del PCI, pues éste influye efectivamente en la adherencia a los tratamientos, al contribuir positivamente a los resultados de las terapias médicas (Lidz, Appelbaum & Meisel, 1999, p. 160). Además se considera que el documento del CI tiene una gran utilidad, pues se convierte en un elemento de apoyo para aclarar las dudas del paciente o de la paciente y de su familia, y es un soporte documental donde se verifica que el paciente ha recibido y entendido la información suministrada por el médico (Rubiera, et. al, 2004, p. 154); sin embargo, es preciso tener en cuenta que es necesario no reducir el CI al documento firmado, dado que éste es legítimo siempre y cuando sea el fruto de un proceso de información relacional entre los profesionales de la salud, las instituciones de salud y los usuarios y usuarias.
Razón por la cual consideré importante analizar dicho proceso en profundidad en esta investigación, mediante la realización de entrevistas semiestructuradas a pacientes, médicos y médicas, personal de enfermería y administrativo de las dos instituciones hospitalarias. Preví con la revisión de varias investigaciones y adopté como hipótesis sobre el cumplimiento y percepción del CI, que la implementación del PCI no es efectiva y el médico o médica no se involucra adecuadamente en este proceso (Giux, et. al, 1999; Silvestre, et. al, 2002).
Dado el interés en el PCI, pensé oportuno que el abordaje de la investigación fuera inductivo e interpretativo, para lo cual establecí dos etapas: la primera empírica, y la segunda teórica. Identifiqué mediante las dos etapas algunas dificultades materiales, simbólicas, prejuicios y demás aspectos que dificultan el respeto de la autonomía de las personas y que interfieren negativamente en las expectativas y deseos de los pacientes y de las pacientes en torno a la atención en salud durante el PCI, en las dos instituciones hospitalarias de Colombia y Chile.
Con el propósito de caracterizar e identificar el tipo de relaciones existente entre usuarios y usuarias, personal de la salud e instituciones en los centros hospitalarios de Colombia y Chile, comparé la información fruto de esta investigación con la descripción que hace Siegler acerca de los períodos que se experimentan en Estados Unidos en la historia de la relación médico-paciente3.
Estudiosos y estudiosas de Europa y estadounidenses afirman que la relación médicopaciente ha experimentado, con la ampliación de derechos y libertades que se expresan en las distintas normas y declaraciones internacionales, un avance sociopolítico que da la pauta a que posturas paternalistas transiten hacia otras posiciones respetuosas de la autonomía y de la dignidad de las personas, que llevan, entre otras transformaciones, a: reconocer al paciente como un ciudadano o ciudadana con derechos, (Drane, 1999, p. 218), (Gracia, 2008, p. 176); que la obligación del médico o médica sea la de establecer una relación de confianza que demande acciones confiables para los usuarios y usuarias, lo cual contribuye en las decisiones informadas, libres y responsables del paciente o de la paciente (Oneill, 2002); que se requiera del médico o médica un mayor conocimiento sobre el paciente o la paciente con el fin de apreciar sus expectativas y estimaciones particulares (Beauchamp & Childress, 2009, p. 207)); (Engelhardt, 1995); (Simón, 1999), y a que las organizaciones sanitarias se comprometan en el cumplimiento del PCI (Simón, 2005, p. 129). Del avance sociopolítico emerge la exigencia de información como un derecho del paciente o la paciente, por lo que la claridad, veracidad, y oportunidad de la información que se da al usuario o usuaria, no es una simple acción de buena voluntad que tiene el médico o médica para con éste. De ahí se concibe al CI como el derecho que tienen los pacientes y las pacientes, en tanto son considerados sujetos morales autónomos, a recibir de parte del médico o médica una suficiente información sobre los procedimientos y alternativas terapéuticas, con lo cual el paciente o la paciente se capacita para participar en las decisiones clínicas con respecto a su salud.
En definitiva, lo que quise con el estudio fue dar voz a los pacientes y a las pacientes que en el contexto colombiano y chileno han tenido dificultades para ejercer plenamente el derecho a la autodeterminación, y otros derechos que se desprenden de éste. En tal sentido, al final propongo unas pautas que están dirigidas a que los pacientes y las pacientes conozcan sus derechos en la atención en salud, y a que los profesionales y las profesionales conciban el reconocimiento de los derechos como una cuestión fundamental en la práctica asistencial.
2. Material y métodos
Este es un estudio cualitativo de corte transversal que contribuye a la comprensión de la forma como se entiende y se lleva a cabo en la práctica el PCI. El fin de esta investigación es el de dar voz a los pacientes y a las pacientes mediante la identificación de barreras que en el contexto colombiano y chileno, impiden el ejercicio de los derechos. Por consiguiente, se trata de identificar las dificultades materiales, simbólicas, prejuicios y demás aspectos que pudieran impedir el respeto a la autonomía de las personas y que interfieren negativamente en las expectativas y deseos de los pacientes y de las pacientes en torno a la atención en salud durante el PCI. Se piensa que la comprensión de las vivencias y experiencias personales de los sujetos profesionales de la salud y de sus pacientes, así como caracterizar el tipo de relaciones que se da entre médicos o médicas y pacientes en la práctica del CI, pudieran servir a futuras investigaciones.
Elegí el estudio de casos por ser considerado como el adecuado por la difícil tarea de representar y caracterizar dichos actores a través de otros enfoques (Ragin, 2007, p. 147). A partir del estudio de casos valoré la investigación cualitativa por su énfasis en un conocimiento en profundidad. La aproximación cualitativa permitió apreciar el universo de significados en torno al clima de la relación médico-paciente y al proceso de información, así como favoreció la comprensión de las percepciones y expresiones autónomas de los pacientes y las pacientes con respecto al ejercicio de sus derechos con relación a su cuerpo, a la atención en salud y a cómo se toman las decisiones en cada uno de los escenarios particulares para Colombia y Chile.
Definí como técnica la entrevista semiestructurada para recoger la información empírica, en razón a que esta técnica permite recabar suficiente información e identificar los significados y la manera como en la práctica se realiza el PCI. Igualmente revisé historias clínicas y estudié los CI de cada una de las instituciones hospitalarias. Tuve en cuenta para el diseño de recolección de datos la elaboración de unas pautas de preguntas que permitieron responder a los sujetos informantes asuntos sobre las categorías previstas que se derivaron de los objetivos, así: las concepciones acerca del CI, el tipo de relación médico-paciente durante el PCI, algunas consideraciones acerca de la autonomía de los pacientes y de las pacientes para optar o no por una alternativa terapéutica, los aspectos o barreras que interfieren en la práctica del CI, la identificación de dilemas éticos en la práctica del CI, el conocimiento acerca de las políticas públicas y de las normas institucionales en relación con el CI y su influencia en la práctica clínica, la supervisión y control de las instituciones para el cumplimiento del CI.
Codifiqué la información recabada teniendo en cuenta las categorías, y la organicé de manera sistemática con la ayuda del programa Atlas ti. Identifiqué las semejanzas y diferencias de la información entre los casos para cada categoría. Para evaluar los aspectos comunes entre los dos casos utilicé la técnica de inducción, para lo cual clasifiqué las categorías empíricas y las ejemplifiqué, comparé y analicé con la ayuda de los marcos analíticos definidos en la teoría del CI, como lo muestro a continuación.
La aproximación inductiva con la que analicé las entrevistas la centré y caractericé en el contexto de la relación médico-paciente, pues es allí de donde emergen lo datos (significados y percepciones acerca del PCI); luego inicié el proceso de interpretación y comprensión de los resultados acerca de cómo se percibe y expresa el respeto de la autonomía de las personas por parte del profesional de la salud y el paciente/usuario o usuaria dentro de los respectivos contextos hospitalarios de Colombia y Chile. Los hallazgos fueron contrastados con un análisis teórico en el que se identificaron tensiones, diferencias y vínculos entre los presupuestos normativo, legal y ético sobre el tema del CI, que emanan de la bioética en comparación con los que se expresan en el ámbito jurídico.
De esta manera, en el presente estudio los significados fueron el resultado del diálogo que realicé con los datos que emergieron de las entrevistas, y de éstos con la teoría. Finalmente planteo unas pautas que contemplan el adecuado PCI y que incentivan el cumplimiento de los derechos del paciente o de la paciente. En definitiva establecí las siguientes fases: 1) Revisión: documental, H.C. y formatos de CI; prueba de instrumento (pautas de entrevista). 2) Entrevistas en profundidad; grabación, trascripción, codificación temática e identificación del material narrativo; procesamiento de la información con la ayuda del Atlas ti, versión 5 (versión y licencia); análisis inductivo e interpretativo de los discursos y relatos. 3) Investigación comparativa. Determiné de antemano unas categorías de análisis que, como lo refiere Ragin, hacen que la estrategia comparativa se adecue para interpretar histórica o culturalmente los fenómenos importantes dentro de los casos escogidos (Ragin, 2007, p. 184). 4) Presentación de la información mediante resúmenes, codificaciones y clasificaciones. 5) Comparación con la investigación teórica y verificación de las conclusiones. 6) Elaboración del informe final. 7) Presentación de los resultados y socialización de la experiencia de investigación.
En Colombia, escogí un hospital que se caracteriza por ser una institución privada vinculada a la Universidad El Bosque, cuyo servicio en un 75% es público; mientras que para el caso chileno, seleccioné una institución que presta en su totalidad una asistencia pública. Son hospitales que, además, difieren en su tamaño, forma de organización, localización, presupuesto, etc. Las instituciones elegidas son: la Clínica Universitaria El Bosque ubicada en la ciudad de Bogotá, y el Hospital de Urgencia de Asistencia Pública, en Santiago de Chile.
La selección de dos casos, como lo dije, la hice teniendo en cuenta una máxima variación entre ambos. A la vez, considero casos paradigmáticos en razón a que elegí dos hospitales, calificadas como instituciones hospitalarias típicas para Colombia y Chile, respectivamente. Comparo a Colombia y a Chile, dado que las reformas en las políticas en salud en la década de los 80s de ambos países respondían a una intención de privatizar la salud. Sin embargo, Chile en los últimos cuatro años ha decidido recuperar la visión pública de la salud, para lo cual se encuentra reestructurando la prestación de los servicios a través de la organización de una red pública, asuntos que permitieron suponer unos cambios o transformaciones en el PCI.
Los sujetos de investigación son pacientes de 18 a 80 años, a quienes se ha realizado una intervención que ameritó la aplicación del PCI, médicos y médicas que realizaron procedimientos que requirieron de CI para su ejecución, y personal administrativo de las instituciones hospitalarias que tiene que ver con la auditoría o revisión de las historias clínicas y el cumplimiento del CI. Definí la selección del número de participantes por el criterio de saturación cualitativo, que propone realizar entrevistas sólo hasta el momento en que las opiniones comiencen a repetirse y dejen de presentar diferencias entre las mismas.
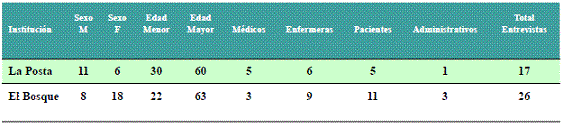
2.1. Características de la población entrevistada en las instituciones hospitalarias.
2.2. Tipo de información recopilada
Recopilé la información a través de los datos y discursos procedentes de las técnicas de las entrevistas semiestructuradas y en profundidad, realizadas a profesionales de la salud, médicos y médicas, enfermeros y enfermeras, personal administrativo y pacientes, en cada uno de los casos; así como material de las instituciones en salud, reglamentaciones, sentencias o legislación, y otras políticas relacionadas con el CI, al igual que el análisis teórico resultado de la revisión del CI en los ámbitos jurídico y de la bioética en el período 2005-2008.
2.3. Criterios éticos del estudio
El tipo de estudio implica un nivel de riesgo mínimo, por lo cual fijé los siguientes criterios éticos: compromiso de confidencialidad; aprobación por parte de los Comités de Ética de la Investigación en cada una de las instituciones hospitalarias; clima de confianza durante la entrevista; el sujeto informante podía retirarse en cualquier momento; libertad para aceptar o no participar en la investigación.
3. Resultados
Es conveniente tener en cuenta que los hallazgos que en adelante mostraré deben asumirse como un conocimiento en profundidad de las dos instituciones hospitalarias; sin embargo, no pueden verse como una conclusión generalizada de las culturas colombiana y chilena. Pude entonces, identificar y comprender en profundidad algunos aspectos éticos, económicos, sociales, políticos y culturales directamente relacionados con la práctica del PCI en las personas entrevistadas en cada una de las instituciones hospitalarias. Esta información se contrastó con lo que se plantea en la teoría bioética y jurídica sobre el CI, aspecto que se considera un aporte tanto para la teoría del CI como para la práctica del PCI de Colombia y Chile.
Las tres hipótesis que se desarrollaron con la revisión teórica previa y que pretendieron ser un aporte al ser indagadas en las fases de este estudio, fueron las siguientes: en la práctica clínica el CI es más una cuestión formal de cumplimiento de un requisito legal o administrativo y no una obligación moral del médico o médica que sería más vinculante, de participación, y lo que se circunscribiría dentro de una práctica de excelencia; por tanto, si bien el PCI es una obligación legal, es indispensable concebirlo primordialmente como una obligación moral. El PCI sólo es posible en una relación médico-paciente que concibe el respeto de la autonomía de las personas, y el enfoque de derechos es una perspectiva adecuada en la explicación y cumplimiento del PCI.
3.3.1. Resultados investigación empírica
En la primera etapa empírica organicé la información de acuerdo con una codificación temática en la que emergieron los siguientes diecisiete códigos:
a. Confianza en el sistema b. Relación paternalista c. Uso del CI por parte de los pacientes y de las pacientes d. Problemas de la comunicación en el PCI e. Derechos de los pacientes y de las pacientes f. Capacitación sobre CI g. Autonomía de los pacientes y de las pacientes h. Conocimiento de la reglamentación del hospital i. CI como documento j. Información sobre el estado de salud del sujeto paciente k. Características del PCI l. Influencia de la legislación en salud m. Percepción de la importancia del CI n. Concepto de CI o. Contexto que influye en el PCI p. Información a pacientes q. Sugerencias
Con la idea de dar un panorama general de los resultados en esta etapa, señalo a continuación algunos de los resultados que consideré sobresalientes:
En relación con el PCI encontré que aún persiste por parte del sujeto paciente confianza en el médico o médica, que se sustenta en el saber experto de éstos. El paciente o la paciente no solicita confiabilidad en los datos ni suficiente información, aspecto que puede ser la evidencia de que persiste una actitud paternalista en las relaciones clínicas; sin embargo, se manifiesta gran desconfianza en el sistema de salud, entre otros aspectos, en razón a los numerosos trámites que deben llevar a cabo los sujetos pacientes para ser atendidos, lo que indica la aparición de la era burocrática dentro de contextos paternalistas. Estos contextos clínicos se caracterizan porque los pacientes y las pacientes se conforman con la explicación que el médico o médica les brinda, y no sienten que puedan participar en las decisiones con respecto a su salud. Se indicó tanto por el personal de salud como por los pacientes y las pacientes, que la comunicación entre los profesionales y entre éstos con los sujetos pacientes no es adecuada, y se considera que la información que da el médico o médica responde más a un mecanismo de protección ante una eventual queja o demanda de los pacientes y de las pacientes.
En cuanto a los significados del CI en la práctica, identifiqué los siguientes: es un momento puntual de información sin que con esto se garantice la lectura del formulario; es firmado por el sujeto paciente con el fin de poder ser atendido, y existe la preocupación de que sea firmado por médicos y pacientes, en especial por el personal de enfermería; no obstante, en ambos casos -Colombia y Chile-, se hace más por cumplir una formalidad o requisito administrativo de la institución. Pude comprobar que para el caso colombiano, las directrices políticas de habilitación y acreditación de las instituciones de salud han favorecido que las instituciones controlen y hagan seguimiento de los CI. De ahí que algunos administrativos entrevistados evidencien la mejoría en el cumplimiento del CI; sin embargo, lo que se hace en realidad es una vigilancia de que las historias clínicas contengan el documento de CI firmado por pacientes, médicas y médicos, pues el diligenciamiento del formato y la firma se consideran como una defensa importante en caso de un proceso legal. En Chile, la mayoría de formatos de CI carecen de firmas, su diligenciamiento es incompleto y la letra es poco legible.
Entre los derechos de los pacientes y de las pacientes que fueron señalados por lo profesionales de la salud, se destacaron los siguientes: información; conocer el diagnóstico; los riesgos de los tratamientos; oponerse a los tratamientos; ampliar el tiempo de la atención; buen trato. En comparación, los sujetos pacientes indicaron que tenían derechos a: tener acceso a los servicios de salud; instrumentos y recursos suficientes; personal adecuado; buena atención y buen trato; respeto de su estado de salud; ser una persona digna; recibir información de manera clara y sin la utilización de lenguaje técnico.
Identifiqué que es mínimo el ejercicio de la autonomía en los sujetos pacientes. Observé que una negativa del paciente produce desconcierto por parte de los profesionales, quienes se resisten a respetar la autonomía de los pacientes y de las pacientes en las decisiones con respecto a su salud, cuando son contrarias a las indicaciones del médico o médica. También evidencié que son pocos los médicos y médicas que plantean alternativas de tratamiento. Sorprendentemente, mientras los pacientes y las pacientes, en general, no piden ampliar la información, los padres y madres de pacientes (menores) solicitan mayor información por parte de los médicos y médicas.
El personal de salud no tiene mayor formación sobre el CI; se sigue más un formato que es el que se tiene en las dos instituciones. Los documentos de CI en ambos casos son formatos generales en los que se deja espacio para que se anoten las especificidades de cada paciente. En Chile, los sujetos informantes no conocen con exactitud la normatividad del hospital ni las políticas del país sobre la exigencia y cumplimiento del CI.
Los médicos y médicas, en especial en Colombia, señalaron la escasez de tiempo, la sobrecarga de trabajo, y la cantidad de trámite administrativo que consideran adicional a su carga laboral, como las principales barreras que impiden el adecuado PCI. La "falta de cultura", o mejor, el bajo nivel educativo de los sujetos pacientes, así como el uso de un lenguaje técnico, fueron las razones más significativas por las que, tanto para médicos y médicas como para el personal de enfermería de ambos países, se dificulta a los pacientes la comprensión de la información y las indicaciones médicas.
Entre tanto, los pacientes y las pacientes, en ambos países, invocan como condiciones internas que les impiden apreciar la información del CI, los deterioros físicos acompañados de dolor y ansiedad. Igualmente, pacientes y familiares anotaron que la información sobre los riesgos expresados en porcentajes, no se entiende claramente.
Para ilustrar el significado que expresaron los médicos y médicas con respecto al CI, traigo la siguiente cita tomada de las entrevistas realizadas:
- Médico: (…) no tiene ninguna importancia, una hoja más de la historia clínica. ¿por qué pasa?, por muchos factores; uno de ellos es que hay muchos pacientes y poco personal para atenderlos. Es el médico quien tiene que mostrar el Consentimiento informado al paciente, si está consciente, o a la familia. En este servicio de urgencias el tiempo es lo que falta, se le pasa el papel para que rapidito lo lea. A veces la gente lo lee y no entiende que le quisieron decir. A lo mejor el vocabulario no es el adecuado".
3.3.2. Resultados del estudio comparativo
En el estudio comparativo se identificaron de antemano unas categorías de análisis que, como lo refiere Ragin, hacen que la estrategia comparativa se adecue para interpretar histórica o culturalmente los fenómenos importantes dentro de los casos escogidos (Ragin, 2007, p. 184).
A continuación haré una descripción general de los resultados, con el ánimo de no hacer repeticiones innecesarias. Vale la pena decir que fueron muy pocas las diferencias encontradas entre los países según las categorías evaluadas. Sin embargo, cuando un hallazgo fue particular para un caso, lo subrayé e identifiqué como tal.
Como lo dije anteriormente, los tipos de relación entre pacientes y médicos o médicas que se enmarcaron en un modelo paternalista, se caracterizaron en ambos países por basar la confianza en un saber experto, delegándose la toma de decisiones en los médicos y médicas; sin embargo, fue evidente que en Colombia los pacientes y las pacientes quieren informarse cada vez más sobre su salud.
Para ilustrar la permanencia de una relación paternalista, traigo la siguiente cita de uno de los sujetos informantes:
- Entrevistado 1: Los Testigos de Jehová no aceptan las transfusiones; cuando ejercía en los servicios de medicina, nosotros igual le colocábamos sangre al paciente, porque el paciente nos sangraba en la noche, 2 ó 3 de la mañana, con una hemorragia activa. Yo siempre quedé con esa inquietud, la vida está primero que nada. ¿Cómo se puede morir alguien porque no dejaron hacer la transfusión? (P43: Enfermera 2 Chile).
En relación con el modelo autonomista, pude comprobar que el respeto de la autonomía es fundamental en un adecuado PCI. Identifiqué como componentes que determinan la autonomía de los pacientes y de las pacientes, su capacidad cognitiva y emotiva, el encontrarse libres para decidir y el tener la posibilidad de participar en la toma de decisiones. La cita siguiente es una muestra de cómo los médicos y médicas reconocen la autonomía de los sujetos pacientes en el marco de las relaciones clínicas.
Entrevistador: ¿Qué podrías decir con respecto al tipo de relación que sostienes con tus pacientes?
Entrevistado 1: Yo creo que los pacientes no son sólo pacientes, son padres, son hijos, son madres, son abuelos, o sea, hay toda una relación familiar. Mi relación con los pacientes la trato de manejar de acuerdo con cada uno de ellos. Yo trabajo mucho con pacientes mayores de edad y, en general, evito tratarlos como abuelos, los trato como personas que son adultos mayores, pero adultos en sí, no son abuelitos, ni abuelitas, ni cosas por el estilo. A veces, algunos pacientes necesitan un tono más autoritario para que entiendan y cumplan con sus obligaciones. A veces, me comporto como amigo, eso les gusta a algunos pacientes, que su médico sea su amigo. Los años enseñan que no todos los pacientes son iguales, no siempre la familia es la misma. Es variable esto de la relación médicopaciente, es muy variable… (p. 63: Médico. Chile).
En cuanto al modelo burocrático identifiqué que tanto para Colombia como para Chile, el CI es considerado como un trámite obligatorio más, que debe estar firmado por el sujeto paciente y por el médico o la médica. El personal de enfermería en ambos países mostró interés en corroborar que se ha diligenciado adecuadamente el CI.
Veamos qué dice un informante al respecto:
- Entrevistado 1: para cualquier procedimiento que se va a realizar, uno revisa el consentimiento. Uno sabe que de pronto después van a decir, no nos informaron, la ley lo va a uno a poner en problemas, entonces, siempre estamos pendientes del consentimiento. En una historia nunca se nos va a pasar el formato del consentimiento. (p. 51: Enfermera Nº 7. Colombia)
Uno de los principales hallazgos que obtuve en las entrevistas, fue conocer las distintas formas de concebir el CI, evidenciando de esta manera la falta de consenso con relación a los significados que se dan al CI. Es evidente para la mayoría del personal de salud, que el formulario de CI bien diligenciado y con la firma del paciente o de la paciente, se torna en un instrumento que puede apoyar al médico o médica ante cualquier eventual demanda del sujeto paciente. Es visto también como un documento que hace parte de la historia clínica, o como una situación específica en la que el paciente o la paciente recibe información sobre su salud por parte del médico o médica, lo que no implica que el sujeto paciente se asuma como agente con capacidad de decidir. Para un médico de Chile, dar información al paciente es un aspecto ético de la práctica tradicional que ha sido tenido en cuenta por los médicos y médicas, y que es útil en el manejo de la ansiedad y temores del sujeto paciente frente a su condición médica. En Chile emergió una categoría para definir el CI, que fue la de considerarlo como un simple rito de ingreso que no tiene ningún valor ético ni jurídico, y que podría verse más como una omisión del PCI.
Pude concluir que existen por lo menos tres modelos de comunicación médicopaciente, debidos a la importancia que se brinda a la información dentro de un marco de interacciones entre pacientes, profesionales de la salud e instituciones de salud, así: modelo informativo, en el que se da una mínima información; modelo procesual, que se basa en la comunicación participativa; y modelo paternalista, que se enmarca dentro de una relación de subordinación del paciente o de la paciente, en el cual el médico o médica toma la decisión y no informa al sujeto paciente sino que decide de antemano por él. Se puede decir que la autonomía de los pacientes y de las pacientes está claramente restringida por la poca información obtenida de parte de los profesionales de la salud; de esta manera es factible concluir que los médicos y médicas influyen indebidamente en las decisiones de los pacientes o familiares. La calidad de la información y la selección de lo que se dice y de lo que no se dice, es finalmente una decisión del médico o médica tratante. Es notorio en este sentido que de todos los sujetos pacientes entrevistados en Colombia, sólo uno de ellos manifestó un interés claro acerca de la información necesaria para tomar decisiones.
3.3.3. Resultados del estudio teórico
Con la idea de identificar las tensiones, diferencias y vínculos entre los presupuestos legales y éticos del CI que enmarcan las políticas públicas en salud para Colombia y Chile, desarrollé tres preguntas que creí importantes para el alcance del objetivo previsto. Las preguntas fueron las siguientes: ¿Cuáles son las diferencias y semejanzas entre una obligación legal y una obligación moral? ¿Cómo llegamos los seres humanos a valorar y qué entendemos por bueno y malo? ¿Cómo diferenciar, entonces, lo bueno de lo justo? El dar respuesta a las preguntas me permitió ver que es posible la convergencia entre la ética y el derecho en torno a los valores que coexisten en una sociedad, y que a su vez existen valores éticos que convergen en la práctica del CI. Para la investigación, las relaciones entre derecho y ética, a partir de una suerte de valores como el respeto de la autonomía de las personas, la confidencialidad, la intimidad, el principio de la dignidad, la veracidad, etc., adquirieron sentido, en razón a las tesis que identifiqué a lo largo del estudio.
¿Qué diferencias y semejanzas hay entre una obligación legal y una obligación moral?
Los enunciados que pronuncian estos dos sistemas indican que ciertos actos son obligatorios para las personas (Cortina & Martínez, 2001, p. 41). Sin embargo, aún cuando los enunciados coincidan en su carácter prescriptivo, pueden o no coincidir en su contenido. Existe la obligación legal y moral de informar. Sin embargo, mientras en el plano legal se determina el deber absoluto de informar, de presentar alternativas, de sugerir las indicaciones médicas más apropiadas y dejar que el paciente o la paciente decidan libremente y en forma vinculante, en el plano moral se tienen mayores pretensiones, tendientes a crear un clima de participación activa más integrada que la mera decisión informada, por cuanto se apunta a la inclusión de los valores y del proyecto existencial del enfermo (Simón, 2004, pp. 24-27). Igualmente, tanto los aspectos legales como los éticos hacen referencia a actos voluntarios, es decir, las personas son responsables de sus actos y les pueden ser imputados. En relación con las responsabilidades de los médicos y médicas para con sus pacientes, en los últimos años ha sido posible observar una transformación en lo que tiene que ver con las consideraciones legales y morales de informar.
Confirmé con la investigación el conocimiento del CI como requisito legal por parte de todos los administrativos, enfermeras, enfermeros, médicas y médicos, de los dos países. Sin embargo, como dato sobresaliente, algunos de los sujetos pacientes entrevistados no tenían conocimiento de la existencia y obligación legal de la elaboración del CI, previamente a una intervención. Expresaron haber diligenciado una especie de ficha de ingreso a la institución o un compromiso de pago; anotaron: "(...) firmé una hoja para que me atendieran"; "(…) cuando me trajeron la historia me hicieron firmar". En la institución chilena, es evidente la necesidad de respaldar el ingreso del paciente o de la paciente al hospital, y de comprometer al sujeto paciente ante los procedimientos que se deban adelantar durante su estadía en la institución.
¿Cómo llegamos los seres humanos a valorar y qué entendemos por bueno o malo?
Por un lado, la ética a partir de Kant abandona la metafísica o el estudio del ser y se ocupa del deber como resultado de la reflexión sobre el bien y el mal que acompaña la vida del ser humano y que valora las conductas más adecuadas. Por el otro, el derecho delibera sobre los valores de una sociedad y los convierte en derecho positivo. Así, los juicios, o como sugiere Pfeiffer, las calificaciones sobre el bien y el mal, pueden provenir de la moral, de la ética o de la ley (Pfieffer, 2003)4. En sociedades donde impera una biomoral5 se llega a acuerdos sobre el contenido de lo bueno y de lo malo a partir de unas normas que, como diría Engelhardt, son compartidas entre amigos morales. De ahí que, como lo afirma Kant, la ética en su esfera normativa se dedica a fundamentar de una forma apriorística el ethos. Sin embargo, en las sociedades actuales, donde se reconoce la diversidad cultural y se cohabita con extraños morales, no existe una perspectiva laica sustancial y canónica de la realidad médica, de la enfermedad, de la salud y de la atención en salud (Engelhardt, 1995). De igual manera, la noción de bueno y de malo no es unívoca, es decir, varía con las personas, con sus creencias, con las religiones, con los contextos locales, con las épocas históricas, etc. Es así como la época contemporánea se convierte en un escenario en el que, por sus condiciones tecnocientíficas y multiculturales, se le pide a la filosofía y a otras disciplinas pensar, reflexionar y discutir sobre el impacto y los cambios que se están sucediendo. En razón a lo anterior, se empieza por querer dar respuesta a los problemas combinando las teorías y los distintos saberes en la solución e intervención que se creen necesarios. En estos contextos entran en conflicto los valores que, en principio, eran considerados universales. Sin embargo, este no ha sido un impedimento para que a través de la ética del discurso se intente introducir los valores de justicia, solidaridad y libertad mediante el diálogo, como única manera de respetar la individualidad de las personas.
Es por tanto que, en aras del reconocimiento de la diversidad cultural y del respeto de los sistemas de valores y las creencias de los seres humanos, se le plantea a las sociedades contemporáneas la tarea de ir estableciendo de forma deliberativa algunos mínimos comunes que puedan convertirse en ley pública exigible a todos, aún coercitivamente (Gracia, citado por Hooft, 2005: XIII).
En conexión con lo anterior: ¿Cómo diferenciar, entonces, lo bueno de lo justo? Por un lado, lo justo atiende a intereses universalizables; como ya dijimos, es a través de un diálogo en condiciones de simetría como podemos averiguar cuáles son esos intereses. De otro lado, lo bueno atiende al proyecto de felicidad de cada quien, luego es subjetivo. Es a partir de esta diferenciación que se habla de una ética de mínimos o de éticas de justicia, y de una ética de máximos o éticas de la felicidad. Por consiguiente, la dimensión de la justicia pertenece al ámbito de las decisiones públicas, en comparación con las éticas de la felicidad, que pertenecen al ámbito de las decisiones privadas (Cortina, Martínez, 2003, pp. 117- 118)6. Es posible afirmar que el interés ético, hoy, se centra en el respeto de los seres humanos en razón a que son agentes morales autónomos. En los términos de Gracia,
- (…) los seres humanos son sujetos autónomos, y como tales realidades morales. De ahí que se hallen dotados de dignidad como condición ontológica, a diferencia de lo que sucede con todos los demás seres de la naturaleza, que carecen de esa propiedad (Gracia, citado por Hooft, 2005: XII).
El concepto de la necesaria dignidad de un ser humano surge de la idea de persona como un fin en sí misma, nunca como un simple medio, del cual emana el deber de la no
instrumentalización, según Kant. La autonomía -sostiene este filósofo-, es el fundamento de la dignidad de la naturaleza humana y de toda naturaleza racional. Por tanto, el valor de la autonomía radica en que es un componente de la dignidad humana, cuya comprensión se ha ido precisando en un proceso histórico creciente. Mediante la Sentencia colombiana T-881 de 2002, fue posible identificar como aspectos intrínsecos de la dignidad humana: la autonomía, que la define como vivir como quiera; las condiciones de existencia, que se traduce en vivir bien; y la integridad física y espiritual, que supone vivir sin humillaciones. Estas tres condiciones deben ser objeto de protección por el orden jurídico dentro del Estado social de derecho, la Constitución política democrática y los derechos fundamentales.Con las tres dimensiones de la dignidad humana señaladas por la Sentencia T-881, es posible no sólo concretar qué aspectos son objeto de protección, sino que a la vez, es posible poner límites a ciertas actividades humanas, en aras al respeto y a la protección de la dignidad humana. Por tanto, contenidos normativos provenientes de una comprensión antropológica del ser humano inspirada en el principio de la autonomía individual y de la dignidad humana, como la que se expresa en esta Sentencia, favorece una fundamentación de los derechos humanos, de los Estados Sociales de derecho y de las Constituciones democráticas, "alejada definitivamente de una concepción paternalista" (Sentencia, T-881, 2002, p. 35); a la vez, permite entender que el mercado, la ciencia y la política ya no puedan marginarse del debate ético y jurídico actuales.
Como lo afirma Hooft, en el plano jurídico se ha derivado el reconocimiento de nuevos derechos fundamentales, lo que ha enriquecido y fortalecido el debate y los intentos de solución de los problemas o dilemas que aparecen en razón al impacto y los efectos de los avances biomédicos y biotecnológicos en las personas y sociedades contemporáneas (Hooft, 2005, p. 34). Es decir, la dignidad es considerada como el valor político y moral particular que es la base de los derechos humanos. En estos contextos es preciso señalar que la bioética incita a pensar la autonomía como un componente esencial de la dignidad humana.
Por lo anterior, a continuación describiré y analizaré los aportes de la ética y los derechos al concepto de autonomía que, como lo he venido demostrando, es crucial en la comprensión de un adecuado CI.
3.3.4. Concepciones de autonomía a partir de las distintas tradiciones éticas
Revisé distintas concepciones y tradiciones éticas provenientes de figuras en filosofía como: (Kant, 1983) (Stuart, 1985), (Griffin, 2008), (Camps, 2005), (Cortina & Martínez, 2003); economistas (Sen, 1999) y estudiosos de la bioética como: (Engelhardt, 1995), (Beauchamp & Childress, 1999/2009), (Hottois, 2007), entre otros. De la revisión identifiqué tres dimensiones de la autonomía (capacidades, libertades y participación efectiva), las que es necesario tener en cuenta a la hora de llevar a cabo el PCI. La incomprensión, y en caso de no ser tenidas en cuenta estas dimensiones, puede llevar a serias dificultades y a convertirse en barreras que impiden un adecuado PCI. Vale la pena subrayar que estas dimensiones fueron igualmente identificadas en la investigación empírica, razón por la cual se convierten en un aporte importante para futuras investigaciones que quieran ampliar el papel de la autonomía en el PCI.
En el breve recorrido que hice sobre la evolución del concepto de autonomía, observé que a partir de la modernidad se dio un cambio de paradigma, donde se liberan aspectos de la vida humana que se encontraban restringidos. Se da cabida al desarrollo de la personalidad, la autonomía se distancia de la razón, del deber, y como lo sugiere la Teoría de la Decisión Racional, se da inclusión a las pasiones, al deseo y a la realización personal. Por lo cual las decisiones que se toman, a diferencia de como se pensaba, no son del todo racionales ni responden a la lógica del mayor beneficio al menor costo (Axelrod, 1986).
El principio de la autonomía en bioética se construye dentro de este nuevo paradigma; sin embargo, es preciso indicar que el contenido moral de la autonomía en bioética responde más que todo a la cultura estadounidense. En esta perspectiva, como dice Engelhardt, en razón a que debemos respetar la autonomía de las personas, es preciso pedirle permiso a los pacientes para cualquier intervención médica (Engelhardt, 1995). La obligación de respetar al otro se funda en las ideas de Kant y de Stuart Mill sobre la dignidad de las personas, sobre la capacidad que tienen de determinar su propio destino y sobre la individualidad como algo definitivo en la vida de las personas.
Para los bioeticistas Beauchamp y Childress, la autonomía es uno de los cuatro principios considerados prima facie, no absolutos, por lo cual la autonomía puede ser supeditada por otro principio, como por el de justicia, en casos donde es necesario proteger la salud pública; por tanto, la protección del principio de autonomía debe sopesarse con las consecuencias de hacerlo respetar. Finalmente, en relación con el PCI, la autonomía obliga a los médicos y médicas a informar de manera comprensible, que las decisiones que se tomen por parte de los sujetos pacientes sean voluntarias y adecuadas.
3.3.5. Un enfoque de derechos aceptable para la comprensión del PCI
Es preciso enmarcar dentro de una discusión del derecho a la salud, el enfoque de derechos en la comprensión y defensa del PCI, pues el derecho a la salud, como un derecho humano, no deber ser visto simplemente como un derecho positivo en el que el Estado da protección a la salud a través de la prestación y oferta de servicios en salud. Por el contrario, con la investigación teórica me fue posible sustentar que, así como tiene que ver con la obligación del Estado de proteger, tiene que ver también con otras obligaciones, como las de respetar y hacer cumplir (De Currea, 2005, p. 48). Fue posible apreciar que dicha alusión, expresada en los pactos a la concepción del pleno ejercicio del derecho a la salud7, precisa la necesidad de comprender que los Estados no sólo están llamados a garantizar la prestación de los servicios en salud, sino que a la vez deben velar por hacer cumplir y proteger los derechos de los sujetos. Por lo anterior, se hace necesario definir los derechos que se inscriben dentro del PCI, y se subraya que en realidad son más una gama de derechos los que se encuentran contenidos dentro del CI, como son: recibir información suficiente y veraz; participar en la toma de decisiones clínicas; el derecho a la intimidad y a la confidencialidad; negarse a una alternativa terapéutica y voluntades anticipadas. En estos pactos, los derechos civiles y políticos y los derechos sociales, económicos y culturales, son interdependientes, universales e indivisibles, estrechamente relacionados con la noción de dignidad (De Currea, 2005, p. 19). En definitiva, el titular de derechos, en relación con el CI, puede exigir tanto derechos positivos de intervención del Estado, como derechos negativos de no intervención del Estado, con el uso de la fuerza o poder, en razón a la libertad de los individuos.
El enfoque de derechos en la comprensión del CI puede valorarse en la práctica a través de las Sentencias que han proferido las altas Cortes en este sentido, en ambos países, razón por la cual en el estudio analicé el contenido moral y jurídico en relación con el CI, a partir de sentencias. Para tal fin seleccioné Sentencias de la Corte Constitucional, lo cual me permitió, además, determinar su influencia en la formulación de las políticas públicas en salud, en general, y del CI en particular, en ambos países.
En las sentencias chilenas que estudié, me fue posible apreciar la manera como interfieren pensamientos e ideologías, de índole homofóbicos y de origen religioso, lo cual hace que se constituyan acciones legales en actos viciados de discriminación y violatorios del respeto a la autonomía de las personas de quienes sintieron vulnerados los derechos a su salud. Por ejemplo, con respecto a la entrega gratuita de la píldora del día después, en Chile se declaró inconstitucional esta posibilidad de acceso al público, con argumentos religiosos, los cuales indicaban que la píldora tenía efectos abortivos, cuestión que el conocimiento científico y la OMS han descartado plenamente. En otra sentencia se negó el derecho de un transexual a una intervención quirúrgica de reconstrucción genital --orientada a que su cuerpo concordase con su psiquis femenina-, con argumentos de índole discriminatorio, con el fin de proteger a la institución que no quiso realizar la intervención. Lo que más llama la atención es que las sentencias, al promulgar la inconstitucionalidad de unos derechos a la salud, no tuvieron en cuenta los derechos humanos y las normas internacionales que han sido ratificados por este país, en relación con las libertades individuales. En otras sentencias revisadas, es de anotar que el tema del consentimiento y la información recibida es ampliamente reclamado en Chile, cuando se encuentra vulnerado este derecho, en los casos en que se han celebrado contratos en los ámbitos laboral, familiar, en materia civil, comercial y tributaria, los cuales son resarcidos a través del pago de una suma de dinero.
Entre tanto, con las Sentencias de Colombia (T-216/2008, T-474/2006 y T-1390/2000) me fue posible establecer que la Corte realiza una interpretación de la Constitución colombiana acorde con los lineamientos internacionales, y da protección a la autonomía de las personas. Este asunto ha venido ampliándose con la ayuda de argumentos de índole bioético y jurídico de avanzada. A lo largo de las Sentencias pude observar la comparación con otras sentencias de igual contenido sobre el amparo, y con algunas normas internacionales, como la Declaración de Helsinki, las Buenas Prácticas Clínicas y la Declaración Universal de la Bioética y los Derechos Humanos. Igualmente, las sentencias revisadas se pronuncian sobre la errónea idea de creer que los pacientes y las pacientes con enfermedades graves son incapaces de tomar decisiones libres y claras con respecto a su salud, lo cual indica un alejamiento y un rechazo de posturas paternalistas en los ámbitos médico y jurídico.
4. Discusión
En relación con los significados y la incorporación del CI, creí necesario reflexionar sobre el deber de los profesionales y las profesionales de la salud de informar a sus pacientes, como un derecho de éstos que las sociedades hoy han decidido amparar. Pero, en este mismo sentido, consideré importante indagar la manera como los médicos y médicas están transmitiendo la información. Es así como preví la hipótesis de que en la práctica clínica el CI es más una cuestión formal de cumplimiento de un requisito legal o administrativo, y no una obligación moral del médico o médica, que sería más vinculante, de participación, y que se circunscribiría dentro de una práctica de excelencia, para lo cual es necesario incentivar un clima de participación, que permita la inclusión de los valores y del proyecto existencial del enfermo o enferma. La premisa ética que se sugiere es la de buscar el bienestar del paciente o de la paciente procurando que realice su propio proyecto de felicidad (Simón, 2004, pp. 24-27), siendo imprescindible dar mayor importancia a las habilidades comunicativas, cuestión que amerita capacitar al personal de salud en los aportes de la tradición dialógica que propicia el reconocimiento y respeto de los deseos y expectativas de los pacientes y de las pacientes.
La vinculación que se exige en el plano moral a los médicos y médicas en relación con sus pacientes, pone sobre la mesa el tema que ha sido la piedra angular de las sociedades modernas: el trato a las personas, y como mínimo, el derecho de éstas a autodeterminarse. En cuanto al trato que le debemos a las personas, se parte de la base, irrefutable hoy en día, de la dignidad de que todas y cada una de las personas, en tanto dignas, como dijera Kant, merecen igual consideración y respeto. Esta es ya una verdad transcultural y transhistórica (Simón, 2004, p. 30). Hoy, pues, comprendemos que consentir sin coacciones o desconocimiento es una cualidad moral importante a tener en cuenta en las relaciones interhumanas, y que no permitir que las personas consientan y tomen sus decisiones sería ocasionarles un daño, y necesariamente seriamos maleficentes. En este sentido, es aceptable la tesis que entiende que para una adecuada práctica y cumplimiento del PCI, es fundamental el respeto a la autonomía de las personas.
Una manera de proteger la autonomía de los pacientes y de las pacientes es identificar las dos fases del CI: una, información, y dos, consentimiento, pues no necesariamente luego de una información dada se debe contar con la aceptación del paciente o de la paciente al procedimiento propuesto. Otra es promover que el CI se dé dentro de una nueva cultura de la relación donde se supere el paternalismo, puesto que, como lo pude comprobar, se vulneran derechos básicos en la prestación de los servicios de salud en donde persisten contextos paternalistas. Igualmente, es importante profundizar en la ética post-convencional, que incentiva un "proceso de comunicación oral", similar al PCI, con el fin de avanzar en el reconocimiento del respeto a la autonomía de las personas (Kohlberg, 1997).
Los Estados, al reconocer y garantizar los DH a través de sus políticas públicas, están obligados a diseñar y planificar líneas de acción que pretendan corregir situaciones que impidan un adecuado PCI. Por consiguiente, es fundamental tener en cuenta que el bien jurídico que se pretende defender con el CI, es una gama de libertades y derechos que comparten como núcleo central la dignidad humana (Autodeterminación del que se desprenden la intimidad, la confidencialidad, la veracidad, la atención médica y el rechazar una intervención), por lo cual es posible proponer que la lógica de los derechos humanos en la salud, como se ha podido evidenciar en otros estudios8, garantiza una mayor conciencia en los usuarios, usuarias y pacientes en los componentes de la salud, y una mirada distinta de las personas a los deberes del Estado y a los mismos servicios de salud.
5. Conclusiones
A propósito de los períodos propuestos por Mark Siegler (paternalista, autonomista y burocrático) que fueron descritos de manera lineal, comprobé que éstos coexisten para los casos de Colombia y Chile, y que los períodos no se expresan con la intensidad y protagonismo de los Estados Unidos.
Consideré, además, que una manera de dirimir el conflicto -si es que lo hubiera-, entre los aspectos legales del CI y los aspectos bioéticos del CI, es mediante la fundamentación de un enfoque de derechos con una perspectiva bioética que fuera adecuada en la explicación y cumplimiento en la práctica del CI.
Es preciso señalar, como lo afirma De Currea Lugo, que el tema del contenido moral y jurídico de los derechos humanos es una tarea que aún no ha concluido, entre otras razones, por la evolución de las sociedades, y por la aparición de nuevos saberes, tecnologías y prácticas culturales. Se consideran, entonces, abiertos el proyecto y la agenda que tienen las sociedades democráticas en relación con los derechos humanos (DH); por tanto, la construcción y configuración de derechos humanos no ha concluido aún y difícilmente concluirá algún día.
Se pudo evidenciar con la investigación teórica, además, que es legítimo hablar de una relación estrecha entre los derechos humanos y la bioética, entre otras cosas porque comparten: la expresión de unos valores con pretensión universal, que no es a priori sino que debe construirse mediante la deliberación y el consenso; el reconocimiento de las diferencias y de la diversidad cultural; la identificación de un núcleo de valores transculturales; el respeto del pluralismo y del diálogo crítico; la necesidad de incentivar un debate abierto y permanente. En este sentido, se propone que la bioética tenga como mínimo dos papeles fundamentales en la configuración de derechos humanos: uno, como instrumento para concretar, reivindicar y expresar derechos (diálogo trans e inter cultural) y dos, como orientadora y colaboradora, en la construcción de un programa de DH junto con las poblaciones, para plantear sus exigencias. Por ahora concluyo la necesidad de tomar estas decisiones con el apoyo de los Comités de Ética y Bioética; instituciones que se caracterizan por una composición multicultural y pluralista, donde participan además profesionales de distintos géneros disciplinares como la ciencia, la ética, la moral, el derecho y la política, personas de ambos sexos representantes de las creencias religiosas de los pacientes y de las pacientes, y miembros de la comunidad y de organizaciones de apoyo y defensa de los derechos de los sujetos pacientes. La función principal de estos comités es propiciar la deliberación, la obtención de consensos, "la confrontación de los puntos de vista, cuyo efecto esperado es un enriquecimiento mutuo y una evolución de las posiciones respectivas" (Hottois, 2007, pp. 34-43)9.
Por último, la práctica adecuada del PCI exige el ejercicio pleno de la autonomía de pacientes, médicas y médicos, y tener en cuenta como mínimo el interés de los diferentes actores, así:
◦ los pacientes y las pacientes por tener información acerca de su salud;
◦ los médicos y las médicas por explicar en términos sencillos y comprensibles;
◦ las instituciones por crear las directrices administrativas y los espacios de deliberación y participación de los pacientes y de las pacientes.
En definitiva, la educación debe centrarse en el proceso de comunicación, en los derechos de los pacientes y de las pacientes, y en el respeto de la autonomía, asunto que fue ilustrado y desarrollado en la tesis del capítulo de pautas sobre el CI, mediante unas guías prácticas para llevar a cabo el PCI y la elaboración de documentos de CI.
Notas:
* Este artículo de investigación científica y tecnológica es el reporte de los resultados de una investigación cualitativa mediante un estudio de casos que se realiza en dos instituciones hospitalarias en Colombia y Chile, La Clínica Universitaria El Bosque de la ciudad de Bogotá y el Hospital de Atención de Urgencias Públicas de la ciudad de Santiago de Chile. La investigación fue aprobada como tesis doctoral para optar por el título de Doctora en Ciencias Sociales, Niñez y Juventud del Centro de Estudios Avanzados en Niñez y Juventud de la alianza Universidad de Manizales y Cinde en Manizales, Colombia. Se inició en junio de 2005 y culminó en agosto de 2009. El director de la tesis doctoral fue el doctor en Economía Jorge Iván Bula, y los jurados, la doctora en Derecho Emilssen de Cansino (nacional) y el doctor en Filosofía Francisco Javier León (externo). La tesis obtuvo la distinción cum laude.
1 En la Declaración de Lisboa de la Asociación Médica Mundial adoptada en 1981 y enmendada en septiembre de 1995 en la 47a Asamblea General en Bali, además del derecho a la información y a la autodeterminación, se ratificaron otros derechos del paciente, tales como: la atención médica de buena calidad, la libertad de elección, el secreto, la educación sobre la salud, la dignidad y la asistencia religiosa.
2 Esta inquietud se presentó en la XIV Sesión de la CIB que se llevó a cabo en Nairobi, Kenya, en noviembre de 2007. En el marco de dicha sesión se establecieron las preguntas que orientarían tales estudios; una de las preguntas centrales fue: ¿Cómo influyen en el CI los contextos socioculturales? (Kottow, 2007, p. 12).
3 Si bien es difícil pensar una historia unificada del desarrollo del CI, se piensa que por lo menos en la historia de la relación médico-paciente, en la medicina occidental, se han podido divisar tres períodos que son descritos por el Director del Centro MacLean para la ética médica clínica, el profesor Mark Siegler, para Estados Unidos: la era del paternalismo (la era del médico o médica), la era de la autonomía (la era del paciente o de la paciente), y la era de la burocracia (la era del contribuyente o de la contribuyente); (Siegler, 1996, p. 50).
4 En palabras de Pfeiffer, la calificaciones que aportamos a la conducta humana "(…) provienen de la moral cuando usamos argumentaciones, razones, de tipo histórico, científico, religioso, es decir, razones que tienen que ver con patrones culturales, con formas de vida, con creencias tradicionales. La moral genera pautas de conducta implícitas. Provienen de la ley cuando acudimos a códigos generalmente escritos donde está asentado lo que es debido o indebido, lo que es justo para la vida social o injusto para la misma y en los que se establecen penas para las conductas indeseadas. Provienen de la ética cuando acudimos a razones que se sostienen sobre el uso de la misma razón, que mantienen la exigencia y la vocación de ser universales y absolutas. Suelen dar como resultado principios, es decir, pautas de conducta o procedimentales, aceptadas por sí mismas, previas a la acción (Pfeiffer, 2003).
5 El concepto de biomoral es tomado de Hottois, quien lo define como una moral o conjunto de normas que se respetan, generalmente en forma espontánea, como buenas costumbres; su aplicación no suele suscitar ninguna reflexión teórica crítica susceptible de cuestionarla en su fundamento (Hottois, 2007, pp. 35-36).
6 Según Atienza, la tesis de que el derecho configura una especie de mínimos con algunas reservas puede aceptarse; sin embargo, no estaría de acuerdo con asumir la ética de máximos y de mínimos para jerarquizar los principios de la bioética, como lo hace D. Gracia, pues, vincular lo jurídico con el primer nivel de mínimos en Estados social-democráticos, sería pasar por alto que para estos Estados, el bienestar y la autonomía de los individuos son valores consustanciales (Atienza, 1999, p. 81).
7 Ver Observación general 14, Comité de Derechos Económicos, Sociales y Culturales. Nº 33.
8 Para este propósito, ver la siguiente investigación: De Currea, V., El derecho a la salud en Colombia. Diez años de frustraciones. Bogotá: ILSA, 2003.
9 Según Hottois, en estos comités es necesario evitar el consenso perezoso, que surge del no comprometimiento de los sujetos participantes en poner en juego sus posturas, ni exponer abiertamente sus argumentos, pues según este filósofo, los monólogos de su experticia y de sus convicciones no tienen ninguna razón de ser.
Lista de Referencias
Agincourt-Canning, L. & Johnston, C. (2008). Disclosure. Cambridge: Cambridge University Press. [ Links ]
Atienza, M. (1999). "Juridificar la bioética". México, D. F.: Fondo de Cultura Económica. [ Links ]
Axelrod, R. (1986). La evolución de la cooperación: el dilema del prisionero y la teoría de juegos. Barcelona: Alianza Editorial. [ Links ]
Beauchamp, T. & Childress, J. (2009). Principles of Biomedical Ethics. New York: Oxford University Press. [ Links ]
Beauchamp, T. & Childress, J. (1999). Principios de ética biomédica. Madrid: Masson. [ Links ]
Camps, V. (2005). La voluntad de vivir. Las preguntas de la bioética. Barcelona: Ariel. Cortina, A. & Martínez, E. (2001). Ética. Madrid: Akal. [ Links ]
Couceiro, A. (Ed.) (1999). Bioética para Clínicos. Madrid: Editorial Triacastela. [ Links ]
De Currea, V. (2003). El derecho a la salud en Colombia. Diez años de frustraciones. Bogotá, D. C.: Ilsa. [ Links ]
De Currea, V. (2005). La Salud como derecho humano. En: Cuadernos Deusto de Derechos Humanos. Bilbao: Universidad de Deusto. Nº 32. [ Links ]
Diemen, M. & Dewhirst, K. (2008). Voluntariness. Cambridge: Cambridge University Press. [ Links ]
Drane, J. (1999). Cuestiones de justicia en la prestación de servicios de salud. Washington: OPS. [ Links ]
Drane, J. (1999). "Métodos de ética clínica". Madrid: Triaca Stela. [ Links ]
Emanuel, E. & Emanuel, L. (1999). Cuatro modelos de la relación médico-paciente. En: A. Cruceiro (Ed.) (1999). Bioética para clínicos. Madrid: Triacastela. [ Links ]
Engelhardt, T. (1995). Fundamentos de bioética. Barcelona: Paidós. [ Links ]
Foucault, M. (2001). Defender la sociedad. México, D. F.: Fondo de Cultura Económica. [ Links ]
García, C., Cózar, V. & Almenara, J. (2004). La autonomía del paciente y los derechos en materia de información y documentación clínica en el contexto de la Ley 41/2002. Revista Española de Salud Pública, 4(78), pp. 469-479. [ Links ]
Giux, J., Balaña, Ll., Carbonell, J., Simón, R., Surroca, R. & Nualart, Ll. (1999). Cumplimiento y precepción del Consentimiento Informado en un sector sanitario de Cataluña. Revista Española de Salud Pública, 6(73), pp. 669-675. [ Links ]
Gracia, D. (2008). Fundamentos de Bioética. Madrid: Triacastela. [ Links ]
Gracia, D. citado por Hooft, P. (2005). Bioética, derecho y ciudadanía. Casos bioéticos en la juridisprudencia. Bogotá, D. C.: Temis. [ Links ]
Griffin, J. (2008). On Human Rights. Oxford: University Press. [ Links ]
Hérbert, P., Hoffmaster, B. & Glass, K. (2008). Truth telling. Cambridge: Cambridge University Press. [ Links ]
Hooft, P. (1999). Bioética y derechos humanos: temas y casos. Buenos Aires: Depalma. [ Links ]
Hooft, P. (2005). Bioética, derecho y ciudadanía. Casos bioéticos en la juridisprudencia. Bogotá, D. C.: Temis. [ Links ]
Hottois, G. (2007). ¿Qué es la bioética? Bogotá, D. C.: Universidad El Bosque. [ Links ]
Kant, I. (1983). Fundamentación de la Metafísica de las Costumbres. Buenos Aires: Porrúa. [ Links ]
Kohlberg, L., Power, F & Higgins, A. (1997).La educación moral. Barcelona: Gedisa. [ Links ]
Kottow, M. (2007). Participación informada en clínica e investigación biomédica. Las múltiples facetas de la decisión y el consentimiento informado. Bogotá, D. C.: Unibiblos. [ Links ]
O Neill, O. (2002). Autonomy y Trust in Bioethics. Cambridge: Cambridge University Press. [ Links ]
Pfeiffer, M. (2003). Encrucijadas y líneas de fuga entre moral, ética, religión y ley. Buenos Aires: UBA, Conicet. [ Links ]
Ragin, Ch. (2007). La construcción de la investigación social. Introducción a los métodos y su diversidad. Bogotá, D. C.: Siglo del Hombre Editores. [ Links ]
Reale, G. & Antiseri, D. (1992). Historia del pensamiento filosófico y científico. Barcelona: Herder. [ Links ]
Roth, N. (2003). Una introducción para el análisis de una política pública. Revista Cuadernos de Administración, 30, pp. 113- 128. [ Links ]
Rubiera, G., et. al (2004). La legalidad de los documentos del consentimiento informado en los hospitales de Asturias. Gaceta Sanitaria, 2(18). [ Links ]
Sen, A. (1999). Desarrollo y Libertad. Barcelona: Planeta. [ Links ]
Siegler, M. (1996). La relación médico paciente en la era de la medicina gestionada. Madrid: Doce Calle. [ Links ]
Simón, P. & Barrio, I. (2004). ¿Quién decidirá por mí? Madrid: Triacastela. [ Links ]
Simón, P. (1999). "El Consentimiento Informado y la participación del enfermo en las relaciones sanitarias". Madrid: Triacastela. [ Links ]
Simón, P. (1999). El consentimiento informado. Madrid: Triacastela. [ Links ]
Simón, P. (2004). Problemas Prácticos del Consentimiento Informado. Barcelona: Fundación Víctor Grífols I Lucas. [ Links ]
Simón, P. (2005). Ética de las organizaciones sanitarias. Nuevos modelos de calidad. Madrid: Triacastela. [ Links ]
Slowther, A. & Kleinman, I. (2008). Confidentiality. Cambridge: Cambridge University Press. [ Links ]
Stuart, J. (1985). Sobre la libertad. Madrid: Orbis. [ Links ]
Williams, J. (2008). Consent. Cambridge: Cambridge University Press. [ Links ]
Leyes y normas de Chile
1. Constitución Política de la República de Chile.
2. Proyecto de ley sobre derechos y deberes de las personas, Julio 26 de 2006.
3. Sentencia de transexualismo Rol. 2009.
4. Sentencia Rol. 3434 de 1994.
5. Sentencia Rol. 740-07 CDS 18-04-08.
Leyes y normas de Colombia
1. Constitución Política de Colombia 1991.
2. Sentencia T-1390 de 2000.
3. Sentencia T-474 de 1996.
4. Sentencia T-216 de 2008.
5. Sentencia T-881 de 2002.
Normas internacionales
1. Buenas Prácticas Clínicas.
2. Conferencia mundial de derechos humanos, Viena, 14 a 25 de junio de 1993.
3. Declaración de Helsinki, 2008.
4. Declaración de Lisboa, 1995.
5. Pautas Éticas Internacionales para la Investigación Biomédica en Seres Humanos.
Referencia para citar este artículo: Ovalle, C. (2012). Práctica y significado del consentimiento informado en hospitales de Colombia y Chile. Revista Latinoamericana de Ciencias Sociales, Niñez y Juventud, 10 (1), pp. 541-561.