Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Ciencias de la Salud
Print version ISSN 1692-7273On-line version ISSN 2145-4507
Rev. Cienc. Salud vol.2 no.1 Bogotá Jan./June 2004
El SARS y la bioseguridad en Colombia
SARS and biosafety in Colombia
Leonardo Briceño Ayala*
* Docente del Departamento de Salud Pública de la Facultad de Medicina, Universidad del Rosario
Recibido: agosto de 2003 Aceptado: marzo de 2004
La presentación de casos de síndrome respiratorio agudo severo (SARS, por su sigla en inglés) en Colombia produciría consecuencias catastróficas en la población y en el sistema de salud, porque es una enfermedad respiratoria febril, reconocida hace poco, que apareció inicialmente en el sur de China, en noviembre del 2002. Desde allí se ha extendido a varios países y ha dado como resultado más de ocho mil casos y más de 750 muertes (1).
La enfermedad ha sido etiológicamente asociada con un coronavirus (2),(3),(4),(5) y su transmisión parece ocurrir de manera predominante por el contacto directo con material infeccioso, incluidas las secreciones respiratorias. Sin embargo, es posible el contagio vía aérea, y el contacto cercano se ha considerado importante en el mecanismo de transmisión. El contacto directo con objetos contaminados con depósitos infecciosos puede también constituir un medio de transmisión (6). Se sospecha que objetos tocados o contaminados por secreciones de pacientes con SARS, como perillas de puertas pueden ser infectantes hasta por 24 horas (7). Su período de incubación ha sido establecido entre uno y once días, con un promedio de cinco días (8).
La Organización Mundial de la Salud (OMS) define un caso sospechoso de SARS en pacientes con fiebre superior a 38°C, uno o más síntomas respiratorios (tos, disnea) y contacto cercano con una persona diagnosticada previamente con SARS (haberlo cuidado, vivir con ella o tener contacto directo con secreciones de una persona con SARS).
El SARS se considera probable cuando el paciente cumple con los criterios anteriores y tiene indicios radiológicos de infiltrados consistentes con neumonía o síndrome de dificultad respiratoria. Actualmente se usa la medición de concentraciones de anticuerpos IgG anticoronavirus en muestras de suero (9).
Al evaluar las características de la expansión de una enfermedad infecciosa como el SARS, se comprenderá que sólo medidas de bioseguridad muy bien definidas pueden contener la aparición de brotes en una población. El SARS es una enfermedad transmisible que nos permite evaluar casi completamente el funcionamiento de un sistema de protección para trabajadores expuestos a riesgo biológico.
Sus patrones de transmisión han sido evaluados como medianos o altos (10). Esto significa que en la mayor parte de los países donde se ha presentado ha afectado no sólo a los contactos personales primera generación de un primer caso, sino también a otras personas que se han infectado a partir de otras generaciones de casos. Más aún, el virus ha demostrado índices de contagio extremadamente elevados, especialmente en la fase aguda de la enfermedad (11).
Los mecanismos de transmisión son, de hecho, muy similares a los del resfriado común, pero con la diferencia de producir una gran letalidad. Igualmente, se diferencia de virus que, por lo común, se han calificado como causantes de riesgo para los trabajadores de la salud como el de la hepatitis B, C y el VIH, ya que estos últimos no se transmiten por vía aérea.
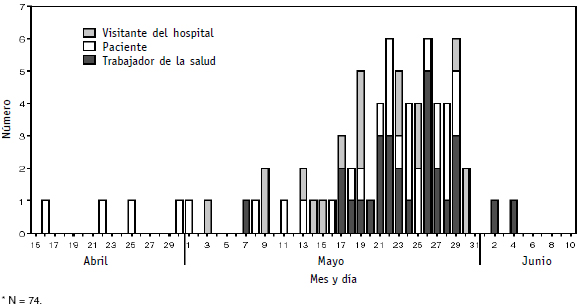
Los trabajadores de la salud que atienden pacientes con SARS se consideran expuestos. El grado de exposición depende de si han estado presentes en procedimientos generadores de aerosoles, al cuidar a estos pacientes, y de si han estado o no protegidos durante la exposición (6). Por otra parte, hay estudios que demuestran graves rebrotes de SARS en personal de la salud, cuando el brote inicial ya ha sido controlado en los pacientes (12). La Figura 1 muestra cómo en un ámbito determinado la aparición de casos comienza con pacientes de hospital y termina en trabajadores de la salud en el término de cincuenta días. De paso, afecta también a los visitantes del hospital. De este modo, las medidas propuestas para proteger a los trabajadores de la salud frente al SARS incluyen:
Figura 1. Esta gráfica demuestra cómo en un ámbito determinado la aparición de casos comienza con pacientes de hospital y termina en trabajadores de la salud en el término de cincuenta días. De paso, afecta también a los visitantes del hospital (12)
Un aspecto más que llena de preocupación es la aparición de reportes emitidos hace poco que señalan casos de SARS entre personal de la salud que ha cumplido estrictamente las medidas de protección recomendadas oficialmente (13). Se especula que estos casos muy seguramente se deben a controles ambientales y elementos de protección personal defectuosos o mal usados, manejo de pacientes en etapas asintomáticas de la enfermedad o participación en procedimientos que generan elevadas cantidades de aerosoles procedentes de secreciones contaminantes.
Como se puede apreciar, sólo faltaría incluir algún protocolo de inmunización que aún no existe para completar el arsenal de medidas de bioseguridad que se deberían aplicar para frenar la expansión. A pesar de un buen control, fallas en su aplicación conducen a la aparición de SARS en personas aparentemente protegidas.
Las medidas básicas de bioseguridad no son conocidas por la generalidad del personal de la salud. Estudios realizados en otros países demuestran lo poco que saben los estudiantes del área de la salud (14), (15),(16),(17) sobre la aplicación de las precauciones universales o estándar recomendadas para la prevención frente a patógenos transmitidos a partir de la sangre. Estas medidas incluyen:
La situación de conocimiento de normas de seguridad por parte de los estudiantes y trabajadores de la salud no tiene por qué ser mejor en nuestro país. Por lo menos, no ha sido demostrado que en Colombia haya ventajosas condiciones de conocimientos, actitudes o prácticas en el personal de salud al respecto. Más aún, la falta de reportes en las revistas indexadas puede indicar que no hay estudios al respecto, y es fácil concluir que si el tema no es objeto de interés, ni siquiera en el ámbito de la descripción del evento, nos encontramos frente a un sistema que no se evalúa, y los sistemas que no se evalúan tienden a ser deficientes.
La formación en bioseguridad debe ser parte crucial de los currículos de las escuelas de formación de personal de la salud. Varias preguntas que debemos formularnos son: ¿qué tanto sabemos de bioseguridad?, ¿conocemos y aplicamos las precauciones universales?, ¿tenemos claridad frente a la protección respiratoria cuando tratamos con microorganismos que se transmiten vía aérea o por contacto directo?, ¿estamos incluidos en sistemas de protección o de detección temprana y manejo adecuado de contaminantes por causa de nuestro trabajo? Estas preguntas deberían poder ser contestadas por cualquier persona que se desempeñe en el área de la salud como estudiante o trabajador. De ello puede depender no sólo su vida, sino la de aquéllos con los que interactúa, llámense éstos pacientes, colegas, familiares o amigos.
Las enfermedades infecciosas que se producen por causa de las actividades de atención en salud pueden generar brotes que amplían la transmisión de estas enfermedades; por tal motivo, parte de la solución a esta problemática pasa por el entrenamiento del personal de salud en técnicas de bioseguridad, que permita hacer frente a patologías infecciosas de manera exitosa. Colombia no ha demostrado estar a la vanguardia en este campo; por lo tanto, deben establecerse políticas que permitan el desarrollo de actividades encaminadas a la contingencia de enfermedades ampliamente conocidas en nuestro medio, como la hepatitis o el sida o de nuevas patologías, como el SARS, de cuyas consecuencias no estamos exentos en el mediano plazo.
BIBLIOGRAFÍA
1. Sampathkumar P, Temesgen Z, Smith TF, Thompsom RL. SARS: epidemiology, clinical presentation, management and infection control measures. Mayo Clin Proc 2003 Jul;78(7):882-90. [ Links ]
2. Zhang QF, Cui JM, Huang XJ, Lin W, Tan DY, Xu JW et al. Morphology and morphogenesis of severe acute respiratory syndrome (SARS)-associated virus. Sheng Wu Hua Xue Yu Sheng Wu Wu Li Xue Bao (Shanghai) 2003 Jun;35(6):587-91. [ Links ]
3. Wang CZ, Chi CW. The biological characteristics of SARS virus and its related coronaviruses. Sheng Wu Hua Xue Yu Sheng Wu Wu Li Xue Bao (Shanghai) 2003 Jun;35(6):495-502. [ Links ]
4. Qin L, Xiong B, Luo C, Guo ZM, Hao P, Su J et al. Identification of probable genomic packaging signal sequence from SARS-CoV genome by bioinformatics analysis. Acta Pharmacol Sin 2003 Jun;24(6):489-96. [ Links ]
5. Ksiazek TG, Erdman D, Goldsmith CS, Zaki SR, Peret T, Emery S et al. A novel coronavirus associated with severe acute respiratory syndrome. N Engl J Med. 2003 May 15;348(20):1953- [ Links ]
6. CDC. Interim guidance on the use of respirators to prevent transmission of SARS. 2003 May [fecha de acceso 10 de diciembre de 2003]. URL disponible en: http://www.cdc.gov/ncidod/sars/pdf/respirators-sars.pdf [ Links ]
7. AFL-CIO. SARS: what every health care worker needs to know. Service Employees International Union. 2003 May [fecha de acceso 10 de diciembre de 2003]. URL disponible en http://www.seiu.org/docUploads/Final_SARS_Factsheet_5_21_03.pdf [ Links ]
8. Wang M, Du L, Zhou DH, Di B, Liu YF, Qin PZ et al. Study on the epidemiology and measures for control on severe acute respiratory syndrome in Guangzhou city. Zhonghua Liu Xing Bing Xue Za Zhi 2003 May;24(5):353-61. [ Links ]
9. Rainer TH, Cameron PA, Smit D, Ong KL, Hung AN, Nin DC et al. Evaluation of WHO criteria for identifying patients with severe acute respiratory syndrome out of hospital: prospective observational study. BMJ 2003 Jun 21;326(7403):1354-8. [ Links ]
10. Instituto Nacional de Salud de Colombia. Síndrome respiratorio agudo severo (SRAS). 2003 mayo [fecha de acceso 10 de diciembre de 2003]. URL disponible en: http://www.ins.gov.co/pdf_investiga/sras. [ Links ]
11. Gao ZC, Zhu JH, Sun Y, Ding XL, Ma JS, Cui YX et al. Clinical investigation of outbreak of nosocomial severe acute respiratory syndrome. Zhongguo Wei Zhong Bing Ji Jiu Yi Xue 2003 Jun;15(6):332-5. [ Links ]
12. MMWR. Severe acute respiratory syndrome. Toronto, Canada, 2003. MMWR Morb Mortal Wkly Rep 2003 Jun 13;52(23):547-50. [ Links ]
13. MMWR. Cluster of severe acute respiratory syndrome cases among protected health-care workers. Toronto, Canada, April 2003. MMWR Morb Mortal Wkly Rep 2003 May;52(19):433-6. [ Links ]
14. Diekema DJ, Schuldt SS, Albanese MA, Doebbeling BN. Universal precautions training of preclinical students. Prev Med 1995 Nov;24(6):580-5. [ Links ]
15. Jeffe DB, Mutha S, Kim LE, Evanoff BA, LEcuyer PB, Fraser VJ. Does clinical experience affect medical students knowledge, attitudes, and compliance with universal precautions?. Infect Control Hosp Epidemiol 1998 Oct;19(10):767-71. [ Links ]
16. Madan AK, Raafat A, Hunt JP, Rentz D, Wahle MJ, Flint LM. Barrier precautions in trauma: is knowledge enough?. J Trauma 2002 Mar;52(3):540-3. [ Links ]
17. Osborn EH, Papadakis MA, Gerberding JL. Occupational exposures to body fluids among medical students. A seven-year longitudinal study. Ann Intern Med 1999 Jan;130(1):45-51. [ Links ]














