Introducción
La hipertensión arterial (HTA) secundaria se define como el incremento de la presión arterial sistemica debido a una causa identificable que puede ser tratable en la mayoria de los casos. Su prevalencia cambia de acuerdo con el grupo etário y los grupos específicos, por ejemplo, aquellos que se encuentran en el espectro de HTA resistente o refractaria. En la literatura se ha descrito que esta puede ser alrededor del 5 % al 10 % en pacientes hipertensos y que puede aumentar entre un 20 % y un 40 % en pacientes que presentan HTA resistente (1,2).
Su identificación es relevante, ya que puede implicar la desaparición de la enfermedad o, al menos, cambios en la terapia de un paciente con HTA de difícil manejo. Adicionalmente, se pueden prevenir o minimizar los cambios que ocurren en la vasculatura sistémica, secundarios a esta. Es importante reconocer que dentro del espectro de la HTA se pueden destacar diversos tipos y es necesario identificar cada uno para diferenciarlos de la HTA secundaria.
Materiales y métodos
Se buscaron artículos en Pubmed, Google Schoolar, The Clinics, UpToDate y se escogieron aquellos cuya metodología fuera principalmente revisión de la literatura. Se tuvieron en cuenta elementos cuya fecha de realización se encontrara entre 2010 y 2016, con idioma inglés y español, y que tuvieran las palabras clave: hipertensión, apnea del sueño obstructiva, hiperaldosteronismo, hipertensión renal y coartación aórtica. Aproximadamente, se obtuvieron 70 publicaciones de las cuales se descartaron 50, ya que no abarcaban el tema de interés. Así, se leyeron los resúmenes de 20 publicaciones, de las cuales se descartaron 8, ya que no aportaban información adicional. De esto quedaron 12 artículos para ser incluidos como fuentes bibliográficas en esta publicación.
Clasificación de la hipertensión arterial (1)
HTA esencial (primaria): es la forma más común, carece de una etiología especifica.
Hipertensión de bata blanca: lecturas de presión arterial elevadas (≥ 140/90 mmHg) durante la evaluación médica y presencia de mediciones rutinarias (< 140/90 mmHg).
HTA enmascarada: lecturas de presión arterial en el consultorio (< 140/90 mmHg); sin embargo, en las mediciones ambulatorias se obtienen valores en rango de hipertensión arterial.
Seudohipertensión: presencia de HTA medida con manguito y esfingomanómetro al menos 15 mmHg mayor que la presión intrarterial tomada simultáneamente. Es común encontrar este fenómeno en pacientes ancianos, ya que este grupo suele presentar calcificación y rigidez arterial que no se correlaciona con daños en órgano blanco.
HTA resistente: cifras de tensión arterial mayores a 140/90 mmHg, a pesar de una adecuada adherencia al tratamiento que conste de, al menos, 3 antihipertensivos de diferentes clases, incluyendo un diurético.
HTA refractaria: cifras de tensión arterial elevadas que se encuentre en manejo con 4 medicamentos sin lograr un control adecuado.
En quién sospechar hipertensión arterial secundaria
Según Textor et al. (3), los hallazgos para sospechar un origen secundario de HTA son los siguientes:
Paciente previamente controlado con un incremento agudo en los valores de presión arterial y que evidencie rangos de crisis hipertensiva.
Paciente con HTA resistente.
Paciente menor a 30 años de edad sin factores de riesgo asociados a HTA, como obesidad, raza, historia familiar o tabaquismo.
Sospecha de HTA maligna (definida como pacientes con HTA severa asociada a signos de daño de órgano blanco como hemorragia retiniana, papiledema, falla cardiaca, alteración neurológica o lesión renal aguda).
HTA de inicio antes de la pubertad.
Causas de hipertensión arterial secundaria (4)
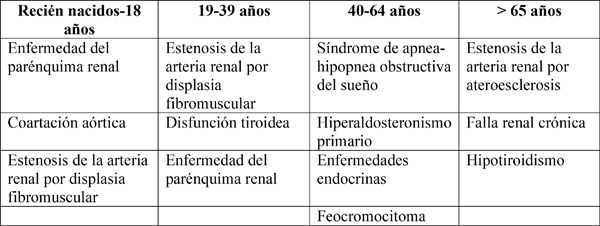
Una de las causas de HTA secundaria radica en el grupo etario (tabla 1).
Mecanismos fisiopatológicos de las principales causas de hipertensión arterial secundaria
Síndrome de apnea-hipopnea obstructiva del sueño (SAHOS)
El SAHOS es una de las principales causas de HTA secundaria. Se caracteriza por apneas e hipopneas recurrentes obstructivas causadas por el colapso de la vía aérea superior durante el sueño.
La principal causa fisiopatológica se relaciona con la hipoxia, ya que durante el sueño la hipoxemia recurrente y la hipercapnia en estos pacientes estimula quimiorreceptores en el sistema nervioso central y en el periférico, que de base tienen una sensibilidad incrementada a la actividad del sistema nervioso simpático, lo que lleva a elevación en la presión arterial.
Los despertares repetitivos estimulan la innervación simpática e incrementan las concentraciones plasmáticas de catecolaminas, renina y angiotensina II, que causan vasoconstricción periférica y un incremento en la presión arterial nocturna. Por otro lado, hay un disbalance oxidativo secundario a la hipoxia, ya que se producen grandes cantidades de radicales libres de oxígeno que inducen respuestas inflamatorias sistémicas que llevan al engrosamiento de la íntima vascular, lo que se asocia con desarrollo y progresión de ateroesclerosis. Esto genera un remodelamiento vascular con incremento de la resistencia y respuesta reducida a los vasodilatadores dependientes del endotelio. Eventualmente, resulta en disminución del flujo sanguíneo durante el periodo diastólico con agravamiento de la esclerosis vascular que induce la la elevación de la presión arterial (5).
La severidad del SAHOS se clasifica de acuerdo con el índice de apnea/hipoapnea (número de apneas-hipoapneas/hora de sueño). Es leve entre 5 y 15; moderada, de 15 a 30, y severa, > 30 eventos/hora. La mayoría de pacientes presenta somnolencia diurna, ronquido, cefalea matutina, alteraciones en la concentración e irritabilidad.
Entre los hallazgos clínicos pueden presentar: obesidad, cuello corto o ancho, macroglosia y orofaringe estrecha. Otros hallazgos clinicos son la taquicardia y bradicardia nocturnas asociadas a incremento del tono simpático y vagal.
Su evaluación y diagnóstico se realiza mediante una polisomnografía, donde se identificará el patrón de las apneas (centrales/obstructivas) y el índice de apneas/hipoapneas. De acuerdo con esto se determina el tratamiento indicado.
Se recomienda un ecocardiograma en estos pacientes, para evaluar la función ventricular, la masa ventricular izquierda, y estimar la presión de la arteria pulmonar (2).
Enfermedad del parénquima renal
Pese a que se reconoce que la HTA puede generar enfermedad renal crónica, diversas patologías cuya etiología inicial es la afectación del parénquima renal pueden llevar a la aparición de HTA secundaria.
Entre los mecanismos fisiopatológicos reconocidos se encuentra el deterioro en la actividad y el número de nefronas disponibles para mantener un balance adecuado entre sodio y agua, lo que lleva a un incremento del volumen intravascular y activación del sistema renina-angiotensina aldosterona (1). Sin embargo, en los últimos años se ha identificado un rol en la innervación simpática renal. Esto se asocia con un incremento en la actividad simpática, cuya consecuencia son cambios en la perfusión y presión intrarrenal, disminución en la sensibilidad de los barorreceptores y anomalías de la función vagal.
También se encuentra un incremento en la concentración de endotelina y disminución de los factores vasodilatadores derivados del endotelio vascular con cambios estructurales en las arterias renales, que llevan finalmente a HTA y deterioro de la función renal (6).
Deben sospecharse entidades como glomerulonefritis aguda, cuya manifestación puede ser la presencia de HTA de difícil control con hallazgos en el uroanálisis como hematuria y cilindros de glóbulos rojos.
Otras patologías intrínsecas renales que pueden presentarse con HTA pueden ser: enfermedad renal poliquística, tumores (carcinoma de células renales, nefroblastoma y tumores productores de renina), vasculitis (poliarteritis nodosa) y pielonefritis crónica.
El tamizaje se realiza midiendo creatinina sérica y nitrógeno ureico en la sangre y, posteriormente, con una ecografía renal. En caso de encontrarse alteraciones, debe estudiarse a profundidad a través de otros métodos para identificar la etiología (1).
Estenosis de la arteria renal
La estenosis de la arterial renal tiene una presentación bimodal con un origen etiopatogénico distinto. Se ha observado que en los menores de 40 años es secundaria a displasia fibromuscular; mientras que en los mayores de 50 años de edad se encuentra relacionada con ateroesclerosis.
Se asocia con insuficiencia renal progresiva y complicaciones cardiovasculares, como falla cardiaca refractaria y edema pulmonar agudo. La ateroesclerosis, usualmente, afecta el ostium y la porción proximal de la arteria renal y aorta abdominal (7).
La fisiopatología se relaciona con hipoperfusión renal que genera un estímulo neurohumoral con activación del eje renina-angiotensina-aldosterona. Cuando la afectación es unilateral, el riñón sano se encarga de excretar más cantidades de sodio, por lo que genera un síndrome de hiponatremia hipertensiva; cuando es bilateral, no se presenta este mecanismo compensatorio y se genera retención de líquido y sobrecarga de volumen y pérdida progresiva de la función renal, que puede desencadenar finalmente falla cardiaca congestiva.
Dado que la angiotensina es un estimulador de especies reactivas del oxígeno, estos productos generan vasoconstricción e inducen apoptosis de células endoteliales, promoviendo su inflamación y daño del tejido.
Esta entidad no solo se asocia con HTA (principalmente resistente), sino que también se ha visto deterioro progresivo de la función renal hasta llevar a estadios avanzados de enfermedad renal crónica con necesidad de terapia de remplazo renal y exacerbación de síndromes cardiacos, como falla cardiaca congestiva.
El estudio de esta patología se hace mediante una ecografía Doppler de la arteria renal, que tiene una sensibilidad del 84 % y una especificidad del 97 %. En caso de evidenciarse alguna anormalidad, puede complementarse con resonancia nuclear magnética o angiotomografía de la arteria renal (8).
Un aspecto clave que debe hacer sospechar en un paciente adulto la presencia de estenosis de la arteria renal es que se evidencie deterioro marcado de la función renal cuando se inicia terapia antihipertensiva con inhibidores de la enzima convertidora de la angiotensina o antagonistas del receptor de angiotensina 2.
Aldosteronismo primario
El aldosteronismo primario abarca las condiciones en las que hay producción de aldosterona de forma no regulada. Esta patología, frecuentemente subdiagnosticada, ocurre en un 15 %-20 % de pacientes que presentan HTA resistente.
Los adenomas productores de aldosterona son más comunes en mujeres que en hombres en una relación 2:1, entre la tercera y quinta décadas de la vida. Se consideraba previamente que los aldosteronomas eran la causa más común de hiperaldosteronismo primario; sin embargo, actualmente se sabe que cerca del 75 % se debe a hiperplasia adrenal idiopática bilateral. Es muy importante reconocer, si es posible, cuál es su causa para orientar el tratamiento.
Según Cohen y Twonsend (9), entre las principales entidades que causan hiperaldosternismo se encuentran:
Adenomas productores de aldosternona.
Adenomas productores de aldosterona respondedores a renina.
Hiperplasia adrenal idiopática bilateral.
Aldosteronismo primario familiar.
Secreción ectópica de aldosterna (normalmente en riñones y ovarios).
Carcinomas adrenocorticales productores de aldosterona.
Se sabe que la aldosterona induce reabsorción de sodio en el túbulo contorneado distal, lo que aumenta la secreción de potasio y de hidrogeniones a través de la orina, llevando a hipernatremia, hipopotasemia y alcalosis metabólica, principales hallazgos paraclínicos en esta entidad. Sin embargo, la hipopotasemia se encuentra en tan solo el 30 % o el 40 % de los pacientes.
La morbimortalidad asociada con esta entidad es secundaria a las alteraciones electrolíticas y a la HTA. Pueden presentar arritmias cardiacas fatales asociadas con la disminución del potasio sérico u otros descenlaces cardiovasculares, como infarto agudo de miocardio, enfermedad cerebrovascular y falla cardiaca congestiva, por el mal control de la HTA. También se ha visto que el hiperaldosteronismo crónico en ausencia de presión arterial elevada se asocia con riesgo de lesión cardiaca isquémica o fibrótica, hipertrofia ventricular izquierda y disfunción diastólica (10).
Se recomienda medir el índice de aldosterona/renina. Debe tomarse en la mañana, al menos, tras dos horas de marcha. Si el indice es mayor a 20 y se acompaña de aldosterona mayor a 15 ng/dl, el paciente debe ser remitido a endocrinología para realizar otros test confirmatorios.
Coartación de aorta
Se trata de un estrechamiento de la aorta que genera una obstrucción al flujo arterial. Se encuentra en uno de cada 2900 nacidos vivos. Se ha demostrado la presencia de un tejido rígido que se extiende desde la pared aórtica posterior y que protruye hasta el lumen y consiste en un tejido ductal que se encuentra en contacto con la media de este vaso. Tiene un origen multifactorial, genético por asociación de casos familiares, mutaciones en el gen NOTCH1, modelos mecánicos, como una migración defectuosa de células endoteliales, y un depósito de tejido ductal aórtico en el istmo (11).
Su presentación clínica es variable según la edad del diagnóstico. En lactantes puede presentarse con signos y síntomas de falla cardiaca; en adultos jóvenes, con hipertensión arterial en las extremidades superiores.
En el examen físico se encuentra disminución y retraso de los pulsos femorales, claudicación en miembros inferiores; a la auscultación del borde esternal izquierdo puede encontrarse un soplo sistólico con irradiación a la espalda, discrepancia entre la presión arterial de las extremidades superiores e inferiores (> 20 mmHg), siendo mayor en miembros superiores.
Para su diagnóstico se puede realizar un electrocardiograma en búsqueda de hipertrofia ventricular izquierda y una radiografía de tórax con el signo clásico del 3, formada por la impresión generada del segmento de estenosis.
El método de elección es el ecocardiograma, donde se visualiza la coartación y se evalúan las presiones ventriculares, tamaño y función. En caso de detectarse anomalías, se puede tomar una resonancia magnética cardiaca para estimar el flujo y el gradiente pico de la coartación. Se estima que, posterior a la reparación del defecto, entre el 25 % y el 68 % de los pacientes pueden persistir con HTA. Esto se asocia con alteración en la sensibilidad de los barorreceptores, que será mayor entre más tarde se realice la intervención (12).
Otras causas de hipertensión arterial secundaria menos frecuentes
Feocromocitoma
Se debe sospechar si hay una elevación paroxística de la presión arterial, particularmente si se asocia con los siguientes hallazgos: cefalea, palpitaciones, sudoración, palidez. Se considera realizar el tamizaje si se cuenta con los siguientes criterios:
HTA resistente y síntomas asociados.
Historia familiar de feocromocitoma.
Síndrome genético asociado con feocromocitoma MEN2, Von Hippel Lindau y neurofibromatosis.
Masa adrenal con características consistentes con feocromocitoma (tamaño mayor a 4 cm, quístico con cambios hemorrágicos).
Se realizará el tamizaje con medición de catecolaminas en 24 horas o metanefrinas fraccionadas en el plasma. Si el test es positivo, debe realizarse una tomografía axial computarizada o una resonancia magnética nuclear abdominal/adrenal, y si el test abdominal es negativo, se realizará un gammagrafía con I-metayodobenzilguanidina (2).
Síndrome de Cushing
Entre los hallazgos clásicos del síndrome de Cushing se encuentran: obesidad central, debilidad de músculos proximales, equimosis, estrías en el abdomen y joroba de bufalo. Esta entidad se debe sospechar en pacientes con HTA resistente y que tengan hallazgos imagenológicos de un incidentaloma adrenal.
Debe tamizarse solo si existe la sospecha y no de forma rutinaria, y para esto se recomienda medición del cortisol libre en orina de 24 horas o test de cortisol nocturno en la saliva (3).
Disfunción tiroidea
La disfunción tiroidea afecta el gasto cardiaco y la resistencia vascular periférica. El hipotiroidismo puede elevar la presión arterial diastólica; mientras que el hipertiroidismo causa elevación de la presión arterial sistólica, llevando a una baja presión de pulso. Se diagnostica mediante midiendo la hormona estimulante de la tiroides.
Medicamentos
Entre los medicamentos asociados con HTA secundaria se encuentran agentes quimioterapéuticos que se asocian con daño microvascular. Otros medicamentos involucrados son antinflamatorios no esteroideos, glucocorticoides, anticonceptivos orales y antidepresivos.
Conclusiones
Es importante realizar una anamnesis y un examen físico dirigido en el paciente con HTA para evaluar la presencia de hallazgos que sugieran una causa secundaria y, de esta forma, realizar un tamizaje, diagnóstico y tratamiento adecuado que lleve a la reducción del riesgo cardiovascular e incluso a la curación de la HTA.
A pesar de que la hipertensión arterial secundaria tiene una prevalencia baja entre la población general, es importante tener en cuenta la presencia de este fenómeno en pacientes hipertensos con un mal control de las cifras tensionales.
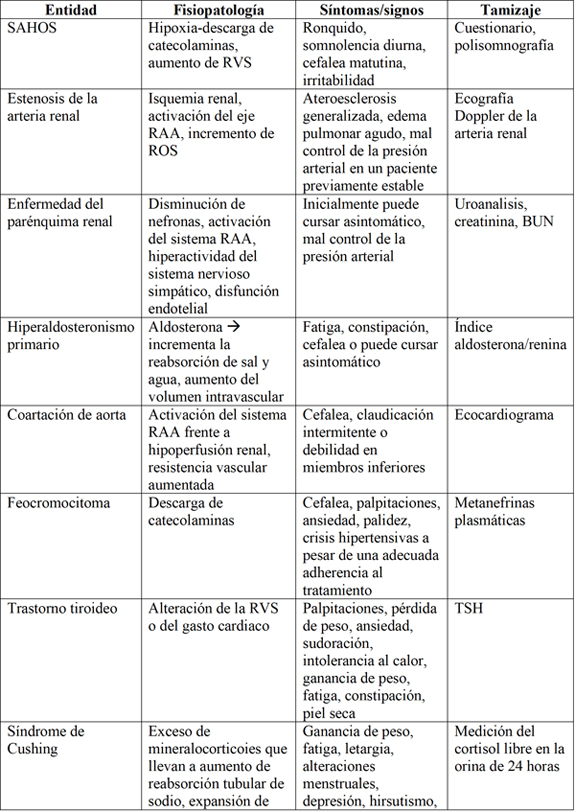
Es de gran utilidad clasificar al paciente de acuerdo con el grupo etario para descartar las principales causas de hipertensión arterial secundaria y, de esa forma, realizar el tamizaje en atención primaria. A pesar de que las nombradas previamente no son las únicas causas, son las patologías más prevalentes, las cuales deben descartarse a través de la clínica y laboratorios encionados (tabla 2).