Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cirugía
Print version ISSN 2011-7582On-line version ISSN 2619-6107
rev. colomb. cir. vol.21 no.1 Bogotá Jan./Mar. 2006
Técnica y manejo
(1) Unit Chief, Trauma Surgery Service "A". Department of Surgery. Division of Trauma and Critical Care. Associate Professor. University of Southern California Senior Attending Surgeon LAC + USC Medical Center.
(2) Chief, International Research Fellow. Department of Surgery. Division of Trauma and Critical Care. University of Southern California LAC + USC Medical Center.
(3) Assistant Unit Chief, Trauma Surgery Service "A". Department of Surgery. Division of Trauma and Critical Care. Clinical Instructor. University of Southern California. Senior Attending Surgeon LAC + USC Medical Center.
Division of Trauma and Critical Care. Department of Surgery, University of Southern California. LAC+USC Medical Center, Los Ángeles, California.
Correspondencia: Juan A. Asensio, MD, FACS. Division of Trauma and Critical Care Department of Surgery University of Southern California School of Medicine and the Los Ángeles County/USC Medical Center 1200 North State Street, Room 10-750. Los Angeles, California 90033-4525. USA. Ph: (323) 226-8112. Fax: (323) 226-8116. Correo electrónico: asensio@hsc.usc.edu.
Fecha de recibo: Julio 7 de 2005. Fecha de aprobación: Enero 18 de 2006.
Resumen
Las lesiones traumáticas del duodeno son infrecuentes, representan aproximadamente el 4% de las lesiones abdominales; pero conllevan una tasa de morbi-mortalidad significativa por lo cual es primordial su reconocimiento y tratamiento precoz.
El objetivo de este trabajo es presentar una descripción concisa de la perspectiva histórica y de la anatomía de este órgano. Esta última cobra especial interés a la hora de la clasificación y manejo de la lesión duodenal. Asimismo, se describen los métodos de diagnóstico al alcance en la evaluación del traumatismo duodenal y la importancia de un conocimiento amplio de las técnicas quirúrgicas más utilizadas. Por último, se realiza un análisis profundo de los rangos de morbilidad y mortalidad de estas lesiones con base en una extensa revisión de la literatura actual, y el aporte de la experiencia de los autores en el manejo de este tipo de lesiones en un Centro Urbano de Trauma Nivel I.
Palabras clave: duodeno, trauma, traumatismos abdominales, cirugía.
Abstract
Traumatic lesions of the duodenum are not frequent, representing around 4% of all abdominal lesions. However, they are associated with significant morbidity and mortality rates and, therefore, it becomes of utmost importance their early recognition and treatment.
The aim of this paper is to present a concise historical perspective and description of the anatomy of this organ. Anatomy is important because of the need to classify these lesions in preparation for their management. We also describe the diagnostic modalities and discuss the value of an ample knowledge of the different surgical techniques that are more generally utilized. Lastly, we analyze the ranges of morbidity and mortality based upon an extensive review of the current literature, adding our experience at an Urban Trauma Center Level I.
Key words: duodenum, trauma, abdominal injuries, surgery.
Introducción
Las lesiones traumáticas duodenales son infrecuentes pero producen una tasa de morbi-mortalidad significativa, por lo cual es primordial su reconocimiento y tratamiento precoz. En la aproximación diagnóstica del traumatismo duodenal es importante el conocimiento de la anatomía de este órgano, que cobra especial interés a la hora de la clasificación de estas lesiones, así como del mecanismo que produce la lesión, sobre todo en los casos de traumatismo abdominal contuso. Se debe tener presente la elevada frecuencia de lesiones asociadas, puesto que el duodeno está en íntima relación con otros órganos intra y retroperitoneales, así como con estructuras vasculares mayores que pueden poner en peligro la vida del paciente de forma inminente.
Anatomía del duodeno
El duodeno da inicio al intestino delgado y mide aproximadamente 21 cm (1); se divide en cuatro porciones: superior, descendente, transversa y ascendente, conocidas como primera, segunda, tercera y cuarta porción duodenal. La primera está comprendida entre el músculo pilórico y el conducto biliar común colédoco en la parte superior y la arteria gastroduodenal en la inferior; su origen está marcado por la vena pilórica de Mayo. La segunda se extiende desde el conducto biliar común y la arteria gastroduodenal hasta la ampolla de Vater. La tercera se prolonga hasta los vasos mesentéricos superiores, cruzándolos anteriormente a través de la unión de la tercera con la cuarta porción. Finalmente, la cuarta se extiende desde los vasos mesentéricos hasta el punto donde el duodeno emerge del retroperitoneo para unirse con el yeyuno en el lado izquierdo de la segunda vértebra lumbar.
La entrada al duodeno está cerrada por el esfínter pilórico y su salida está suspendida por el ligamento fibromuscular de Treitz. El duodeno es móvil desde el píloro hasta la cuarta porción, pero fijo en ciertos puntos. El ligamento de Treitz, presente en el 86% de la población, se extiende desde el pilar derecho del diafragma hasta el músculo liso de la pared del duodeno en el 5% de los casos, y hasta la tercera y cuarta porciones del duodeno o la combinación de los tres en 95% de los casos. Este ligamento está formado por músculo liso en 85% (2).
El duodeno es un órgano retroperitoneal, excepto en la mitad anterior de la circunferencia de la primera porción; esta última, la mitad distal de la tercera porción y su cuarta porción en su totalidad están sobre la columna vertebral, junto con el psoas, la aorta, la vena cava inferior y el riñón derecho que forman su límite posterior. En su parte anterior, el duodeno está limitado por el hígado, que cubre la primera y la segunda porciones, el ángulo hepático del colon, la vertiente derecha del colon transverso, el mesocolon y el estómago que cubren la cuarta porción del duodeno. Lateralmente se encuentra relacionado con la vesícula y medialmente con el páncreas, que abraza en un arco en C.
El duodeno tiene irrigación supletoria con el páncreas. Los vasos que irrigan el duodeno incluyen la arteria gastroduodenal y sus ramas, la arteria retroduodenal, la arteria supraduodenal de Wilkie, la arteria pancreaticoduodenal superior, la arteria mesentérica superior y su primera rama, y la arteria pancreaticoduodenal inferior. La arcada pancreaticoduodenal dorsal y ventral está formada por la anastomosis de las arterias pancreaticoduodenales superior e inferior y sus numerosas ramas que irrigan al páncreas y al duodeno. La anastomosis entre la arteria gastroduodenal y la arteria pancreaticoduodenal sirve como sistema de comunicación entre el tronco celíaco y la arteria mesentérica superior.
El conducto biliar común, o canal colédoco entra en la parte posterior de la cabeza del páncreas después de pasar por debajo del duodeno en 83% de los casos (3, 4); entra en la luz duodenal entre la segunda y la tercera porciones del mismo a 2 ó 3 cm del píloro.
Incidencia de las lesiones duodenales
La localización retroperitoneal del duodeno desempeña papel importante en la protección de este órgano frente a traumatismo. Asimismo, al encontrarse en la proximidad de otras vísceras y estructuras vasculares mayores las lesiones aisladas del mismo no son frecuentes. La incidencia de las lesiones duodenales descrita en la literatura varía entre 3,7 y 5% (5-7).
Recientemente, Watts y cols. (8) diseñaron un estudio retrospectivo para calcular la prevalencia del traumatismo contuso de víscera hueca, en el que participaron 95 centros de trauma de los Estados Unidos, incluido el de los autores. Se halló un total de 227.972 traumatismos contusos, de los cuales 2.632 fueron lesiones de víscera hueca. Entre estas lesiones, el duodeno fue el cuarto órgano más afectado con 12% de los casos, precedido por el intestino delgado, yeyuno-ileon y colon-recto.
Mecanismo de la lesión
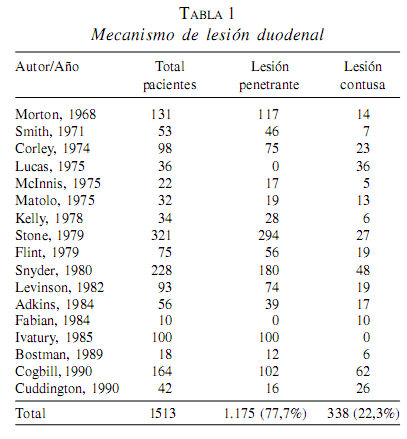
En general, los traumatismos penetrantes son la causa más frecuente de lesión duodenal, aunque esto puede diferir dependiendo de la localización en la que se produzca el mismo. Los traumatismos penetrantes ocurren con más frecuencia en áreas urbanas, mientras que los contusos predominan en ambientes rurales. En una revisión de 17 series publicadas en la literatura durante un período de 22 años se encontró un total de 1.513 lesiones duodenales, de las cuales 1.175 (77,7%) eran consecuencia de un traumatismo penetrante y 338 (22,3%) secundarias a trauma contuso (9) (tabla 1). Recientemente, Ballard y cols. (10) comunicaron su experiencia en el manejo del traumatismo duodenal mediante una revisión que incluyó 103.864 pacientes con traumatismo abdominal hospitalizados durante un período de seis años en 28 instituciones de los Estados Unidos. Estos autores comunican un total de 206 casos de traumatismo duodenal contuso con una incidencia de 0,2%.
En los casos de traumatismo penetrante el mecanismo de lesión es secundario a la violación de la integridad de la pared duodenal mediante un objeto corto-punzante o bien en heridas por arma de fuego, debido a la penetración y posterior disipación de la energía cinética causada por el proyectil. Sin embargo, en los casos de traumatismo contuso el mecanismo es más complejo. El duodeno se encuentra fijo en su segunda porción por el canal colédoco y en su cuarta porción por el ligamento de Treitz, descansando en el retroperitoneo sobre la columna vertebral. Debido a esta especial configuración y situación anatómica, cuando se produce un traumatismo abdominal contuso, se aplica una fuerza directa sobre la pared abdominal que se transmite al duodeno, el cual es proyectado posteriormente contra la columna vertebral rígida. Este mecanismo es muy común en los casos de accidentes automovilísticos en los que el volante impacta contra el mesogastrio. Los desgarros duodenales se producen cuando las porciones móviles del duodeno sufren un movimiento de aceleración y desaceleración hacia delante y hacia atrás contra las porciones fijas de esta víscera y suelen ser el resultado de caídas de grandes alturas. Por último, pueden causarse estallidos duodenales cuando se produce el cierre simultáneo del píloro y la cuarta porción duodenal en el ligamento de Treizt, creándose así un segmento duodenal cerrado.
Localización anatómica de la lesión duodenal
La segunda porción duodenal es la región más frecuentemente afectada tras un traumatismo. En una revisión de nueve series llevada a cabo entre 1968 y 1985 (9), se analizaron un total de 1.003 lesiones duodenales, observando que tras luego de traumatismo abdominal la segunda porción duodenal es la localización anatómica más frecuentemente implicada con 331 lesiones (33%), seguida de la tercera y cuarta porciones con un total de 194 (19,4%) y 190 (19%). La porción duodenal menos afectada fue la primera con 144 (14,4%). Asimismo, en 142 (14,2%) pacientes se encontró lesión duodenal múltiple.
Lesiones asociadas
El duodeno rara vez se lesiona en forma aislada y con mucha frecuencia se asocia con otro tipo de lesiones de órganos circundantes. En una revisión de once series de 1968 a 1990 se identificaron un total de 1.153 lesiones duodenales; de éstas, 1.045 pacientes (90%) presentaron un total de 3.047 lesiones asociadas. El hígado fue el órgano más frecuentemente comprometido, con un total de 517 lesiones (16,9%), seguido del páncreas con 355 (11,6%), intestino delgado con 351 (11,5%) y colon con 343 (11,3%). Asimismo, se detectaron 299 lesiones (9,8%) en los grandes vasos venosos abdominales, siendo la lesión de la vena cava inferior la más frecuente. Por su parte, las lesiones arteriales ocurrieron en 202 pacientes (6,6%), afectando la mayor parte de las mismas a la aorta (9) (tabla 2).
Diagnóstico
El diagnóstico de la lesión duodenal requiere un alto índice de sospecha clínica, siendo de vital importancia su identificación precoz para evitar un incremento de la morbi-mortalidad inherente a estas lesiones.
El primer paso es tratar de obtener la mayor información posible acerca del mecanismo del trauma y de las condiciones en las que se encontró al paciente en el lugar del accidente. La historia clínica y ciertos hallazgos de la exploración física (como la marca del cinturón de seguridad en la pared abdominal anterior), pueden aportar claves al cirujano para el diagnóstico de estas lesiones (11). Pese a todo esto y debido a la localización retroperitoneal del duodeno, la exploración física en un paciente con lesión duodenal puede ser totalmente anodina y sólo manifestarse tardíamente en forma de peritonitis. Debe sospecharse en especial en aquellos pacientes con dolor o defensa en el cuadrante superior derecho o en el mesogastrio. En ocasiones, se puede presentar como dolor referido al cuello, los testículos o priapismo. Algunos autores han sugerido que esto podría deberse a que la sensación dolorosa es conducida por fibras simpáticas que discurren a lo largo de los vasos gonadales (12, 13).
Los datos de laboratorio no son de mucha utilidad en el diagnóstico de este tipo de lesiones. Aunque algunos médicos han considerado a la amilasa sérica como un posible marcador de daño duodenal, en opinión, de los autores la determinación de esta enzima es sensible pero poco específica por lo cual no debe ser usada como un indicador para la realización de una laparotomía exploradora (9). Los estudios radiológicos pueden ser muy útiles en el diagnóstico de lesión duodenal. La radiografía simple de abdomen puede poner de manifiesto, aproximadamente en 33% de los pacientes, la presencia de aire retroperitoneal, aire libre intraperitoneal, aire en el árbol biliar, o bien la obliteración de la silueta del psoas o fracturas de las apófisis transversas o escoliosis de la columna lumbar, lo que debe hacer sospechar la posibilidad de una lesión duodenal (14).
Las perforaciones retroperitoneales del duodeno pueden resultar en fugas del contenido intestinal en el saco menor. Estas perforaciones normalmente están contenidas y localizadas en dicha cavidad, aunque en ocasiones pueden ponerse en comunicación con la cavidad peritoneal a través del foramen de Winslow y producir neumoperitoneo. En estos casos un examen con Gastrografin® (Bristol-Myers Squibb, Evansville, IN) podría revelar el lugar de la perforación. En la mayoría de los pacientes el contraste se debe administrar lentamente por una sonda nasogástrica para que el bulbo duodenal se rellene de manera adecuada y su extremo distal debe encontrarse de preferencia en el fundus gástrico. La posición ideal del paciente es el decúbito lateral derecho. Si no se observa fuga, debe colocarse en decúbito supino y repetirse las radiografías incluyendo estómago y duodeno. El estudio se completa colocando al paciente en decúbito lateral izquierdo lo que permite mejor visualización del antro y del duodeno. Si el examen con contraste hidrosoluble es normal, debe realizarse un estudio con bario para confirmar la ausencia de la perforación, ya que las perforaciones pequeñas se detectan mejor con este material. En presencia de peritonitis no debe usarse este tipo de contraste (11).
El mejor método para visualizar los órganos retroperitoneales es la tomografía axial computadorizada (TAC) con contraste intravenoso e intraluminal. Es un examen muy sensible para detectar la presencia de pequeñas cantidades de aire, sangre o extravasación de contraste en el retroperitoneo, especialmente en niños (15), aunque según algunos autores su utilidad en adultos es más discutida. En una revisión llevada a cabo por Ballard y col. (10), incluyendo 30 pacientes con traumatismo duodenal contuso, en 18 se realizó TAC como método para diagnosticar lesión duodenal, y en la mayoría de los casos (15 pacientes) se realizó en las primeras cuatro horas tras la admisión. La presencia de líquido intraperitoneal fue el hallazgo más común con once casos (73%), seguido de detección de hematoma duodenal en seis (40%) y neumoperitoneo en cinco (33%). Asimismo, en cuatro pacientes (27%) con ruptura duodenal completa la TAC fue interpretada como normal. Estos autores concluyen que los hallazgos considerados "patognomónicos" de traumatismo duodenal, como la presencia de aire retroperitoneal y la extravasación de contraste, están presentes solamente en una minoría de los casos. Los autores recomiendan la realización de una TAC con contraste oral e intravenoso en los pacientes estables hemodinámicamente en los que se sospeche una lesión duodenal. Si se observa extravasación del medio de contraste oral desde el duodeno junto con hematoma retroperitoneal puede establecerse el diagnóstico de lesión duodenal. Si la TAC no es totalmente concluyente, se recomienda la realización de un estudio fluoroscópico con Gastrografin® para visualizar el peristaltismo duodenal y confirmar la extravasación del medio de contraste desde el duodeno. Si no se identifica esta fuga, debe completarse el estudio con la administración de contraste baritado que proporciona mejor delimitación del duodeno y puede establecer también la presencia de hematoma duodenal.
El lavado peritoneal diagnóstico (LPD), considerado como una herramienta útil en el diagnóstico de las lesiones intraperitoneales, no tiene valor en la detección de las lesiones retroperitoneales. Algunos autores (7, 16) han comunicado tasas de hasta 50-70% de pacientes con traumatismo duodenal con LPD positivo, aunque en la mayoría de los casos esto es debido a la presencia de lesiones intraperitoneales asociadas. En una serie reciente publicada por Ballard y col. (10) que incluyó a 30 pacientes con traumatismo duodenal contuso, se realizó LPD en diez como estudio inicial. Nueve procedimientos fueron positivos según los criterios clásicos (>100.000 eritrocitos/mL, >500 leucocitos/mL, amilasa > 175 UI/dL, presencia de bilis o de partículas de alimentos). En el décimo paciente, el LPD fue positivo después de otro estudio inicial negativo. Siete de estos diez pacientes mostraban lesiones asociadas (hígado, bazo o estructuras vasculares) que podrían explicar la positividad del LPD y tres presentaron exclusivamente traumatismo duodenal contuso.
La laparoscopia no aporta beneficio alguno a los métodos convencionales de diagnóstico en la evaluación del duodeno. Por último, la laparotomía exploradora continúa siendo habitualmente el último recurso diagnóstico empleado cuando no ha podido descartarse completamente la lesión duodenal (17).
Manejo quirúrgico de las lesiones duodenales
Una vez establecida la indicación quirúrgica se debe poner en práctica en primer lugar las maniobras básicas de reanimación según el Advanced Trauma Life Support (ATLS) del American College of Surgeons (18). Asimismo, antes de comenzar la intervención quirúrgica es recomendable la utilización de antibióticos de amplio espectro como las cefalosporinas de segunda generación.
Una vez realizada la incisión en la línea media, todos los esfuerzos deben dirigirse al control de la hemorragia potencialmente letal procedente de estructuras vasculares u órganos como el bazo o hígado. Después deben examinarse las vísceras huecas con el propósito de controlar una posible fuga intestinal. Completado este paso, el duodeno debe explorarse cuidadosamente y visualizar de manera directa las cuatro porciones del mismo. La presencia de crepitación, manchas de bilis en los tejidos paraduodenales, fístula biliar, hematoma en la región retroperitoneal derecha o hematoma perirrenal deben hacer sospechar la existencia de una lesión duodenal. Posteriormente, el duodeno debe ser movilizado utilizando la maniobra de Kocher, la maniobra de Cattel y Braasch o ambas, que proporcionaran una visualización completa de las paredes anterior y posterior de todas las porciones duodenales.
Tras identificar una lesión duodenal debe definirse su extensión. Se recomienda clasificar las lesiones duodenales utilizando el sistema de la American Association for the Surgery of Trauma-Organ Injury Scale (AAST-OIS) (19) (tabla 3). Las lesiones grado III-V, las pancreaticoduodenales combinadas y las que engloban al conducto biliar común y al área periampular se consideran lesiones complejas.
Aproximadamente 75-85% de las lesiones duodenales pueden ser reparadas mediante técnicas quirúrgicas simples, reservando aquellas más complicadas para el tratamiento de las lesiones más complejas. La tabla 4 muestra las diferentes técnicas quirúrgicas para el tratamiento de las lesiones duodenales.
El hematoma intramural duodenal (grado I) es una lesión poco común que puede presentarse como una obstrucción intestinal y ocurrir tiempo después del traumatismo por lo que se requiere un alto grado de sospecha clínica. En los niños el hematoma duodenal es más frecuente en la primera porción del duodeno, mientras que en los adultos ocurre en la segunda y tercera porciones del mismo. En la radiografía simple de abdomen el hematoma duodenal puede sospecharse por la apariencia en espiral del segmento afectado y delimitarse mejor mediante la aplicación de contraste baritado. En la TAC puede observarse el engrosamiento de la pared duodenal. Existe controversia acerca del tratamiento de esta lesión. Las obstrucciones parciales pueden manejarse en forma conservadora mediante descompresión a través de una sonda nasogástrica y nutrición parenteral durante aproximadamente dos semanas; la mayoría de los mismos se resuelve en forma satisfactoria. Si luego de siete a diez días de tratamiento no se observa mejoría significativa está indicada la exploración quirúrgica. Debe realizarse una incisión en la serosa duodenal para liberar el coágulo y obtener buena hemostasia. Si el hematoma engloba más de 75% de la luz duodenal, en ocasiones se requiere la realización de una gastroyeyunostomía para evitar la obstrucción total (11).
La mayoría de las laceraciones duodenales puede ser corregida en forma primaria después de un cuidadoso desbridamiento del tejido dañado. En una serie de 164 pacientes con traumatismo duodenal publicada por Cogbill y cols. (20), se realizó duodenorrafia a 90 pacientes (55%). Las laceraciones que incluyen menos de 50% de la circunferencia del duodeno (grados I y II), sin otras lesiones pancreáticas o biliares asociadas, reconocidas precozmente, pueden ser tratadas de forma segura con desbridamiento de los bordes de la perforación y con reparación primaria. Las duodenotomías longitudinales pueden ser reparadas en forma transversal si la losngitud de la laceración es menor del 50% de la circunferencia duodenal (17). Asimismo, debe considerarse la colocación de drenajes conectados a sistemas cerrados de aspiración adyacentes a la zona de la duodenorrafia, aunque evitando el contacto directo del mismo con la zona de sutura para evitar la formación de fístulas.
En algunos casos la lesión duodenal en sí o el desbridamiento necesario para eliminar el tejido desvitalizado es demasiado amplio como para permitir un cierre primario, ya que podría causar estrechamiento importante de la luz duodenal. En estos casos, algunos autores han descrito el uso experimental de los parches de serosa yeyunal suturada en los bordes del defecto duodenal. Sin embargo, para otros (11, 17) es una técnica muy compleja y de discutible eficacia clínica.
Para reparar aquellos defectos duodenales mayores de 50 a 75% de la circunferencia duodenal (grado III) se puede realizar una duodenoyeyunostomía en Y de Roux, efectuando una sutura término-terminal entre un extremo del yeyuno y la perforación duodenal. Esta técnica proporciona una anastomosis entre las mucosas de ambas asas intestinales, por lo que la incidencia de fugas es menor. Según Carrillo y cols. (11), esta técnica puede emplearse en el tratamiento de aquellos enfermos con grandes defectos en la segunda porción duodenal próximos a la ampolla de Vater, donde una corrección primaria o una anastomosis podría comprometer la luz intestinal.
Las técnicas de exclusión se reservan para pacientes con retraso en el diagnóstico, o para aquellos que presentan grandes defectos de la pared duodenal (grado IV), lesiones por aplastamiento o lesiones combinadas pancreaticoduodenales (grado V), en los cuales es elevada la probabilidad de dehiscencia de las suturas.
La diverticulización duodenal original fue descrita por Berne y cols. (21) en 1968 y el proceso original incluía antrectomía, desbridamiento y cierre duodenal, colocación de un tubo de duodenostomía, vagotomía, drenaje del tracto biliar y yeyunostomía de alimentación. El inconveniente principal de esta técnica es su gran complejidad, por lo que es de difícil realización en los pacientes inestables hemodinámicamente o con lesiones múltiples.
La exclusión pilórica consiste en la reparación primaria de la lesión duodenal, el cierre del píloro mediante una gastrotomía en la parte más declive de la curvatura mayor gástrica mediante sutura absorbible y, por último, gastroyeyunostomía utilizando la gastrotomía creada para lograr la oclusión pilórica completa y diversión del contenido gástrico. La exclusión pilórica puede llevarse a cabo utilizando una grapadora TA-55 colocada inmediatamente distal al píloro para evitar la retención del antro gástrico dentro del duodeno. Los principios fisiológicos de esta intervención son similares a los de la diverticulización duodenal, aunque este procedimiento es más sencillo, requiere menos tiempo y es reversible en la mayoría de los casos. El píloro puede reabrirse aproximadamente en dos a tres semanas en el 90% de los pacientes cuando se utilizan suturas absorbibles (11). La principal complicación de esta técnica es el desarrollo de úlceras marginales en la gastroyeyunostomía, que pueden ocurrir según algunas series hasta en 33% de los casos (22).
La colocación de los tubos de duodenostomía fue la primera técnica descrita para la descompresión del duodeno en un intento por preservar la integridad de la duodenorrafia. Fue introducida en la cirugía de trauma en 1966 por Stone y Garoni (23) como una triple ostomía (consiste en un tubo de gastrostomía para descomprimir el estómago, yeyunostomía retrógrada para descomprimir el duodeno y yeyunostomía anterógrada de alimentación). Los resultados iniciales favorables comunicados con esta técnica no se han comprobado en la literatura más reciente, incluyendo un estudio multicéntrico con 164 pacientes con traumatismo duodenal (20). Sus inconvenientes incluyen la formación de nuevas perforaciones en el tracto gastrointestinal, falta de eficacia del tubo de yeyunostomía para descomprimir adecuadamente el duodeno y posible de extracción accidental de los tubos (17). Si se requiere un tubo de duodenostomía, Carrillo y cols. (11) recomiendan la colocación de un tubo de gastrostomía, una duodenostomía transpilórica y una yeyunostomía distal de alimentación mediante lo cual se eliminan con esto la formación de nuevas perforaciones duodenales y la descompresión duodenal de forma proximal a la sutura y no de manera distal. Por último, la creación de una yeyunostomía de alimentación es útil en la mayoría de los pacientes.
Las lesiones combinadas pancreaticoduodenales pueden verse en 10 a 55% de los pacientes con traumatismo duodenal. Las indicaciones para la realización de una pancreaticoduodenectomía comprenden el sangrado copioso e incontrolable de la cabeza del páncreas, de las estructuras vasculares adyacentes o de ambos, la lesión masiva irreparable del conducto principal en la cabeza pancreática y lesiones combinadas de algunos de los siguientes órganos no susceptibles de corrección: duodeno, cabeza pancreática y canal colédoco (24). Recientemente se comunicó la serie más extensa de la literatura (25) que incluye un total de 18 pacientes a los que se les realizó pancreaticoduodenectomía tras el diagnóstico de lesión pancreaticoduodenal. Las indicaciones para practicar esta técnica incluían: hemorragia abundante e incontrolable retropancreática, destrucción masiva irreparable de la cabeza del páncreas incluyendo al conducto pancreático principal, la porción intrapancreática del canal colédoco o combinaciones de estas últimas y lesiones masivas irreparables del duodeno con compromiso de la segunda o tercera porción y/o la ampolla de Vater. De estos 18 pacientes, doce sobrevivieron con una tasa global de supervivencia de 67%. Es importante señalar que es un procedimiento complicado que no puede ponerse en práctica en todas las situaciones, por lo que el cirujano debe tener en cuenta la posibilidad de realizar una intervención para el control de la hemorragia exsanguinante y la contaminación intestinal y ligar los conductos biliar y pancreático en una primera oportunidad, para posteriormente llevar a cabo la reconstrucción definitiva en las siguientes 48 horas (26).
Morbilidad
Las lesiones duodenales están asociadas con alta tasa de morbilidad. Las dos complicaciones principales después de un traumatismo duodenal son la formación de fístulas y la obstrucción duodenal. La mayoría de las series comunican una incidencia de fístulas que oscila entre 6 y 11%. Esta complicación se presenta con más frecuencia después del quinto día posoperatorio. En pacientes con drenaje el diagnóstico se establece por la presencia de material bilioso en el mismo. Por su parte, aquellos sin drenaje pueden presentar signos de rápido deterioro clínico con fiebre, hipotensión, taquicardia y peritonismo. En ambos casos el diagnóstico puede hacerse con estudios contrastados. En el manejo de una fístula duodenal es muy importante el drenaje de las colecciones intraabdominales, la protección de la piel que rodea la fístula para evitar el daño causado por las secreciones duodenales y el aporte de una nutrición adecuada preferiblemente por una yeyunostomía distal o, cuando esto último no sea posible, mediante nutrición parenteral total (11). Si previamente el paciente ha sido sometido a una exclusión duodenal, una diverticulización o una exclusión pilórica, este tipo de fístulas suelen ser distales y por lo general cierran espontáneamente sin necesidad de intervención quirúrgica alguna. Por el contrario, si la operación inicial no incluía una exclusión duodenal y luego de tres semanas de tratamiento adecuado con drenaje y soporte nutricional persiste una fístula de alto débito debe plantearse la necesidad de una reexploración quirúrgica (14).
La obstrucción duodenal puede ocurrir en 5 a 8% de los pacientes. Es más frecuente en aquellos pacientes que han sido sometidos a correcciones duodenales extensas sin gastroyeyunostomías. La forma de presentación más común es el tránsito lento a través del asa duodenal; la obstrucción completa es más rara. En algunos pacientes la administración de cisaprida puede ser efectiva al favorecer el peristaltismo. En las obstrucciones parciales puede intentarse el tratamiento conservador durante tres o cuatro semanas. En pacientes con obstrucción completa y que no hayan experimentado mejoría después de una semana de tratamiento médico debe considerarse la reintervención quirúrgica (11). Por último, pueden observarse otras complicaciones importantes relacionadas con el traumatismo duodenal como pueden ser la formación de abscesos intraabdominales (10,9 a 18,4%), pancreatitis recurrente (2,5 a 14,9%) y fístula del conducto biliar (1,3%) (9). Recientemente, Fakhry y col. (27) en un estudio retrospectivo multicéntrico que incluyó 318 pacientes con traumatismo duodenal registró una tasa de morbilidad global de 27,1%.
Mortalidad
Las lesiones duodenales conllevan una tasa de mortalidad significativa que varía entre 5,3 y 30% con una media de 17% (28). Sin embargo, la lesión duodenal por sí misma causa menos de 2% de las muertes (11).
Las causas de mortalidad en el traumatismo duodenal pueden ser divididas en tempranas y tardías. La mayoría de las primeras son causadas por exanguinación y generalmente son el resultado de lesiones vasculares mayores. Cuando se excluyen estas muertes tempranas la tasa de mortalidad varía entre 6,5 y 12,5% y puede ser atribuida al desarrollo de complicaciones que incluyen sepsis, formación de fístulas y la falla multiorgánica (7).
Por otra parte, para algunos autores el factor más importante asociado con la mortalidad de las lesiones duodenales es el retraso entre su reconocimiento y la corrección definitiva. Lucas y cols. (29) encontraron una tasa de mortalidad del 40% en pacientes que fueron intervenidos quirúrgicamente después de más de 24 horas del traumatismo, mientras que aquellos que fueron operados durante las primeras 24 horas la tasa de mortalidad descendió hasta un 14%. Sin embargo, existe controversia a este respecto. Recientemente, Allen y cols. (30) diseñaron un estudio retrospectivo en el que revisaron 22.163 pacientes víctimas de traumatismo abdominal contuso, identificando 35 (0,2%) con traumatismo duodenal y dividieron a estos pacientes en dos grupos: 28 (80%) en los que el diagnóstico de lesión duodenal se realizó en las primeras seis horas tras el ingreso y un segundo grupo con siete (20%) en los que el diagnóstico se efectuó pasadas más de seis horas luego de su admisión. Estos autores encontraron que el retraso en el diagnóstico no afectaba la mortalidad ni la duración de la estancia hospitalaria, aunque sí incrementaba en forma significativa las complicaciones. Por su parte, Ballard y cols. (10) en su serie de 206 pacientes con traumatismo abdominal contuso comunicaron una tasa de mortalidad de 13%, no encontrando un incremento de la misma asociada con retraso en el diagnóstico.
Conclusión
El traumatismo duodenal es una patología rara que se asocia con una tasa considerable de morbi-mortalidad. Debido a su relativa baja incidencia, la experiencia con este tipo de traumatismos es limitada, por lo cual se requiere un alto índice de sospecha clínica, puesto que el diagnóstico de este tipo de lesiones supone todo un reto para el cirujano. Por ello cobra especial interés el conocimiento del mecanismo lesionador, sobre todo en los casos de traumatismo abdominal cerrado. La localización retroperitoneal del duodeno puede hacer que los clásicos signos de peritonismo asociados con la ruptura de otras vísceras huecas no estén presentes en el momento de la evaluación, por lo que se recomienda la realización de exámenes clínicos seriados. Por otra parte, los datos de laboratorio no son de utilidad en el diagnóstico de este tipo de lesión. Así, cobra especial interés ante la sospecha de lesión duodenal la realización de una TAC con contraste oral e intravenoso que puede poner de manifiesto signos muy sugestivos de perforación duodenal como la extravasación del contraste retroperitoneal o signos menos específicos como la presencia de líquido libre intraperitoneal. Los estudios del tracto gastrointestinal con contraste desempeñan también un papel importante en el diagnóstico de estas lesiones. Una vez establecida la necesidad de intervención quirúrgica debe evaluarse cuidadosamente la extensión de la lesión duodenal y su relación con otras estructuras, y aplicar en cada caso el tratamiento quirúrgico adecuado, reservando las técnicas más complicadas como la diverticulización y la exclusión pilórica para aquellas lesiones más complejas, mientras que la mayoría de las lesiones sólo requerirán técnicas simples como el desbridamiento y la duodenorrafia. A pesar de la aplicación de un tratamiento adecuado existe una alta incidencia de complicaciones asociadas con esta patología, siendo la formación de fístulas duodenales la más frecuente. Por último, la alta tasa de mortalidad relacionada con el traumatismo duodenal en gran parte se ve afectada, por la existencia de lesiones asociadas.
Referencias
1. Hirsch JE, Arhens EH, Jr, Blankehorn DH. Measurement of the human intestinal length in vivo and some causes of variation. Gastroenterology 1956; 31: 274-284. [ Links ]
2. Haley JC, Peden JK. The suspensory muscle of the duodenum. Am J Surg 1943; 59: 546-550. [ Links ]
3. Gray SW, Skandalakis JE. Embriology for surgeons. Philadelphia, PA. WB Saunders Co., 1972. [ Links ]
4. Smanio T. Varying relations of the common bile duct with the posterior face of the pancreatic head in Negroes and white persons. J Int Coll Surg 1954; 22: 150-173. [ Links ]
5. Morton JR, Jordan GL. Traumatic duodenal injuries: review of 131 cases. J Trauma 1968; 8: 127-139. [ Links ]
6. Kelly G, Norton L, Moore G, et al. The continuing challenge of duodenal injuries. J Trauma 1978; 18: 160-165. [ Links ]
7. Levinson M, Peterson S, Sheldon G, et al. Duodenal Trauma: experience of a trauma center. J Trauma 1982; 24: 475-480. [ Links ]
8. Watts D, Fakhry S. Incidence of hollows viscus injury in blunt trauma: an analysis from 275,557 trauma admissions from the EAST multi-institucional trial. J Trauma 2003; 54 : 289-294. [ Links ]
9. Asensio JA, Feliciano D, Delano L, Kerstein M. Management of duodenal injuries. Curr Propl Surg 1993; 11: 1021-1100. [ Links ]
10. Ballard R, Balledino M, Eynon A, Spott MA, Staz CF, Buckman Jr RF. Blunt duodenal rupture: a 6-Year Statewide Experience. J Trauma 1997; 43 (2): 229-233. [ Links ]
11. Carrillo E, Richardson D, Miller F. Evolution in the management of duodenal injuries. J Trauma 1996; 40: 1037-1046. [ Links ]
12. Cleveland HC, Waddell WR. Retroperitoneal rupture of the duodenum due to non-penetrating trauma. Surg Clin North Am 1963; 43: 413-431. [ Links ]
13. Butler E, Carlson E. Pain in the testicles. Am J Surg 1931; 11: 118. [ Links ]
14. Ivatury R, Nassoura Z, Simon R, Rodríguez A. Complex duodenal injuries. Sur Clin North Am 1996; 76: 797-812. [ Links ]
15. Kunin JR, Korobkin M, Ellis JH, et al. Duodenal injuries caused by blunt abdominal trauma: value of the CT in differentiating perforation from hematoma. Am J Roentgenol 1993; 163: 1221-1223. [ Links ]
16. Root HD, Hauser CW, McKiney CR, et al. Diagnostic peritoneal lavage. Surgery 1965; 57: 633-637. [ Links ]
17. Deggiannis E Boffard K. Duodenal injuries. Br J Surg 2000; 87: 1473-1479. [ Links ]
18. American College of Surgeons, Committee on Trauma. Advanced Trauma Life Support Manual. Chicago, IL, 1997. [ Links ]
19. Moore EE, Cogbill TH, Malangoni MA, Jurkovich GJ, Champion HR, Gennarelli TA, et al. Organ Injury Scaling, II: Pancreas, duodenum, small bowel, colon and rectum. J Trauma 1990; 30 : 1427-1429. [ Links ]
20. Cogbill TH, Moore EE, Feliciano DV, Hoyt DB, Jurkovich GJ, Morris JA, et al. Conservative management of duodenal trauma: a multicenter perspective. J Trauma 1990; 30 : 1469-1475. [ Links ]
21. Berne C, Donovan A, Hagen W. Combined duodenal pancreatic trauma: the role of end-to-side gastroyeyunostomy. Arch Surg 1968; 96: 712-722. [ Links ]
22. Buck J, Sorensen V, Fath J, Horst JJ, Obeid FN. Severe pancreaticoduodenal injuries: the effectiveness of pyloric exclusion with vagotomy. Am Surg 1992; 58 : 557-561. [ Links ]
23. Stone H, Garoni W. Experiences in the management of duodenal wounds. South Med J 1966; 59: 864-867. [ Links ]
24. Asensio J, Demetriades D, Berne J, Falabella A, Gómez H, Murray J, et al. A unified approach to the surgical exposure of pancreatic and duodenal injuries. Am J Surg 1997; 174 : 54-60. [ Links ]
25. Asensio J, Petrone P, Roldán G, Kuncir E, Demetriades D. Pancreatoduodenectomy. A rare procedure for the management of complex pancreaticoduodenal injuries. Journal of the American College of Surgeons. In Press. [ Links ]
26. Asensio J, Rojo E, Petrone P, Karsidag T, Pardo M, Demiray S, et al. Síndrome de exanguinación. Factores predictivos e indicativos para la institución de la cirugía de control de daños. Cir Esp 2003; 73 : 120-129. [ Links ]
27. Fakhry S, Watts D. Current diagnostic approaches lack sensitivity in the diagnosis of perforated blunnt small bowel injury: analysis from 275, 557 trauma admissions from the EAST Multi-Institutional HVI Trial. J Trauma 2003; 54 : 295-306. [ Links ]
28. Asensio J, Stewart B, Demetriades D. Duodenum. In: Ivatury RR, Cayten CG (eds.): The Textbook of Penetrating Trauma. Baltimore, MA. Williams & Wilkins, Ed., 1996; 610. [ Links ]
29. Lucas C, Norcross W, Shoemaker W. Traumatic injuries to the duodenum: a report of 98 patients. Ann Surg 1974; 181: 92-98. [ Links ]
30. Allen G, Frederick M, Cox C, Mehall JR, Duke JH. Delayed diagnosis of blunt duodenal injury: an avoidable complication. Am Coll Surg 1998; 187 : 393-399. [ Links ]














