Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cirugía
Print version ISSN 2011-7582On-line version ISSN 2619-6107
rev. colomb. cir. vol.24 no.2 Bogotá Apr./June 2009
(1) Especialista de segundo grado en Cirugía General; profesor auxiliar, Hospital Docente Clínico-Quirúrgico Joaquín Albarrán, Facultad Finlay Albarrán, La Habana, Cuba.
(2) Especialista de segundo grado en Anestesiología y Reanimación y en Medicina Intensiva y Emergencias; profesor auxiliar, ISCM, Camagüey, Cuba.
(3) Especialista de segundo grado en Cirugía Maxilo-Facial; profesor auxiliar, Hospital Docente Clínico-Quirúrgico Ciro Redondo, Artemisa, Cuba.
(4) Profesor asociado de Cirugía General; jefe, Departamento Quirúrgico, Hospital Al-Waheda, Maabar, Yemen.
Correspondencia: Rafael Pinilla González, MD, Maabar, República de Yemen. Correo eléctronico: pinillaglez@yahoo.es
Fecha de recibo: 10 de marzo de 2008. Fecha de aprobación: 2 de noviembre de 2008.
Resumen
Introducción. El linfoma de Burkitt no endémico es un tumor de frecuente localización abdominal, especialmente en niños y jóvenes. Aunque el tratamiento de elección es la quimioterapia, existe controversia sobre el papel que debe jugar la cirugía, especialmente en aquellos casos en los cuales el diagnóstico se establece durante una laparotomía exploradora.
Materiales y métodos. Se presentan dos casos: una adolescente de 14 años que presentaba una masa hipogástrica y otra menor en fosa iliaca derecha de rápido crecimiento, y otro adolescente de 13 años con tumor en hipocondrio y flanco izquierdo. Se realizó resección de todo el tumor macroscópico, y se les remitió a quimioterapia.
Resultados y discusión. La indicación del tratamiento quirúrgico en el linfoma de Burkitt no está claramente definida. Algunos autores no aceptan la cirugía y añaden que puede retrasar y complicar el tratamiento de quimioterapia, otros defienden la cirugía reductora de la masa tumoral asociada a la quimioterapia. Esta controversia es especialmente importante cuando el diagnóstico se establece en el curso de una laparotomía exploradora, durante la cual hay que decidir si se debe extirpar la masa tumoral o si no se debe hacer, tomando las medidas para evitar la falla renal aguda. En nuestro caso decidimos extirpar todo el tumor macroscópico. La buena evolución posoperatoria de nuestros pacientes y los resultados reportados por varios autores apoyan esta postura.
Palabras clave: linfoma; linfoma de Burkitt; abdomen; evolución clínica; diagnóstico; laparotomía.
Abstract
Introduction: Nonendemic Burkitt´s lymphoma is a tumor of frequent abdominal presentation, especially in children and young adults. Although chemotherapy is the preferred therapeutic modality, there is controversy around the role of surgery, particularly in those cases where the diagnosis is established at the time of an exploratory laparotomy.
Materials and methods: We report two cases: an adolescent male 14 years of age that exhibited a hypogastric mass and a rapidly growing smaller mass located in the right iliac fossa; both masses were totally excised and the patient was referred for chemotherapy. And a 13 year old female adolescent with a tumor located in the left hypochondrium and flank. Resection of the entire mass was performed and she was referred for chemotherapy.
Results and discussion: The indication for the surgical treatment of Burkitt´s lymphoma has not yet been clearly defined. Some authors are against surgery and argue that the operation may delay treatment and yield complications, while other authors defend surgical treatment for reducing tumor mass for better results with chemotherapy. The controversy is quite pertinent when the diagnosis is established during an exploratory laparotomy, since at that time the surgeon must decide if resection should be done or not, taking especial precaution in reference to the potential acute renal failure associated with chemotherapy. Pertaining our two cases, we decided to macroscopically excise the entire tumor masses, and the good results in our patients as well as the results reported by other authors support this modality.
Key words: lymphoma; lymphoma, Burkitt´s; abdomen; clinical evolution; diagnosis; laparotomy.
Introducción
El 50% de las enfermedades oncológicas en pediatría corresponde a masas o tumores sólidos, de los cuales, alrededor de 20% se localizan en el abdomen. Entre éstos, los de presentación abdominal más frecuente son el nefroblastoma –o tumor de Wilms–, el linfoma de Burkitt, el neuroblastoma y los tumores germinales de ovario. La epidemiología varía en los distintos grupos etarios; el linfoma de Burkitt es el predominante en los mayores de 10 años (1). Esta variedad histológica representa entre 40% y 50% de los linfomas infantiles no Hodgkin. Hasta el 90% de estos tumores son intraabdominales (1-5).
Los linfomas, la tercera enfermedad maligna más frecuente de la niñez, representan, aproximadamente, el 12% de los casos nuevos de cáncer diagnosticados en los menores de 15 años. De éstos, alrededor de 40% son linfomas de Burkitt o que se le parecen (Burkitt-like) (1, 2). A propósito de estas observaciones, presentamos dos casos de esta afección en nuestro trabajo de cinco meses en Maabar, donde, al encontrarnos en un hospital con recursos diagnósticos limitados, el actuar quirúrgico juega un importante papel en estos casos que se diagnosticaron por laparotomía exploradora.
Presentación de casos
Caso 1. Se trata de un adolescente de 13 años de sexo masculino, que refería dolor abdominal, principalmente en hipocondrio y flanco izquierdo, y episodios de cólicos intermitentes que se acompañaban de períodos de diarrea que alternaban con constipación, de más de nueve meses de evolución. El dolor se hizo continuo desde un mes antes, intenso y acompañado de náuseas, vómitos y distensión abdominal, pérdida de peso y del apetito, y aparición de una tumoración en el abdomen que creció rápidamente y alcanzó dimensiones importantes en corto tiempo.
En el examen físico se encontró: palidez mucocutánea; tumoración en el hipocondrio flanco izquierdo de 12 a 15 cm de diámetro, de consistencia dura, regular, dolorosa, ligeramente fija; hepatomegalia palpable; reflejos aquileo y rotuliano disminuidos, y discreta hipotonía muscular en los miembros inferiores, por posible polineuropatía paraneoplásica.
En los exámenes de laboratorio se encontró: hemoglobina, 9,9 g/dl; leucocitos, 8,0 x 109 con recuento diferencial normal, plaquetas normales; eritrosedimentación de 35 mm en 1 hora; pruebas de coagulación mínimas, normales; albúmina sérica, 3,3 g/dl; marcadores virales de hepatitis, normales; glucemia, normal; función hepática, normal (transaminasas, bilirrubinas, fosfatasa alcalina); LDH, normal, y estudios de función renal, normales (urea, creatinina).
En el ultrasonido abdominal se observó moderado aumento de volumen del hígado con incremento de su ecogenicidad y esplenomegalia con alteración de la ecogenicidad en el polo inferior por presencia de la tumoración.
En la tomografía computadorizada (TC) de abdomen, se apreció una tumoración de grandes dimensiones en hipocondrio y flanco izquierdos, sin compromiso renal ni esplénico, y un nódulo redondeado y calcificado en la fosa ilíaca derecha (figuras 1 y 2).
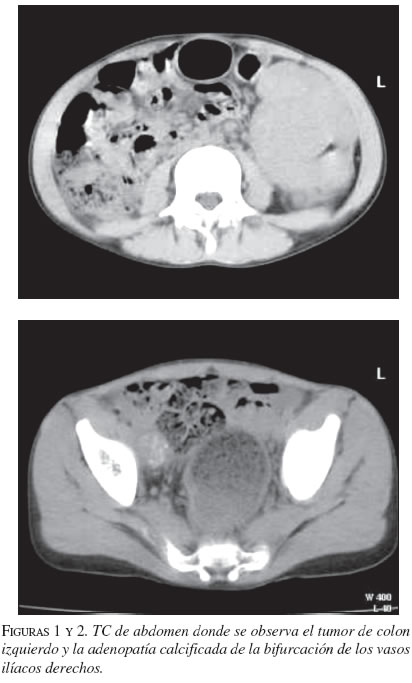
El paciente se sometió a cirugía, previa transfusión sanguínea, bajo anestesia general. A través de una incisión media supraumbilical e infraumbilical, se encontró una gran masa tumoral que comprometía el ángulo esplénico del colon y una masa tumoral redondeada y fija en la bifurcación de los vasos ilíacos derechos. Se resecaron ambas tumoraciones y se restableció el tránsito intestinal con anastomosis término-terminal de colon, en un plano de sutura (figuras 3 y 4).
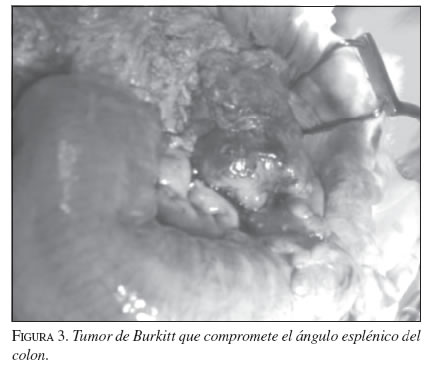
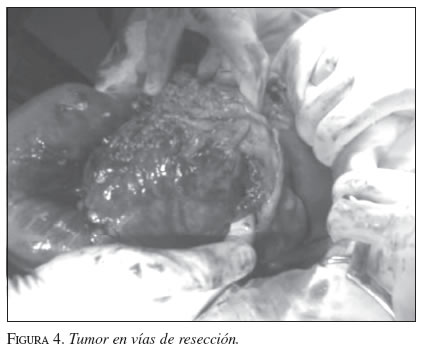
El estudio de histopatología reveló un tumor maligno de la pared del intestino, compuesto por capas de pequeños linfocitos, malignos e inmaduros, y se observó un patrón de cielo estrellado con metástasis en dos de los ganglios linfáticos mesentéricos resecados. El segundo tumor resecado mostró tejido necrótico y focos de linfocitos atípicos. Ambos especímenes se consideraron indicativos de linfoma de Burkitt.
La evolución posoperatoria fue buena. El paciente se remitió al Departamento de Oncología, para quimioterapia precoz; allí se le practicó una punción lumbar y no se encontraron células malignas en el líquido cefalorraquídeo.
Caso 2. Se trata de una adolescente de 14 años de sexo femenino, con antecedentes de dolor en hemiabdomen inferior de tres meses de evolución, acompañado de cólicos y tenesmo rectal, vómitos, acidez ocasional, anorexia y pérdida de peso. En el examen físico se encontró un gran tumor en hemiabdomen inferior y mesogastrio, liso y firme, y dolor a ese nivel y en la región lumbar.
Los exámenes de laboratorio mostraron: leucocitosis (15.600x103/ul) con neutrofilia (79%) y eritrosedimentación de 20 mm por hora; hemoglobina y hematocrito, normales; LDH, normal; pruebas de función hepática y renal, normales, y marcadores virales de hepatitis, negativos.
La ecografía mostró dos tumoraciones pélvicas, de contenido anecoico y heterogéneo, asociadas con ascitis. En la tomografía computadorizada se informó una masa intraabdominal voluminosa que ocupaba el mesogastrio y el hipogastrio, y un tumor de la glándula suprarrenal izquierda (figuras 5 y 6).
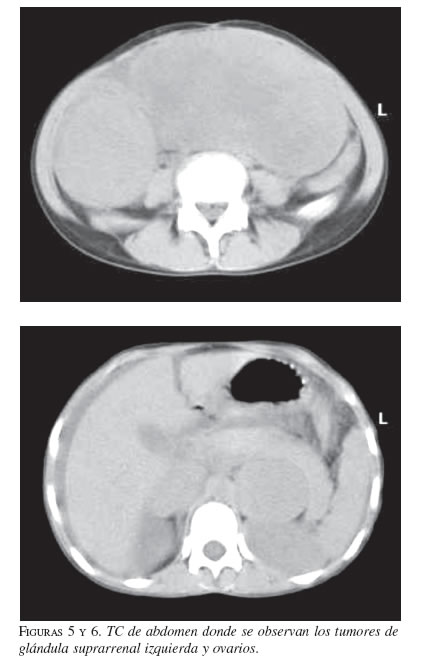
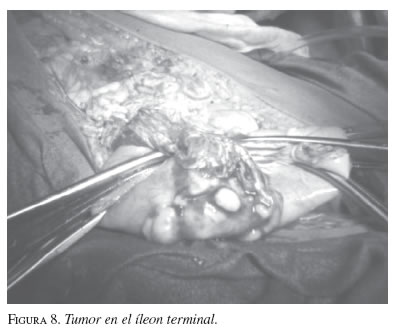
Con estos hallazgos, se decidió someterla a laparotomía exploradora inmediata. En la intervención se descubrió una moderada cantidad de ascitis no hemorrágica, un útero muy pequeño, tumoración de ambos ovarios, la del izquierdo de 15 cm de diámetro y la del derecho de 8 cm, ambas de aspecto cerebroide; en el íleon terminal se encontró una masa de 9 cm con varios ganglios linfáticos, así como ganglios en la cola del páncreas, y tumoración de 8 cm de diámetro, aproximadamente, de la glándula suprarrenal izquierda. Se realizó salpingoooforectomía bilateral, suprarrenalectomía izquierda con resección de los ganglios de la región distal pancreática y resección segmentaria del íleon y meso, que incluyó varios ganglios, con anastomosis término-terminal (figuras 7 y 8).

El diagnóstico anatomopatológico definitivo fue linfoma de Burkitt; se observó proliferación difusa de células linfoides atípicas con escaso citoplasma y grandes núcleos hipercromáticos; la actividad mitótica era muy evidente y había apariencia de cielo estrellado como resultado de numerosos macrófagos con detritos nucleares.
La paciente evolucionó sin complicaciones posquirúrgicas. Dos semanas después de la intervención quirúrgica, se observó ligera debilidad motora distal de los cuatro miembros, hipoestesia dolorosa y disminución de la amplitud de los reflejos osteotendinosos relacionados con una polineuropatía paraneoplásica.
Además, se encontró paresia del sexto nervio craneal izquierdo, en el fondo de ojo no había papiledema y la TC de cráneo no evidenció lesión neoplásica intracraneal; no se encontraron células malignas en el líquido cefalorraquídeo. A los 17 días fue trasladada al Servicio de Oncología para tratamiento de quimioterapia.
Ambos pacientes continuaron su tratamiento en oncología y no regresaron a control de cirugía general. El estudio histopatológico no pudo confirmarse con técnicas inmunohistoquímicas, por carecerse de ellas.
Discusión
El linfoma de Burkitt recibe su nombre del cirujano irlandés Denis Burkitt, quien describió por primera vez esta enfermedad en la década de los cincuenta, en Uganda. Es un linfoma no Hodgkin de grado muy elevado, que se origina a partir de los linfocitos B y tiende a invadir áreas externas al sistema linfático, como la médula ósea, la sangre, el sistema nervioso central y el líquido cefalorraquídeo (2-4).
Tiene una mayor incidencia en niños y adultos jóvenes (1,3,7). El sitio primario de aparición extraganglionar, la mayoría de las veces se localiza en el abdomen, sobre todo en las regiones íleo-cólica y ovárica, y es menos frecuente la localización gastroduodenal (1-7), en riñones, mesenterio y estructuras retroperitoneales (1,3,5), en útero (8) o en la región de cuello uterino (4,9,10).
El crecimiento tumoral es rápido y la complicación más temida es el síndrome de lisis tumoral que puede desencadenar una falla renal aguda (4,8-15). El linfoma de Burkitt, generalmente, evoluciona bien si se trata de manera agresiva con quimioterapia (3,4). Este tipo de tumor representa el 2% de todos los linfomas (4). Las células son de tamaño pequeño y mediano. Otro tipo de linfoma, denominado linfoma tipo Burkitt, involucra células ligeramente más grandes. Debido a que este segundo tipo es más difícil de diferenciar del linfoma de Burkitt, se les combina en la clasificación REAL/WHO (3,4).
El diagnóstico se hace mediante biopsia de un ganglio linfático o, algunas veces, de la médula ósea. La biopsia por aspiración con aguja fina (BACAF) se ha utilizado con buenos resultados y el diagnóstico se debe confirmar con exámenes inmunohistoquímicos. Algunas veces son útiles los estudios genéticos (2,3,16).
Se deben hacer exámenes de laboratorio para verificar los recuentos sanguíneos, la función hepática, la función renal y los niveles de calcio, ácido úrico, beta-2-microglobulina y LDH. Todas estas pruebas proporcionan información sobre el estado general del paciente y lo avanzado del linfoma. También, se solicitan estudios de rayos X ó TC de tórax, abdomen y pelvis, dependiendo de la localización del tumor. Debido a que este linfoma con frecuencia involucra el sistema nervioso central, se debe hacer una punción lumbar para determinar la presencia de células de linfoma en el líquido cefalorraquídeo. En ambos pacientes se realizó y fueron negativas para células malignas (1,3,4).
El tratamiento de este linfoma se hace con quimioterapia de combinación (4,6,17,20-25). Existen controversias respecto al papel del tratamiento quirúrgico. Para algunos autores (4,13), la cirugía no aporta beneficios y, por el contrario, puede ser motivo de un retraso en el inicio de la quimioterapia y la causa de un síndrome de lisis tumoral.
Aunque el cuadro puede sospecharse por la edad, los hallazgos clínicos y la radiología, su diagnóstico definitivo es anatomopatológico, y no siempre existen lesiones periféricas en las que se pueda practicar la biopsia o citología por aspiración (16). En estos casos, el diagnóstico se establece por laparotomía (1,6,10,11,17,18,23), como sucedió en nuestros dos pacientes. Una vez confirmado el diagnóstico, la quimioterapia debe iniciarse lo más precozmente posible (1,7,10,11).
Algunos autores (1,11,15,17) defienden la cirugía para resecar el tumor o reducir su volumen y, si esto no es posible, la realización de biopsia solamente seguida de quimioterapia.
En nuestros casos, la naturaleza de la enfermedad no se demostró sino hasta la confirmación anatomopatológica por vía de la laparotomía, lo cual es una situación frecuente (1,11,18-20,23). En estos casos, estimamos que hay que valorar la posibilidad de resecar las lesiones y practicar una extirpación razonable, cuando el tumor sea móvil y esté bien localizado (17), puesto que se han comunicado buenos resultados si se puede eliminar todo, o casi todo el tumor macroscópico (9,11,17-23). Para prevenir el síndrome de lisis tumoral, se debe hidratar muy bien al paciente (4,11,13) y no retrasar el inicio de la quimioterapia, lo cual reiteramos dada su importancia (20).
El segundo caso plantea otro dilema, si conviene realizar solamente biopsia, actuando de manera conservadora, o resecar ambos ovarios. Frecuentemente, se recurre a la cirugía para obtener una muestra de tejido con el fin de diagnosticar y clasificar un linfoma (4,16,17,23,25-29), pero muy raramente se usa como opción de tratamiento, ya que el linfoma es una enfermedad sistémica que afecta al sistema linfático (4).
Es razonable terminar la cirugía sólo con una toma de tejido para biopsia, cuando no existen manifestaciones de obstrucción intestinal o efecto de masa con consecuencias, como ocurrió en nuestros casos; cuando el tumor causa sangrado, perforación o invaginación intestinal, la resección quirúrgica, además de reducir la masa tumoral, resuelve la complicación (17,23-25). Algunas veces, la cirugía se usa para tratar linfomas que comienzan en ciertos órganos fuera de los ganglios linfáticos, como en los ovarios(26,27).
Teniendo en cuenta que las etapas avanzadas de la enfermedad tienen mal pronóstico y corta supervivencia, y que sólo 30% de las personas con enfermedad de Burkitt en etapas III y IV (como nuestros casos) vivirán 5 años (4), la remoción de masa tumoral podría ayudar a mejorar los resultados en estos aspectos. Además, en nuestros casos tuvimos en cuenta los siguientes elementos para practicar la cirugía: el efecto mecánico de estos grandes tumores que, al ocupar espacio, producen alteraciones que se deben corregir, y la falla renal aguda que se puede presentar con la quimioterapia, a pesar de la profilaxis, así como el deterioro de la función endocrina tras este tratamiento (4,29). En caso de tumores pequeños, consideramos más adecuado el tratamiento conservador, con el cual se evita la necesidad de terapia de remplazo hormonal para paliar las consecuencias de la menopausia quirúrgica (28). Sólo mediante el enfoque multidisciplinario por especialistas y técnicos calificados y con gran experiencia en su manejo, lograremos los mejores resultados en el tratamiento de estos pacientes (30).
Referencias
1. Campbell M, Ferreiro M, Bronda A, Wong C, Tordecilla J, Joannon P, et al. Tumores abdominales malignos en la infancia. Orientación diagnóstica. Rev Chil Pediatr. 1999;70:464-9. Fecha de consulta: 15 de abril de 2008. Disponible en: http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0370. [ Links ]
2. Pope LZB, Machuca TN, Haratz SS, Watanabe F, Carboni EK, Kuczynski AP, et al. Burkitt´s lymphoma: report of eight cases and review of literature. Rev Méd Paraná (Curitiba). 2003;61:5-7. [ Links ]
3. Diviné M, Casassus P, Koscielny S, Bosq J, Sebban C, Le Maignan C, et al. On behalf of GELA and GOELAMS. Burkitt’s lymphoma in adults: a prospective study of 72 patients treated with an adapted pediatric LMB protocol. Ann Oncol. 2005;16:1928-35. [ Links ]
4. National Cancer Institute (US National Institutes of Health). Linfoma no Hodgkin Infantil P.D.Q. Actualización: octubre de 2008. Fecha de consulta: 25 de octubre de 2008. Disponible en: http://www.cancer.gov/espanol/pdq/tratamiento/no-hodgkin-infantil/HealthProfessional/page1/print. [ Links ]
5. Gallardo C, Martínez F, Miranda C, Godoy A, Melis A, Rostion CG. Invaginación intestinal secundaria a linfoma de Burkitt. Rev Pediatría Electrónica. 2006;3(1). Fecha de consulta: 9 de septiembre de 2008. Disponible en: http://www.revistapediatria.cl/vol3num1/pdf/9_linfoma.pdf. [ Links ]
6. Sánchez MC, Marín C, Leal J, Rodríguez D, Cataldo E, Jáuregui Y. Linfoma no Hodgkin tipo Burkitt en colon sigmoide: a propósito de un caso. Bol Hosp Ninos J M de los Ríos. 2000;36:63-5. [ Links ]
7. Jackson O, Katongole M, Lambert B, Sanjose S, Weiderpass E. Burkitt’s lymphoma in Africa, a review of the epidemiology and etiology. Afr Health Sci. 2007;7:166-75. [ Links ]
8. Keller C, Savage DG, Rusta-Villa M, Bhagat G, Alobeid B. Primary Burkitt lymphoma of the uterine corpus. Leuk Lymphoma. 2006;47:141-5. [ Links ]
9. Karmazyn B, Ash S, Goshen Y, Yaniv I, Horev G, Kornreich L. Significance of residual masses in children with abdominal Burkitt´s lymphoma. Pediatr Radiol. 2001;31:801-5. [ Links ]
10. Magri K, Riethmuller D, Maillet R. Pelvic Burkitt’s lymphoma mimicking an ovarian tumor. J Gynecol Obstet Biol Reprod (Paris). 2006;35:280-2. [ Links ]
11. Morales G, Liron R, Pellicer E, Martínez DA, Aguayo JL. Diagnóstico de linfoma de Burkitt durante una laparotomía exploradora. ¿Está indicado el tratamiento exerético? Arch Cir Gen. 2002. Fecha de consulta: diciembre de 2007. Disponible en: http://www.cirugest.com/revista/2003-01-02/2003-01-02.htm. [ Links ]
12. Hsu HH, Lin CL, Chen YC, Fang JT, Huang CC. An enormous abdominal mass associated with acute renal failure. Ren Fail. 2001;23:721-5. [ Links ]
13. Veenstra J, Krediet RT, Somers R, Arisz L. Tumor lysis syndrome and acute renal failure in Burkitt´s lymphoma. Description of 2 cases and a review of the literature on prevention and management. Neth J Med. 1994;45:211-6. [ Links ]
14. Troxell ML, Bangs CD, Cherry AM, Natkunam Y, Kong CS. Cytologic diagnosis of Burkitt’s lymphoma. Cancer. 2005;105:310-8. [ Links ]
15. Abbasolu L, Gün F, Salman FT, Celik A, Unüvar A, Görgün O. The role of surgery in intraabdominal Burkitt’s lymphoma in children Eur J Pediatr Surg. 2003;13:236-9. [ Links ]
16. Jacobs IA, Chang CK, Vizgirda V. Interdisciplinary approach to abdominal Burkitt’s lymphoma. Int J Gastrointest Cancer. 2003;33:133-9. [ Links ]
17. Gahumkamble DB, Khamage AS. Limitations of surgery in intraabdominal Burkitt’s lymphoma in children. J Pediatr Surg. 1995;30:519-22. [ Links ]
18. Cardona V, Medina R, Figueroa M, Glazer R. El linfoma de Burkitt en Honduras. Rev Médica Hondur. 1985;53:30-6. [ Links ]
19. Guerra MD, Inda TA, Saavedra SJR. Linfoma de células B de tipo Burkitt, primario de colon. Rev Mex Colopro. 2004;10:32-5. [ Links ]
20. Rodríguez-Castro K, Zamora-Barquero H. Linfoma de Burkitt en un portador de granulomatosis de Wegener. Acta Méd Costarric. 2005;47199-201. [ Links ]
21. Stovroff MC, Coran AG, Hutchinson RJ. The role of surgery in American Burkitt’s lymphoma in children. J Pediatr Surg. 1991;26:1235-8. [ Links ]
22. Fasola FA, Shokunbi WA, Falade AG. Factors determining the outcome of management of patients with Burkitt’s lymphoma at the University College Hospital Ibadan, Nigeria-an eleven year review. Niger Postgrad Med J. 2002;9:108-12. [ Links ]
23. Redondo E. Linfoma epitelial primario. Rev ACAD. 2007;3:89-94. [ Links ]
24. Barroso MC. Linfomas no hodkinianos primarios del tractus gastrointestinal. Fecha de consulta: septiembre de 2008. {Documento en línea} <Fcmfajardo.sld.cu/jornada/conferencias/lg.hrm>. [ Links ]
25. Rubin P, Williams J. Clinical Oncology. Linfoma de Burkitt. Fecha de consulta: septiembre de 2008. Disponible en: http://books.google.com.cu/books?id=zg9DdX1X1IoC&pg=PA338&lpg=PA338&dq=Rubin+P,+Williams+J.+Clinical+Oncology.+Linfoma+de+Burkitt&source=bl&ots=XrgIwpUZjY&sig=Kul71kjIlBC3jcZPSjJMp35jpgk&hl=es&ei=MzZPSq_jMcWgjAfj9fG-BQ&sa=X&oi=book_result&ct=result&resnum=1. [ Links ]
26. Baloglu H, Turken O, Tutuncu L, Kizilkaya E. 24-year-old female with amenorhea: bilateral primary ovarian Burkitt lymphoma. Gynecol Oncol. 2003;91:449-51. [ Links ]
27. Schulin-Zeuthen C, de Jourdan H, Merino P, Etchegaray A, Pomés C, Castiblanco A, et al. Tumores anexiales en niñas y adolescentes: experiencia del Hospital Clínico de la Universidad Católica de Chile, 1991-2003. Rev Chil Obstet Ginecol. 2006;71:174-83. Fecha de consulta: septiembre de 2008. Disponible en: www.scielo.cl/pdf/rchog/v71n3/art06.pdf. [ Links ]
28. Camargo J, Olivo J. Menopausia quirúrgica en la adolescencia: reporte de un caso. Revista Colombiana de Menopausia. 2006;12 Fecha de consulta: septiembre de 2008. Disponible en: http://www.encolombia.com/medicina/menopausia/Meno12406/CasoClinico.htm. [ Links ]
29. Rey G. Adolescencia y cáncer. Fecha de consulta: septiembre de 2008. Disponible en: www.socargcancer.org.ar/cop/rsm/arc/AdolescenciayCancer.pdf. [ Links ]
30. Mielcarek P, Emerich J, Pikiel J, Kobierski J, Liro M. Burkitt lymphoma involving the ovaries. Ginekol Pol. 2003;74:553-6. [ Links ]














