Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Colombiana de Cirugía
versión impresa ISSN 2011-7582versión On-line ISSN 2619-6107
rev. colomb. cir. v.27 n.2 Bogotá abr./jun. 2012
Evaluación y seguimiento de los pacientes sometidos a operación de Whipple o duodenopancreatectomía cefálica en un hospital de IV nivel de Medellín
Evaluation and follow-up of patients undergoing the Whipple procedure (cepahalic pancreatoduodenectomy) at a level IV of care hospital in Medellín Colombia
Sergio Hoyos1,2, Álvaro Duarte3, Gloria Franco4, Jaime Chávez2, Susana Gómez5, Jonathan A. Sánchez5
1 Médico cirujano; profesor asociado, Facultad de Medicina, Universidad de Antioquia; Grupo de Gastrohepatología, Universidad de Antioquia, Medellín, Colombia
2 Médico cirujano, Unidad de Cirugía Hepatobiliar y Pancreática, Programa de Trasplante Hepático, Hospital Pablo Tobón Uribe, Medellín, Colombia.
3 Médico, residente de Cirugía General, Universidad Pontificia Bolivariana. Medellín, Colombia.
4 Ingeniera epidemióloga, Clínica Cardiovascular, Medellín, Colombia.
5 Médico internos, Universidad Pontificia Bolivariana. Medellín, Colombia.
Correspondencia: Sergio Hoyos, MD Correo electrónico: sergiohoyosd@yahoo.es shoyos@hptu.org.co Medellín, Colombia
Fecha de recibido: 7 de febrero de 2012. Fecha de aprobación: 23 de marzo de 2012.
Resumen
Objetivo. Evaluar las indicaciones, resultados y supervivencia de los pacientes sometidos a duodenopancreatectomía cefálica en el Hospital Pablo Tobón Uribe de Medellín. Pacientes y métodos. Se incluyeron todos los pacientes sometidos a duodenopancreatectomía cefálica (operación de Whipple), desde abril de 2004 hasta abril de 2011. La información se obtuvo de la base de datos prospectiva de la Unidad de Cirugía Hepato-Biliar y Pancreática del Hospital Pablo Tobón Uribe.
Resultados. Se operaron 68 pacientes, con una edad promedio de 59 años (rango, 16-82) y 50 % eran hombres. La principal indicación de la cirugía fue neoplasia maligna (97 %), con la siguiente distribución: adenocarcinoma pancreático, 25 pacientes (36,7 %); carcinoma ampular, 23 (33,8 %); colangiocarcinoma distal, 8 (11,7 %) cáncer de duodeno, 4 (5,8 %), y 8 (11,7 %) tuvieron otras indicaciones. El sangrado operatorio en promedio fue de 455 ml (rango, 200 a 2.000 ml); 5,8 % de los pacientes sangraron 1.000 ml o más; en 35,2 % de los casos se requirió transfusión de glóbulos rojos, con un rango entre 1 y 8 unidades; 5,8 % de los pacientes requirió cinco o más unidades de glóbulos rojos. El rango de estancia en la unidad de cuidados intensivos fue 1 a 20 días, con un promedio de 2 días; 45,5 % de los pacientes estuvo en la unidad de cuidados intensivos un solo día. Se presentaron complicaciones en el 33,8 % de los pacientes, y las más comunes fueron atonía gástrica, infección distante al sitio operatorio, infección del sitio operatorio y sangrado posoperatorio. La mortalidad posoperatoria a 30 días fue de 14,7 % en toda la serie; al hacer un análisis del último grupo de 25 pacientes, la cifra bajó a 8 %, con una supervivencia actuarial de toda la serie de pacientes de 54,4 %.
Conclusión. En nuestro hospital, la duodenopancreatectomía cefálica sigue teniendo alta mortalidad en comparación con algunos centros de referencia en el mundo, aunque es evidente que ha mejorado en los últimos años; las cifras de morbilidad están acordes a las reportadas en diferentes series mundiales de excelencia.
Palabras clave: páncreas; neoplasias pancreáticas; pancreaticoduodenectomía; complicaciones posoperatorias; mortalidad.
Abstract
Introduction: Objective: To evaluate the indications, results and survival of patients undergoing pancreatoduodenectomy at Hospital Pablo Tobon Uribe of Medellin.
Materials and methods: We collected all patients that underwent pancreatoduodenectomy (Whipple operation), from April 2004 to April 2011. The information was obtained from a prospective database from the Hepato-Biliary and Pancreatic Unit of Hospital Pablo Tobón Uribe.
Results: 68 patients were operated in total, with an average age of 59 years (16-82), 50% were men; the main indication for surgery was malignant disease (97%), with the following distribution: 25 patients with pancreatic adenocarcinoma ( 36.7%), 23 patients with ampullary carcinoma (33.8%), 8 with distal cholangiocarcinoma (11.7%), 4 patients with duodenal cancer (5.8%) and 11.7% with other indications. Average bleeding at surgery was 455 ml (200-2000ml), 5.8% of patients bled 1000 ml or more, 35.2% of cases required transfusion of red blood cells, with a range of 1-8 units, 5.8% of patients required 5 or more units of red cells.
The range of ICU stay was 1-20 days, with an average of 2 days, 45.5% of these patients just stayed one day. Complications occurred in 33.8% of patients, the most common was gastric atony, distant infection and postoperative bleeding. Postoperative mortality at 30 days was 14.7% in the whole series, with an analysis of the last group of 25 patients, the number dropped to 8%, with an actuarial survival of the entire series of 54.4%.
Conclusions: In our hospital, pancreatoduodenectomy mortality is still high compared to some reference centers in the world, but clearly has improved in recent years, morbidity results are consistent with those reported in centers of excellence around the world.
Key words: pancreas; pancreatic neoplasms; pancreaticoduodenectomy; postoperative complications; mortality.
Introducción
Los tumores periampulares (páncreas, ampolla de Vater, duodeno y vía biliar distal) son un grupo particular de enfermedades, algunas con una acentuada agresividad desde el punto de vista oncológico. La mayoría de las veces se estudian en grupo, ya que comparten una presentación clínica similar, caracterizada por obstrucción biliar y duodenal, y dolor, además de un manejo quirúrgico también similar, independiente de su origen: duodenopancreatectomía cefálica o cirugía de Whipple.
El cáncer de páncreas es el más frecuente de estos tumores. Es un tumor de comportamiento muy agresivo, pero de comienzo insidioso, con una supervivencia global a cinco años de 5 a 15 % en la mayoría de las series mundiales, a pesar de una resección con intención curativa 1,2. A diferencia de lo reportado en varias series mundiales, en nuestro medio existen dificultades para su tratamiento, que van desde la falta de centros de referencia para el tratamiento interdisciplinario de la enfermedad, hasta su enfoque diagnóstico, dado el bajo rendimiento de los métodos para la obtención de tejido por vía endoscópica y por vía percutánea 3.
En todos los tumores periampulares, la cirugía radical es la única alternativa que ofrece la probabilidad de supervivencia a largo plazo, aunque el pronóstico es pobre aun con resección completa, principalmente en el cáncer de páncreas. La duodenopancreatectomía cefálica, o cirugía de Whipple, ya sea preservando el píloro o con gastrectomía parcial, tiene tasas de morbilidad y mortalidad a nivel mundial que están claramente influenciadas por la experiencia del centro donde se realice, con reportes de mortalidades tan bajas de hasta 2 a 5 % en algunos centros de excelencia 4-6. A pesar de estas cifras, la morbilidad ha permanecido invariablemente alta, alrededor de 30 a 40 %, lo que refleja lo complejo de esta cirugía 4-8.
El objetivo de este trabajo fue evaluar nuestros resultados y compararlos con un reporte inicial que realizamos en el 2008 9. También, se pretende evaluar nuestra evolución en variables tan importantes como morbilidad, mortalidad posoperatoria, uso de hemoderivados y estancia hospitalaria; con esto se pueden establecer relaciones con series mundiales y determinar nuestra idoneidad en el procedimiento realizado en nuestra institución, en donde tratamos de cumplir unos objetivos definidos de mejoría continua en los diferentes indicadores de morbilidad y supervivencia.
Pacientes y métodos
Este es un estudio descriptivo restrospectivo, en el que se usó como fuente de información la base de datos prospectiva del Servicio de Cirugía Hepatobiliar y Pancreática del Hospital Pablo Tobón Uribe de Medellín, en asocio con el Grupo de Gastrohepatología de la Universidad de Antioquia. Se incluyeron, desde abril de 2004 hasta abril de 2011, todas las duodenopancreatectomías cefálicas (o cirugía de Whipple) que se hicieron en principio con intención curativa. La base de datos prospectiva se lleva en la unidad desde su creación en el 2004.
Se consideraba resecable a todo tumor periampular en el que las imágenes no mostraran compromiso local avanzado (compromiso de tronco celiaco, arteria hepática o mesentérica superior, compromiso de vena porta de más de 2 cm, compromiso de la vena mesentérica superior de cualquier magnitud), o enfermedad metastásica a cualquier órgano.
Todos los procedimientos fueron realizados por el mismo grupo quirúrgico. La técnica quirúrgica empleada en todos los casos fue la duodenopancreatectomía cefálica estándar, que incluye antrectomía, resección en bloque de la vía biliar distal junto con la vesícula, cabeza de páncreas, duodeno y la porción proximal de yeyuno, obteniéndose una sola pieza de anatomía patológica. En todos los pacientes se hizo vaciamiento ganglionar de rutina solo del primer nivel (hilio hepático, vena porta y vasos mesentéricos); las anastomosis siguen la descripción reconocida de la técnica: pancreato-yeyunostomía término-lateral (con anastomosis ducto-mucosa sobre un tutor), seguida de hepático-yeyunostomía también término-lateral y, por último, gastro-yeyunostomía término-lateral antecólica.
Las variables recolectadas fueron: edad, sexo, fecha de cirugía, órgano comprometido, cuadro clínico de presentación, diagnóstico preoperatorio, diagnóstico posoperatorio, marcadores tumorales preoperatorios, tipo de imagen obtenida, antecedentes de cirugía abdominal previa, drenaje preoperatorio con stent biliar, sangrado intraoperatorio, uso de hemoderivados, uso de antibióticos, tiempo en la unidad de cuidados intensivos, tiempo de hospitalización, complicaciones, mortalidad posoperatoria, histopatología definitiva y supervivencia en meses.
Se definió como mortalidad posoperatoria, la presentada dentro de los 30 días posteriores a la cirugía; también, se hizo seguimiento de la mortalidad a largo plazo por recidiva de la enfermedad o por causas no relacionadas.
Resultados
Se practicaron 68 duodenopancreatectomías en este período, 50 % en hombres; la edad promedio de los pacientes fue de 59 años (rango, 16 a 82). El tiempo quirúrgico promedio fue de 250 minutos (rango, 150 a 488).
De las resecciones, 95,6 % fueron por neoplasia maligna, con la siguiente distribución: cáncer de páncreas, 25 pacientes (36,8 %); cáncer de ampolla, 23 (33,8 %); colangiocarcinoma distal, 8 (11,8 %), y cáncer de duodeno, 4 (5,8 %). Ocho pacientes (11,8 %) se agruparon en “otras indicaciones”: dos tumores neuroendocrinos, un insulinoma, un tumor sólido papilar de páncreas, un cistoadenoma seroso, un linfoma de Burkitt, un pseudotumor inflamatorio y un adenoma tubular con displasia de alto grado.
En la tabla 1 se resumen las principales características de los 68 pacientes.
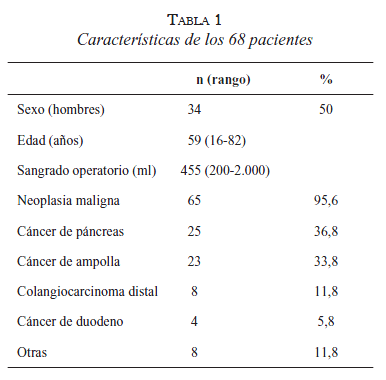
En la figura 1 se presenta la distribución de las diferentes indicaciones de resección.
El sangrado intraoperatorio fue, en promedio, de 455 ml (rango, 200 a 2.000 ml), destacándose que solo cuatro pacientes (5,8 %) sangraron más de 1.000 ml. Se requirió transfusión de glóbulos rojos en 24 pacientes (35,2 %), con un promedio de 2,75 unidades (rango, 1 a 8); solo 4 de los pacientes requirieron cinco o más unidades. Por protocolo, en nuestra unidad, todos los pacientes se trasladan a la unidad de cuidados intensivos para vigilancia en el posoperatorio inmediato, independientemente de su evolución durante la cirugía; el 45,5 % solo estuvo un día y el promedio de estancia en dicha unidad fue de 1,7 días (rango, 1 a 10 días).
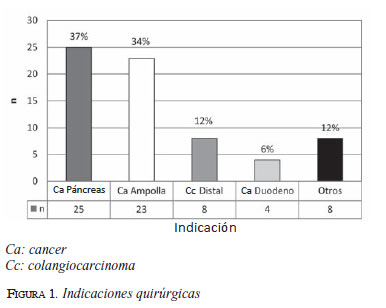
Se presentaron complicaciones posoperatorias en 35 % de los pacientes y su distribución fue la siguiente: atonía gástrica, 8 pacientes (11,7 %); infección de sitio operatorio 7 (10,3 %); sangrado posoperatorio, 7 (10,3 %), y filtración biliar e intestinal cada una en 4 pacientes (5,8 %). En la figura 2 se presentan de manera esquemática dichas complicaciones.
No se presentan nuestros datos sobre complicación con fístula pancreática posoperatoria, ya que solo hace dos años y medio que venimos midiendo de manera rutinaria los niveles de amilasas en drenaje, pero estamos en promedio en 10 % de fístulas pancreáticas de grado B o C, ya que ha sido la incidencia de complicaciones que se le podrían atribuir. En una publicación futura se presentarán nuestros resultados con dicha variable (niveles de amilasas en drenaje).
La mortalidad posoperatoria general fue de 14,7 % (10 pacientes). Sin embargo, al hacer un subanálisis de los últimos 25 pacientes, la mortalidad fue de 8 % en este grupo.
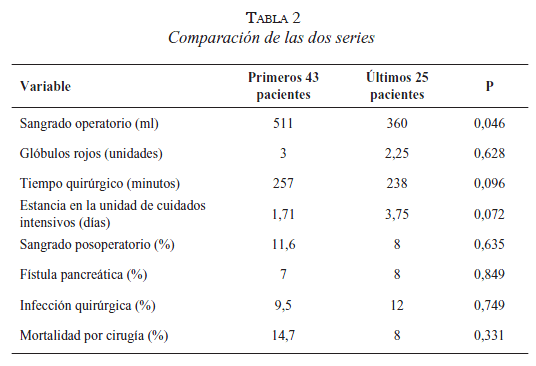
En la tabla 2 se comparan los últimos 25 casos con los primeros 43 de nuestras dos series de pacientes. En todas las variables se nota mejoría en los resultados mientras más experiencia se adquiere con este procedimiento, pero solo en el sangrado intraoperatorio se obtuvo significancia estadística.
Al momento del cierre del estudio, 33 pacientes (48,5 %) estaban vivos sin enfermedad, 3 estaban vivos con enfermedad (4,4 %) y 35 habían fallecido (51,5 %); de estos últimos, 16 (23,5 %) murieron por la enfermedad y 19 por otra causa (28 %).
Por último, se quiso hacer un análisis comparativo de la supervivencia diferenciando el tipo de tumor periampular. Así se puede observar la gran letalidad del cáncer de páncreas, cuya supervivencia acumulada es significativamente menor en comparación con los otros tumores periampulares resecados. Esta supervivencia en el cáncer de páncreas disminuye de manera notoria luego del segundo año (figuras 3, 4, 5).
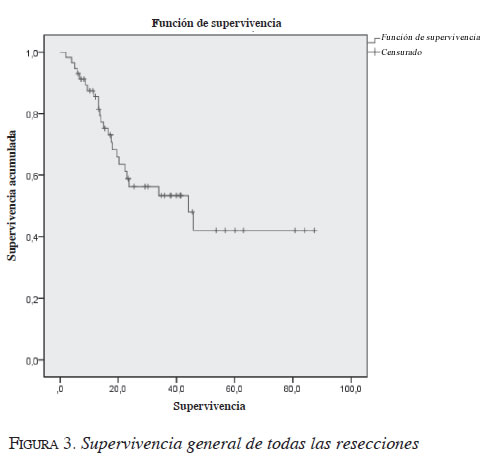
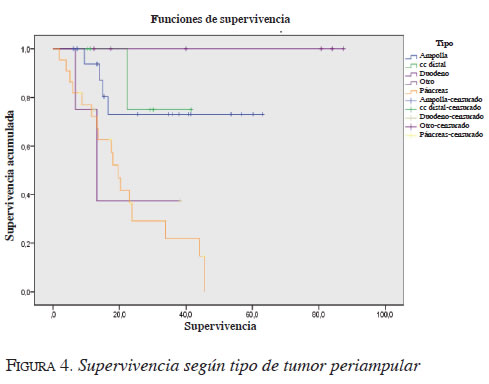
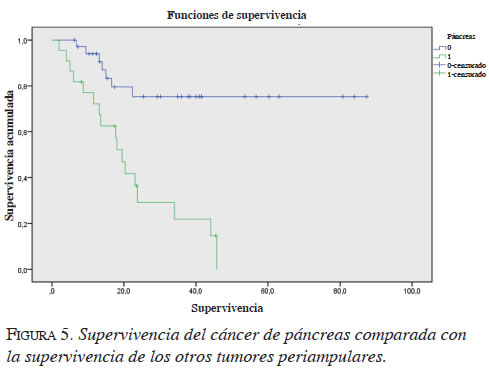
Discusión
Son pocas las series nacionales con gran número de pacientes sometidos a duodenopancreatectomía cefálica donde se pueda analizar la experiencia en Colombia con una cirugía de tal magnitud. Una de las series fue publicada por nuestro grupo, con un resultado preliminar sobre los primeros 19 casos del servicio. Allí se muestran los resultados de morbimortalidad con este procedimiento 9.
Entre las series mundiales, una de las más representativas es la de Cameron, con 1.000 procedimientos de este tipo. En ella se informa un tiempo hospitalario de 9 días en promedio y transfusión en el 32% de los casos, con una morbilidad del 41% y mortalidad de solo el 1% 4. Desde entonces, varios grupos vienen presentando cifras de mortalidad tan bajas como 5 % o menos.
En una serie mexicana de 133 pacientes sometidos a esta cirugía en un período de seis años, se reporta una mortalidad de 9,2 %, con estancia hospitalaria y un tiempo quirúrgico promedio de 14 días y 5 horas 49 minutos, respectivamente 10.
Cabe resaltar que al comparar los presentes resultados con grandes series mundiales, la morbilidad por complicaciones es similar (tabla 3) 4,5,8,15,17; no obstante, la mortalidad sigue siendo muy alta, a pesar de la notable mejoría en los últimos 25 casos; esto exige aun más perfeccionamiento en el manejo interdisciplinario para lograr reducirla a alrededor de 5 %.
Los resultados de letalidad del cáncer de páncreas son similares a los encontrados en otras series, con escasa supervivencia a largo plazo, si bien el seguimiento en estos casos aún no es prolongado. Es evidente la significativa mayor mortalidad de este tumor comparativamente con los otros tres tipos de tumores periampulares (figuras 4 y 5).
En la Unidad de Cirugía Hepato-Biliar y Pancreática de nuestro hospital se refleja el trabajo interdisciplinario. El compromiso de diferentes especialidades (cuidado intensivo, radiología, intervencionismo, gastroenterología y otras) logra mejorar los resultados de este difícil procedimiento, algo que ya se ha demostrado ampliamente en diferentes publicaciones internacionales; se ha logrado impactar de manera significativa la mortalidad, aunque no tanto la morbilidad 11-14.
A pesar de las mejoras logradas, nuestro sistema de salud sigue careciendo de muchos recursos y oportunidades de atención. Esto es más notorio en las enfermedades muy complejas y de alto costo, como el cáncer. Por lo tanto, a pesar de los esfuerzos que se hacen, difícilmente se lograrán niveles de excelencia como los reportados en países con sistemas de salud más justos. Sin embargo, es fundamental seguir perfeccionando la atención a todo nivel para lograr los más altos estándares de atención.
Referencias
1. Vincent A, Herman J, Schulick R, Hruban RH, Goggins M. Pancreatic cancer. Lancet. 2011;378:607-20. [ Links ]
2. Orr RK. Outcomes in pancreatic cancer surgery. Surg Clin North Am. 2010;90:219-34. [ Links ]
3. Hoyos S, Zuleta, J. Correlación bioquímica y anatomía patológica en tumores periampulares. Rev Colomb Cancerol. 2007;11:184-7. [ Links ]
4. Cameron J, Riall TS, Coleman J, Belcher KA. One thousand consecutive pancreaticoduodenectomies. Ann Surg. 2006;244:10-5. [ Links ]
5. Aranha GV, Hodul PJ, Creech S, Jacobs W. Zero mortality after 152 consecutive pancreaticoduodenectomies with pancreaticogastrostomy. J Am Coll Surg. 2003;197:223-31. [ Links ]
6. Qiao QL, Zhao YG, Ye ML, Yang YM, Zhao JX, Huang YT, et al. Carcinoma of the ampulla of Vater: Factors influencing long-term survival of 127 patients with resection. World J Surg. 2007;31:137-43. [ Links ]
7. Howard JM. Pancreatico-duodenectomy: Forty-one consecutive Whipple resections without an operative mortality. Ann Surg. 1968;168:629-40. [ Links ]
8. Buchler M, Wagner M, Schmied BM, Uhl W, Friess H, Z´Graggen K. Changes in morbidity after pancreatic resection: Toward the end of completion pancreatectomy. Arch Surg 2003;138:1310-4. [ Links ]
9. Hoyos S,Guzmán C. Resultados de duodenopancreatectomía cefálica en el Hospital Pablo Tobón Uribe de Medellín en un período de tres años. Rev Colomb Cir. 2008;23:12-5. [ Links ]
10. Chan C, Franssen B, Uscanga L, Robles G, Campuzano M. Pancreatoduodenectomy: Results in a large volume center. Rev Gastroenterol México. 2006;71:252-6. [ Links ]
11. Balzano G, Zerbi A, Capretti G, Rocchetti S, Capitanio V, Di Carlo V. Effect of hospital volume on outcome of pancreaticoduodenectomy in Italy. Br J Surg. 2008;95:357-62. [ Links ]
12. Malleo G, Marchegiani G, Salvia R, Butturini G, Pederzoli P, Bassi C. Pancreaticoduodenectomy for pancreatic cancer: The Verona experience. Surg Today. 2011;41:463-70. [ Links ]
13. Gouma DJ, van Geenen RC, van Gulik TM, de Haan RJ, de Wit LT, Busch OR, et al. Rates of complications and death after pancreaticoduodenectomy: Risk factors and the impact of hospital volume. Ann Surg. 2000;232:786-95. [ Links ]
14. Neoptolemos JP, Russell RC, Bramhall S, Theis B. Low mortality following resection for pancreatic and periampullary tumours in 1026 patients: UK survey of specialist pancreatic units. UK Pancreatic Cancer Group. Br J Surg. 1997;84:1370-6. [ Links ]
15. Balcom JH, Rattner DW, Warshaw A, Chang Y, Fernández-del Castillo C. Ten-year experience with 733 pancreatic resections: Changing indications, older patients, and decreasing length of hospitalization. Arch Surg. 2001;136:391-8. [ Links ]
16. Trede M, Schwall G, Saeger HD. Survival after pancreatoduodenectomy. 118 consecutive resections without an operative mortality. Ann Surg. 1990;211:447-58. [ Links ]
17. Bottger TC, Junginger T. Factors influencing morbidity and mortality after pancreaticoduodenectomy: critical analysis of 221 resections. World J Surg. 1999;23:164-71. [ Links ]














