Introducción
La úlcera duodenal es una entidad multifactorial poco frecuente en la población pediátrica y la perforación es una complicación que se presenta entre el 2-10 % de los pacientes 1. Actualmente no existe una incidencia establecida en población pediátrica por los escasos estudios reportados en la literatura. Los principales agentes causantes descritos son el uso crónico de antiinflamatorios no esteroideos (AINES) y la presencia del Helicobacter pylori2.
En las últimas décadas el manejo de esta patología ha sufrido grandes cambios con el advenimiento de los inhibidores de bomba de protones, el uso de la endoscopia y la laparoscopia, disminuyendo el uso de gastrectomías, antrectomías o vagotomía 3.
El tratamiento quirúrgico oportuno en estos pacientes disminuye la morbimortalidad asociada. El reparo con parche de Graham mediante un abordaje laparoscópico ha demostrado ser una técnica eficiente y segura, al reducir el tiempo de hospitalización, tener mejor cicatrización, menor riesgo de hernias incisionales y menor dolor postoperatorio 4,5.
Se presenta el caso de un paciente pediátrico con úlcera duodenal perforada (UDP) tratado exitosamente mediante laparoscopia y colocación de parche de Graham.
Caso clínico
Paciente de 12 años de edad, sin antecedentes de importancia, quien consultó al servicio de urgencias por cuadro clínico de dos días de evolución de dolor abdominal, de inicio en hipogastrio, de intensidad 7/10, con posterior irradiación a epigastrio. Presentaba náuseas, vómito de contenido alimentario y no refirió fiebre.
Fue valorado por el servicio de pediatría encontrando un paciente con facies de dolor, deshidratado, con frecuencia cardiaca de 130 latidos por minuto, presión arterial de 100/70 mmHg, temperatura 36,5 grados centígrados. Abdomen blando, con dolor a la palpación de predominio en hemiabdomen inferior y sin signos de irritación peritoneal. Se inició tratamiento con reposición hídrica, analgesia y vigilancia clínica.
Los laboratorios iniciales informaron leucocitosis de 18.500/mm3, elevación de la proteína C reactiva en 30 mg/L y amilasa sérica en 256 U/L. El ultrasonido evidenció líquido libre en pelvis y en hemiabdomen izquierdo. Se realizó una tomografía computarizada (TC) abdominal con contraste oral y endovenoso que demostró extravasación del medio de contraste, neumoperitoneo y realce del peritoneo (Figura 1).
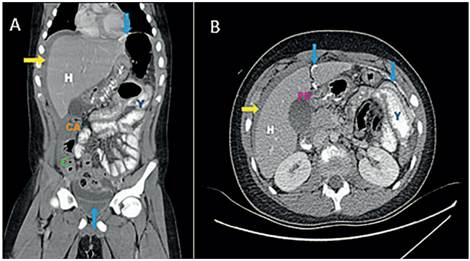
Figura 1. Tomografía computarizada abdominal contrastada (A: Corte sagital, B: corte axial). Perforación duodenal (PD) y extravasación del medio de contraste oral (flecha azul), abundante líquido libre (flecha amarilla). Se observa hepatomegalia (H) y engrosamiento del yeyuno (Y), ciego (C) y colon ascendente (CA).
Durante la vigilancia médica, el paciente refirió nauseas e incremento de dolor en flanco izquierdo, de intensidad 10/10, irradiado a los hombros, y se encontró taquicardia, fiebre de 38,5 grados centígrados y signos de irritación peritoneal, por lo que solicitaron valoración por el servicio de cirugía pediátrica.
Dados los hallazgos, se decidió llevar al paciente a cirugía, la cual se realizó posicionandolo en decúbito supino con 30° de Trendelemburg invertido. Se insertó un trocar de 10 mm por el puerto umbilical, y tres de 5 mm en flanco derecho, hipocondrio izquierdo y epigástrico. Se insufló neumoperitoneo a 11 mm/Hg de presión y flujo de 6 L/min. Se encontró peritonitis química generalizada con líquido turbio, UDP a nivel del bulbo y membranas fibrino-purulentas generalizadas (Figura 2). Se aspiró el líquido peritoneal, se desbridaron los bordes de la úlcera y se cerró con tres puntos simples de poliglactina 4-0 dejando los cabos largos, con los que se fijó el colgajo pediculado de epiplón sobre la sutura duodenal y se lavó la cavidad abdominal con solución salina, sin necesidad de dejar dren.
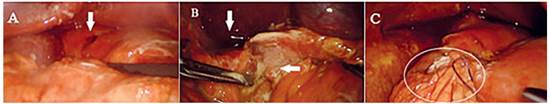
Figura 2. A: sitio de perforación duodenal en la primera porción (flecha). B: líquido libre en cavidad (flecha vertical) y membranas fibrinopurulentas (flecha horizontal). C: reparación laparoscópica concluida, se ha sellado la perforación con parche de Graham (círculo).
Durante los dos primeros días postoperatorios el paciente permaneció en la unidad de cuidados intensivos pediátricos, con una adecuada evolución, control del dolor y mejoría del estado ácido-base. Al tercer día se trasladó a hospitalización general donde inició la vía oral y completó el esquema antibiótico con piperacilina-tazobactam hasta el séptimo día, cuando fue dado de alta con tratamiento a base de omeprazol, amoxicilina y doxiciclina por 10 días.
Se realizó control postoperatorio a los 15 días con adecuada evolución, heridas en proceso de cicatrización, sin dolor y adecuada tolerancia a la vía oral. Al mes se realizó control endoscópico por el servicio de gastroenterología con biopsia que documentó Helicobacter pylori el cual fue erradicado.
Discusión
La úlcera péptica perforada es una entidad poco frecuente y letal si no es corregida rápidamente mediante cirugía. Se reporta una mortalidad del 8-25 % en la población general 6,7. En una revisión de 20 años realizada por Hua MC y colaboradores encontraron que la UDP se presentó en adolescentes entre 12-15 años, con mayor prevalencia en el sexo masculino, como ocurrió en nuestro caso 8,9,10.
Se han observado múltiples patologías asociadas a la perforación, predominando en Colombia la infección por Helicobacter pylori, que está presente en el 70 % de las úlceras duodenales 11, como se encontró en el seguimiento de nuestro paciente. Otras etiologías descritas son el uso crónico de esteroides, AINES, el trauma, perforación iatrogénica en estudios endoscópicos y reducción neumática en invaginación intestinal, causas que ocurren con menor frecuencia en la población pediátrica 12.
En un estudio retrospectivo de Wong C y colaboradores 2, se encontró que, durante un periodo de 10 años, las características clínicas de la UDP en niños fueron diferentes a las de los adultos. Dentro de su sintomatología está el dolor de inicio en epigástrio, que puede generalizarse, asociándose a distensión abdominal y sensación de saciedad. En la literatura se describe una tríada clásica de la enfermedad dada por taquicardia, dolor abdominal súbito y rigidez abdominal. En nuestro paciente el principal síntoma fue el dolor abdominal en epigastrio. En personas inmunocomprometidas, adultos mayores y pacientes muy jóvenes, los signos pueden ser difíciles de evaluar y favorecen al diagnóstico tardío 6,13-17.
La úlcera duodenal perforada puede semejar cuadros de apendicitis aguda, como lo reportaron Morrison S y colaboradores en un caso pediátrico, presentación conocida como el síndrome de Valentino 12,18. El neumoperitoneo en la radiografía de tórax en bipedestación tiene una sensibilidad del 75 % para el diagnóstico de UDP 10,17,19. La TC incrementa la sensibilidad diagnóstica al 98 % y permite excluir otros diagnósticos, como la pancreatitis aguda. El uso de contraste oral puede evidenciar la fuga de este a través de la perforación, dando el diagnóstico de certeza 12,20, como se observó en nuestro paciente.
El tratamiento estándar de esta patología es el manejo quirúrgico, con la utilización del parche de Graham o parche de omento, técnica quirúrgica descrita en 1937 por Roscoe Reid Graham. Se ha aplicado en procedimientos abiertos en los últimos 80 años y actualmente se realiza por vía laparoscopia 8,21,22. Existen 4 variantes o procedimientos quirúrgicos para realizar el cierre de la UDP menor a 2 cm: 1) cierre primario de la lesión, 2) cierre primario con un pedículo de omento, 3) colgajo de pedículo de omento conocido como reparación de Cellan-Jones, y 4) parche de omento libre o parche de Graham 21,23,24.
En úlceras de menos de 2 cm se sugiere realizar reparaciones primarias, siendo el parche de Graham una opción viable en casos específicos. No existe evidencia suficiente para elegir el cierre primario sobre el parche de Graham en la reparación de la UDP, por lo que el abordaje se basa en el criterio del cirujano. En nuestro paciente se realizó la corrección quirúrgica con cirugía mínimamente invasiva con parche de Graham, con el fin de disminuir el riesgo de dehiscencia en un tejido con edema asociado. El uso de colgajos sin vascularización tiene mayor riesgo de necrosis, por lo que es poco utilizado 25.
La cirugía mínimamente invasiva ha demostrado tener ventajas sobre la vía abierta en adultos 22, sin embargo, en la población pediátrica la literatura es limitada 3,21,26. Wong C y colaboradores demostraron, en su revisión de 10 años, que la laparoscopia es una técnica quirúrgica segura y factible, que por sus beneficios se puede realizar en pacientes pediátricos, disminuyendo la estancia hospitalaria. Además, permite identificar patologías en pacientes con diagnóstico incierto, evitando la cirugía abierta 3.
Conclusión
La úlcera duodenal perforada es una entidad compleja, que puede ser mortal, por lo que requiere un tratamiento quirúrgico inmediato. El abordaje laparoscópico empleando parche de Graham ha demostrado ser una técnica segura y eficaz en pacientes pediátricos con úlceras de menos de dos centímetros.















