Introducción
La característica principal de la enfermedad grave por coronavirus 2019 (COVID-19) es la lesión pulmonar aguda manifestada en el síndrome de dificultad respiratoria aguda (SDRA)1 cuya prevalencia oscila entre el 20-41%2. La posición prono (PP) se indica entre el 16%3 y el 33%4 de las personas con SDRA para manejar la lesión pulmonar asociada a la ventilación y promover la oxigenación en los casos graves1,5,6. En la PP el paciente está acostado horizontalmente con la parte frontal del cuerpo hacia abajo y la cabeza ubicada neutralmente; es diferente de la pronación (es decir, la rotación del antebrazo de manera que la palma de la mano quede hacia abajo) y opuesta a la posición supina7.
La PP está indicada en cirugías de columna, cuello, neurocirugía, colorrectales, vasculares y más recientemente, para el manejo de los pacientes con COVID-195. Los principales mecanismos por los que la PP mejora la condición de los pacientes con SDRA son: mejorar la captación en las regiones pulmonares dorsales, aumentar el volumen pulmonar al final de la espiración y la elasticidad de la pared torácica, disminuir el shunt alveolar y optimizar el volumen corriente8.
Según los resultados de dos metaanálisis, la PP se asoció con una disminución de la mortalidad, aunque no fue estadísticamente significativa9,10, sin embargo, en los análisis de subgrupos se evidenció que la PP disminuyó el riesgo de morir en el 42% de los pacientes ventilados con volumen corriente bajo; de éstos, el 40% se encontraba en pronación prolongada, el 51% en instauración de la PP antes de las 48 horas de evolución de la enfermedad y el 49% en hipoxemia9. Asimismo, redujo la mortalidad en 26% en los pacientes con 12 horas o más de duración de la PP y en aquellos con SDRA moderado a severo y la relación PaO2/FiO2 al día cuarto fue significativamente mayor en el grupo de PP en comparación con el de posición supina (diferencia de medias: 23,5; IC 95% 12,4 a 34,5)10.
Debido a estos beneficios y a la buena respuesta a la ventilación en los pacientes críticos en PP, su uso se ha incrementado como alternativa terapéutica en el manejo del COVID-1911, llevando a que sea recomendada internacionalmente en las guías de práctica clínica de cuidados intensivos12,13.
Sin embargo, la PP tiene algunos aspectos a considerar para su implementación. Aunque es un procedimiento no invasivo, es complejo y puede generar importantes eventos adversos que requieren de equipos capacitados para su prevención. Adicionalmente, es una tarea agotadora y demandante para el personal de las unidades de cuidados intensivos sometido a condiciones de estrés6, que sumadas a las particularidades de la pandemia, como la incertidumbre constante sobre los recursos, las capacidades y los riesgos que enfrentan los trabajadores de la salud, así como la exposición al sufrimiento, la muerte y las amenazas a su propia seguridad, incrementan la carga laboral, especialmente del personal de enfermería14.
Por otra parte, la PP se asocia con complicaciones como el desarrollo de úlceras por presión (UPP), siendo el evento adverso más frecuente (34%), seguido de la neumonía asociada a la ventilación mecánica (21%), la obstrucción del tubo orotraqueal (15%), la extubación accidental (11%), la pérdida del acceso venoso (11%), el neumotórax (6%) y el desplazamiento del tubo orotraqueal (4%)9. Particularmente, en los pacientes con COVID-19 ventilados en PP, la prevalencia de las UPP oscila entre el 48%15 y el 61%16. En términos de su localización, se observó una mayor frecuencia en el mentón, la frente, los pómulos y la nariz16 y en cuanto a su severidad, las lesiones grado II son las más comunes (~64%)17,18.
Se han descrito diversos factores asociados con el desarrollo de UPP secundarias a la PP en comparación con la posición supina, los cuales incrementan hasta 3,3 veces el riesgo de UPP, con mayor afectación del área facial como se expuso previamente19-22. Estos factores son similares a los descritos en otras poblaciones críticamente enfermas que requieren PP dentro del plan de manejo, incluyendo: a) la inmovilidad, la mala percepción y respuesta sensorial y, b) la susceptibilidad y tolerancia individual donde las características de la piel, la pobre perfusión y nutrición, la diabetes, el exceso de humedad y la albúmina disminuida son factores contribuyentes23. Además de lo anterior, un claro factor de riesgo es el promedio de duración de la PP, que se relaciona directamente con la aparición y la severidad de las UPP en las personas con COVID-1915-17, incrementando sustancialmente el riesgo, incluso desde el tercer día15.
En relación con el tratamiento de las UPP, este es largo y genera una carga económica importante para el sistema de salud. En los Estados Unidos, se gastan aproximadamente $11 mil millones de dólares anuales derivados de su cuidado y, entre $500 y $70.000 en una sola herida24. Aunque no se ha realizado una estimación del incremento en los costos asociados al cuidado de las UPP en los pacientes con COVID-19 se hipotetiza un impacto importante, a tal punto que el cuidado de las heridas ha cobrado mayor relevancia, pasando de ser un área subestimada a un eje clave dentro de las guías y protocolos de atención, incluyendo las relacionadas con los cuidados de enfermería.
En este sentido, además del control de los síntomas y el tratamiento de las complicaciones secundarias a la COVID-19, se deben implementar medidas preventivas frente a las UPP derivadas de la PP21, con el fin de disminuir la alta tasa de incidencia de este evento adverso producto de la atención en salud de los pacientes con SDRA.
En consideración con lo expuesto, el objetivo de este artículo es proponer un plan de cuidados de enfermería basado en los lineamientos establecidos en NANDA Internacional (NANDA-I), NIC (Nursing Interventions Classification) y NOC (Nursing Outcomes Classification) para la prevención de las UPP secundarias a la PP en la enfermedad de COVID-19, con el fin de orientar la implementación y evaluación de intervenciones basadas en una revisión narrativa que contribuyan a una mayor seguridad y calidad de la atención, teniendo en cuenta que las UPP se consideran un evento adverso producto de fallas en la atención de enfermería.
Factores de riesgo y diagnósticos de enfermería en las UPP
Los pacientes con COVID-19 hospitalizados en unidades de cuidado crítico presentan factores de riesgo que favorecen el desarrollo de las UPP como los extremos de la vida (edad avanzada 60,5 ± 14,5 años), el estado nutricional desequilibrado (sobrepeso/obesidad, con una mediana del índice de masa corporal de 30,5, Q1=26,6; Q3=36,2), los agentes químicos/secreciones (náuseas o vomito 17,7%, diarrea 20,8%), las comorbilidades (hipertensión 59,7%, diabetes 38,9%, enfermedades pulmonares crónicas 24,0%) y la hipoperfusión (mediana PaO2/FiO2 124, Q1=86; Q3=188) generada por la disnea (74,9%), la fatiga (32,5%) o el tratamiento con vasopresores (48,3%)25.
De igual forma, los casos graves tienen menores niveles de hemoglobina comparados con los moderados (diferencia de medias ponderada de hemoglobina -4,08 g/L; IC del 95% -5,12; -3,05)26 y fricción con la superficie/disminución de la movilidad (posición prono 27,0% y 38,5%)25, 27 así como hipertermia (fiebre mediana 38,1°C, Q1=37,3; Q3=38,9)25.
Teniendo en cuenta estas características y la coincidencia de estos factores de riesgo con los enunciados en NANDA-I, se proponen tres diagnósticos de enfermería para prevenir las UPP secundarias a la PP en la enfermedad de COVID-19: “riesgo deterioro de la integridad cutánea [00047]” definido como la susceptibilidad a una alteración de la epidermis y/o de la dermis que puede comprometer la salud, “riesgo de deterioro de la integridad tisular [00248]” definido como susceptible a una lesión de la membrana mucosa, córnea, sistema intertegumentario, fascia muscular, músculo, tendón, hueso, cartílago, cápsula de la articulación y/o ligamento que puede comprometer la salud y, el “riesgo de úlcera por presión [00249]” definido como la susceptibilidad a lesiones localizadas de la piel y/o tejido subyacente por lo general en un relieve óseo como resultado de la presión, o la presión en combinación con el cizallamiento28.
Cuidados de enfermería para la prevención de las UPP
Para la selección de las intervenciones y los resultados de enfermería se tuvo en cuenta los vínculos entre las clasificaciones NANDA-I (2018-2020), NOC (6ª edición) y NIC (7ª edición), identificados con la herramienta NNN- Consult28. Se priorizó la intervención “Prevención de úl- ceras por presión [3540]” definida como la prevención de la formación de UPP en un individuo con alto riesgo de desarrollarlas, dada su robustez para atender los factores de riesgo identificados en los tres diagnósticos de enfer- mería previamente propuestos y el alcance general de las actividades que sugiere. Para fundamentar las actividades descritas en dicha intervención se realizó una revisión narrativa, para lo cual se hicieron búsquedas en las bases de datos PUBMED, EMBASE y CINALH, combinando los siguientes términos libres: “Pressure Ulcers ” OR “ Pressure Sore ” OR “ Pressure Injuries ” AND “ Prone Position ” AND “ COVID-19”. Se seleccionaron los artículos que permitieron justificar las actividades seleccionadas (Tabla 1).
Tabla 1 Intervención de enfermería: Prevención de úlceras por presión (3540)
| Actividades (NIC) 28 | Referencia |
|---|---|
| Utilizar una herramienta de valoración de riesgo establecida para valorar los factores de riesgo del individuo (escala de Braden). | La evaluación del riesgo de UPP debe efectuarse antes que el paciente sea candidato para la PP y cuando retorne a la posición de supino según el plan de cuidados29. |
| La evaluación del riesgo de UPP se considera una buena práctica de cuidado. No obstante, la frecuencia con la que debe realizarse no está bien definida; depende del juicio clínico y el riesgo inherente al paciente, dado por el pronóstico clínico y el número de dispositivos de cuidado instalados30. No se ha descrito una escala específica para evaluar el riesgo de UPP en esta población. | |
| Sin embar- go, los resultados de un meta-análisis sugieren que las escalas de Braden, Norton y Waterlow tienen una sensibilidad, especificidad y valores predictivos similares y pueden aplicarse en contextos de cuidado crítico31,32. En los casos en los que se observe la úlcera por presión, la valoración del riesgo debe continuarse con el Sistema Internacional de Clasificación de las Úlceras por Presión del Panel Asesor Nacional de UPP (NPIAP, por su sigla en inglés) y del Panel Asesor Europeo de UPP (EPUAP, por su sigla en inglés)33. | |
| Se recomienda realizar más de dos evaluaciones del riesgo de UPP al día en aquellos pacientes con múltiples dispositivos médicos, cambios de líquidos frecuentes y con signos de edema localizado o generalizado33. | |
| Registrar el estado de la piel durante el ingreso y luego a diario. | La vigilancia de las características de la piel, debe incluir la valoración de las mucosas, puesto que el eritema no blanqueable es poco visible. Es importante realizar una inspección detallada de la mucosa oral debido a que lesiones aparentemente superficiales pueden ser más profundas y estar asociadas a una mayor extensión 33 |
| Eliminar la humedad excesiva en la piel causada por la transpiración, el drenaje de heridas y la incontinencia fecal o urinaria. | Es necesario mantener la piel limpia e hidratada en un nivel óptimo, evitando el exceso de hume- dad o resequedad que pueden generar maceración30. |
| La vigilancia del nivel de hidratación de la piel es fundamental debido a que la mayoría de pacientes con SDRA son llevados a un balance hídrico negativo33. | |
| La frecuencia de limpieza de la piel debe ser determinada de manera individual para no afectar la hidratación de la piel que tiene una función de barrera natural contra las consecuencias de la fricción33. | |
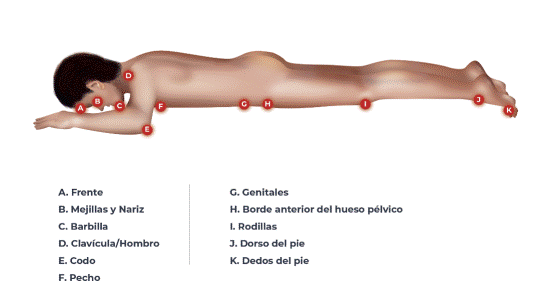
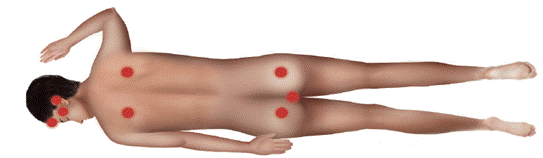
| Vigilar las fuentes de presión y de fricción. | La cara y aquellas áreas corporales que soportan mayor peso como la región mamaria, el tórax, las clavículas, la cresta ilíaca y las rodillas han sido descritas en la literatura como las de mayor riesgo de UPP en este tipo de pacientes4,20,33,35 ver Figura 1. |
| La frente, los pómulos y la barbilla son las zonas más susceptibles al desarrollo de UPP en los pacientes sometidos a la PP. Por lo anterior, se debe extremar su valoración periódica y la liberación de las fuentes de presión o fricción36. | |
| En los hombres, es particularmente importante vigilar que no existan zonas de presión en el área genital35. | |
| Inspeccionar la piel de las prominencias óseas y demás puntos de presión al cambiar de posición al menos una vez al día. | La presencia de dispositivos médicos (circuitos de infusión, monitorización de signos vitales o sondajes) es un factor de riesgo para los pacientes en la PP debido a la presión sostenida que ejercen sobre ciertas zonas del cuerpo, por lo que se debe evitar el contacto estrecho con los mismos33,37. |
| En las personas con tubos endotraqueales, los sitios anatómicos que se han asociado con una mayor frecuencia de UPP son los labios y la boca35,38. | |
| En las personas con sondas nasogástricas, la valoración de la nariz, las narinas y el puente nasal es fundamental debido a que estas lesiones son más frecuentes en dichos sitios anatómicos35,38. | |
| Evitar el agua caliente y utilizar un jabón suave para el baño. | Mantener la piel limpia e hidratada utilizando productos con pH balanceado es prioritario. Sin embargo, la evidencia sobre el tipo de hidratantes que se deben emplear es inconsistente29. |
| Tradicionalmente, la limpieza de la piel se ha realizado con agua y jabón. No obstante, existe evidencia de su impacto desfavorable sobre el balance del pH. Al respecto, otros productos que contienen surfactantes pueden proveer una mayor protección a la piel33,39,40. | |
| Aplicar barreras de protección, como cremas o compresas absorbentes, para eliminar el exceso de humedad, según corresponda. | El uso de limpiadores con pH entre 4,0 y 7,0 (ligeramente ácido a neutro) ha sido costoefectivo para reducir la resequedad, el eritema, la irritación de la piel y, en general la incidencia de las UPP33,39,40. |
| La aplicación de ácidos grasos hiperoxigenados es efectiva en la prevención de las UPP relacionadas con la ventilación mecánica en este grupo de pacientes41. | |
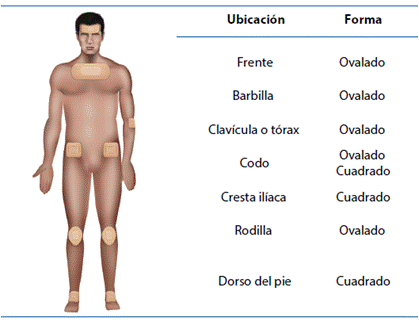
| El uso profiláctico de apósitos como hidrocoloides, películas transparentes y de silicona han sido eficaces para disminuir la presión y la degradación de la piel de la cara, principalmente19,29 ver Figura 2. | |
| El uso de hidrocoloides y películas transparentes reduce hasta en un 50% la incidencia de las UPP en las áreas faciales42. | |
| Colocar al paciente en posición ayudándose con almohadas para elevar los puntos de presión encima del colchón. | El uso profiláctico de apósitos en las zonas circundantes a la instalación de dispositivos médicos como el circuito de ventilación mecánica, sondas nasogástricas o sistemas de infusión de medicamentos es recomendable para disminuir la presión y la fricción5,30,33,38. |
| Teniendo en cuenta que la presencia de tubos endotraqueales y sondas nasogástricas incrementa el riesgo de UPP, su reposicionamiento lateral ha demostrado ser beneficioso para la prevención de lesiones de tejidos blandos33. | |
| Utilizar mecanismos en la cama (badana) para proteger al paciente. | El uso de superficies de apoyo adecuadas y almohadas es crucial para prevenir la deformación del tejido y mejorar la perfusión tisular43. |
| El uso de sistemas de soporte para la cabeza en la PP reduce significativamente la incidencia de las UPP43. | |
| Con respecto a los dispositivos para dar soporte a la cabeza, aquellos en forma de anillo o dona deben evitarse debido a que causan un mayor cizallamiento y presión en la superficie y capas internas de la piel, incrementando el riesgo de UPP44,45. | |
| Con respecto a los dispositivos para dar soporte a la cabeza, aquellos en forma de anillo o dona deben evitarse debido a que causan un mayor cizallamiento y presión en la superficie y capas internas de la piel, incrementando el riesgo de UPP44,45. | |
| Evitar mecanismos de tipo flotador para la zona sacra. | El uso de almohadas para el acojinamiento de las estructuras faciales ha sido eficiente para disminuir la incidencia de las UPP46. El desplazamiento y la deformidad de la piel y los tejidos blandos no dependen de la dureza de los colchones sino de su forma. Una mayor inclinación del colchón incrementa el desplazamiento de la superficie de la piel y el riesgo de UPP47. |
| Como parte del cuidado de enfermería, es prioritario identificar las actividades específicas para ciertas áreas corporales expuestas a un alto riesgo5: | |
| Ocular: además de la lesión corneal, la PP puede ocasionar pérdida de la visión debida principalmente a isquemia del nervio óptico o síndrome compartimental. Para su prevención se recomienda el uso de reposacabezas para liberar la presión directa sobre las estructuras oculares18,46,48. | |
| La aplicación de lubricante y cerrar los párpados con cinta adhesiva también es recomendable18. | |
| Adicionalmente, la posición de la cama en Trendelenburg es útil para reducir la presión ocular y el edema48. | |
| Tórax: los cables de los dispositivos de monitoreo hemodinámico o de los sistemas de infusión deben reposicionarse en la zona de la espalda o lateralmente en las extremidades con el fin de evitar su presión excesiva. | |
| Se debe garantizar que todas las líneas centrales, arteriales o cánulas estén perfectamente aseguradas y en lo posible, fijadas lejos del área del tórax18. | |
| Genitales y extremidades inferiores: Las sondas vesicales o dispositivos para la eliminación fecal deben posicionarse fuera de la zona que está en contacto estrecho con la cama18. Se recomienda el uso de apósitos profilácticos o férulas en la patela o el área pretibial18. El uso de dispositivos para mejorar la posición de las zonas de alto riesgo, sumado a los cambios de posición son altamente | |
| recomendables para disminuir los puntos de presión en la cara y otras áreas corporales29. | |
| Las superficies de soporte funcionan para redistribuir la presión y el cizallamiento en | |
| la piel, promoviendo una mejor perfusión tisular y aliviando las deformaciones del tejido49,50. | |
| Darse la vuelta continuamente cada 1-2 horas, según corresponda. | Los cambios de posición habituales con una frecuencia determinada según la evaluación del riesgo, así como el reposicionamiento de los dispositivos médicos son eficientes para disminuir las zonas de presión y evitar la ruptura de la piel y los tejidos blandos33. |
| Darse la vuelta con cuidado (p. ej., evitar el cizallamiento) para evitar lesiones en una piel frágil. | El reposicionamiento corporal debe realizarse como mínimo cada dos horas en los pacientes que han sido sometidos a ciclos de 12 horas o más en esta posición5,35. |
| Poner el programa de cambios posturales al lado de la cama, según corresponda. | Al realizar los cambios de posición es fundamental conservar una buena alineación esquelética con el fin de reducir la tensión muscular a un nivel mínimo. El NPIAP recomienda la posición de natación utilizando almohadas para dar soporte a las zonas corporales, alternando la posición de los brazos y la cabeza cada 2 horas para disminuir el riesgo de UPP en los codos y la cara (Figura 3). Se debe garantizar que el tubo endotraqueal no se desplace u obstruya durante el reposicionamiento5,18,51. |
NIC: Nursing Intervention Classification.
Evolución y eficiencia de los cuidados preventivos de las UPP
Para la selección de los resultados se tuvo en cuenta la población del contexto del artículo (pacientes críticos con SDRA secundaria a COVID-19 en posición prona, en unidades de
cuidados intensivos y sedados)52 y los vínculos NANDA-I, NOC y NIC. Por tanto, sugerimos dos resultados para monitorizar la efectividad de las intervenciones y evitar que se avance a diagnósticos reales de enfermería. El primero, es la “Integridad tisular: piel y membranas mucosas [1101]” definido como la indemnidad estructural y función fisiológica normal de la piel y las membranas mucosas, con los indicadores de: hidratación [110104], perfusión tisular [110111], integridad de la piel [110113] medidos con la escala 01 (Grado de deterioro de la salud o el bienestar) y los indicadores lesiones de la mucosa [110116], eritema [1101121], palidez [110122] evaluados con la escala 14 (Grado de un estado o respuesta negativo a adverso) con opciones de respuesta de grave (1), sustancial (2), moderado (3), leve (4) y ninguno (5)28. El segundo se denomina “Consecuencias de la inmovilidad: fisiológicas [0204]”, definido como la gravedad del compromiso en el funcionamiento fisiológico debido a la alteración de la movilidad física y su indicador más pertinente es el de úlceras por presión [20401]28.
En la Tabla 2 se observa un ejemplo de la operacionalización del indicador úlceras por presión [20401]28 utilizando las escalas de evaluación del riesgo de UPP. Cada parámetro evaluado califica del 1 al 4 (siendo 1 el peor estado 1 y 4 el mejor) y en términos de los resultados de enfermería (Grave:1, Moderado:2, Leve:3 y Ninguno:4), arbitrariamente omitimos la categoría “sustancial” para que coincida con las escalas de medición de los instrumentos para evaluar el riesgo de UPP y así no alterar sus propiedades psicométricas.
Tabla 2 Operacionalización del indicador úlceras por presión [20401] utilizando las escalas de evaluación del riesgo
| Consecuencias de la inmovilidad: fisiológicas [0204](28) | |||||
|---|---|---|---|---|---|
| Indicador NOC | Parámetro a evaluar | Grave (1) | Moderado (2) | Leve (3) | Ninguno (4) |
| Úlceras por presión (Escala de Braden)53 | Percepción sensorial | Complemente limitada | Muy limitada | Ligeramente limitada | Sin limitación |
| Exposición a la humedad | Siempre | A menudo | Ocasionalmente | Raramente | |
| Actividad física | Encamado | En silla | Deambula ocasionalmente | Deambula frecuentemente | |
| Movilidad cambios posturales | Inmóvil | Muy limitada | Levemente | Sin limitación | |
| Nutrición | Muy pobre | Probablemente inadecuado | Adecuado | Excelente | |
| Cizallamiento y roce | Presente | Potencialmente presente | No existe problema aparente | ||
| Indicador NOC | Parámetro a evaluar | Grave (1) | Moderado (2) | Leve (3) | Ninguno (4) |
| Úlceras por presión (Escala de Norton)54 | Estado físico general | Muy malo | Malo | Regular | Bueno |
| Estado mental | Estuporoso o comatoso | Confuso | Apático | Alerta | |
| Movilidad | Inmóvil | Muy limitada | Disminuida | Total | |
| Actividad | Encamado | Sentado | Camina con ayuda | Ambulante | |
| Incontinencia | Urinaria y fecal | Urinaria o fecal | Ocasional | Ninguno | |
NOC: Nursing Outcomes Classification.
Fuente: propia.
Figura 2 Guía del uso profiláctico de apósitos para disminuir la presión y prevenir las úlceras por presión
Consideraciones Finales
Se requieren equipos de trabajo capacitados y entrenados tanto para brindar los cuidados relacionados con la PP como para prevenir las UPP, debido a que lo anterior demanda un trabajo más intenso y es todo un desafío para el personal de enfermería. Existe una herramienta para demostrar la competencia de enfermería en la PP de los pacientes y evalúa cinco aspectos: 1) indica las condiciones para colocar al paciente en la PP; 2) declara las contraindicaciones para la PP; 3) prepara al paciente para la PP; 4) ayuda al paciente a colocarse en la PP y garantiza una posición anatómica correcta, y 5) evalúa la respuesta del paciente a la PP55, la cual podría ser útil a nivel clínico.
En resumen, la PP es una terapia coadyuvante recomendada para el manejo de pacientes con COVID-19 críticamente enfermos con manifestaciones de SDRA grave. Su uso se ha incrementado debido a los beneficios para mejorar la función pulmonar, sin embargo, también se ha asociado a eventos adversos como las UPP y otras complicaciones. Este artículo presenta recomendaciones basadas en la literatura científica para sustentar un plan de cuidados de enfermería dirigido a la implementación de actividades preventivas que reduzcan la frecuencia de las UPP secundarias a la PP en la enfermedad de COVID-19, promoviendo el cuidado integral de calidad. Sin embargo, se debe tener precaución en la interpretación de estas recomendaciones dado que se realizó una revisión narrativa para sustentar el plan de cuidados y, debido al alcance de la misma no se evaluó la calidad metodológica de los artículos, por lo que se requiere de una búsqueda sistemática para definir su nivel de evidencia y grado de recomendación en la práctica clínica de enfermería.