Introducción
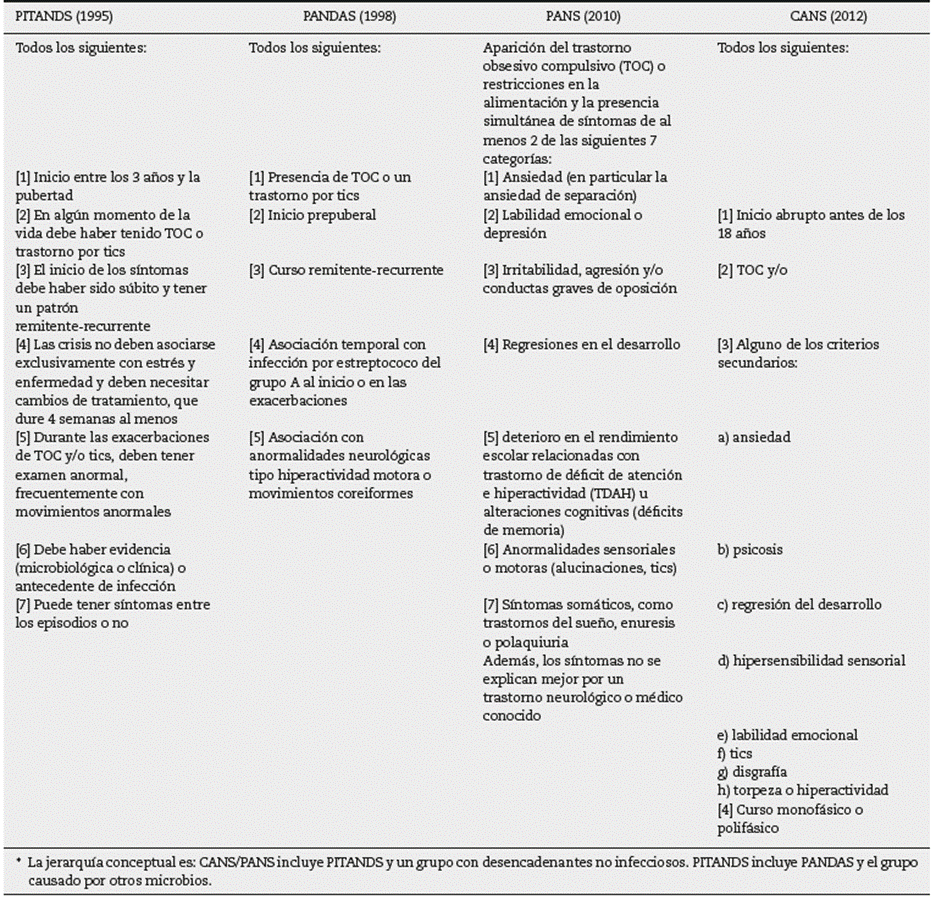
Desde 1980 se conocen casos de síndromes neuropsiquiátricos infantiles en el mundo, pero están reconocidos como una entidad nosológica solo desde 1995 en el National Institute of Health (NIH) (PITANDS: trastornos neuropsiquiátricos pediátricos autoinmunes precipitados por infección); entonces se señaló que eran una forma frustrada de la corea de Sydenham, dado que sus síntomas prodrómicos incluyen componentes de un trastorno obsesivo compulsivo (TOC)1. En 1998, la doctora Swedo (miembro del NIH y la mayor experta mundial sobre este tema), acuñó el término PANDAS (síndrome neuropsiquiátrico autoinmune pediátrico asociado con la infección por estreptococos) y describió un inicio en edad preescolar y una relación niñas:niños de 2,6:12.La mayor dificultad operativa desde entonces ha sido demostrar (y sospechar) la asociación con la infección, dada la alta prevalencia de estreptococos a edad escolar con infecciones asintomáticas; también ha habido controversia al definir cuándo los tics podrían tener relación con el PANDAS, fuera de que la definición excluía los casos precipitados por otras infecciones3-5. Respondiendo a lo anterior, en 2012 se publicó el consenso realizado por el NIH en 2010, que creó la definición de PANS (síndrome pediátrico neuropsiquiátrico de inicio agudo), donde los tics son un criterio secundario, se incluyeron otras categorías de síntomas neuropsiquiátricos y se consideró su asociación con más microorganismos6. Finalmente, en 2012 el Dr. Singer elaboró una definición aún más sencilla en la Universidad Johns Hopkins, denominada CANS (síndromes neuropsiquiátricos agudos de los ninos), con criterios menos restrictivos4. Se presenta la evolución de los criterios diagnósticos y su jerarquía en la tabla 1.
Fisiopatológicamente, el PANS es una enfermedad auto-inmune primaria y/o postinfecciosa (influenza, micoplasmas, virus de Epstein Barr, estreptococos del grupo A), con diana en los ganglios basales7. Su diagnóstico se establece por descarte, dado que clínicamente se relaciona con un amplio número de afecciones con las cuales se debe realizar el diagnóstico diferencial, puesto que no hay un biomarcador específico3,7. El tratamiento se basa en psicoterapia, psicofarmacia y tratamiento antibiótico e inmunomodulador7,8.
Se presenta el caso de una escolar diagnosticada de PANS-PANDAS, con el propósito de sensibilizar a la comunidad médica acerca de la identificación de la enfermedad y disminuir la morbilidad asociada con un diagnóstico tardío.
Caso
Una escolar de 6 años fue llevada a urgencias por rechazo a la alimentación en los últimos 5 días. Presentaba trastorno de ansiedad relacionado con la alimentación desde 2 años antes, en seguimiento clínico por psiquiatría y psicología, sin prescripción de psicofármacos.
Al examen físico se encontraba eutrófica (peso, 28 kg; talla, 130 cm), con mucosa oral seca y sin otras alteraciones corporales. Se decidió hospitalizarla para rehidratación intravenosa rápida.
En una nueva entrevista con la madre, se documentó el antecedente de aceleración de la velocidad de crecimiento sin pubertad precoz y episodios aislados de cefalea con emesis en los últimos 3 años. Por estos hechos, se indicó realización de tomografía craneal simple para descartar lesión tumoral, la cual mostró estructuras encefálicas normales y engrosamiento mucoso maxilar derecho.
Con este resultado, se entrevistó por tercera vez a la madre, pensando en la posibilidad de un PANS-PANDAS, y se halló que 3 meses atrás la niña había presentado síntomas respiratorios altos, tras lo cual empeoraron los síntomas de ansiedad y aparecieron síntomas obsesivos (se levantaba impulsivamente a ordenar las cosas; en el colegio y la casa se tornó muy estricta con sus tareas; no se dejaba ayudar porque los demás no hacían las cosas bien; todo el tiempo refería que iba tarde para el colegio; se preocupaba de ser la última del salón a pesar de ser la mejor; borraba y repisaba los cuadernos, y ordenaba todos los juguetes por tamaño y/o color). Se consideró que cumplía criterios de la enfermedad, se solicitaron anticuerpos antiestreptolisinas (ASTOS) por prueba semicuantitativa, con resultado negativo, y se inició amoxicilina oral a 90 mg/kg/día por 10 días.
Fue valorada por psiquiatría, donde evidenció síntomas ansiosos, mala tolerancia a la frustración, ansiedad de separación y signos de somatización. Se indicó inicio de fluoxetina oral 8 mg/día y seguimiento ambulatorio por psiquiatría infantil.
En las siguientes 24 h mejoró su rechazo a la vía oral, por lo que se le dio el alta. Presentó recuperación total del apetito y mejoría de los síntomas ansiosos en las siguientes 72 h sin embargo, recayó 1 día después de terminar la amoxicilina (10 días del alta) y rechazó de nuevo los alimentos, se agredía (se tiraba del pelo) y se tornó ansiosa. Ante esta recaída, se indicó azitromicina oral 12 mg/kg/día por 7 días, pero la niña rechazó el medicamento induciéndose el vómito. Al día siguiente (a los 11 días del alta), se cambió el tratamiento a ceftriaxona intramuscular 50 mg/kg/día por 3 días. También se documentó que la madre y el hermano presentaban faringoamigdalitis recurrente, por lo que se les indicó azitromicina oral 500 mg/día por 5 días.
Fue valorada por reumatología pediátrica el mismo día en que se inició la ceftriaxona, y se precisó que la enfermedad se había iniciado 3 años atrás con un evento de náuseas y emesis de predominio nocturno, durante una infección respiratoria (fiebre, rinorrea y tos) -que se trató con antibiótico- asociado con actitud ansiosa. Desde entonces, ocurrieron episodios similares cada 3-4 meses, que se relacionaban francamente con síntomas respiratorios. Además, se autoagredió (se arañaba con lápices, se golpeaba con las manos, se arrancaba las uñas), frecuentemente (3 veces a la semana), durante la exacerbación en los últimos 3 meses. También se halló insomnio de conciliación y acortamiento del tiempo de sueño (5 h), con episodios de movimientos frecuentes. Finalmente se documentaron alucinaciones visuales y auditivas no estructuradas, autolimitadas, en los 2 días previos a la consulta.
En esa misma valoración también se identificó que la madre tenía síndrome antifosfolipídico y que el hermano mayor tuvo un trastorno de restricción-evitación alimentaria a los 9 años.
Ante la clínica concordante con PANS-PANDAS, se le administró profilaxis con penicilina benzatínica intramuscular 600.000 UI/21 días por 3 meses.
Recayó nuevamente con rechazo alimentario y autoagresión al terminar la ceftriaxona, por lo que se prescribió prednisona 50 mg/día por 5 días, con lo que mejoró gradualmente. Tras finalizar este tratamiento, permaneció parcialmente funcional por 2 semanas, ya que persistían los síntomas obsesivos menores (ordenar las cosas) y rehusaba asistir al colegio. No se consideró prescribir antiinflamatorios no esteroideos, dado el antecedente de alergia al ibuprofeno.
En este momento, a los 30 días del alta, regresó a estudiar, pero tras 2 días presentó síntomas de resfriado y reapareció la ansiedad de separación, por lo que tuvo que permanecer en casa nuevamente. Ante esto, se formuló clindamicina oral por 7 días (30 mg/kg/día), por recomendación de infectopediatría para completar la erradicación de estreptococo, y prednisolona oral por 4 semanas (inicio con 2 mg/kg/día y descensos semanales). Presentó mejoría notoria al final de la segunda semana, solo persistían las náuseas matutinas, por lo que asistió al colegio durante 1 semana; en dicho momento enfermó con síntomas de resfriado y recayó con rechazo alimentario y autoagresión por 5 días, que llevaron a deshidratación y 1 día de hospitalización. Completó el ciclo de 4 semanas de prednisolona, sin mejoría completa y con recaída al finalizarlo, con una nueva crisis de rechazo alimentario que duró 15 días, que la familia trató en casa.
Se tuvo que suspender la fluoxetina por la aparición de síntomas de hiperprolactinemia (telarquia precoz, mastodinia, hipertricosis, adrenarquia); se sospechó pubertad precoz por su intensidad tras 3 meses de administración (agosto de 2019). Por este motivo, se prescribió risperidona, pero no la toleró más de 1 semana por cefalea y emesis; tampoco se observó respuesta clínica significativa.
Los familiares decidieron retirarse del seguimiento por el grupo de investigación a los 2 meses de la última hospitalización (septiembre de 2019).
Discusión
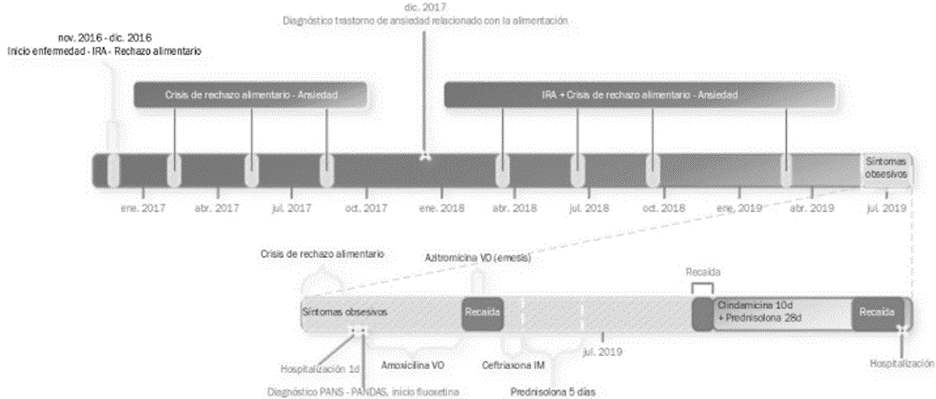
En primera instancia, se menciona que el caso presentado se expuso en la secuencia de las valoraciones médicas realizadas, con la finalidad de generar conciencia sobre la dificultad diagnóstica y terapéutica del PANS-PANDAS, y su tendencia a cursar con recaídas frecuentes. La figura 1 se muestra con fines didácticos y de claridad nosológica.
Es de anotar que entre los niños con TOC no es frecuente diagnosticarlos casos de PANS-PANDAS (frecuencias del 1% de PANDAS, el 3% de PANS y otro 1% de casos que cumplen ambos grupos de criterios)5. Estar incluido en esta última categoría es un hecho de gran interés en el caso presentado.
Se resalta del caso expuesto que en la historia familiar se documentó enfermedad antifosfolipídica y un caso de trastorno alimentario, lo que refleja la vulnerabilidad de estos pacientes, de herencia autosómica recesiva, reflejada como enfermedades autoinmunes en sus madres (incluido un síndrome antifosfolipídico), un riesgo hasta 10 veces mayor de TOC y tics en familiares de primer grado, y reportes de múltiples condiciones neuropsiquiátricas en la familia (entre ellos los trastornos alimentarios); este dato se podría considerar un criterio diagnóstico auxiliar2,3,9,10.
Los antecedentes de infecciones en la madre y el hermano también son importantes porque reflejan susceptibilidad a las mismas y las fuentes potenciales de contagio para los episodios en la paciente3.
Antes de iniciar el tratamiento, es importante hacer siempre una evaluación completa pero individualizada que incluya historia clínica completa, anamnesis cuidadosa (tabla 2) y exámenes complementarios dirigidos a descartar otras enfermedades (tabla 3).
No hay datos sobre si alguna presentación clínica de infección por estreptococo (rinosinusitis, faringitis o bronquitis) predispone a crisis de PANS más que las otras. Las pruebas para detección de estreptococos son menos útiles en casos asintomáticos, como fueron varias de las crisis de la paciente; sin embargo, dichos episodios se pueden asociar con elevación de los ASTOS, por lo que se evaluaron en el caso reportado3.
Por definición, el del PANS siempre es un diagnóstico de exclusión y su diagnóstico diferencial incluye principalmente la corea de Sydenham, la encefalitis autoinmunitaria, el lupus neuropsiquiátrico y la vasculitis del sistema nervioso central8. En el caso propuesto, psiquiatría y reumatología pediátrica en conjunto no documentaron criterios para sospechar dichas enfermedades.
En cuanto a pruebas específicas para PANS, se han propuesto uso de biomarcadores de tipo autoanticuerpos contra receptores dopaminérgicos, betatubulina, lisogangliósidos GM1 y cinasa dependiente de calmodulina (Panel Cunningham), que podrían ser comunes con la corea de Sydenham, pero no se ha demostrado una relación consistente; por estos motivos, se sigue trabajando en buscar otras moléculas candidatas11,12.
El tratamiento es un enfoque de 3 componentes: la psicoterapéutica, la profilaxis antimicrobiana y la inmunomodulación8,13.
Dentro de la psicoterapéutica, se requieren ajustes específicos de la rutina cotidiana durante las exacerbaciones. Además de esto, también se debe ofrecer apoyo individual y grupal a las familias. En cuanto a técnicas psicológicas, la que mejor funciona es la terapia cognitiva de prevención de respuesta. Para empezar, se recomiendan inhibidores selectivos de la recaptación de serotonina para modular los síntomas y se pueden agregar antipsicóticos13.
En el caso presentado, los síntomas psiquiátricos se modularon parcialmente con la fluoxetina, aunque con efectos secundarios que obligaron a suspender el medicamento. Tampoco toleró el uso de risperidona, lo que dificultó notoriamente el manejo conductual. Este enfoque farmacológico, fluoxetina y risperidona, ha sido reportado en un 29% de los niños con PANS-PANDAS5.
Hablando de tratamientos específicos por grupos de síntomas neuropsiquiátricos, para los casos que presentan tics (forma de presentación hasta en el 70% de los afectados), se recomienda psicoterapia conductual comprehensiva o terapia de reversión de hábitos. En la ansiedad de separación, funcionan bien los entrenamientos de exposición gradual con recompensas. Si cursan con TDAH, a diferencia de los ninos sin PANS, se debe preferir la clonidina sobre el metilfenidato o la atomoxetina. En relación con las alteraciones del sueño, se recomiendan solo medidas de higiene de sueño. Finalmente, si hay muchos síntomas físicos, se debe proveer terapia física y el tratamiento sería similar al de la fibromialgia. No se llegó a instaurar estas intervenciones durante la ventana de seguimiento por la evolución tórpida a pesar del tratamiento farmacológico8,13.
En cuanto a la profilaxis antimicrobiana, hay datos que indican que la colonización por estreptococos puede disparar las crisis, y la decisión de tratar con antibiótico se extrapola de los casos de fiebre reumática; esta premisa respaldó la decisión de tratar secuencialmente con antibióticos a la paciente, a su madre y a su hermano, finalizando con la profilaxis, aunque la respuesta fue parcial, posiblemente por exposición a otros microbios y la susceptibilidad familiar descrita3,6,8.
En cuanto a la inmunoterapia, la prescripción de cada inmunomodulador o antiinflamatorio se debe valorar y ajustar según la evolución de los síntomas. Dada la tendencia a cursar con periodos de remisión y recaídas, los tratamientos son cíclicos8. El tratamiento inmunomodulador de primera línea es la prednisolona, en ciclos cortos o largos. En segunda instancia, se pueden usar antiinflamatorios no esteroideos como alternativa antes de recurrir a la inmunoglobulina, la plasmaféresis o la terapia biológica. En el caso presentado se siguieron estas recomendaciones7,14. En casos donde no se observe respuesta, como el de la paciente mencionada, se debería suspender la inmunomodulación y priorizarse la psicoterapia8.
En cuanto al pronóstico, el PANS suele conllevar bastante morbilidad y ser muy recurrente en la mayoría de los casos, aunque hay niños que alcanzan la curación; sin embargo, hay poca información de seguimiento a largo plazo. Teniendo en cuenta que la inmunidad contra el estreptococo mejora notoriamente hacia los 12 años, suele esperarse una disminución de las crisis en la adolescencia, especialmente luego de la pubertad. A pesar de lo anterior, se desconoce su capacidad de persistir en la adultez15.
Conclusiones
El caso presentado expone la evolución típica y el tratamiento recomendado del PANS-PANDAS, junto con la carga personal y familiar que impone; de la revisión se deriva que es obligado que, ante todo nino que se presente con TOC u otros síntomas neuropsiquiátricos abruptos y/o recurrentes, se estudien las causas secundarias y finalmente se descarte su asociación con PANS.